что такое паховый микоз
Паховая эпидермофития
Паховая эпидермофития (эпидермофития крупных складок) — поражение эпидермиса грибковой этиологии, возникающее в крупных складках кожи. Проявляется типичными шелушащимися пятнами розового цвета с чистым центром и покрытой везикулами и пустулами периферией. Наиболее часто локализуется в области паховых складок. Диагноз паховой эпидермофитии подтверждает обнаружение мицелий гриба при микроскопии чешуек с поверхности пятен и рост характерных колоний при проведении культурального исследования. Лечение осуществляют антигистаминными средствами и наружными противогрибковыми препаратами.
Общие сведения
Паховой эпидермофитией чаще болеют мужчины. У подростков и детей она встречается крайне редко. Паховая эпидермофития относится к грибковым заболеваниям или дерматомикозам. Ее возбудители — грибки Epidermophyton floccosum, Trichophyton mentagrophytes, Trichophyton rubrum, заражение которыми происходит контактно-бытовым путем. Передача грибков может быть через постельные принадлежности, полотенца, белье, мочалки, при пренебрежении правилами личной гигиены в бане, бассейне, душевой. Хождение в бане или общественном душе без банных тапочек чревато заражением паховой эпидермофитией с редкой, но встречающейся, локализацией на стопах и ногтях.
К факторам, благоприятствующим заражению, относятся: высокая температура окружающей среды, большая влажность, повышенное потоотделение, повреждения поверхностного слоя кожи (царапины, мелкие ссадины, мацерация), ожирение, при котором затруднителен гигиенический уход за кожей в крупных складках.
Симптомы паховой эпидермофитии
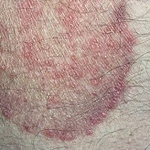
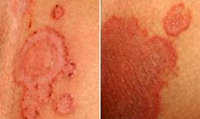
Паховая эпидермофития начинается с появления розовых зудящих пятен величиной до 1 см. Пятна имеют округлую форму и шелушащуюся поверхность. Благодаря своему периферическому росту они постепенно увеличиваются, достигая в диаметре до 10 см. Такие очаги поражения имеют четко отграниченные фестончатые края. По их периферии на гиперемированном фоне располагаются множественные пустулы и пузырьки. При этом воспаление в центре пятна стихает, оставляя после себя чистую кожу, что придает очагам паховой эпидермофитии характерный вид колец. Пациента беспокоит выраженный зуд, дискомфорт во время ходьбы.
Наиболее типичная локализация паховой эпидермофитии, как видно из названия, — это паховые складки. Но грибок может поражать также кожу внутренней поверхности бедер, межъягодичной складки и подмышечных областей. Иногда процесс распространяется на кожу в области ануса и может возникать в межпальцевых промежутках на стопах. Изредка у мужчин встречается поражение мошонки, у женщин — складок под молочными железами. Реже всего поражаются ногти.
При отсутствии адекватной терапии паховая эпидермофития может длиться до нескольких лет. Если она вызвана Trichophyton mentagrophytes, то характеризуется острым течением с ярко выраженной воспалительной реакцией. Для паховой эпидермофитии, обусловленной грибами Trichophyton rubrum и Epidermophyton floccosum, типично менее острое течение и, при достаточной длительности заболевания, чередование периодов ремиссии и обострения.
Диагностика паховой эпидермофитии
Соскоб берется с участков поражения гладкой кожи, а при необходимости и с ногтевых пластинок. Микроскопия полученных путем соскоба шелушек кожи обнаруживает характерные для Epidermophyton floccosum короткие ветвящиеся нити мицелия и прямоугольные артроспоры, которые образуют цепочки. Посев материала из соскоба на питательную среду Сабуро дает рост желтоватых колоний округлой формы и пушистой консистенции, типичные для грибков, вызывающих паховую эпидермофитию.
Люминесцентная диагностика лампой Вуда выявляет зеленоватое свечение участков кожи в области поражения, что подтверждает грибковый генез заболевания. Она позволяет отличить паховую эпидермофитию и эритразму, для которой типично красно-коралловое свечение. Паховую эпидермофитию дифференцируют от опрелости, кандидоза кожи, псориаза, аллергического контактного дерматита, трихофитии гладкой кожи, рубромикоза.
Лечение паховой эпидермофитии
Пациенты с паховой эпидермофитией должны большое внимание уделять личной гигиене, в особенности на участках пораженной кожи. Необходимо ежедневное мытье с тщательной обработкой кожных складок. Полезно принимать ванны с настоем ромашки, чистотела, коры дуба, череды. Они обладают подсушивающим и противовоспалительным действием. Для уменьшения зуда и неприятных ощущений в области очагов паховой эпидермофитии назначают прием внутрь антигистаминных препаратов: хлоропирамин, клемастин, лоратадин, цетиризин и др.
При паховой эпидермофитии достаточно эффективно местное лечение. Применяют примочки 1% р-ра резорцина и 0,25% р-ра нитрата серебра, наносят мазь с бетаметазоном и клотримазолом. Хороший результат дают современные противогрибковые препараты, широко применяющиеся в дерматологии: тербинафин, ундециленовая кислота, клотримазол. Местную антимикотическую терапию проводят длительно (4-6 недель), продолжая ее некоторое время после полного исчезновения симптомов. Места разрешившихся очагов эпидермофитии обрабатывают йодной настойкой или фукарцином.
Профилактика паховой эпидермофитии
Профилактические мероприятия в первую очередь должны быть направлены на предупреждение заражения лиц, проживающих вместе в больным. Для этого проводится дезинфекция контактных поверхностей, белья, постельных принадлежностей и предметов обихода. Пациент и все его близкие должны тщательно следовать правилам личной гигиены.
Профилактике паховой эпидермофитии способствует индивидуальное пользование предметами личной гигиены, соблюдение гигиенических правил в общественных душевых и банях, регулярная гигиена тела, борьба с гипергидрозом.
Эпидермодермальные микозы кожи в практике дерматолога
Описаны клиническая картина заболевания и методы диагностики паховой эпидермофитии, эпидермофитии стоп, рубромикоза. Рассмотрены принципы наружной терапии поверхностных микозов, классификация современных антимикотиков.
Clinical representation of the disease and the diagnostics methods of epidermophytia plicarum, feet epidermophytia, rubromycosis were described. Principles of external therapy of superficial mycoses was considered, as well as modern anti-mycotics classification.
Эпидермофития паховая (синоним: «окаймленная экзема», истинная эпидермофития) — микоз, вызываемый грибом Epidermophyton floccosum (хлопьевидный эпидермофитон). Термин «эпидермофития» оправдан, в строгом смысле, по отношению только к этой нозологии.
Доля этого гриба в спектре грибковой патологии в настоящее время невелика — не более 1,2–1,8%. Несколько чаще болеют мужчины. Большинство первичных диагнозов эпидермофитии при дальнейшем культуральном исследовании оказывалось рубромикозом и сочеталось с онихомикозом [1, 4].
Заражение этим грибом чаще происходит опосредованно, через предметы, бывшие в употреблении у больного (в банях, душевых и т. п.).
Клиника. Типичная локализация очагов поражения — кожа крупных складок (паховых, под грудными железами, межъягодичной). Сформированный очаг может содержать пятнистые, папулезные, везикулезные, пустулезные элементы, т. е. имеет место истинный полиморфизм элементов в пределах очага, окаймленного сплошным слегка отечным периферическим валиком. Степень выраженности аллергической реакции на присутствие гриба характеризуется вышеперечисленной последовательностью первичных элементов: от наименьшей при преобладании пятен до максимальной — при обильной везикуляции, мокнутии и эрозиях.
В центре может начинаться разрешение патологического процесса, а по периферии еще сохраняются острые явления. Субъективно отмечается довольно интенсивный зуд [1, 7].
Диагностика. В соскобах, как правило, легко обнаруживается мицелий патогенного гриба, за исключением случаев, когда материал бывает взят из очага с выраженным экссудативным компонентом и мокнутием: в этом случае с обнаружением гриба возникают трудности, что отмечает большинство лаборантов. Это правило касается и микозов стоп, вызываемых другими грибами [3, 7].
Дифференцировать паховую эпидермофитию следует прежде всего от кандидоза крупных складок, который развивается у тучных лиц, страдающих сахарным диабетом; у детей паховую эпидермофитию может имитировать пеленочный дерматит, который также по сути является кандидозом крупных складок. Эритразма редко дает столь выраженные воспалительные явления, в лучах лампы Вуда можно наблюдать «красивое» кораллово-красное свечение. Экзема, в том числе себорейная, при локализации в крупных складках иногда формирует очаги, сходные с паховой эпидермофитией [1, 2, 7]. Рубромикоз отличается от паховой эпидермофитии наличием прерывистого периферического валика (Н. С. Потекаев и соавт., 1972).
Эпидермофития стоп — хронически протекающее грибковое заболевание. Очаги локализуются на коже свода и межпальцевых складок стоп, часто поражаются ногтевые пластинки.
Возбудитель — Trichophyton mentagrophytes var. interdigitale. На долю Trichophyton interdigitale приходится 5–10% от числа всех возбудителей микозов стоп в городах и 40–50% — в сельской местности [10].
Клиническая картина. Инкубационный период точно не установлен. Выделяют несколько форм микоза: сквамозную, интертригинозную, дисгидротическую, острую (описана О. Н. Подвысоцкой в 1937 г.) и онихомикоз. Возможны вторичные высыпания на коже — эпидермофитиды (микиды), связанные с аллергическими свойствами гриба [2, 7].
Сквамозная форма проявляется шелушением кожи свода стоп, иногда на гиперемированном фоне. Процесс может распространиться на боковые и сгибательные поверхности пальцев стоп. При сквамозно-гиперкератотической разновидности эпидермофитии стоп могут образовываться участки диффузного утолщения кожи по типу омозолелости, с пластинчатым шелушением. При стертых формах субъективные ощущения отсутствуют.
Интертригинозная форма начинается с малозаметного шелушения кожи в третьих или четвертых межпальцевых складках стоп. Затем процесс приобретает вид опрелости с трещиной в глубине складки, окруженной отслаивающимся, белесоватого цвета роговым слоем эпидермиса, сопровождается зудом, иногда жжением. При продолжительной ходьбе трещины могут трансформироваться в эрозии с мокнущей поверхностью. За счет присоединения пиококковой и дрожжевой флоры развиваются гиперемия, отечность кожи, усиливается зуд, появляется болезненность. Течение хроническое, обострения наблюдаются в летнее время года [7].
Дисгидротическая форма характеризуется наличием на сводах, нижнебоковой поверхности и на соприкасающихся поверхностях пальцев стоп пузырьков с толстой роговой покрышкой, прозрачным или опалесцирующим содержимым («саговые зерна»). Пузыри располагаются обычно группами, склонными к слиянию, образованию многокамерных, иногда крупных пузырей с напряженной покрышкой. После их вскрытия образуются эрозии, окруженные периферическим валиком отслаивающегося эпидермиса. Содержимое пузырьков (пузырей) может быть гнойным, если присоединяется пиококковая инфекция. У некоторых больных возникают лимфангит, лимфаденит, сопровождающиеся болезненность, общим недомоганием, повышением температуры тела.
Острая эпидермофития возникает вследствие резкого обострения дисгидротической и интертригинозной форм. Для нее характерно высыпание большого количества везикулезно-буллезных элементов на фоне отека кожи, иногда значительного; высыпания могут сопровождаться лимфаденитом, лимфангитом, повышением температуры, присоединением пиодермических осложнений, нарушением трудоспособности [2, 7, 8].
Поражение ногтей, чаще 1-го и 5-го пальцев обеих стоп, встречается в 20–25% случаев: ногти утолщенные, желто-серые, но, в отличие от рубромикоза ногтей, их разрыхление и ломкость развиваются медленнее. В начальных стадиях онихомикоза, обусловленного интердигитальным трихофитоном, характерны поражения ногтевой пластинки в виде полос охряно-желтого цвета.
Более чем у 2/3 больных эпидермофитией стоп заболевание протекает с микидами — токсико-аллергическими высыпаниями на участках, как граничащих с очагом поражения, так и отдаленных, что также отличает этот микоз от рубромикоза, для которого в целом аллергические реакции и экссудативный компонент гораздо менее характерны. Объясняется это, очевидно, антигенным составом клеточной стенки интердигитального трихофитона, на присутствие которого развивается бурная реакция.
Для детей особенно характерно состояние, именуемое в литературе экземой О. Н. Подвысоцкой: после проведения полноценного противогрибкового лечения и ликвидации экссудативных проявлений микоза процесс вдруг обостряется с новой силой. При этом элементы гриба в очагах не обнаруживаются. Быстро присоединяются пиодермические осложнения.
.jpg) |
| Рис. 1. Микоз кожи груди |
Дифференциальный диагноз. Дисгидротическую форму микоза следует дифференцировать от рубромикоза (рис. 1), истинной эпидермофитии, поверхностной пиодермии, контактного дерматита; интертригинозную форму — от кандидоза, опрелости [3, 5].
Рубромикоз (синоним: руброфития) — микоз кожи и ногтей, обусловленный красным трихофитоном (Trichophyton rubrum). Красным гриб назван из-за своей способности откладывать красный пигмент в основании колонии при выращивании на питательной среде Сабуро. Это склонное к обострениям и хроническому течению грибковое заболевание с преимущественной локализацией очагов на коже стоп, частым поражением ногтевых пластинок пальцев стоп и кистей, крупных складок, кожи туловища и конечностей, реже — лица, шеи и волосистой части головы [2, 7, 8].
Болеют только люди, гриб является истинным антропофилом [5]. Заражение происходит при длительном общении с больным руброфитией и пользовании различными вещами больного (мочалка, пемза, ножницы, обувь и др.; при посещении бань, душевых, бассейна, где на полу, ковриках, лавочках, настилах, в сточных водах могут длительно сохраняться инфицированные грибком чешуйки кожи и частицы разрушенных ногтей). Руброфитию часто называют семейной инфекцией.
В России более 5 млн больных этим микозом (Ю. В. Сергеев, 2008). Онихомикоз составляет более 24% всей посещаемости врача-миколога. Интенсивный показатель роста онихомикоза — около 5% в год.
Основным источником заражения является семья!
Инкубационный период не установлен. Развитию микоза способствуют различные экзогенные (повышенная потливость или чрезмерная сухость кожи стоп, травмирование их обувью, несоблюдение правил гигиены) и эндогенные (эндокринопатии, иммунодефицитное состояние, обменные нарушения, снижение естественной сопротивляемости организма за счет применения кортикостероидов, цитостатиков, антибиотиков и др.) факторы [9].
Клиника. Мужчины и женщины болеют с одинаковой частотой [2, 7, 10].
По локализации различают рубромикоз гладкой кожи, ладоней и подошв, ногтей.
.jpg) |
| Рис. 2. Микоз кожи голени |
На гладкой коже заболевание существует в двух формах — эритемато-сквамозной, фолликулярно-узловатой. Эритемато-сквамозная форма характеризуется формированием на коже крупных очагов, состоящих из пятнистых, папулезных и везикулезных (редко пиодермических) элементов, а также чешуек, корочек, иногда экскориаций. В центре длительно существующих очагов иногда наблюдается спонтанное разрешение процесса появления участков атрофии, телеангиэктазий, что придает очагу пойкилодермический вид (рис. 2). По периферии имеется прерывистый валик из папул, везикул и корочек. Появление разлитой эритемы в пределах очагов поражения — клинический признак длительного лечения кортикостероидными мазями; эритема развивается даже в том случае, если эти мази содержали противогрибковую добавку.
Фолликулярно-узловатая форма по сути представляет собой трихофитийную гранулему (гумма Майокки). Это форма обычно характеризует длительное существование предыдущей формы без лечения. Процесс развивается в дерме, в глубине волосяных фолликулов и напоминает зоонозную трихофитию в стадии инфильтрации (формально рубромикоз — та же трихофития, так как вызывается грибами рода Trichophyton) [5, 9].
.jpg) |
| Рис. 3. Микоз кожи туловища |
Микоз стоп и кистей бывает представлен следующими формами: интертригинозная — характеризуется трещинами, мацерацией эпидермиса, единичными везикуляциями в межпальцевых складках стоп, чаще между 4-м и 5-м пальцами, на кистях встречается редко; сквамозная — наиболее часто, как правило, сопровождает онихомикоз, представлена гиперкератозом ладоней и подошв со своеобразным усилением кожного рисунка, углублением борозд и «присыпанностью» этих борозд «мукой» (муковидное шелушение); при присоединении экссудативного компонента шелушение приобретает пластинчатый характер; дисгидротическая — напоминает таковую при поражении интердигитальным трихофитоном: участки «сухого» микоза чередуются с везикуляциями, иногда с пустулами, больных беспокоит сильный зуд [10].
Дифференциальный диагноз. Другие эпидермодермальные микозы (эпидермофития паховая), трихофития (рис. 3), кандидоз крупных складок, псориаз; онихомикоз следует дифференцировать с поражением, вызванным другими грибами (кандидозная онихия, плесневой микоз), синегнойной палочкой, а также с ониходистрофиями неинфекционной этиологии (псориаз, особенно пустулезный, красный плоский лишай, акродерматит энтеропатический и др.).
Лечение поверхностных микозов
В этой статье мы рассмотрим только принципы наружной терапии поверхностных микозов.
При острых воспалительных явлениях назначают примочки из 1–2% раствора резорцина, 0,1% раствора этакридина лактата, 0,05–0,1% раствора хлоргексидина биглюконата, раствора перманганата калия 1:6000–1:8000. Покрышку пузырьков (пузырей) прокалывают иглой (но не срезают ножницами!) с соблюдением правил асептики. Для ликвидации острейших воспалительных явлений можно применять аэрозоли, содержащие кортикостероиды и антибиотики. В дальнейшем применяют растворы анилиновых красителей, пасты и мази с антимикотиками (дегтя 2–3%, серы 3–10%, салициловой кислоты 2–3%, настойки йода 2%), патентованные антимикотические препараты нафтифина, тербинафина, оксиконазола, кетоконазола, бифоназола и др. Необходимо назначать также (особенно при наличии микидов) десенсибилизирующие средства и антигистаминные препараты, иногда седативные средства. В случае присоединения вторичной пиококковой инфекции показаны кратковременные курсы антибиотиков широкого спектра действия [4–6].
При эритемато-сквамозной форме микоза на гладкой коже лечение рекомендуется начать с противовоспалительных препаратов (Микозолон), 2% борно-дегтярной пасты, пасты АСД. После стихания острых явлений можно подключить препараты с мягким дезинфицирующим и не раздражающим кожу действием (Фукорцин). Обычно в течение недели острые явления исчезают, процесс переводится в «сухую» форму. На этой стадии можно начать применять более активную противогрибковую терапию: 2% йод в комбинации с 10%-серно-3%-салициловой мазью [4].
Фолликулярно-узловатая форма хорошо поддается лечению с применением на очаги поражения 2% йода в комбинации с серно-салицилово-дегтярной мазью; последнюю целесообразно для начала лечения приготовить на основе цинковой мази, а позже перейти на вазелиновую основу.
Принципы лечения дисгидротической и интертригинозной форм поражения кожи подошв в целом совпадают с таковыми для гладкой кожи; салициловую кислоту в мазях при этом можно использовать в 5% концентрации. Сохраняется принцип поэтапного перехода от противовоспалительных средств к активным противогрибковым [4].
При сквамозно-гиперкератотической форме рубромикоза ладоней и подошв рекомендуется проведение отслоек рогового слоя по Г. К. Андриасяну под наблюдением специалиста-дерматолога. После завершения серии отслоек можно назначить один из современных кремов либо раствор Ламизил Уно.
Классификация современных антимикотиков (средства для наружного и внутреннего употребления)
По типу действия антимикотики делятся на фунгицидные и фунгистатические (хотя многие, например аллиламины, оказывают сочетанное действие). По способу получения этих соединений различают природные и синтетические.
Существуют антимикотики узкого (гризеофульвин) и широкого (итраконазол — Орунгал) спектра действия.
Литература
А. Б. Яковлев, кандидат медицинских наук, доцент
ГБОУ ДПО РМАПО Минздравсоцразвития России, Москва
Паховая эпидермофития
Паховая эпидермофития— это грибковое заболевание, локализованное в складках кожи паховой области. Без должного лечения болезнь способна перейти в хроническую форму с обострениями в летний период.
Причины
В большинстве случаев паховая эпидермофития диагностируется у мужчин. Среди детей и подростков случаи крайне редки.
Возбудитель болезни (грибок) передаётся контактно-бытовым путём. Заразиться паховой эпидермофитией можно, например, в бане или после использования чужих средств личной гигиены.
К факторам, провоцирующим развитие болезни, относятся:
Симптомы
Заболевание локализуется в следующих местах: в паховых и межъягодичных складках, на внутренней поверхности бёдер, иногда на мошонке.
На коже появляются округлые розовые пятна, края которых покрыты корочкой и мелкой сыпью. Размер пятен не превышает 1 см в диаметре. Поражённая кожа чешется и зудит. Без своевременного вмешательства пятна сильно увеличиваются в размере и становятся красными.
Диагностика
Дерматолог «СМ-Клиника» диагностирует паховую эпидермофитию, основываясь на общем осмотре пациента. Как правило, клиническая картина болезни очень характерная. Помимо общего осмотра, врач также собирает жалобы пациента.
Для подтверждения диагноза проводится гистологический анализ поражённой кожи (её исследуют под микроскопом).
Лечение
Профилактика
Чтобы избежать вероятности появления пахового эпидермофития, нужно соблюдать правила личной гигиены, особенно в саунах и бассейнах. Пользоваться личным полотенцем, мочалкой, бельём.
Если человек перенёс эту болезнь, его предметы обихода, бельё и одежду необходимо тщательно продезинфицировать.
При появлении симптомов пахового эпидермофития специалисты «СМ-Клиника» рекомендуют не откладывать поход к врачу и не затягивать с лечением. Записаться на приём в Санкт-Петербурге можно по телефону, указанному на сайте.
Половые микозы у мужчин и женщин
Половые микозы у мужчин и женщин
Важную роль в распространении генитального микоза играют факторы окружающей среды:
Также влияние оказывают различные внешние факторы — антибиотики, стероиды, цитостатики и иммунодепрессанты, и внутренние — нарушение иммунных механизмов, генетическая предрасположенность, злокачественные опухоли, диабет, атопический диатез.
Развитие полового микоза зависит от количества клеток атакующего гриба и его вирулентности, то есть способности размножаться и прилипать к эпителию и продуцируемым протеолитическим ферментам, фосфолипазе и токсическим метаболитам. Также важна способность преодолевать сапрофитную бактериальную флору благодаря грибковым β-лактамным антибиотикам, которые являются производными фуцидиновой кислоты и стрептомицина.
Грибковые инфекции у женщин: грибковый вульвовагинит
В настоящее время считается что грибковый вульвовагинит является причиной воспаления этого органа в 40%. Патология относится к наиболее часто диагностируемым микозам от возраста новорожденного до поздней старости. Инфекция может затрагивать только влагалище, но в большинстве случаев протекает вместе с вульвитом.
У новорожденных болезнь начинается с перинатальной инфекции, поражающей половые органы и рот. В дальнейшие периоды развития ребенка, вплоть до полового созревания, болезнь имеет характер острого воспаления, реже хронического, а у девочек после 10–12 лет напоминает микоз у женщин. У детей наиболее распространенным возбудителем является Candida albicans.
У женщин грибковый вульвовагинит имеет следующие формы, связанные с различными патогенами. К ним относятся:
Пенициллез, аспергиллез и геотрихоз имеют меньшее клиническое значение, и поэтому их описание было опущено. Тем более что в клиническом течении этих инфекций имеется много схожих симптомов, и различить патологии можно только с помощью детального микологического исследования.
Поэтому в статье более подробно обсуждаются инфекции вульвы и влагалища, вызванные дрожжеподобными грибами (вульвовагинит Candida mycetica). С медицинской точки зрения, в настоящее время считаются патогенными по крайней мере 12 видов грибов Candida.
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Вульвовагинит.jpg?fit=443%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Вульвовагинит.jpg?fit=811%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/%D0%92%D1%83%D0%BB%D1%8C%D0%B2%D0%BE%D0%B2%D0%B0%D0%B3%D0%B8%D0%BD%D0%B8%D1%82.jpg?resize=900%2C610&ssl=1″ alt=»Вульвовагинит» width=»900″ height=»610″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Вульвовагинит.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Вульвовагинит.jpg?resize=443%2C300&ssl=1 443w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Вульвовагинит.jpg?resize=811%2C550&ssl=1 811w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Вульвовагинит.jpg?resize=768%2C521&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Вульвовагинит
Среди дрожжеподобных грибов, обнаруженных во влагалище, наиболее распространенным патогеном является C. albicans (около 70%). Другие виды также являются потенциальной причиной вульвовагинита: C. glabrata, C. krusei, C. kefyr (C. pseudotropicalis), C. parapsilosis, C. tropicalis, C. stelatoidea, C. guilliermondi, C. zeylanoides, C. famata, C. incospicua, C. lusitaniae, C. macedoninsis, C. rugosa, C. viswanathii.
Вульвовагинальный кандидоз часто встречается у беременных. Болезнь диагностируется примерно у 10% женщин в первом триместре и 23-55% во время третьего триместра беременности. Вульвовагинальные грибковые инфекции чаще встречаются (до 90%) у беременных женщин, которые были носителями C. albicans.
Также увеличивает риск развития вульвовагинального кандидоза диабет. Рецидивирующая генитальная молочница часто может быть первым важным симптомом этого заболевания. Вагинальные заболевания распространены у девочек с диабетом, и 2/3 из них имеют одинаковую бактериальную флору в области вульвы и заднего прохода.
У многих женщин генитальная молочница развивается при приеме антибиотиков, особенно обладающих широким спектром активности.
Развитию кандидоза способствует использование иммунодепрессантов, в основном, у людей с неэффективной иммунной системой. Прежде всего опасно нарушение клеточного иммунитета, которое касается как CD4, CD8, так и медиаторов их активности, то есть лимфокинов и интерлейкинов.
Большинство ученых в настоящее время указывают на повышенный риск развития вульвовагинального кандидоза у женщин, использующих гормональную контрацепцию.
Начало вульвовагинального кандидоза обычно бывает внезапным. Первые симптомы обычно появляются перед менструацией. Их интенсивность может варьироваться — от легкой до очень тяжелой формы. При острой инфекции возникают зуд, жжение и болезненность вульвы, особенно во время и после полового акта, а также жжение вокруг заднего прохода и болезненное мочеиспускание.
При хронических инфекциях вульвы и влагалища дрожжевые выделения из влагалища разной степени выраженности возникают периодически. Иногда возникает зуд и жжение вульвы или влагалища, особенно до или после менструации. Физикальное обследование указывает на наличие обильного, плотного, белого, гнойного или сыроподобного отделяемого.
Зуд и жжение в интимной зоне
Зуд и жжение в интимной зоне
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Зуд-и-жжение-в-интимной-зоне.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Зуд-и-жжение-в-интимной-зоне.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/%D0%97%D1%83%D0%B4-%D0%B8-%D0%B6%D0%B6%D0%B5%D0%BD%D0%B8%D0%B5-%D0%B2-%D0%B8%D0%BD%D1%82%D0%B8%D0%BC%D0%BD%D0%BE%D0%B9-%D0%B7%D0%BE%D0%BD%D0%B5.jpg?resize=900%2C600&ssl=1″ alt=»Зуд и жжение в интимной зоне» width=»900″ height=»600″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Зуд-и-жжение-в-интимной-зоне.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Зуд-и-жжение-в-интимной-зоне.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Зуд-и-жжение-в-интимной-зоне.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Зуд-и-жжение-в-интимной-зоне.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Зуд и жжение в интимной зоне
Примерно у 30% женщин вульвовагинальный кандидоз может протекать бессимптомно, иногда единственным симптомом является слабый зуд, ощущаемый некоторыми пациентками перед менструацией.
Заболевание может быть спорадической инфекцией, оно также может быть рецидивирующим.
Осложнения кандидоза вульвы и влагалища:
Дифференциальный диагноз в первую очередь касается бактериального воспаления — трихомониаза, гонореи и хламидийной инфекции, а также постменопаузального вагинита и выделений из влагалища, вызванных инородными телами, химическими раздражителями.
Диагноз кандидоз половых органов устанавливается на основании анализов (преимущественно микологических) и после исключения других причин вульвовагинита. Диагноз, основанный только на клинических признаках заболевания, неверен.
Микологическая диагностика состоит из изучения выделений в 10%-ном растворе гидроксида калия (KOH), окрашивания мазка с использованием метода Грама и PAS и на культуре (агаровая среда Сабуро, агаровая среда Никерсона-Манковского, рисовый агар, солод, кофейный агар, рисовый агар с добавлением твина 80), а также выполнение теста на миколин.
Лечение состоит из применения противогрибковых средств. Терапия может быть местной, общей или комбинированной — общей и местной.
Актуальные методы лечения включают применение противогрибковых препаратов в различных формах: таблетки, диски, тампоны, гель и кремы. Хорошие результаты дает натамицин (пимафуцин) 1 раз в сутки влагалищная свеч а и 100 мг в течение 3 или 6 дней. Более эффективны производные азола 1-го и 3-го поколения.
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Противогрибковые-свечи.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Противогрибковые-свечи.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/%D0%9F%D1%80%D0%BE%D1%82%D0%B8%D0%B2%D0%BE%D0%B3%D1%80%D0%B8%D0%B1%D0%BA%D0%BE%D0%B2%D1%8B%D0%B5-%D1%81%D0%B2%D0%B5%D1%87%D0%B8.jpg?resize=900%2C600&ssl=1″ alt=»Противогрибковые свечи» width=»900″ height=»600″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Противогрибковые-свечи.jpg?w=900&ssl=1 900w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Противогрибковые-свечи.jpg?resize=450%2C300&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Противогрибковые-свечи.jpg?resize=825%2C550&ssl=1 825w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Противогрибковые-свечи.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Противогрибковые свечи
Первое поколение включает в себя:
Представители третьего поколения:
Продолжительность лечения производными азола варьируется от двухнедельного лечения до одного приема.
Общее лечение включает использование азольных производных второго и третьего поколений. Производным второго поколения является кетоконазол, вводимый в дозе 400 мг в течение 7-14 дней.
Производные третьего поколения — итраконазол и флуконазол. Итраконазол, доступный в настоящее время под названием Орунгал, рекомендуется в дозе 200 мг в течение 3 дней или 100 мг в течение 4-8 дней. Прием Орунгала 200 мг один раз в месяц в течение полугода защищает от рецидивов. Флуконазол (Дифлюкан) назначается в разовой дозе 150 мг.
Итраконазол и флуконазол не следует применять беременным и кормящим женщинам.
При комбинированном общем и местном лечении пероральные противогрибковые препараты вводят локально и одновременно принимают внутрь.
В случае рецидивирующей вульвовагиновой молочницы необходимо устранить предрасполагающие факторы. Некоторые специалисты рекомендуют одновременное лечение половых партнеров и пероральное применение антимикотиков у пациентов для предотвращения желудочно-кишечной реинфекции у пациентов.
Грибковые половые инфекции у мужчин: дрожжевая инфекция головки и крайней плоти (баланит, микотический баланопостит)
Генитальный микоз у мужчин обычно проявляется в виде воспаления головки (баланит) или воспаления головки и крайней плоти (баланопостит). Реже поражаются мочеиспускательный канал и верхние отделы мочевыводящих путей, предстательная железа, семенные пузырьки и придатки яичка.
Дрожжеподобный гриб C. albicans
Дрожжеподобный гриб C. albicans
» data-medium-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Дрожжеподобный-гриб-C.-albicans.jpg?fit=450%2C297&ssl=1″ data-large-file=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Дрожжеподобный-гриб-C.-albicans.jpg?fit=833%2C550&ssl=1″ loading=»lazy» src=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/%D0%94%D1%80%D0%BE%D0%B6%D0%B6%D0%B5%D0%BF%D0%BE%D0%B4%D0%BE%D0%B1%D0%BD%D1%8B%D0%B9-%D0%B3%D1%80%D0%B8%D0%B1-C.-albicans.jpg?resize=900%2C594&ssl=1″ alt=»Дрожжеподобный гриб C. albicans» width=»900″ height=»594″ srcset=»https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Дрожжеподобный-гриб-C.-albicans.jpg?w=900&ssl=1 900w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Дрожжеподобный-гриб-C.-albicans.jpg?resize=450%2C297&ssl=1 450w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Дрожжеподобный-гриб-C.-albicans.jpg?resize=833%2C550&ssl=1 833w, https://i0.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Дрожжеподобный-гриб-C.-albicans.jpg?resize=768%2C507&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Дрожжеподобный гриб C. albicans
Грибы поражают в основном людей, страдающих ожирением, пожилых мужчин и людей с диабетом и фимозом. Предрасполагающими факторами являются:
Морфотическая картина изменений очень разнообразна, поэтому часто используется классификация, учитывающая множественность и различную степень изменений, а также различную интенсивность воспалительного процесса.
I Простая, неосложненная форма
II Сложная форма с одновременным поражением мочеиспускательного канала, верхних отделов мочевыводящих путей, предстательной железы, семенных пузырьков, придатка яичка, кожи половых органов и перигенитальной области.
Дрожжевые инфекции мужских мочеполовых органов обычно возникают в области головки и крайней плоти, гораздо реже при уретрите. Молочница уретры имеет признаки хронического или подострого вида. Симптомы заболевания включают в себя наличие в целом скудных, менее обильных, слизистых, белых и иногда желтых выделений, а также покраснение и отек наружной уретры.
Дифференциальный диагноз должен учитывать:
Диагноз может быть установлен только на основании микологического и микроскопического исследования.
Лечение грибковых половых инфекций у мужчин
Лечение грибковых половых инфекций у мужчин
» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Лечение-грибковых-половых-инфекций-у-мужчин.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Лечение-грибковых-половых-инфекций-у-мужчин.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/%D0%9B%D0%B5%D1%87%D0%B5%D0%BD%D0%B8%D0%B5-%D0%B3%D1%80%D0%B8%D0%B1%D0%BA%D0%BE%D0%B2%D1%8B%D1%85-%D0%BF%D0%BE%D0%BB%D0%BE%D0%B2%D1%8B%D1%85-%D0%B8%D0%BD%D1%84%D0%B5%D0%BA%D1%86%D0%B8%D0%B9-%D1%83-%D0%BC%D1%83%D0%B6%D1%87%D0%B8%D0%BD.jpg?resize=900%2C600&ssl=1″ alt=»Лечение грибковых половых инфекций у мужчин» width=»900″ height=»600″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Лечение-грибковых-половых-инфекций-у-мужчин.jpg?w=900&ssl=1 900w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Лечение-грибковых-половых-инфекций-у-мужчин.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Лечение-грибковых-половых-инфекций-у-мужчин.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2020/07/Лечение-грибковых-половых-инфекций-у-мужчин.jpg?resize=768%2C512&ssl=1 768w» sizes=»(max-width: 900px) 100vw, 900px» data-recalc-dims=»1″ /> Лечение грибковых половых инфекций у мужчин
В рефрактерных случаях или при сложных формах с осложнениями следует начинать комбинированную терапию, как при дрожжевой инфекции вульвы и влагалища, с предпочтением в общей терапии производных азола третьего поколения и при длительном применении. Эффективен Итраконазол в дозе 100 мг в сутки в течение 4-6 дней до 12 недель.
При кандидозе уретры назначается местное лечение амфотерицином В в виде 1-процентной инстилляции в количестве 4-6 процедур.
Любые генитальные поражения воспалительного, острого или хронического характера всегда должны диагностироваться на наличие грибковой инфекции. Желательно, чтобы для установления правильного диагноза было проведено микологическое обследование. Обнаружение патогенного гриба позволит использовать правильную терапию и эффективное лечение заболевания.
Большое значение имеет определение предрасполагающих факторов и их устранение, особенно в случаях повторного течения. Также важны профилактические действия.