что такое неконтролируемая артериальная гипертензия это
О сердце
Слово «гипертензия» в буквальном смысле переводится с латинского как «сверхнапряжение». Какие стадии и степени есть у гипертензии и сколько факторов риска влияет на ее развитие — подробно в нашей статье.
Классификации гипертензии и разница между ними
Врачи различают три степени и три стадии заболевания. Эти понятия часто путают, однако между ними есть существенная разница.
Степени артериальной гипертензии
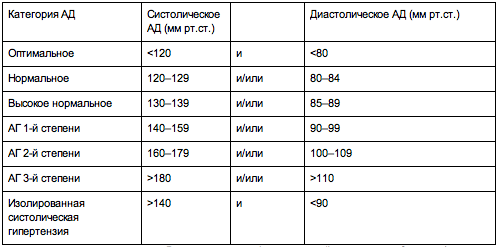
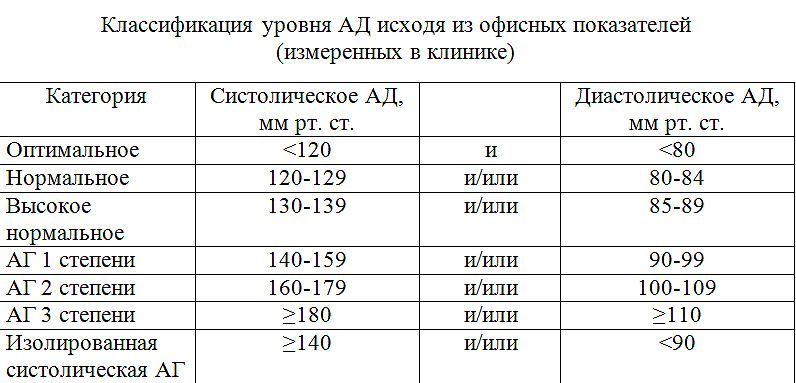
Это классификация по уровням артериального давления (АД): верхнего (систолического) и нижнего (диастолического).
Расширенная классификация уровней артериального давления (в соответствии с Национальными клиническими рекомендациями по лечению гипертонии). Считать кровяное давление «чисто техническим показателем» ошибочно: чем выше его постоянный уровень, тем серьезнее ситуация
Стадии артериальной гипертензии
Здесь деление на категории идет уже по серьезности изменений в организме: насколько выражены эти изменения и как сильно страдают органы-мишени — кровеносные сосуды, сердце и почки. Их поражение — отдельный критерий для оценки риска.
Термин «гипертоническая болезнь» предложен Г.Ф.Лангом в 1948 г. и соответствует термину «эссенциальная гипертензия» (гипертония), который используется в зарубежных странах.
На любой из стадий заболевания давление также может соответствовать любой степени — от первой до третьей. Это очень индивидуально, поэтому, помимо показателей на тонометре, следует ориентироваться на данные обследования. Конкретные показатели всегда принимаются во внимание при назначении терапии, рекомендациях и прогнозах.
Артериальная гипертензия Ⅰ стадии
При регулярном посещении врача и соблюдении правил жизни гипертоника не требует серьезного медицинского вмешательства, если нет ухудшения здоровья.
Прогноз зависит от уровня АД и количества факторов риска: курение, ожирение, уровень холестерина и т.д.
Артериальная гипертензия Ⅱ стадии
Если вовремя не скорректировать процесс лекарственными препаратами, болезнь может прогрессировать и перейти в третью стадию. Избежать этого можно лишь одним способом: контролировать состояние своей сердечно-сосудистой системы и регулярно проходить обследование.
Артериальная гипертензия Ⅲ стадии
В этом состоянии требуются препараты не только для снижения давления, но и для лечения сопутствующих заболеваний. Рекомендация актуальна и для первых двух стадий гипертонической болезни, если у пациента диагностирован диабет, болезни почек или другие патологии.
Артериальная гипертензия — 4 группы риска
Чтобы уберечь сердце и сосуды от поражения и не пропустить состояние, когда будет уже поздно, нужно знать, от каких факторов зависит течение болезни.
4 группы факторов риска:
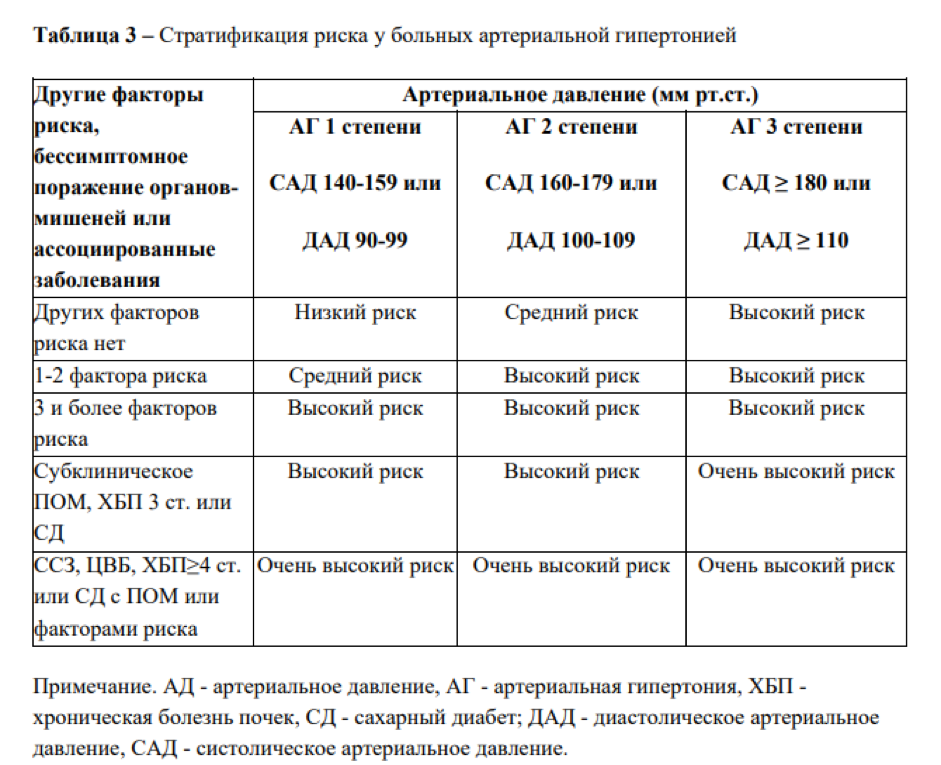
Между факторами риска и классификацией по тяжести заболевания есть прямая связь. Наглядно она показана в Национальных Клинических Рекомендациях Минздрава РФ «Артериальная гипертония у взрослых».
Для определения своей группы риска нужно знать уровень АД и стадию заболевания.
Группы высокого и очень высокого риска
Эти состояния считаются самыми серьезными и требуют особого внимания.
При сочетании более трех факторов риска и артериальной гипертензии 2 степени пациент попадает в группу высокого риска. Также к ней относятся все, у кого существенно выражен хотя бы один показатель из следующих:
повышение уровня общего холестерина от 8 ммоль/л (310 мг/дл),
гипертония третьей степени (систолическое артериальное давление выше или равно 180 мм рт. ст., диастолическое — выше 110 мм рт.ст.),
хроническая болезнь почек третьей стадии,
гипертрофия левого желудочка,
сахарный диабет без поражения органов-мишеней.
К группе очень высокого риска относят пациентов с любым из следующих факторов:
Атеросклеротические заболевания сердца и сосудов, подтвержденные клинически или в ходе визуализирующих исследований (АССЗ). Это может быть стабильная стенокардия, коронарная реваскуляризация (аортокоронарное шунтирование и другие процедуры реваскуляризации артерий), инсульт и транзиторные ишемические атаки, ранее перенесенный острый коронарный синдром (инфаркт или нестабильная стенокардия), а также заболевание периферических артерий. Обязательно учитываются результаты визуализирующих исследований, значимые для прогноза клинических событий: значительный объем бляшек на коронарных ангиограммах или сканах компьютерной томографии (многососудистое поражение коронарных артерий со стенозом двух основных эпикардиальных артерий более чем на 50 %) или по результатам УЗИ сонных артерий.
Сахарный диабет с поражением органов-мишеней, или наличием как минимум трех значимых факторов риска из указанных в следующей части статьи, сюда же приравнивается сахарный диабет первого типа ранней манифестации и длительного течения (более 20 лет).
Что такое артериальная гипертензия (гипертония)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зафираки Виталия Константиновича, кардиолога со стажем в 20 лет.
Определение болезни. Причины заболевания
Повышением артериального давления могут сопровождаться десятки различных хронических заболеваний, и гипертоническая болезнь — лишь одно из них, но самое частое: примерно 9 случаев из 10. Диагноз ГБ устанавливается в тех случаях, когда имеется стабильное повышение АД, но при этом никаких иных заболеваний, которые приводят к повышению АД, не обнаруживается.
Гипертоническая болезнь — это болезнь, для которой стабильное повышение АД служит основным ее проявлением. Факторы риска, увеличивающие вероятность ее развития, были установлены при наблюдениях за большими группами людей. Помимо имеющейся у некоторых людей генетической предрасположенности, среди таких факторов риска находятся:
Симптомы артериальной гипертензии
Повышенное артериальное давление само по себе у многих людей не проявляется какими-либо субъективными ощущениями. Если же повышенное АД сопровождается симптомами, это может быть ощущение тяжести в голове, головная боль, мелькание перед глазами, тошнота, головокружение, неустойчивость при ходьбе, а также ряд других симптомов, довольно неспецифичных для повышенного артериального давления. Перечисленные выше симптомы гораздо отчетливее проявляют себя при гипертоническом кризе — внезапном значительном подъеме АД, приводящем к явному ухудшению состояния и самочувствия.
Можно было бы и дальше перечислять через запятую возможные симптомы ГБ, но особой пользы в этом нет. Почему? Во-первых, все эти симптомы неспецифичны для гипертонической болезни (т.е. могут встречаться как по отдельности, так и в различных сочетаниях и при других болезнях), а во-вторых, для констатации наличия артериальной гипертонии важен сам факт стабильного повышения артериального давления. А выявляется это не оценкой субъективных симптомов, а только при измерениях АД, причем неоднократных. Имеется в виду, во-первых, что «за один присест» следует измерять АД дважды или трижды (с небольшим перерывом между измерениями) и принимать за истинное АД среднее арифметическое из двух или трех измеренных значений. Во-вторых, стабильность повышения АД (критерий диагностики гипертонической болезни как хронического заболевания) следует подтвердить при измерениях в разные дни, желательно с интервалом не менее недели.
В случае развития гипертонического криза симптомы будут обязательно, иначе это не гипертонический криз, а просто бессимптомное повышение АД. И симптомы эти могут быть как те, что перечислены выше, так и другие, более серьезные — о них говорится в разделе «Осложнения».
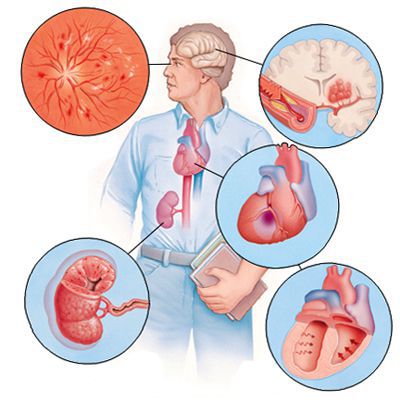
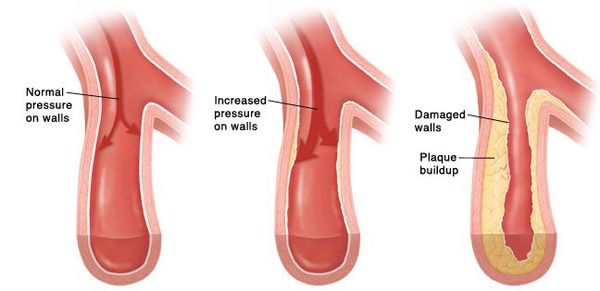
Если гипертоническая болезнь с течением времени — обычно многих лет — приводит к поражению различных органов (их в данном контексте называют «органы-мишени»), то это может проявиться снижением памяти и интеллекта, инсультом либо преходящим нарушением мозгового кровообращения, увеличением толщины стенок сердца, ускоренным развитием атеросклеротических бляшек в сосудах сердца и других органов, инфарктом миокарда или стенокардией, снижением скорости фильтрации крови в почках и т. д. Соответственно, клинические проявления будут обусловлены уже этими осложнениями, а не повышением АД как таковым.
Патогенез артериальной гипертензии
Классификация и стадии развития артериальной гипертензии
Если значения систолического и диастолического АД попадают в разные категории, то степень артериальной гипертонии оценивается по наивысшему из двух значений, причем неважно — систолическому или диастолическому. Степень повышения АД при диагностике гипертонической болезни устанавливают при неоднократных измерениях в разные дни.
Осложнения артериальной гипертензии
Цель лечения гипертонической болезни — не «сбивание» повышенного артериального давления, а максимальное снижение риска сердечно-сосудистых и других осложнений в долговременном аспекте, поскольку этот риск — опять-таки, при оценке в масштабе «годы-десятилетия» — увеличивается на каждые дополнительные 10 мм рт. ст. уже от уровня АД 115/75 мм рт. ст. Имеются в виду такие осложнения, как инсульт, ишемическая болезнь сердца, сосудистая деменция (слабоумие), хроническая почечная и хроническая сердечная недостаточность, атеросклеротическое поражение сосудов нижних конечностей.
Большинство больных гипертонической болезнью до поры до времени ничего не беспокоит, поэтому у них нет особой мотивации лечиться, регулярно принимая определенный минимум лекарственных препаратов и изменив образ жизни на более здоровый. Однако в лечении гипертонической болезни не существует каких-то одноразовых мероприятий, которые бы позволили навсегда забыть об этой болезни, ничего более не делая для ее лечения.
Диагностика артериальной гипертензии
С диагностикой артериальной гипертонии как таковой все обычно обстоит довольно просто: для этого требуется лишь неоднократно зарегистрированное АД на уровне 140/90 мм рт. ст. и выше. Но гипертоническая болезнь и артериальная гипертония — не одно и то же: как уже говорилось, повышением АД может проявляться целый ряд заболеваний, и гипертоническая болезнь — только одно из них, хотя и самое частое. Врач, проводя диагностику, с одной стороны, должен убедиться в стабильности повышения АД, а с другой — оценить вероятность того, не является ли повышение АД проявлением симптоматической (вторичной) артериальной гипертонии.
Для этого на первом этапе диагностического поиска врач выясняет, в каком возрасте впервые начало повышаться АД, нет ли таких симптомов, как, например, храп с остановками дыхания во сне, приступы мышечной слабости, необычные примеси в моче, приступы внезапного сердцебиения с потливостью и головной болью и т.д. Имеет смысл уточнить, какие лекарственные препараты и биодобавки принимает пациент, т.к. в некоторых случаях именно они могут привести к повышению АД или усугублению уже повышенного. Несколько рутинных (выполняемых практически всем пациентам с повышенным АД) диагностических тестов, наряду со сведениями, полученными в ходе беседы с врачом, помогают оценить вероятность некоторых форм вторичной гипертонии: общий анализ мочи, определение в крови концентрации креатинина и глюкозы, а иногда — калия и других электролитов. В целом же, с учетом невысокой распространенности вторичных форм артериальной гипертонии (около 10% от всех ее случаев) для дальнейшего поиска этих заболеваний как возможной причины повышенного АД надо иметь веские основания. Поэтому, если на первом этапе диагностического поиска не обнаруживается существенных данных в пользу вторичного характера артериальной гипертонии, то в дальнейшем считается, что АД повышено за счет гипертонической болезни. Это суждение может быть иногда впоследствии пересмотрено по мере появления новых данных о пациенте.
Помимо поиска данных за возможный вторичный характер повышения АД, врач устанавливает наличие факторов риска сердечно-сосудистых заболеваний (это нужно для оценки прогноза и более целенаправленного поиска поражения внутренних органов), а также, возможно, уже существующих болезней сердечно-сосудистой системы или их бессимптомного поражения — это влияет на оценку прогноза и стадии гипертонической болезни, выбор лечебных мероприятий. С этой целью, помимо беседы с пациентом и его осмотра, выполняется ряд диагностических исследований (например, электрокардиография, эхокардиография, ультразвуковое исследование сосудов шеи, при необходимости — некоторые другие исследования, характер которых определяется уже полученными о пациенте медицинскими данными).
Суточное мониторирование АД с помощью специальных компактных приборов позволяет оценить изменения АД в ходе привычного для пациента образа жизни. Данное исследование необходимо не во всех случаях — в основном, если измеренное на приеме у врача АД значительно отличается от измеренного дома, при необходимости оценить ночное АД, при подозрении на эпизоды гипотонии, иногда — для оценки эффективности проводимого лечения.
Таким образом, одни диагностические методы при обследовании пациента с повышенным АД применяются во всех случаях, к применению других методов подходят более избирательно, в зависимости от уже полученных о пациенте данных, для проверки предположений, возникших у врача в ходе предварительного обследования.
Лечение артериальной гипертензии
В отношении немедикаментозных мер, направленных на лечение гипертонической болезни, больше всего убедительных доказательств накоплено о положительной роли снижения потребления поваренной соли, уменьшения и удержания на этом уровне массы тела, регулярных физических тренировках (нагрузках), не более чем умеренном употреблении алкоголя, а также об увеличении содержания в рационе овощей и фруктов. Только все эти меры эффективны как часть долговременных изменений того нездорового образа жизни, который и привел к развитию гипертонической болезни. Так, например, снижение массы тела на 5 кг приводило к снижению АД в среднем на 4,4/3,6 мм рт. ст. [9] — вроде бы, немного, но в сочетании с другими вышеперечисленными мерами по оздоровлению образа жизни эффект может оказаться весьма значительным.
Оздоровление образа жизни обосновано практически для всех больных гипертонической болезнью, а вот медикаментозное лечение показано хотя и не всегда, но в большинстве случаев. Если больным с повышением АД 2 и 3 степеней, а также при гипертонической болезни любой степени с высоким рассчитанным сердечно-сосудистым риском медикаментозное лечение назначают обязательно (его долговременная польза продемонстрирована во многих клинических исследованиях), то при гипертонической болезни 1 степени с низким и средним рассчитанным сердечно-сосудистым риском польза такого лечения не была убедительно доказана в серьезных клинических испытаниях. В таких ситуациях возможную пользу от назначения медикаментозной терапии оценивают индивидуально, учитывая предпочтения пациента. Если, несмотря на оздоровление образа жизни, повышение АД у таких пациентов сохраняется на протяжении ряда месяцев при повторных визитах к врачу, необходимо вновь переоценить необходимость применения лекарств. Тем более, что величина расчетного риска часто зависит от полноты обследования пациента и может оказаться значительно выше, чем это представлялось вначале. Почти во всех случаях лечения гипертонической болезни стремятся добиться стабилизации АД ниже 140/90 мм рт. ст. Это не означает, что оно в 100% измерений будет находиться ниже этих значений, но чем реже АД при измерении в стандартных условиях (описанных в разделе «Диагностика») будет превышать этот порог, тем лучше. Благодаря такому лечению значительно уменьшается риск сердечно-сосудистых осложнений, а гипертонические кризы если и случаются, то гораздо реже, чем без лечения. Благодаря современным лекарственным препаратам те негативные процессы, которые при гипертонической болезни неизбежно и подспудно разрушают со временем внутренние органы (прежде всего, сердце, мозг и почки), эти процессы замедляются или приостанавливаются, а в ряде случаев их можно даже обернуть вспять.
Из лекарственных препаратов для лечения гипертонической болезни основными являются 5 классов лекарств [9] :
В последнее время особенно подчеркивается роль в лечении гипертонической болезни первых четыре классов лекарств. Бета-адреноблокаторы тоже используются, но в основном тогда, когда их применения требуют сопутствующие заболевания — в этих случаях бета-блокаторы выполняют двойное предназначение.
В наши дни предпочтение отдается комбинациям лекарственных препаратов, так как лечение каким-то одним из них редко приводит к достижению нужного уровня АД. Существуют также фиксированные комбинации лекарственных препаратов, которые делают лечение более удобным, так как пациент принимает лишь одну таблетку вместо двух или даже трех. Подбор нужных классов лекарственных препаратов для конкретного пациента, а также их доз и частоты приема проводится врачом с учетом таких данных о пациенте, как уровень АД, сопутствующие заболевания и др.
Благодаря многогранному положительному действию современных лекарств лечение гипертонической болезни подразумевает не только снижение АД как такового, но и защиту внутренних органов от негативного воздействия тех процессов, которые сопутствуют повышенному АД. Кроме того, поскольку главная цель лечения — максимально снизить риск ее осложнений и увеличить продолжительность жизни, то может потребоваться коррекция уровня холестерина в крови, прием средств, снижающих риск тромбообразования (которое приводит к инфаркту миокарда или инсульту), и т. д. Отказ от курения, как бы банально это ни звучало, позволяет многократно снизить имеющиеся при гипертонической болезни риски инсульта и инфаркта миокарда, затормозить рост атеросклеротических бляшек в сосудах. Таким образом, лечение гипертонической болезни подразумевает воздействие на болезнь по многим направлениям, и достижение нормального артериального давления — лишь одно из них.
Прогноз. Профилактика
Суммарный прогноз определяется не только и не столько фактом повышенного артериального давления, сколько количеством факторов риска сердечно-сосудистых заболеваний, степенью их выраженности и длительностью негативного воздействия.
Такими факторами риска являются:
При этом важны не только интенсивность воздействия факторов риска (например, курение 20 сигарет в день, несомненно, хуже, чем 5 сигарет, хотя и то, и другое связано с ухудшением прогноза), но и длительность их воздействия. Для людей, которые еще не имеют явных сердечно-сосудистых заболеваний, кроме гипертонической болезни, оценить прогноз можно с помощью специальных электронных калькуляторов, один из которых учитывает пол, возраст, уровень холестерина в крови, АД и курение. Электронный калькулятор SCORE пригоден для оценки риска смерти от сердечно-сосудистых заболеваний в ближайшие 10 лет от момента оценки риска. При этом получаемый в большинстве случаев невысокий в абсолютных числах риск может производить обманчивое впечатление, т.к. калькулятор позволяет рассчитать именно риск сердечно-сосудистой смерти. Риск же нефатальных осложнений (инфаркт миокарда, инсульт, стенокардия напряжения, и др.) в разы выше. Наличие сахарного диабета увеличивает риск по сравнению с рассчитанным с помощью калькулятора: для мужчин в 3 раза, а для женщин — даже в 5 раз.
В отношении профилактики гипертонической болезни можно сказать, что, поскольку известны факторы риска ее развития (малоподвижность, лишний вес, хронический стресс, регулярное недосыпание, злоупотребление алкоголем, повышенное потребление поваренной соли и другие), то все изменения образа жизни, уменьшающие воздействие этих факторов, снижают и риск развития гипертонической болезни. Однако снизить этот риск совсем до нуля вряд ли возможно — есть факторы, которые от нас не зависят совсем или зависят мало: генетические особенности, пол, возраст, социальное окружение, некоторые другие. Проблема состоит в том, что о профилактике гипертонической болезни люди начинают задумываться в основном тогда, когда они уже нездоровы, а АД уже в той или иной степени повышено. А это уже вопрос не столько профилактики, сколько лечения.
Резистентная артериальная гипертензия – возможные пути преодоления проблемы
Конради А.О. выступила с докладом на Интернет конгрессе.
Григорий Павлович Арутюнов, доктор медицинских наук, профессор:
— Мы передаем слово Александре Олеговне.
Александра Олеговна Конради, доктор медицинских наук, профессор:
— Я рада приветствовать вас из морозного Петербурга.
Тема моего сегодняшнего выступления «Резистентная артериальная гипертензия». Сегодня мы традиционно стали заниматься этой проблемой. Постараемся поделиться с нашими слушателями программы современными представлениями по резистентной гипертонии.
Короткий план. Сегодня мы обсудим вопрос, что мы подразумеваем под понятием резистентной гипертонии, как часто она встречается, каковы ее причины, как ее реально выявить и как реально лечить.
Согласно последнему определению (с 2007-го года не выходило каких-то обновлений) под резистентной гипертензией (или рефрактерной к терапии) мы можем понимать такое состояние, когда лечение пациента включает изменение образа жизни и назначение не менее трех антигипертензивных препаратов в адекватных дозах. Но при этом систолическое и/или диастолическое артериальное давление (АД) не снижается должным образом.
В этом определении есть два достаточно важных момента, а именно о трех лекарственных препаратах. В Европейских рекомендациях не оговаривается, каких именно. Понятие «адекватной дозы» растяжимое. В данном случае, по-видимому, следует подразумевать большую полную терапевтическую дозу препарата. Если препарат недодозированный, то мы не можем считать такого больного резистентным.
Американцы всегда идут немножко дальше, поэтому в их рекомендациях имеются некоторые примечания. Препараты должны использоваться в рациональных рекомендациях, но включать в свой состав диуретики. Здесь уже становится более понятным, в каком случае, если есть три препарата, мы можем считать пациента резистентным к терапии.
Снижение АД необходимо до целевого уровня. Для всех больных – это 140 и 90. Для больных высокого риска – это 130 и 80. Изолированная артериальная гипертензия (АГ) – это, как минимум, меньше 160-ти. Должно быть соблюдено условие реального приема препаратов, то есть больные должны быть привержены к лечению.
Согласно современным данным, что мы можем сказать о распространенности АГ и ее контроле. Несмотря на большие наши государственные вложения и реализацию федеральных программ (по борьбе с АГ, социально значимыми заболеваниями), все равно сегодня доля больных, которые имеют должный уровень АД в процессе терапии, чуть более превышает 20% по самым оптимистичным прогнозам.
Неконтролируемая гипертония не означает еще резистентную. Подумаем, сколько таких пациентов сегодня в мире.
Если мы представим, согласно данным о распространенности, что 40% жителей России (взрослого населения) страдают повышением АД, то это примерно 60 миллионов человек, проживающих на территории Российской Федерации. Примерно 20 миллионов в России не знают, что у них повышенное АД. Только 12 миллионов получают лечение. Из них только 6-7 миллионов людей имеют целевой уровень АД. Если мы говорим о больных с сахарным диабетом, то это еще меньше.
Таким образом, по самым скромных подсчетам около 6-7 миллионов больных, ходящих по улице и ходящих на наш прием сегодня, имеют неконтролируемый уровень АД по различным причинам.
Неконтролируемый уровень АД даже у больных, получающих лечение, всегда резистентен с проводимой терапией. Очень часто это, к сожалению, низкая приверженность и наш не совсем адекватный подбор лечения.
Мы проанализировали обычную среднестатистическую Петербургскую поликлинику в случайной выборке пациентов. Обратили внимание, что на сегодняшний день на стандартном терапевтическом участке примерно 63 – 64% пациентов имеют неконтролируемый уровень АД, несмотря на то, что регулярно посещают своего врача.
Если посмотрим на тех пациентов, которые находились на стационаре и получали лечение, при выписке имели целевой уровень АД, то эффект ускользает через какое-то время по различным причинам. Практически те же самые 60% находятся вне целевых уровней АД. Примерно у 2/3 пациентов эта проблема касается и после стационарного подбора терапии.
Таким образом, это тоже не дает существенного прогресса.
В чем причина. Отчасти это может быть связано с тем, что мы переоцениваем свои собственные возможности. Мы провели большой опрос среди врачей Санкт-Петербурга, Иркутска, Ленинградской области и других регионов. Как они сами оценивают результаты своего лечения. В частности, доля больных, которые реально достигают целевого уровня АД.
Сегодня мы можем видеть, что большинство врачей считают, что у них до 50 – 60% пациентов имеют целевой уровень АД. На самом деле в реальной ситуации это примерно 5-10% пациентов. Эта переоценка наших возможностей приводит к тому, что мы не долечиваем реально наших пациентов.
По современным данным истинная резистентность к терапии встречается не так часто – от 1-го до 11% в специализированных отделениях. Не более чем в 5% среди всей популяции больных АГ. Чаще она встречается у больных, имеющих тяжелые органные поражения, у больных со значимой гипертрофией левого желудочка, с поражением глазного дна, почек.
Ее распространенность нарастает с возрастом. Чаще всего наблюдается у больных с диабетом (СД) и метаболическим синдромом (МС).
Любое органное поражение (будь то гипертрофия левого желудочка, утолщение комплекса интима медиа, наличие бляшек в сонных артериях, выраженная ретинопатия) чаще встречается у больных, имеющих резистентность к терапии, чем у среднестатистического больного с повышением АД.
Эта проблема, к сожалению, будет актуализироваться еще больше. Ожидается увеличение продолжительности жизни населения. Данные по США и по всему миру. Мы ожидаем увеличение доли лиц, которым будет старше 60-ти лет. Благодаря успехам здравоохранения, продолжительность жизни в России тоже нарастает. Особенно пожилое население в Петербурге, где мы трудимся.
Проблема пожилого возраста становится актуальной. Таких больных все больше. Практически любой врач знает, что достичь целевого уровня АД у пожилого человека сложнее.
Если посмотрим статистические данные, то обращаем внимание, что с возрастом нарастает распространенность изолированной систолической АГ и доля больных, имеющих недостаточный контроль АД.
Такая же проблема связана с ростом распространенности ожирения и СД. США подсчитали ожидаемое увеличение роста распространенности ожирения. С 1991-го по 2001-й год почти в 2 раза увеличилась распространенность и того и другого состояния в США.
То же касается ожидаемой частоты СД, распространенность которого считается, что возрастет, чуть ли не в 25 раз к 2005-му году. Мы хорошо знаем, что снизить АД тяжело.
Если посмотреть на все крупные рандомизированные исследования, то систолическое АД вообще редко снижается ниже уровня 140, установленного как целевой уровень АД. Но если мы выделим больных с СД, для которых целевой уровень давления является 130, то ни одно из исследований, на которые мы ссылаемся, когда обсуждаем вопрос антигипертензивной терапии, вообще не достигло этого уровня среднестатистических популяций.
Связано это именно с тем, что вылечить такого пациента до целевого уровня крайне тяжело. Организм больного СД упорно сопротивляется назначаемой ему терапии.
Сегодня мы должны констатировать тот факт, что распространенность АГ, резистентной к терапии, будет только расти. Это связано с тем, что мы имеем дело с:
Мы сегодня вспоминали современные целевые уровни АД.
Согласно толковому словарю, что такое цель. Это результат, на который направлены наши усилия. Но стопроцентное попадание в цель бывает далеко не всегда, даже в спорте. Реальный результат достигается, в частности, в баскетболе, примерно в половине случаев. То же самое мы можем сказать сегодня и об успехе лечения АГ.
Успех терапии очень строго зависит от того, какую цель мы сегодня себе поставим. Если когда-то для нас целевой уровень АД был 160 и 95, то очень легко 40% больных мы могли контролировать. Как только мы поставили себе целевой уровень, благодаря 140 и 90, то сразу снизилась доля контроля до 10%.
Сегодня некоторые честные исследования, которые изучают больных с СД, и ставят целевой уровень 130 и 80, говорят о том, что результат в популяции достигаем примерно в 1% случаев.
Я покажу это на наших собственных данных по скринингу больных с АГ в Санкт-Петербурге. Это данные настоящего эпидемиологического исследования на репрезентативной выборке. Вы можете видеть, что и осведомленность лечения очень низкая. Доля больных, получающих лечение и доля больных, имеющих контроль АД, к сожалению, составляет лишь 2%, а даже не 20%, которые дают нам официальные данные мониторинга гипертонии.
Классификация резистентной гипертонии. Одной из частых причин является не сама резистентность, а ошибки в измерении АД и использовании понятия резистентности. Существуют специфические причины. В частности, вторичная гипертензия, которую мы иногда не диагностируем, несмотря на наши знания в этом вопросе.
Экзогенные воздействия, среди которых мы еще не упомянули сегодня злоупотребление солью. Это одна из частых причин – недостаточное ограничение потребления натрия. Злоупотребление алкоголем.
Сопутствующие факторы. Синдром обструктивного апноэ во сне, метаболический синдром. Очень важно в деятельности врача – несовершенство назначенной терапии и нарушение приверженности со стороны пациента.
Что касается сонного апноэ, буквально очень коротко покажу. Среди больных, которые получают три и более антигипертензивных препарата в максимальных дозах, то есть истинно являются резистентными. У мужчин распространенность сонного апноэ достигает 97%, у женщин 65%.
Женщины – это тот контингент, у которых эта проблема вообще недооценивается, мало обсуждается. Эти данные действительно впечатляют и показывают, что это очень важная ситуация. Недаром в Американских рекомендациях синдром сонного апноэ считается одним из вариантов вторичной АГ.
Сегодня благодаря этому исследования 2007-го года была показана связь нарушения дыхания во время сна любого происхождения с резистентностью к терапии.
Существует миф, что целевое АД очень сильно зависит от приверженности к лечению. Конечно, это так. Чем ниже приверженность к лечению, тем хуже возможность достичь целевого уровня АД.
Мы очень часто ищем причины вторичной АГ у лиц молодого возраста. В целом, в рекомендациях всегда записано, что чем моложе пациент, чем выше у него уровень АД, тем более активен должен быть наш поиск в отношении причины вторичной гипертонии.
Однако хочется обратить ваше внимание на то, что вероятность вторичной гипертонии с возрастом не снижается, а лишь нарастает. В возрасте 70-ти лет она достигает 17,5%. Это достаточно значимое число. Хотя в среднем мы считаем, что только 10% больных имеют вторичную АГ.
В настоящее время, к сожалению, благодаря введению строгих стандартов лечения гипертонии, наши диагностические возможности в поиске вторичной гипертензии несколько даже снижаются.
Хочу обратить ваше внимание на такую важную причину резистентности к терапии, как первичный альдостеронизм. На сегодняшний день это одно из самых недодиагностированных состояний АГ. Чем выше степень повышения давления (особенно у больных с резистентной гипертонией), тем выше распространенность первичного альдостеронизма в популяции больных с гипертензией. Она достигает 20%. Это практически каждый пятый пациент.
Лишь у 20% больных с первичным альдостеронизмом по современным данным наблюдается такой симптом как гипокалиемия. Он может нас насторожить в отношении наличия альдостеронизма у пациентов.
Сегодня определение активности ренина в плазме концентрации альдостерона считается обязательным исследованием, которое должно проводиться в случае трудности подбора терапии. Наличие значимого образования, визуализирующегося в надпочечниках, совсем не обязательно присутствует при этом состоянии. Очень часто у этих пациентов имеется доброкачественная двусторонняя гиперплазия коры надпочечников, которая никак не визуализируется и может быть диагностирована только благодаря гормональным исследованиям.
В различных клиниках в меру проводились исследования. В Сиэтле, в Бермингеме, в Норвегии и в Чехии. Практически все эти исследования дают одну и ту же двадцатипроцентную распространенность альдостеронизма у больных с резистентной гипертонией.
Если мы в целом посмотрим на пациентов, у которых наблюдается рефрактерная гипертония, то большинство из них говорит о том, что 60% – это лекарственные причины. Наша терапия несовершенна. Мы сами создаем проблемы резистентности к лечению.
Другое исследование «Rush». Те же самые 58% – это причины, связанные с несовершенством самой терапии. Среди этих 58 процентов 94% занимает неоптимальный режим терапии. Только небольшая доля может быть отнесена к лекарственным взаимодействиям и каким-то прочим лекарственным несовершенствам.
Мы попытались провести такое же исследование в России на нашей Петербургской популяции среди пациентов, которые находятся на лечении в нашей поликлинике. Получили абсолютно такой же показатель, но отличающийся лишь на 1% (59% пациентов). Причина резистентности к лечению – это так называемые лекарственные причины. Но даже на обычном терапевтическом участке чуть меньше (где-то 46%).
Одна из основных причин – клиническая инертность, то есть отсутствие действия врача в отношении интенсификации лечения при наличии такой необходимости. Это связано с тем, о чем я уже говорила. Мы переоцениваем успех проводимого лечения. Иногда мы сознательно используем различные предлоги для того, чтобы не интенсифицировать лечение.
В частности, что пациент пожилой, он может его не перенести и так далее. Тем самым оставляем больного на недостигнутом целевом уровне АД.
Для того чтобы вылечить больного с тяжелой гипертензией, необходимо учитывать три момента:
Проблема терапевтической инертности существует абсолютно везде. Здесь даже проблема не в стоимости проводимого лечения. Четко было показано, что это проблема, характерная даже в таких исследованиях, где лекарство предоставляется пациентам бесплатно.
На сегодняшний день нужно сменить собственную установку в этом лечении, чтобы понять, что целевой уровень АД должен быть достигнуть у пациента любой ценой. Было проведено интересное исследование, опубликованное в 2002-м году, по сравнению двух стратегий.
Пациенты были сначала вылечены по обычным рекомендациям. Затем была применена стратегия достичь целевого уровня абсолютно любой ценой, в том числе комбинацией четырех, пяти, шести и более лекарственных препаратов. Преодолеть резистентность к терапии в большинстве случаев все-таки оказалось возможным.
В сегодняшний алгоритм лечения больных с резистентной гипертонией входит обязательная оценка собственной адекватности режима терапии и оценка приверженности к лечению. Обязательная диагностика ожирения и синдрома сонного апноэ. Обязательный анализ сопутствующей терапии и анализ правильности измерения АД и точности.
Для того чтобы установить причину повышения АД, необходимо обязательно оценить домашний уровень АД. Уровень АД измерить другим лицом, чтобы исключить гипертонию «белого халата». При необходимости провести его суточное мониторирование.
Проанализировать всю терапию, которую пациент получает. Отменить препараты, которые могут способствовать повышению АД, если это возможно. Изучать побочные эффекты терапии. Провести скрининг наличия синдрома сонного апноэ (хотя бы при помощи опросников). Углубленно обследовать пациента на предмет вторичной гипертензии. Добиться соблюдения пациентом диеты, режима физических нагрузок и обязательно ограничение поваренной соли.
Если есть необходимость, то консультироваться с психологом, даже психиатром. Обязательно должны быть исключены панические атаки как причина кризового нарушения АД. Важно также обращать внимание на показатели гемодинамики. В частности, периферического сопротивления и сердечного выброса.
Современные рекомендации по лечению резистентной гипертонии, как ни странно, достаточно скудны. Одни из наиболее удачных были опубликованы в 2006-м году (хотя есть и международные рекомендации). Там записано, что если пациент получает три препарата, включая диуретики, целевое АД по-прежнему не достигнуто, то нам необходимо обязательно снизить потребление соли, скорректировать лечение диуретиками с учетом функции почек.
Если у вас креатинин нормальный, в основном это тиазидные диуретики. При превышении креатинина используются петлевые диуретики. Обязательно используются вазодилататоры альтернативного класса и так далее. Если только нет эффекта, то больной госпитализируется в специализированную клинику.
Современные комбинации в лечении включают комбинации многих препаратов (диуретики, бета-блокаторы, антагонисты кальция, длительно действующие препараты). Желательно фиксированные комбинации. Оригинальные препараты с доказанной эффективностью обязательно должны использоваться.
Даже в структуре одного класса нужно стараться использовать препараты, наиболее эффективно в режиме каждого класса доказавшие свою эффективность в ряде клинических исследований. При недостаточном эффекте используются низкие дозы спиринолактона или «Верошпирона» («Verospiron»). Центральные препараты также могут быть эффективны.
Если мы говорим об антагонистах кальция, без которых невозможно лечение больного с резистентной гипертонией, то, допустим, более современные антагонисты кальция уже третьего поколения, такие как препарат «Лерканидипин» («Lercanidipine»), обладают очень длительным эффектом. Они препятствуют проблемам утреннего подъема АД, что обеспечивает более плавный антигипертензивный эффект и может способствовать преодолению резистентности к лечению.
При применении такого препарата отсутствует симпатическая стимуляция, связанная с вазодилатацией. Отсутствует эффект, который обладает прогипертензивным действием и активирует другие прогипертензивные пути в процессе лечения. Это очень важно.
Если мы берем класс блокаторов рецепторов ангиотензина II, которые используем у наших пациентов, то тоже в структуре этого класса, помимо всяких органно-протективных эффектов (о которых нет сегодня времени говорить, и вы о них хорошо знаете), нужно обращать внимание на силу антигипертензивного эффекта. Не совсем она однозначна у представителей одного и того же класса.
Один из новых препаратов «Олмесартан» («Olmesartan») или «Кардосал» («Cardosal»), который сегодня появился и на российском рынке, дает достаточно значимое снижение АД, более выраженное при использовании стандартных терапевтических доз, чем некоторые другие представители этого класса.
Добавление «Верошпирона» эффективно в определенной степени у большинства больных (и не только у пациентов, имеющих вторичный или первичный гиперальдостеронизм). В данном случае не следует использовать тест назначения «Верошпирона» для диагностики альдостеронизма. В целом добавление этого препарата в качестве четвертого препарата обеспечивает дополнительные преимущества.
Очень коротко о новых стратегиях в лечении таких пациентов. Сегодня используются более сильные натрийуретики, симпатолитические препараты, новые вазодилататоры. Кроме того, используются немедикаментозные подходы. Такие как устройства, влияющие на барорецепторы (постоянная стимуляция барорефлексов).
Система управляемого дыхания. СРАР, специфичная для лечения синдрома сонного апноэ. Некоторые препараты с альтернативными механизмами действия. В частности, блокаторы эндотелина. Достаточно много данных по «Дарузентану» («Darusentan»).
Таким образом имплантируется система для стимуляции барорефлекса, с двусторонней имплантацией специальных электродов. Она со временем обеспечивает значимое снижение систолического и диастолического АД и числа сердечных сокращений.
Так выглядит рентгенограмма пациента с имплантируемым устройством. С двух сторон.
Сегодня этой компанией созданы уже электроды с односторонней имплантацией, значительно меньшего размера. Эта техника очень активно развивается. Допустим, у экспериментального животного резко снижается АД. Сегодня уже более двух тысяч пациентов в мире ходят с подобными имплантируемыми устройствами.
Так выглядит аппарат для СРАР-терапии. Это назальная маска. Она обеспечивает достаточно значимое снижение АД на фоне приема антигипертензивных препаратов.
Еще один новый подход. Процедура аблации почечных симпатических нервов. Она выполняется как стандартная ангиография почечных артерий. Процедура похожа на стентирование. Наносится от 4-х до 6-ти аппликаций на каждую почечную артерию. После этого с течением времени обеспечивается значимое снижение спилловера регионального и общего норадреналина.
В течение года значимое снижение АД, до 25 – 30 мм рт. ст. в среднем по группе, что позволяет у ряда больных даже отменить терапию.
Развиваются и новые генные технологии. В частности, «Antisence» технология. Сегодня экспериментальные работы уже говорят, что блокирование РНК ряда рецепторов, белков приводит к снижению АД.
Проблемы генной терапии достаточно большие. Но в перспективе это тоже есть. Самая большая проблема – безопасность такого лечения. В противном случае, наверное, мы сегодня уже подошли бы к генной терапии в отношении, в первую очередь, гена NO-синтазы, о которой так подробно рассказывала Оксана Михайловна.
Большой бум в литературе вызвала вакцина против АГ. Несмотря на то, что она не имела больших побочных действий, наблюдение за этими пациентами не привело к широкому внедрению вакцины. Затраты и сложность этого лечения не окупались результатом, который мы имели.
Резистентная гипертония. Как нам улучшить результат. Первое, что бы мне хотелось сказать. Никогда не миритесь с недостигнутым целевым уровнем АД. Если вы не будете с этим мириться и пытаться улучшить прогноз пациента, то и пациенты будут более привержены к лечению.
Всегда нужно убедиться в правильности измерения АД. Всегда думать о том, что пациент может быть не полностью привержен к лечению. Необходимо всегда исключить вторичную гипертензию у таких больных согласно существующим рекомендациям. Старайтесь изменять терапию, сделайте ее более рациональной. Никогда не бойтесь большого числа препаратов, если они назначаются в рациональных комбинациях.
Используйте фиксированные комбинации для повышения приверженности и уменьшения полипрагмазии. Не стесняйтесь посоветоваться со специалистом, если у вас есть такая необходимость.
Основной принцип сегодня – агрессивная терапия против агрессивной гипертензии. В такой ситуации я думаю, что гипертензия обязательно сдастся под нашим напором.
Спасибо за внимание.
Григорий Арутюнов: Александра Олеговна, большое спасибо за этот прекрасный эмоциональный и очень глубокий доклад. На ваше имя пришло несколько вопросов. Если позволите, я их озвучу.
Вопрос: Когда можно сделать вывод о том, что АГ резистентная? Через какое время?
Спрашивает доктор, который работает в поликлинике.
Александра Конради: На сегодняшний день разные специалисты отводят разное количество времени нашим пациентам. В целом мы можем подозревать эту проблему через месяц. Но стопроцентно выставить такой диагноз – нам все равно потребуется от трех до шести месяцев.
Для разворачивания полного эффекта всех препаратов и отработки терапии необходимо время.
Григорий Арутюнов: Спасибо большое. Второй вопрос.
Вопрос: Какая терапия систолической гипертонии пожилых наиболее эффективна?
Александра Конради: Наиболее эффективно все равно сегодня применение дигидроперидиновых антагонистов кальция и тиазидных диуретиков. Изолирован систолической гипертонией.
Проблема может быть только в том, что не всегда эта терапия хорошо переносится. Завоевывают свои позиции блокаторы рецепторов ангиотензина II при систолической гипертензии. Хотя победить антагонисты кальция, по-моему, еще ни один препарат не смог у этой категории больных.
Григорий Арутюнов: Вопрос из реальной жизни.
Вопрос: В вашей личной практике была такая ситуация, когда резистентность преодолеть не удалось? Что вы сделали?
Александра Конради: Конечно, была. У нас таких больных очень много. Организован целый центр резистентной гипертонии. Мы начали процедуру радиочастотной аблации почечных артерий. Под нашим наблюдением находится 5 пациентов. В ближайшее время их будет 10. Мы с удовольствием поделимся этими данными.
Проблемой все равно всегда останутся больные, которые не поддаются терапии. Именно для них и разрабатываются альтернативные подходы. Мы должны искать другой выход. Медикаментозная терапия за счет выраженного ремоделирования и проблем, имеющихся у пациента, не может обеспечить у всех больных.
Григорий Арутюнов: Спасибо большое за очень честный и профессиональный ответ.
Но есть еще вопрос.
Вопрос: Есть ли какие-то биохимические маркеры резистентной гипертензии?
Александра Конради: К сожалению, нет. Я даже сегодня не стала останавливаться на тех исследованиях, которые проводились в отношении того, какие существуют предикторы, как ответит на терапию пациент и так далее.
Очень часто использовались алгоритмы. Допустим, высокий ренин, низкий ренин. В зависимости от этого подбирать терапию. Они клинически себя не оправдывают. Эффект лечения зачастую бывает непредсказуем.
Единственный подход, который более или менее работает, гемодинамический. Если мы определим уровень сердечного выброса и уровень периферического сосудистого сопротивления, то там, где последний повышен, добавление большого количества вазодилататоров, вплоть до нужного эффекта.
Там, где есть больные с высоким выбросом, необходимо давать бета-адрено-блокаторы. Хоть это теперь и не модно в лечении АГ. Это обеспечивает у них дополнительный антигипертензивный эффект.
Что касается биохимических маркеров, чем отличается больной с резистентной гипертонией от обычного. Клинически надежного не существует.
Григорий Арутюнов: Спасибо. Последний маленький вопрос.
Вопрос: Как отличить гипертонию «белого халата» от того, о чем говорили вы – от резистентной?
Александра Конради: В реальной жизни самое простое – попросить больного принести дневник самоконтроля АД, посмотреть, какое давление у него дома. Если вы не доверяете, что кто-то правильно измеряет, вы можете попросить даже вашу медсестру измерить давление вне врача. Это в меньшей степени вызывает эффект «белого халата».
В трудных случаях – суточное мониторирование АД. Там же тоже есть свои проблемы. Больной на процедуру мониторирования тоже реагирует. Все по-разному. Этот метод, несмотря на то, что его так хвалят, не идеален в диагностике гипертонии «белого халата».
Григорий Арутюнов: Спасибо большое, Александра Олеговна, за эти глубокие исчерпывающие ответы. Спасибо за вашу лекцию и ваши ответы.