что такое лимфоцеле после операции малого таза
Лимфедема мошонки
Лимфедема мошонки — это заболевание, вызванное непроходимостью, отсутствием или недоразвитием лимфатических сосудов, расположенных в мошонке. Заболевание может быть как врожденным, так и приобретенным, причем наиболее распространенной причиной приобретенной формы является инфекция.
Лимфатическая система включает в себя капилляры и узлы, по которым лимфа движется к лимфатическим узлам. При повреждении лимфатических путей, лимфа накапливается в одном месте и возникает отечность тканей. Происходит нарушение баланса между поступлением и оттоком жидкости. Возникает лимфедема.
При этом состоянии вся мошонка становится чрезвычайно большой, так как в ней накапливается лимфатическая жидкость. В конце концов кожа мошонки меняется (становиться более грубой и часто воспаленной), и пенис закрывается внутри ткани. У многих пациентов мошонка увеличивается настолько, что препятствует ходьбе.
Лечение лимфедемы мошонки в нашей клинике
В Инновационном сосудистом центре занимаются лечением лимфедемы с 2007 года. В нашем арсенале реконструктивно-пластические операции при лимфедеме мошонки, с применением перемещенных лоскутов на сосудистой ножке. После радикальной операции лимфедема мошонки уже не рецидивирует. Функции мужской мочевыделительной и половой сферы восстанавливаются.
Причины заболевания
Отек мошонки может иметь много причин. Какова бы ни была причина, это сложное заболевание, которое очень часто приводит к физическим, эмоциональным и социальным проблемам для пациентов. В зависимости от причин и механизмов развития лимфедему мошонки делят на два вида.
Первичная лимфедема, поражающая только мошонку, встречается редко. Её можно заметить с самого рождения (болезнь Милроя) или во время подросткового возраста, и по мере того, как человек растет, вовлеченная лимфатическая система становится слабой, а отёк становится намного более очевидным. Основными причинами первичной лимфедемы является то, что лимфатические сосуды отсутствуют, уменьшаются в количестве или просто не работают.
Вторичная лимфедема мошонки встречается чаще. В Африке, Индии и других тропических странах часто наблюдается раздувание половых органов из-за инфекционных заболеваний, таких как филяриоз. Это может привести к слоновости пениса и мошонки.
В западном мире большинство генитальных отеков развиваются после травм или операций по поводу онкологических заболеваний брюшной полости.
Лучевая терапия лимфатических узлов в области паха или брюшной полости также может вызывать данное заболевание. Считается также, что у пациентов, страдающих ожирением, повышенный риск развития отечности мошонки из-за большего давления на пах большого живота. Кроме того, причиной может послужить:
Стадии заболевания
Этап 0 (скрытый): лимфатические сосуды повреждены, но это пока ещё никак не проявляется. Транспортная способность лимфосистемы по-прежнему достаточна для удаления лимфы. Лимфедемы нет.
Стадия 1 (спонтанно обратимая): при нажатии кончиками пальцев на кожу появляется ямка, но она быстро возвращается в нормально состояние. Обычно при пробуждении утром пораженный участок имеет нормальный или почти нормальный размер.
Стадия 2 (спонтанно необратимая): ткани мошонки теперь имеют губчатую консистенцию, при нажатии кончиками пальцев на пораженную область ямки не остается. Развивается фиброз (разрастание соединительной ткани и образование рубцов). Это знаменует начало затвердевания кожи и увеличение размера мошонки.
Этап 3 (элефантиаз или слоновость): На этом этапе отёк необратим, и обычно пораженная область очень велика. Кожа жесткая (фибротическая), бородавчатая.
Осложнения
Прогноз заболевания
Хроническая мошоночная лимфедема — заболевание, которое не лечится. Повреждение лимфатической системы невозможно восстановить. Консервативная терапия абсолютно неэффективна.
Исправить данное состояние возможно только при сложном хирургическом лечении с использованием реконструктивно пластических операций. После операции заболевание не рецидивирует.
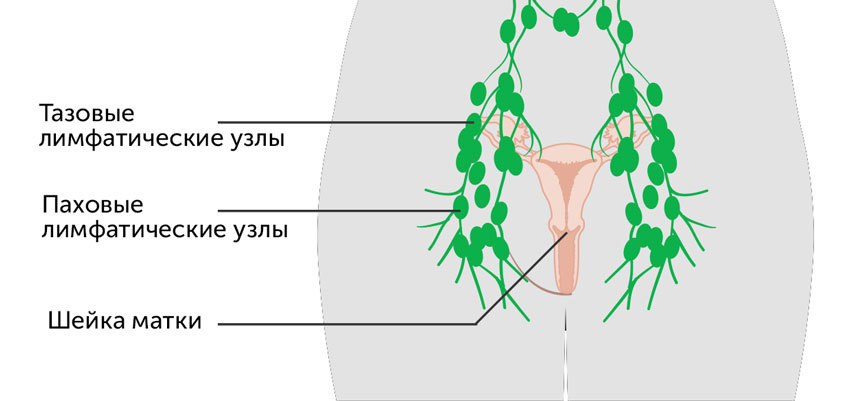
Тазовая лимфаденэктомия
Поражение лимфатических узлов метастазами начинается со 2 стадии развития онкологического заболевания.
Сначала образуются единичные очаги в ближайших лимфоузлах, затем множественные очаги, которые обнаруживаются все дальше от первичной опухоли.
Хирургическое удаление пораженных лимфоузлов называется лимфодиссекцией, или лимфаденэктомией.
Зачем нужно удалять лимфоузлы?
Лимфатические каналы — это дренажная система организма. Лимфа вымывает и выводит не только шлаки, бактерии, вирусы, но также раковые клетки.
Мельчайшие лимфатические каналы сливаются в мелкие, далее в средние, в крупные. На своем пути лимфа последовательно проходит узлы, в которых она фильтруется, очищается и после этого следует дальше.
Лимфатические узлы — это не просто коллекторы. Здесь уничтожаются все виды аномальных клеток, включая раковые, которые поступают с током лимфы из опухоли.
Проблема состоит в том, что не все раковые клетки бывают уничтожены. Некоторые из них выживают и дают начало вторичной опухоли, теперь уже в самом лимфоузле.
Еще относительно недавно общей практикой было максимально обширное удаление регионарных лимфоузлов, даже при отсутствии в них метастазов. Считалось, что раковые клетки могут находиться в лимфатических узлах даже при отрицательных данных обследований.
Фактически такие операции проводились в превентивных целях. Но оборотной стороной становились тяжелые осложнения, в первую очередь, отеки, лимфедемы. В частности, удаление тазовых лимфоузлов может привести к слоновости нижних конечностей.
Лимфоузлы играют важную роль в работе лимфатической системы, которая отвечает за выведение продуктов обмена веществ, токсинов и шлаков, уничтожение вирусов и бактерий, а также за выведение жидкости. Их удаление негативно влияет на работу этой системы, дренаж тканей. В результате возникает застой жидкости, развиваются отеки.
Поэтому со временем возобладало мнение о том, что лимфоузлы нужно удалять только в случае необходимости.
Именно такой позиции придерживаются международной клиники Медика24.
Закажите обратный звонок. Мы работаем круглосуточно
Что такое «сторожевые» лимфоузлы?
Вв международной клинике Медика24 хирурги всегда стремятся достичь цели лечения посредством органосберегающих операций. Это в полной мере относится к операциям лимфаденэктомии.
Для определения необходимого и достаточного хирургического вмешательства применяется практика «сторожевых» лимфоузлов.
В опухоль вводится контрастирующее вещество, которое распространяется в ближайший от него лимфатический узел и накапливается в нем. С помощью рентгенографии такой узел обнаруживается. Он называется «сторожевым».
После этого посредством тонкоигольной биопсии из него берется образец ткани, который подвергается морфологическому исследованию под микроскопом.
Если в нем не оказывается раковых клеток, удалять его и следующие за ним лимфатические узлы нет необходимости.
Если в нем обнаруживаются раковые клетки, лимфатический узел должен быть удален. Далее, таким же образом исследуется следующий за ним лимфатический узел. В конечном итоге определяется объем необходимой лимфодиссекции.
Показания к тазовой лимфаденэктомии
Метастазы в тазовых лимфоузлах образуются при онкологических заболеваниях органов половой сферы у мужчин и женщин:
В частности, тазовая лимфаденэктомия проводится при радикальной гистерэктомии (удалении шейки, тела матки и маточных придатков) — операции Вертгейма, а также в рамках других радикальных операций.
Международная клиника Медика24 располагает современной, высокотехнологичной диагностической базой, что позволяет проводить полный комплекс исследований у пациентов с онкологическими заболеваниями или с подозрением на онкологию.
Лимфостаз
Общая информация
Краткое описание
Лимфостаз (лимфедема, лимфатический отек) – врожденное или приобретенное заболевание, характеризующееся стойким отеком, который сопровождается уплотнением кожи, заметным утолщением конечностей, в дальнейшем приводит к образованию язв и развитию слоновости. Лимфостаз возникает вследствие нарушения баланса между образованием лимфы и ее оттоком от капилляров и периферических лимфатических сосудов в тканях конечностей и органов, до основных лимфатических коллекторов и грудного протока[1- 6].
Название протокола: Лимфостаз.
Код протокола:
Код(ы) МКБ-10:
I89.0 Лимфоотек, не классифицированный в других рубриках. Лимфангиэктазия.
I89.1 Лимфангит. Лимфангит: БДУ, хронический, подострый.
I97.2 Синдром постмастэктомического лимфатического отека. Элефантиаз. Облитерация лимфатических сосудов обусловленная мастэктомией.
Q82.0 Наследственная лимфедема.
Сокращения, используемые в протоколе:
| CDT – полная противоотечная терапия (CompleteDecongestiveTherapy) ISL – Internationalsocietyoflymphology КТ – компьютернаятомография КТА – компьютерно-томографическая ангиография МРА – магнитно-резонансная ангиография МРТ – магнитно-резонансная томография МСКТА – мультиспиральная компьютерно-томографическая ангиография УЗАС – ультразвуковое ангиосканирование УЗИ – ультразвуковое исследование |
Дата разработки протокола: 2015 год.
Категория пациентов:взрослые, дети.
Пользователи протокола: ангиохирургии, терапевты, врачи общей практики.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств:
Классы рекомендаций:
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и и/или общепризнаны
Класс II – противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа – имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb – польза / эффективность менее убедительны
Класс III – имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/ неэффективно и в некоторых случаях может быть вредным
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
К линическаяклассификация:
Классификация международного сообщества лимфологов ISL (theinternationalsocietyoflymphology).
Таблица №1. Классификация по стадиям заболевания [7]
| Стадия | Определение |
| 0 (или Ia) | Скрытая или суб-клиническое состояние, когда клинически отек не определяется, несмотря на имеющиеся нарушения транспорта лимфы, характеризуется незначительными изменениями в тканях соотношение жидкость / состав, а также изменениями в субъективных симптомах |
| 1 стадия (легкая) | Характеризуется наличием систематических проходящих незначительньных отеков ближе к вечерним часам, которые практически исчезают к утру или после отдыха. Отеки увеличиваются в результате интенсивных физических нагрузок или длительного пребывания в неподвижном состоянии. Клиническая картина: консистенция тестоватая, при надавливании остается ямка. Кожа не изменена, легко смещается, бледная. |
| 2 стадия (средняя тяжесть) | Характерно наличие неисчезающих отеков, которые сохраняются и после ночного отдыха. Клиническая картина отмечается разрастанием соединительной ткани, натянутостью кожи, уплотнением, плохой смещаемость, при надавливании не остается ямки, появляется болевой синдром. |
| 3 стадия (тяжелая форма) | Нарушения лимфооттока обретают необратимый характер, в пораженных тканях происходят фиброзно-кистозные изменения, развивается слоновость. Пораженная конечность теряет контуры и пропорции. Присоединяются гиперкератоз, папилломатоз, разрастание ткани в виде бесформенных бугров («подушек»), разделенных глубокими складками. Характерны повышенная потливость и гипертрихоз на больной стороне Могут развиваться сопутствующие заболевания и осложнения: деформирующий остеоартроз, контрактуры, экземы, лимфорея при повреждениях кожи (при этом отек может уменьшаться), трофические язвы, возможно развитие гнойно-септической инфекции. |
| Первичная лимфедема | Идиопатическая или как результат нарушения развития лимфатической системы: Аплазии / атрезии; Гипоплазии; Гиперплазии ; Фиброз лимфатических узлов; Отсутствие лимфатических сосудов, узлов. |
| Вторичная лимфедема | Доброкачественные и злокачественные опухоли лимфатической системы. Травмы (механические повреждения, ожоги, радиационное облучение и т.д.) с повреждением лимфатических сосудов и лимфоузлы. Малоподвижный образ жизни пациента (в основном, у лежачих больных). Хронические заболевания, приводящие к венозной недостаточности и лимфостазу конечностей, осложняющиеся посттромбофлебитической болезнью, чаще всего у пожилых людей. Стафилококковые и паразитарные инфекции. Рожистое воспаление нижних конечностей. Ожирение. Синдром Клиппель-Треноне. Микрососудистые нарушения на фоне других заболеваний. |
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне[7]:
• УЗАС.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне[7]:
• магнитно-резонансная томография/лимфоангиография;
• компьютерная томография/ангиография;
• генетическое тестирование для определения наследственных синдромов.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне: нет.
Дополнительные диагностические обследования, проводимые на стационарном уровне: нет.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет
Диагностические критерии постановки диагноза:
Жалобы на:
· отеки;
· поражение кожи;
· трофические нарушения.
Анамнез жизни:
· наследственный и семейный анамнез;
· хирургические вмешательства и травмы;
· наличие онкологических заболеваний;
· воспалительные процессы;
· заболевания вен и артерий;
· путешествие за рубежом;
· иммобилизация на фоне ортопедических или неврологических процессов;
· прием лекарственных препаратов.
Анамнез заболевания:
· длительность заболевания;
· время появления отека;
· продолжительность обратимого этапа;
· факторы приведшие к развитию процесса (беременность, выраженная нагрузка на конечность в течение ограниченного промежутка времени, незначительная травма, иногда небольшое повреждение кожных покровов (укус насекомого, царапина);
· первоначальная локализация периферических отеков (дистальный или центральный);
· болезненность;
· частота инфекционных осложнений.
Физикальное обследование:
Осмотр:
· локальные или распространенные отеки;
· симметрия или асимметрия в области отека;
· разница в длине конечностей;
· локализация отека: дистальный, проксимальный, общий, наличие деформаций связанных с отеком;
· наличие: варикозно-расширенных вен, телеангиоэктазий, флебэктатической короны;
· нарушения со стороны сердечно-сосудистойсистемы: дисплазии, эупноэ, ортопноэ, тахипноэ, цианоз, бледность, синюшность, мраморность, гиперемия, блестящий, сухость, потливость, кожи;
· клинические особенности: эритема (рожистое воспаление, грибковое поражение, эритродермия), гиперкератоз, эктазия лимфатических сосудов, лимфатические кисты, свищи лимфатических протоков, грибковые инфекции, наличие кожных складок;
Пальпация:
· измерение объема конечностей;
· признак Стеммера – кожу на тыле II пальца стопы невозможно собрать в складку, ткани уплотнены;
· пальпация пульса;
· венозное наполнение;
· признаки флебита:
· неврологические нарушения и дефициты;
· ортопедические нарушения.
Лабораторные исследования: нет
Инструментальные исследования 9:
• ультразвуковое дуплексное и допплеровское исследование сосудов;
• магнитно-резонансная томография/лимфоангиография;
• компьютерная томография/ангиография;
Наличие интерстициального отека тканей, наличие блока лимфатического оттока.
Показания для консультации узких специалистов:
· консультация узких специалистов при наличии показаний.
Дифференциальный диагноз
| ХВН | Венозный тромбоз | Лимфедема (ЛЭ) | «Нефротический» отек | «Сердечный» отек | Ортостатический отек | «Суставной» отек | Отек беременных | |
| Локализация поражения | Чаще двусторонняя | Односторонняя | Первичная ЛЭ — чаще двусторонняя; вторичная ЛЭ —чаще односторонняя | Всегда двусторонняя | Всегда двусторонняя | Всегда двусторонняя | Чаще двусторонняя | На обеих нижних конечностях |
| Локализация отека | Нижняя треть голени, над- и окололодыжечнаязона.стопа отекает очень редко | Отек всей голени (± отек всего бедра) | Характерный отек тыла стопы + отек Iолени (± отек бедра) | Голень, окололодыжечная область(± тыл стопы) | Голень, окололодыжечная область (± тыл стопы) | Нижняя треть голени, окололодыжечная область, может быть отек тыла стопы | В зоне пораженного сустава | Нижняя треть голени |
| Характер отека | Мягкий | Отек подкожной клетчатки не выражен, увеличен объем мышц | Мягкий вначале, плотный на поздних стадиях | Мягкий | Мягкий; плотным становится при длительно существующей НК | Мягкий | Мягкий | Мягкий |
| Оттенок кожных покровов в зоне отека | От обычного до цианотичного | Слегка цианотичный | Бледный | Бледный | Розоватый | Бледный | Обычный | Бледный |
| Суточная динамика | Преходящий (исчезает утром) | Обьем конечности в остром периоде не меняется | На ранних стадиях уменьшается, но не исчезает утром; на поздних стадиях динамика отсутствует | Нет | Нет | Связан с нахождением в неподвижном ортостазе. исчезает с восстановлением двигательной активности | Нет | Преходящий |
| Варикозное расширение вен | Очень часто | Не характерно | Не характерно | Не характерно* | Не характерно* | Не характерно* | Не характерно» | Не характерно* |
| Трофические расстройства | У 10-15 % пациентов | Нет | Нет | Нет* | Нет* | Нет* | Нет* | Нет |
| Дополнительные критерии | На момент осмотра отек существует или периодически появляется уже в течение длительного времени (недели, месяцы, годы) | Отек появляется внезапно, обычно за несколько дней до обращения к врачу, нарастает в течение нескольких часов или дней | При первичной ЛЭ отек появляется в возрасте до 35 лет, при вторичной ЛЭ — чаще после 40 лет | Выраженные признаки основною заболевания | Выраженные признаки основною заболевания | Всегда есть прямая связь с многочасовым нахождением в неподвижном орто- статическом положении | Выраженныйболевой синдром. Ограничениедвижений. «Стартовые»боли и скованность | Возникает во второй половине беременности. Не сопровождается болевым синдромом. |
Лечение
Цели лечения:
· увеличение качества жизни.
Тактика лечения:
Направлена уменьшение/стабилизацию отека пораженной конечности, симптоматическое лечение при поражении кожных покровов.
Немедикаментозное лечение:
Режим – I или II или III или IV (в зависимости от тяжести состояния)
Диета: общая
Программа полной противоотечной терапии:
Полная противоотечная терапия (CompleteDecongestiveTherapy (CDT))
Компоненты CDT:
· мануальный лимфодренаж (MLD);
· компрессионная терапия(Компрессионное белье должно заменяться каждые 4-6 месяцев);
· комплекс упражнений;
· уход за кожей;
· обучение по уходу за болезнью, подбору и использованию компрессионного белья.
Компрессионная терапия: рекомендованы эластическими изделия низкой степени растяжения: предпочтительнее компрессионный трикотаж. Эластичные бинты при неправильном применении могут быть бесполезны или вызвать ухудшение состояния [7].
Рекомендуется назначение компрессионного белья с классом компрессии от 20 до 60 мм. рт. ст. 2-4 степени компрессии.
Таблица №4. Выбор класса компрессионного изделия
| 1 класс компрессии 18-21 мм.рт.ст | — ретикулярный варикоз, телеангиэктазии — функциональные флебопатии, синдром «тяжелых ног» — профилактика варикоза у беременных |
| 2 класс компрессии 23-32 мм.рт.ст | — ХВН без трофических расстройств (2–3 классов по СЕАР), в том числе у беременных — состояния после флебэктомии или склерооблитерации — для профилактики тромбоза глубоких вен в группах риска, в т.ч. у оперированных больных |
| 3 класс компрессии 34-36 мм.рт.ст | — ХВН с трофическими расстройствами (4–5 классов по СЕАР) — острый поверхностный тромбофлебит как осложнение варикозной болезни — тромбоз глубоких вен — посттромбофлебитическая болезнь — лимфовенозная недостаточность |
| 4 класс компрессии >46 мм.рт.ст | — Лимфедема — Врожденные ангиодисплазии |
Тщательная гигиена и уход за кожей (очищение, смягчающие лосьоны с низким рН) имеют первостепенное значение при всех подходах к лечению.
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на амбулаторном уровне:
• специфического лечения нет.
• антибактериальная терапия – при наличии трофических язв, с учетом результатов посева на чувствительность к антибиотикам.
Медикаментозное лечение, оказываемое на стационарном уровне:нет.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:нет
Другие виды лечения:
Пневмокомпрессионная терапия.
Рекомендуется проведение пневмокомпрессионной терапии под давлением, в диапазоне от 30-60 мм рт.ст., в зависимости от индивидуальных особенностей. Низкое давление считается более предпочтительным, для снижения риска осложнений. Продолжительность 1 процедуры – один час. Пневмокомпрессионная терапия используется вместе с CDT (Фаза II). Для сохранения контроля над заболеванием, между процедурами рекомендуется использовать компрессионное белье.
Хирургическое вмешательство:нет
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в стационарных условиях: нет.
Дальнейшее ведение:
· наблюдение у ангиохирурга1 раз в год;
· УЗАС раз в год;
Индикаторы эффективности лечения.
· уменьшение объема пораженной конечности;
· повышение качества жизни.
Госпитализация
Показания для госпитализации с указанием типа госпитализации
Показания для экстренной госпитализации: нет.
Показания для плановой госпитализации: нет.
Профилактика
Информация
Источники и литература
Информация
Список разработчиков протокола:
Конфликт интересов: отсутствует.
Рецензенты:
Конысов Марат Нурышевич – доктор медицинских наук, КГП на ПХВ «Атырауская городская больница», главный врач.
Условия пересмотра протокола:пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.