что такое интубация кишечника
Что такое интубация кишечника
а) Показания для интубации тонкой кишки:
— Плановые: как профилактика рецидива спаечной непроходимости после обширного адгезиолизиса.
— Относительные показания: для лечения внутрибрюшных заболеваний, связанных с тяжелым параличом кишечника (например, перитонит).
— Противопоказания: изолированная, ограниченная острая обструкция единственным спаечным тяжом.
— Альтернативные операции: пликация тонкой кишки швами по Ноблю или Чайлдсу-Филлипсу (редко).
б) Предоперационная подготовка:
— Предоперационные исследования: ультразвуковое исследование, рентгенография органов брюшной полости (левое боковое положение), контрастное рентгеновское исследование (рентгеновское исследование верхних отделов желудочно-кишечного тракта с водорастворимым контрастом).
— Подготовка пациента: назогастральный зонд, возможна эндоскопическая установка трубки в проксимальный отдел тощей кишки (позволяет избежать ручного проведения через двенадцатиперстную кишку, которое может быть травматичным, особенно после предыдущей операции на верхних отделах брюшной полости); катетеризация центральной вены, замещение объема жидкости, коррекция электролитного и кислотнощелочного баланса.
в) Специфические риски, информированное согласие пациента:
— Повреждение тонкой кишки/перитонит
— Сегментарная резекция тонкой кишки
— Повторная кишечная непроходимость (в 10% случаях после первого эпизода)
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Оперативный доступ при стентировании тонкой кишки. Срединная лапаротомия, возможен доступ через старый рубец.
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Кишка и сальник часто припаяны к старому рубцу. Самый легкий доступ в брюшную полость осуществляется небольшим расширением старого разреза в одном из его концов.
— Диссекция всегда продолжается от «понятного» к «непонятному».
— Когда края апоневроза идентифицированы, дальнейшее отделение внутрибрюшных органов от брюшной стенки облегчается натяжением апоневроза зажимами Микулича.
— Полный осмотр всех сегментов кишки предпринимается после разделения всех спаек: возможна перитонизация, обшивание через край или резекция.
и) Меры при специфических осложнениях. Сегменты кишки, поврежденные при разделении спаек, должны быть резецированы.
л) Этапы и техника интубации тонкой кишки:
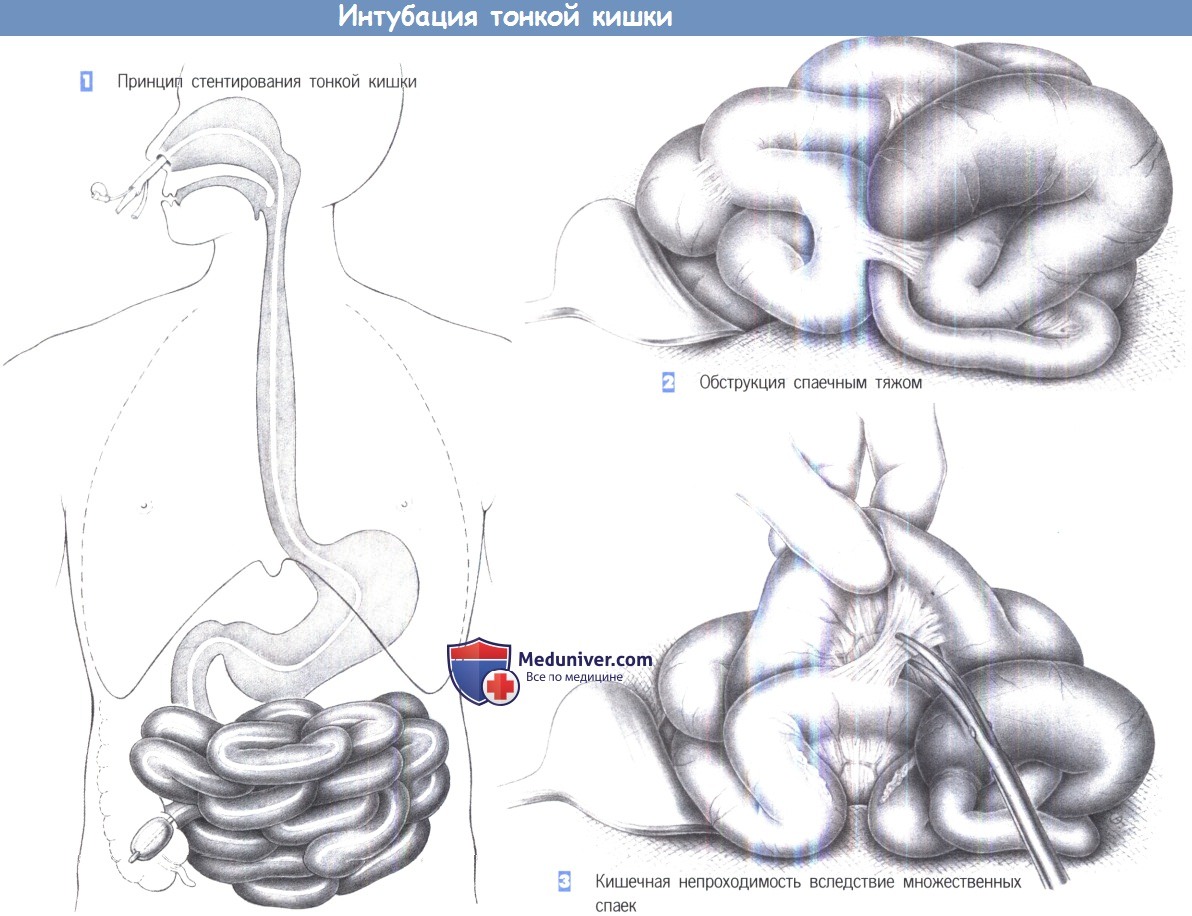
1. Принцип стентирования тонкой кишки.
2. Обструкция спаечным тяжом.
3. Кишечная непроходимость вследствие множественных спаек.
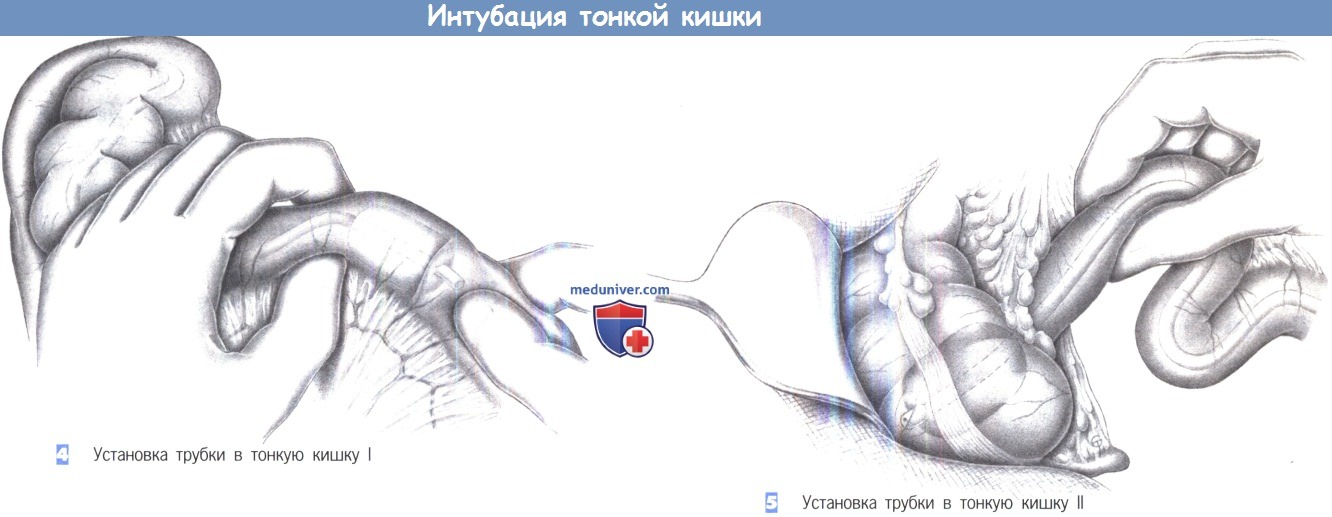
4. Установка трубки в тонкую кишку I.
5. Установка трубки в тонкую кишку II.
1. Принцип интубации тонкой кишки. Показанием к разделению спаек в плановой или острой ситуации может служить хроническая боль вследствие рецидива спаечной непроходимости. Однако в плановых случаях показания должны определяться чрезвычайно консервативно, так как рецидивы возникают достаточно часто. В экстренной ситуации при кишечной непроходимости альтернативы обычно нет.
Цель операции всегда состоит в разделении спаек между петлями кишки с последующим стентированием тонкой кишки.
Интраоперационная установка трубки облегчается ее предоперационным продвижением до связки Трейтца или за нее при помощи эндоскопа.
2. Обструкция спаечным тяжом. Брюшная полость обычно вскрывается срединным разрезом, и тонкая кишка тщательно осматривается. Место обструкции можно выявить, обнаружив расширенный престенотический сегмент кишки и постстенотический спавшийся сегмент.
Ситуация особенно проста, если соединяющий две петли изолированный спаечный тяж почти полностью закрывает промежуточный сегмент кишки, приводя к вышеупомянутой ситуации. Разделение спайки ножницами или диатермией быстро устранит обструкцию. Стентирование тонкой кишки в такой ситуации не требуется, при условии, что риск рецидива чрезвычайно низок.
3. Кишечная непроходимость вследствие множественных спаек. Однако чаще между петлями кишки образуются множественные спайки. Спайки рассекаются острым путем и в случае необходимости разделяются тупо. Необходимо освободить всю тонкую кишку от связки Трейтца до илеоцекального клапана. Во время этой манипуляции кишка должна захватываться максимально аккуратно, без раздавливания стенки избыточным воздействием зажимов. Также необходимо сохранять поверхность кишки влажной, чтобы не вызвать последующего образования спаек.
4. Введение трубки в тонкую кишку I. После полного выделения кишки из спаек и ее расправления кишка стентируется внутрипросветной трубкой для защиты от рецидива обструкций. Баллон немного наполняется (10-20 мл воздуха), и трубка бимануально продвигается через тонкую кишку. Любой анастомоз или стеноз можно пройти, опорожняя баллон. Этот маневр должен выполняться очень осторожно, чтобы избежать какого-либо повреждения тонкой кишки.
5. Введение трубки в тонкую кишку II. Трубка продвигается до слепой кишки, где она фиксируется наполненным баллоном. Тонкая кишка расправляется до полного введения трубки без сворачивания в желудке. Если трубка не достигает слепой кишки, тонкую кишку все же нужно стентировать в максимально возможной степени.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ИНТУБАЦИЯ КИШЕЧНИКА
Интубация кишечника (лат. in в, внутрь + tuba труба; син. зондирование кишечника) — введение трубки в просвет кишечника с диагностической и лечебной целью.
В тонкую кишку трубка может быть введена через рот или через нос, через гастростому или илеостому; в толстую — трансанально или через колостому.
Диагностическую Интубацию кишечника применяют с целью получения материала для гистологического, цитологического и прочих исследований. В 1967 г. Фокс (Y. A. Fox) предложил метод слепого зондирования толстой кишки для получения содержимого и биопсии слизистой оболочки толстой кишки.
В 1955 г. Бланкенхорн (D. H. Blankenhorn) с соавт. предложил методику Интубации кишечника, суть к-рой состоит в том, что через нос вводят длинный (8— 10 м) тонкий (1 —1,5 мм) полихлорвиниловый зонд с ртутным утяжелителем. Зонд проходит через весь пищеварительный тракт. Этим способом измеряли длину кишечника, по зонду проводили датчики для определения pH, электрической активности, через зонд получали содержимое для биохимического исследования.
Этот зонд также использовали для введения эндоскопа в толстую кишку и терминальный отдел подвздошной кишки. Метод опасен, т. к. возможны такие осложнения, как перфорация кишки, травмы кишечной стенки зондом или концом эндоскопа. Эти диагностические методы полностью заменены методами эндоскопии, основанными на применении волоконной оптики (см. Интестиноскопия, Колоноскопия).
В 1910 г. Вестерман (Westerman) впервые применил введение через нос трубки в желудок и двенадцатиперстную кишку при лечении перитонита. Мат ас (R. Matas, 1924), Вангестен (О. H. Wangesteen, 1955) успешно применяли постоянную аспирацию содержимого тонкой кишки при механической и динамической кишечной непроходимости.
Для более эффективного отсасывания содержимого тонкой кишки разработаны различные модификации тонких одно- и двухканальных кишечных зондов, которые могут перемещаться по кишке.
Лечебную Интубацию кишечника применяют при парезах и параличах кишечника, при острых воспалительных заболеваниях, после больших и травматических операций на органах брюшной полости, для предупреждения и лечения кишечной непроходимости; для питания больных в раннем послеоперационном периоде, для фиксации кишечника в определенном положении после реконструктивных операций типа операции Нобля (см. Нобля операция).
При лечебной Интубации кишечника эвакуируется содержимое из переполненной и растянутой жидкостью и газами тонкой кишки, т. к. переполнение содержимым приводит к нарушению кровотока в сосудах стенки кишки, тромбозу их, некрозу и перфорации кишечной стенки. С этой целью наиболее целесообразно применение зонда Эбботта — Миллера.
Интубация тонкой кишки через рот или нос может быть применена в дооперационном периоде, во время операции и в послеоперационном периоде.
Методика
С целью подготовки к операции или при попытке консервативного лечения больных кишечной непроходимостью интубация тонкой кишки производится в положении больного сидя или полулежа.
После анестезии, напр. р-ром дикаина, слизистой оболочки глотки через нижний носовой ход зонд проводят в пищевод, а затем в Желудок. Поворачивают больного на правый бок и продвигают зонд до второй отметки (уровень привратника), раздувают манжетку зонда, одновременно производят аспирацию содержимого с помощью вакуум-аппарата. После опорожнения желудка зонд медленно продвигают до третьей метки, и в дальнейшем манжетка вместе с зондом медленно смещается при перистальтике кишки (по 15 — 20 см в час) до уровня 2—3 м. Обязателен рентгенологический контроль, особенно во время прохождения зонда через привратник и по тонкой кишке (до 3—4 раз в зависимости от продвижения зонда).
При проведении интубации на операционном столе зонд вводят вначале в желудок, а дальше по кишке зонд направляет хирург со стороны вскрытой брюшной полости. После проведения зонда головной конец стола приподнимают. Длительность нахождения зонда — 3—7 дней в зависимости от восстановления перистальтики кишечника и проходимости зонда.
Интубация кишечника через рот и нос дает хороший терапевтический эффект, однако проведение зонда (даже зонда Кантора с утяжелителем на конце) при парезе кишки затруднено. Длительное нахождение зонда в кишке может привести к развитию различных осложнений: синуситы, отиты, пневмонии, эзофагиты, стенозы пищевода и глотки, разрывы варикозных вен пищевода, перфорация пищевода, желудка, кишечника.
Используют также интубацию тонкой кишки через гастростому (рис. 1) или илеостому, к-рая может быть произведена ввиду невозможности проведения зонда через рот или нос. Для интубации тонкой кишки через илеостому вводят тонкую длинную резиновую трубку с множественными отверстиями, которая опорожняет значительные отрезки кишки (И. Д. Житнюк, 1965).
Интубацию нижних отрезков толстой кишки иногда используют с целью консервативного лечения заворота сигмовидной кишки. В этих случаях в сигмовидную кишку через ректороманоскоп вводят толстый желудочный зонд.
С целью предохранения швов анастомоза на толстой кишке ряд хирургов применяет трансанальную интубацию толстой кишки. Используют специальной конструкции одно- или двухканальные зонды или толстый желудочный зонд. Зонд вводят во время операции выше анастомоза (рис. 2) на 3—5 дней и удаляют после восстановления функции кишечника.
Библиография: Березов Ю. Е. Хирургия рака желудка, М., 1976, библиогр.; Гальперин Ю. М. Парезы, параличи и функциональная непроходимость кишечника, М., 1975, библиогр.; Дедерер Ю. М. Патогенез и лечение острой непроходимости кишечника, М., 1971, библиогр.; Житнюк И. Д. Лечение динамической непроходимости при перитоните, Вестн, хир., т. 95, № 12, с. 8, 1965; Розанов И. Б. и Стоногин В. Д. О профилактике недостаточности культи двенадцатиперстной кишки после резекции желудка, Хирургия, № 6, с. 31, 1965, библиогр.; Симонян К. С. Спаечная болезнь, М., 1966, библиогр.; Хирургия органов пищеварения, под ред. И. М. Матяшина и др., вып. 3, с. 9 и др., Киев, 1974; Шальков Ю. Л., Нечитайло П. Е. и Гришина Т. А. Метод декомпрессии кишечника в лечении функциональной кишечной непроходимости, Вестн, хир.,т. 118, № 2, с. 34, 1977.,
Интубация пищеварительного тракта
(Назогастральный зонд)
, MD, Lewis Katz School of Medicine at Temple University
Интубация пищеварительного тракта — это процесс введения небольшого, гибкого пластмассового зонда (назогастрального зонда) через нос или рот в желудок или тонкую кишку. Эта процедура может использоваться в целях лечения или проведения диагностики. Интубация обычно вызывает рвотные движения и тошноту, поэтому в нос и на заднюю стенку горла могут распылять вещество, вызывающее онемение. Размер зонда варьируется в зависимости от цели исследования.
Назогастральную интубацию можно использовать для получения образца желудочного сока. Зонд вводят через нос, а не через рот, прежде всего потому, что зонд легче направить к пищеводу (полая трубка, ведущая из горла в желудок). Кроме того, введение катетера через нос вызывает меньшее раздражение и с меньшей вероятностью вызывает кашель. Врачи могут определить, содержится ли в желудке кровь, или выполнить анализ желудочного сока на кислотность, ферменты и другие показатели.
Назогастральную интубацию могут также использовать для лечения определенных заболеваний. Например, яды могут быть удалены аспирацией или нейтрализованы с помощью активированного угля; людям, не способным глотать, может вводиться жидкая пища.
Иногда назогастральная интубация используется для непрерывного удаления содержимого желудка. Конец зонда обычно присоединяют к аспирационному устройству, которое удаляет газ и жидкость из желудка. Это помогает снизить давление, когда нарушена проходимость пищеварительной системы или когда она не функционирует надлежащим образом. Этот тип зонда часто используется после хирургического вмешательства на брюшной полости до тех пор, пока пищеварительная система не возобновит нормальное функционирование.
При назоэнтеральной интубации более длинный катетер интраназально вводят через желудок в тонкую кишку. Эта процедура может применяться для получения образца содержимого кишечника, постоянного удаления жидкости или введения пищи ( Питание через зонд Питание через зонд Недостаточное питание — это нехватка калорий или одного или нескольких незаменимых питательных веществ. Недостаточное питание может иметь место потому, что люди не в состоянии получить или приготовить. Прочитайте дополнительные сведения 
ИНТУБАЦИЯ ЖЕЛУДОЧНО-КИШЕЧНОГО ТРАКТА: РЕТРОСПЕКТИВНАЯ ОЦЕНКА ПОКАЗАНИЙ И РЕЗУЛЬТАТОВ
УДК 616.381-002
М.У. Жуловчинов, Ю.Л. Шальков
Казахский Национальный медицинский университет им. С.Д. Асфендиярова
Кафедра Интернатуры и Резидентуры по хирургии № 2 г. Алматы
Ретроспективно изучена роль интубации желудочно-кишечного тракта у больных, оперированных по поводу острых заболеваний органов брюшной полости (322 больных). Сравнительная оценка факторов летальности позволила дать количественное значение и определить ранг причинам неблагоприятных исходов. Высказана версия, что имеющаяся переоценка эффективности интубации обусловлена расширением превентивных показаний. Уровень же летальности обуславливает исходная тяжесть оперированных больных.
Ключевые слова: перитонит, интубация кишечника, летальность, ранговая оценка, тяжесть состояния.
Введение. Проблема перитонита является одной из центральных в абдоминальной хирургии, на что указывает практически отсутствие результатов улучшения за истекшие десятилетия. Эта ситуация имеет место на фоне разработанных многочисленных и, как подчеркивается в литературе, «эффективных» методов лечения, в том числе использование антибиотиков очередного нового поколения, способов диализа брюшной полости и лаважа, многих методов дезинтоксикации, включая экстракорпоральную детоксикацию, санационную этапную лапаростомию и многое другое.
Причем, оцениваемый положительно каждый отдельно метод лечения, далеко не всегда проявлялся в комплексной терапии. Не вдаваясь в детальный анализ причин этому обстоятельству, можно выделить недостаточно корректное формирование анализируемого материала, как правило, отсутствие сравниваемых групп, игнорирование статистического анализа. Важен и такой фактор, как сомнительная аргументация «своего накопленного опыта».
Сказанное относится и к такому методу как интубация желудочно-кишечного тракта (ЖКТ). Способ широко вошел в стандарт, даже «золотой фонд» современных мероприятий лечения перитонита. Практически исключены противопоказания к дренированию ЖКТ, совершенно отсутствуют сомнения в возможных негативных сторонах метода. В тени научных исследований остаются вопросы факта и причины летальных исходов у больных с интубацией ЖКТ.
Цель исследования. Дать ретроспективную оценку интубации ЖКТ, как метода в комплексном лечении больных с абдоминальной хирургической патологией, обозначить приоритетные причины летальных исходов больных с интубацией кишечника.
Материал и методы исследования. Проанализированы 322 случая оперативных вмешательств, выполненных по поводу различных заболеваний органов брюшной полости, при которых операция завершалась интубацией, ЖКТ. Материал получен по совокупности наблюдений нескольких лечебных учреждений. Больные подразделены на две равноценные группы: с благоприятным течением (221 случай) и летальными исходами (101). Помимо анализа показаний к дренированию кишечника, наличие заболеваний оценивалось по следующим критериям: пол, возраст, вид патологии, объем оперативного вмешательства, характер перитонита, исходная тяжесть состояния больных и прочее. По критерию Неймана-Пирсона определялись количественные (J) величины изучаемого признака и ранговое значение его среди факторов летальности.
Результаты и их обсуждение. Хирургическая практика последних десятилетий характеризуется быстрым накоплением опыта по интубации ЖКТ, причем отдельные исследователи располагают индивидуальными наблюдениями по интубации в несколько десятков и сотен случаев. [1, 3, 5].
При этом достаточно быстро сформировались показания к декомпрессии кишечника, главным из которых явился перитонит, нарушение моторно-эвакуаторной функции кишечника, особенно в случаях релапаротомий. Рассматриваются показания к интубации в связи с неблагоприятным прогнозом развития спаечной кишечной непроходимости в послеоперационном периоде. Более широко ставились показания к превентивному введению зонда в случаях выполнения оперативных вмешательств у больных высокого риска различных послеоперационных осложнений. Много сторонников интубации ЖКТ с целью предупреждения спаечной кишечной непроходимости [3].
Среди анализируемых групп больных (322), по фактору пола преобладали пациенты мужского пола (54,3±2,6%), женщины (45,6±2,6%) (t = 2,18; p p >
Дискуссионные вопросы интубации тонкой кишки
Корымасов Е.А., Горбунов Ю.В., Смелкин Д.А. Статья опубликована в №3 журнала «Хирургическая практика» за 2014 год
Желая поднять только одну тему, обозначенную в названии, авторы статьи невольно затронули сразу несколько вопросов, требующих обсуждения. Поэтому и дискуссия может получиться многоплановой. Здесь и вопрос о назоинтестинальной интубации вообще, и вопрос о так называемой интубации после операции по поводу язвенного пилородуоденального стеноза.
По поводу терминологии.
«Энциклопедический словарь медицинских терминов» [1] трактует интубацию как введение трубки в просвет кишки с диагностической или лечебной целью (intubatio; ин- + лат. tuba труба).
Под назоинтестинальной интубацией обычно понимают введение длинного зонда через носовой ход, рот, пищевод, желудок, ДПК в тонкую кишку на всю ее длину (по возможности). Нередко в отечественной литературе используется термин «шинирование кишечника». С традиционной точки зрения назоинтестинальная интубация преследует только лишь одну цель – декомпрессия кишечника при острой кишечной непроходимости, перитоните или при наложенном межкишечном анастомозе. И это, наверное, логично, ведь приоритетным является спасение жизни больного в трудной критической ситуации.
Применение термина «назоинтестинальная интубация» для питания больного после желудочной операции не получило распространения в отечественной литературе.
От правильной трактовки понятия «назоинтестинальная интубация» будут зависеть и показания к применению этой процедуры, и длительность нахождения такого зонда в желудочно-кишечном тракте.
По поводу длительности назоинтестинальной интубации.
Если мы говорим о типичной назоинтестинальной интубации с целью декомпрессии кишечника, то здесь необходим, по меткому замечанию авторов, компромисс между клинической значимостью интубации и рисками побочных эффектов (и осложнений) этой процедуры.
Даже если предположить, что функция желудочно-кишечного тракта в послеоперационном периоде восстановилась, то энтеральное питание через этот же назоинтестинальный зонд все равно нецелесообразно. Во-первых, мы должны учитывать факт того, что парез может разрешиться к 4-му или даже 6-му дню, и в резерве не будет дней для безопасного пребывания зонда в кишечнике. Во-вторых, по мере восстановления перистальтики дистальный конец такого зонда может мигрировать вверх (вернее, тонкая кишка будет «соскальзывать» с него), и боковые отверстия зонда окажутся в желудке. В желудке окажется все кишечное содержимое и вводимое питание в том числе. Поэтому, какой бы важной не была необходимость энтерального питания у конкретного больного, зонд требует своевременного удаления во избежание различных осложнений и поиска других путей энтерального или парентерального питания. Тем более, что если перистальтика восстановилась, зонд удален, то можно переходить к кормлению больного естественным путем.
От цели установки зонда будет зависеть и характер устанавливаемого зонда, что в свою очередь также влияет на вероятность осложнений. Для декомпрессии будет, конечно, целесообразен зонд с достаточно широким просветом. Однако длительное пребывание именно такого зонда наиболее опасно.
Если зонд изначально ставится для кормления, то совсем необязателен большой диаметр его, чтобы не создавать неудобства для пациентов, да и для современных питательных смесей такой зонд будет вполне проходим. Он и постоять может подольше, не вызывая пролежней, но целям декомпрессии он вряд ли будет соответствовать, так как не позволит адекватно эвакуировать достаточно неоднородный по консистенции химус. Нередко такие зонды для питания изготавливаются самостоятельно из «подручных средств», что и демонстрируют авторы статьи. Но система для инфузии с боковыми отверстиями легко перегибается в кишечнике. Поэтому для энтерального питания (если именно о нем идет речь) необходимо использовать стандартные зонды промышленного производства.
По поводу интубации тонкой кишки при панкреонекрозе.
В самом же начале статьи авторы смешивают главное показание к назоинтестинальной интубации (декомпрессия по поводу энтеральной недостаточности) с возможностью раннего энтерального питания у больных в острую фазу деструктивного панкреатита. В такой ситуации надо опять же четко дифференцировать цель установки назоинтестинального зонда и предполагаемый вид лечения в ближайшее время – консервативное или оперативное.
Традиционно в современной литературе установка тонкого зонда за связку Трейтца у больных с панкреонекрозом ассоциируется с необходимостью нутритивной поддержки, что не только является источником питательных веществ, но и снижает риск инфицирования некротизированных тканей вследствие бактериальной транслокации из кишечника.
Однако следует помнить об имеющемся при остром панкреатите в фазе ферментной токсемии парезе желудка и ободочной кишки. Поэтому первоочередной задачей будет желудочный зонд для декомпрессии, так как парез верхних отделов кишечника противоречит концепции раннего начала энтерального питания через зонд, стоящий практически сразу же за связкой Трейтца. Нельзя согласиться с тезисом автора, что нахождение энтерального зонда для питания теоретически должно перекрывать сроки гастродуоденального пареза.
Когда мы говорим о значительном продвижении энтерального зонда по кишке, подразумевается, что зонд проводится под визуальным контролем непосредственно рукой хирурга во время лапаротомии по поводу острого панкреатита. Но здесь также необходимо дифференцировать цель установки зонда. Шинирование кишечника по поводу паралитической кишечной непроходимости при панкреатогенном перитоните не позволит использовать установленный зонд в последующем для питания. Такой зонд подлежит извлечению в указанные выше сроки.
По поводу интубации кишки с целью декомпрессии анастомоза.
Вариант ортоградной или ретроградной интубации через наложенную выше или ниже анастомоза стому заслуживает отдельного обсуждения. При этом дренажная рубка должна заходить за анастомоз не более чем на 10-15 см с тем, чтобы хорошо дренировать, главным образом, область анастомоза, а при удалении трубки не травмировать анастомоз. На наш взгляд, то, как введен интестинальный зонд (в ортоградном или ретроградном направлении), особого значения не имеет, так как к тому времени, когда кишка начинает нормально перистальтировать и может сместить трубку, последняя может быть уже удалена.
Большинство хирургов совершенно справедливо являются противниками множественных отверстий на протяжении большей части длинника зонда. Это требование легко выполнить, если зонд изготавливается хирургом непосредственно во время операции из имеющихся полихлорвиниловых трубок. Если же в арсенале хирурга имеются зонды заводского изготовления со стандартным количеством отверстий, это требует постоянного контроля со стороны хирурга за уровнем расположения последнего отверстия. Оно не должно оказаться на уровне желудка или двенадцатиперстной кишки, в противном случае эвакуирующееся из дистальных отделов кишечное содержимое будет опорожняться в желудок и двенадцатиперстную кишку, вызывая рвоту и впечатление некупирующейся кишечной непроходимости. Все это заставляет устанавливать дополнительный зонд в желудок для удаления попадающего туда химуса. Особенно это важно контролировать, если пациенту выполнена обширная резекция тонкой кишки, и в оставшихся петлях не могут разместиться все боковые отверстия стандартного фабричного (с оливой на конце) зонда. В таких ситуациях следует предпочесть самостоятельно изготовленный зонд, необходимой длины и с необходимым количество боковых отверстий.
Основная задача хирурга – осуществить декомпрессию, прежде всего, в области анастомоза. Если в трубке имеется множество отверстий, то никогда нельзя быть уверенным в том, что она остается проходимой на всем протяжении до области анастомоза. В том случае, если конец трубки забивается кишечным содержимым, дренаж части кишки будет продолжать осуществляться, но дренирования наиболее необходимого нам участка, т. е. области анастомоза, может не быть. Даже вводя в зонд рентгеноконтрастное вещество, хирург не сможет установить, работает зонд или нет, поскольку оно будет вытекать из многочисленных отверстий и не дойдет до конца. По этой же причине зонд не удастся полностью промыть, чтобы восстановить ее проходимость.
Поэтому если назоинтестинальная интубация необходима для декомпрессии кишечного анастомоза, боковых отверстий должно быть столько, чтобы выше и ниже анастомоза располагалось по 3-4 боковых отверстия с интервалом 3-4 см. При небольшом количестве боковых отверстий можно будет абсолютно точно установить, работает ли дренаж, а если он забился – восстановить его проходимость, подавая по нему жидкость под напором.
По поводу послеоперационной кишечной непроходимости на фоне назоинтестинальной интубации.
Выполнение назоинтестинальной интубации требует профилактики развития острой послеоперационной кишечной непроходимости. И здесь следует выделить две стороны проблемы: предупреждение развития послеоперационного пареза кишечника и предупреждение развития механической непроходимости.
Причиной первого состояния может быть травматизация и раздражение рефлексогенных участков (корень брыжейки тонкой кишки, ретроцекальное пространство и брыжейка терминального отдела подвздошной кишки), повреждение нервных стволов, ответственных за моторику желудка и кишечника, инфицирование брюшной полости. Логично и не вызывает сомнения, что выраженность пареза прямо пропорциональна объему операции. Иными словами, чем больше хирург манипулирует в животе, тем более выраженным оказывается послеоперационный илеус. Отсюда следует не только требование нежного обращения с этими отделами во время операции. У таких пациентов целесообразна до- или послеоперационная катетризация перидурального пространства как с целью обезболивания, так и стимуляции перистальтики.
Вторая проблема решается за счет бережного укладывания интубированных петель тонкой кишки, максимально приближенному к естественному их расположению. Это тем более актуально, чем более жестким является материал, из которого изготовлен интестинальный зонд. Упругие свойства последнего могут препятствовать правильному расположению кишечных петель.
Особого отношения требует уход за интестинальным зондом. Одно из описываемых осложнений – пролежень кишки от зонда – может быть объяснен созданием отрицательного внутрикишечного давления во время частой аспирации кишечного содержимого. Нет никакого резона присоединять зонд к аспиратору, если по интубатору самостоятельно и активно поступает кишечное содержимое. Если у больного есть признаки закупорки зонда кишечным содержимым, то попытка активной аспирации не улучшит ситуацию. Предварительно необходимо промыть зонд физиологическим раствором, а уже потом эвакуировать электроотсосом скопившееся кишечное содержимое и излишки введенной жидкости. В большинстве случаев после промывания дренажа налаживается самостоятельный отток химуса.
По поводу тактики при послеоперационном парезе.
Говоря о длительности пребывания зонда в рамках данной дискуссионной статьи, нельзя не затронуть вопрос о течении послеоперационного периода.
Что делать, если, несмотря на наличие назоинтестинальной интубации, у больного на 5-7-е сутки послеоперационного периода сохраняется обильное отделяемое по зонду? На наш взгляд, в таком случае удерживать зонд более 5-7 суток бессмысленно. Он создает ложное впечатление о хорошей декомпрессии.
Дело в том, что при благоприятном течении функция кишечника на зонде должна восстановиться самостоятельно к 3-му, максимум к 4-му дню, и у больного должно уменьшиться отделяемое по зонду, появиться отчетливая перистальтика и отчетливое отхождение газов.
Не столь быстрое восстановление функции кишечника у больных с назоинтестинальной интубацией объясняется тем, что паралитический илеус относится ко всей длине желудочно-кишечного тракта – от желудка до прямой кишки. Как известно, даже после плановой лапаротомии самостоятельное разрешение послеоперационного илеуса идет в таком порядке: почти немедленно восстанавливается двигательная активность тонкой кишки, затем, через 1-2 дня, «включается» желудок, а последней присоединяется толстая кишка («самая ленивая») [7]. В условиях исходной острой кишечной непроходимости и перитонита восстановление перистальтики будет еще более замедлено, но последовательность этого процесса будет такая же. И это вроде бы позволяет проводить настойчивое консервативное лечение.
Однако сохраняющийся при наличии зонда парез желудочно-кишечного тракта более 5-6 дней свидетельствует о неблагополучном течении послеоперационного периода.
Оперирующему хирургу в случае отсутствия заметного прогресса в состоянии такого больного свойственен некоторый консерватизм и стремлении расценить ситуацию скорее как паралитический илеус. Но такой подход опасен и может привести к тяжелым последствиям.
Во-первых, могут быть диагностические ошибки, когда за послеоперационный парез принимают острую механическую кишечную непроходимость, развившуюся вследствие недостаточно адекватного укладывания интубированных петель, перегиба самого зонда и, соответственно, перегиба петель (вплоть до заворота кишечника), сдавления кишечной трубки воспалительным инфильтратом. Нельзя сбрасывать со счетов и технические ошибки: захватывание в шов стенки кишки при зашивании брюшной стенки, забытые инородные тела, оставление без соответствующей коррекции имеющихся спаек, инфильтрата или опухоли, вызвавших непроходимость и расположенных ниже дистального конца установленного зонда. Тем более, что мы знаем, что нанизанная на зонд кишка имеет свойство расправляться и соскальзывать, а дистальный конец зонда – мигрировать в проксимальном направлении.
Во-вторых, имевшийся в начале парез кишечника, по поводу которого и была произведена назоинтестинальная интубация, сам может оказаться причиной развития острой механической непроходимости кишечника.
В-третьих, длительно существующий парез кишечника может перейти в уже необратимое состояние – паралич кишечника.
В-четвертых, парез кишечника способствует появлению таких осложнений как пневмония, полная или неполная эвентрация, образование дефектов по линии шва апоневроза с последующим формированием вентральных грыж и проч.
В-пятых, парез кишечника иногда может быть единственным признаком вялотекущего гнойного перитонита (вторичного или третичного), а несвоевременное распознавание причин пареза может привести к самым тяжелым последствиям.
Здесь надо обратить внимание еще и на то, что дифференциальный диагноз между затянувшимся послеоперационным парезом кишечника и ранней механической кишечной непроходимостью крайне труден, поскольку симптоматология их в первые дни после операции практически одинакова.
Казалось бы, единственно полезным дифференциально-диагностическим симптомом могли быть боли в животе схваткообразного характера, усиленная перистальтика и асимметрия живота. К сожалению, в условиях назоинтестинальной интубации ни один из симптомов не может быть информативен: схваткообразный характер боли сменяется довольно быстро болью постоянного характера, перистальтика быстро истощается, а асимметрия не визуализируется на фоне интубации кишки. Поэтому следует обращать внимание на другие достоверные признаки: прогрессирующее вздутие живота, не уменьшающееся количество отделяемого по зонду, отсутствие пневматизации толстой кишки. Эти признаки выявляются уже в первые 3-4 дня в условиях адекватного восполнения гиповолемии, коррекции электролитных нарушений, стимуляции перистальтики.
Консервативное лечение, направленное на стимуляцию перистальтики, может и должно быть предпринято в таких ситуациях. Впрочем, оно должно проводиться сразу же после операции, не дожидаясь критически затянувшегося пареза.
Тем не менее, если это не было сделано ранее, пациенту необходимо:
1) поставить дополнительно назогастральный зонд, чтобы исключить вероятность поступления кишечного содержимого через боковые отверстия на уровне желудка;
2) тщательно выявить и корригировать потенциальные причины продолжающегося илеуса: а) исключить чрезмерные дозы опиатов, которые могут способствовать илеусу; б) корригировать электролитный баланс; в) оценить, не являются ли причиной паралитического илеуса внутрибрюшные осложнения, такие как гематома, абсцесс, несостоятельность анастомоза, послеоперационный панкреатит (они могут маскировать тонкокишечную механическую непроходимость), и выполнить компьютерную томографию; г) корригировать гипоальбуминемию, которая может приводить к генерализованным отекам, в том числе и кишечной стенки.
В результате только консервативного лечения стойкий эффект может быть получен у 80% больных. Вместе с тем, чрезмерное увлечение консервативным лечением опасно, поскольку в ситуациях, когда необходимо оперативное вмешательство, это может привести к задержке лапаротомии. Поэтому если встает вопрос о сохранении пареза на фоне назоинтестинальной интубации через 5-7 дней, все надежды на более длительное оставление назоинтестинального зонда, как средство купирования послеоперационного илеуса, бесперспективны, и все сомнения должны быть разрешены в пользу релапаротомии.
По поводу зондов при оперативном лечении суб- и декомпенсированного язвенного стеноза.
Мы не будем рассматривать вопрос обоснованности и необоснованности органосохраняющих операций с ваготомией (в данном случае – селективная проксимальная ваготомия) при суб- и декомпенсированном язвенном стенозе. В отечественной литературе давно известен, но не всеми разделяется, такой подход. Тем более, что в условиях вынужденного разрушения «отыгравшего свою роль» привратника (обязательность дренирующей операции) эффективность стволовой и селективной проксимальной ваготомии нивелируется. Авторы статьи осознают риск такого подхода, но винят при этом не саму идею органосохраняющих операций при язвенном стенозе, а нежелание хирургов применять известные меры профилактики гастростаза.
На наш взгляд, цель постановки зонда у таких больных должна быть только одна – разгрузить желудок и двенадцатиперстную кишку от временного усиления желудочной секреции вследствие «растормаживания» второй (желудочной) фазы секреции после ваготомии. В условиях неизбежного постваготомического пареза желудка задача «накормить больного во что бы то ни стало» энтеральным путем не актуальна.
Каждый хирург сталкивался с ситуацией, когда при наличии зонда, заведенного через привратник в двенадцатиперстную кишку, у больного появляется рвота и рентгенологические признаки переполнения желудка. Введенный зонд является своеобразным «обтуратором» для привратника, даже при свободном, казалось бы, его нахождении там, что объясняется парезом. Двенадцатиперстная кишка разгружается только от желчи и панкреатического сока (в целом, около 1, 5-2 литров жидкости в сутки). Скапливающийся желудочный секрет не поступает через привратник или зону пилоропластики, закрытые зондом. Более того, известны даже случаи несостоятельности желудочно-кишечных анастомозов при наличии транзитного зонда через анастомоз, не выполняющего, к сожалению, свою функцию.
Именно поэтому мы считаем необходимым дренировать, прежде всего, желудок, который является источником секрета и тем самым повышенной нагрузки на анастомоз, и зону анастомоза (в данном случае – зону пилоропластики). Об этом речь шла выше, когда описывались принципы расположения дистального конца интестинального зонда и количество отверстий. Кстати, и сами авторы статьи указывают, что «по показаниям в первые 1-3 дня фракционно (на 30 минут) производили декомпрессию желудка дополнительным зондом».
Вызывает некоторое сомнение фиксация зонда к задней стенке привратника или луковицы двенадцатиперстной кишки. Риск самостоятельного удаления «надоевшего» зонда все равно есть, но к нему прибавляется риск повреждения слизистой оболочки, порой с трудно останавливаемым кровотечением.
Таким образом, вопрос о длительной назоинтестинальной интубации мы бы рассматривали только с точки зрения лечения существующего пареза кишечника на фоне любого вида кишечной непроходимости, с точки зрения профилактики послеоперационной паралитической кишечной непроходимости, а также с позиции защиты межкишечного анастомоза. Когда мы говорим о кормлении после операции, речь должна идти о зондовом энтеральном питании (через зонд, установленный за связку Трейтца), и в понятие назоинтестинальной интубации это не входит.
2. Дедерер Ю. М. Патогенез и лечение острой непроходимости кишечника. – М.: Медицина, 1971. – 272 с.
3. Иванов А. С. Осложнения назоинтестинальной интубации при острой кишечной непроходимости: Дис…канд. мед. наук (14. 00. 27). – Санкт-Петербург, 2004. – 118 с.
7. Шайн М. Здравый смысл в неотложной абдоминальной хирургии. Пер. с англ. – М.: ГЭОТАР-Мед, 2003. – 272 с.
Статья добавлена 13 апреля 2016 г.