Цирроз печени 3 степени что это
Цирроз печени:
причины и лечение
Цирроз печени (ЦП) — это конечная стадия многих заболеваний печени, среди которых хронические гепатиты, алкогольная и неалкогольная жировая болезнь печени. 1 Это процесс диффузного образования соединительной ткани, которая приводит к нарушению функции органа. Цирроз печени необратим, медикаментозное и немедикаментозное лечение цирроза печени, как правило, направлено на предотвращение прогрессирования процесса фиброзирования и профилактику развития осложнений. 1 Распространенность хронических гепатитов и жировой болезни растет, особенно среди людей трудоспособного возраста — цирроз становится не только медицинской, но и социально и экономически значимой проблемой. Распространенность заболевания на данный момент составляет более 20 миллионов. 2 В РФ ежегодно регистрируется около 200 тысяч новых случаев цирроза печени ежегодно. 2
Причины цирроза
По статистике, около 50% цирроза печени связаны со злоупотреблением алкоголя и развитием алкогольной болезни печени (АБП). 1 При этом у 25% из них отмечались вирусные гепатиты в анамнезе. 1
Среди других причин развития цирроза выделяют 2 :
Независимо от причины, развивается ЦП одинаково: нарушается дольковое строение печени с образованием узлов на месте разрушенных гепатоцитов— так называемых ложных долек.
Симптомы цирроза
Чаще всего пациентов беспокоят:
Могут также наблюдаться:
В дальнейшем появляются и другие симптомы, диагностику которых осуществляет врач
Диагностика
Диагностика цирроза печени начинается с клинического обследования, которое включает сбор жалоб и осмотр.
При осмотре врач может обнаружить внешние признаки ЦП 1 :
Покраснение на ладонях и стопах (пальмарная эритема)
Уменьшение волосяного покрова в подмышечных впадинах
У мужчин с циррозом печени может отмечаться гинекомастия — увеличение грудных желез. Причинами этого считаются сниженный уровень тестостерона и повышенный уровень эстрадиола (женского полового гормона) в крови за счет различных механизмов: усиления процессов ароматизации тестостерона в эстрадиол, а также повышения продукции глобулина, связывающего половые стероиды, и снижения, таким образом, уровня свободного тестостерона. 6,7
Позже возможно появление отеков, особенно на нижних конечностях, желтухи, развитие асцита — скопления свободной жидкости в брюшной полости.
При пальпации живота обнаруживается увеличение печени, нередко можно пропальпировать узловую поверхность органа, заостренный край. Однако в В конечной стадии болезни размеры печени могут уменьшиться, а селезенки — увеличиться. 1 Для подтверждения диагноза и установления стадии заболевания проводятся лабораторные, инструментальные исследования, также используются расчетные индексы.
Использование тест-панелей, например, таких, как FibroTest, FibroIndex, Hepascore, может применяться для оценки стадии фиброза. Например, применение шкалы Fibrotest позволило избежать биопсии у 50% пациентов. 2
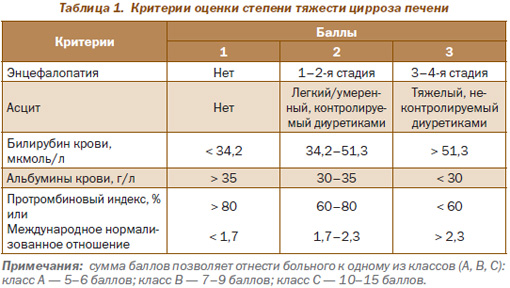
Для оценки степени тяжести ЦП и прогноза выживаемости чаще всего используют классификацию Чайлд-Пью. 2 Шкала, в которой учитываются результаты лабораторных тестов и клинические проявления, позволяет оценить степень функциональных нарушений и определить стадию болезни. Чем больше баллов, тем хуже прогноз. 2
Кроме пункционной биопсии, которая признана «золотым стандартом» для диагностики фиброза и цирроза, важную роль в диагностике играют методы визуализации печени. К ним относятся:
Полную картину заболевания может дать только комплексная диагностика, поэтому используется комбинация различных методов, которые иногда приходится повторять неоднократно.
Осложнения цирроза печени
Осложнения при ЦП могут представлять угрозу жизни пациента, потому их своевременная диагностика — одна из первоочередных задач врача.
Асцит может спровоцировать развитие других осложнений.
Спонтанный бактериальный перитонит
При асците может произойти инфицирование жидкости в брюшной полости, причем источник и путь заражения обычно установить не удается. Дополнительные факторы — дефекты в иммунной системе и проникновение микроорганизмов из кишечника в асцитическую жидкость.
Симптомы перитонита: резкие боли в животе, напряжение передней мышечной стенки, общие признаки воспаления, шок, почечная недостаточность, желудочно-кишечное кровотечение. Однако у каждого пятого пациента он может протекать бессимптомно. Прогноз неблагоприятный. 3
Портальная гипертензия и кровотечения из расширенных вен пищевода и желудка
Механизм развития осложнения: постоянное повышение давления в системе воротной вены приводит к варикозному расширению вен пищевода и желудка с кровотечением или без и асциту.
Диагностируется у половины пациентов с ЦП. Чем выше степень тяжести ЦП, тем больше риск развития портальной гипертензии. Наибольшую угрозу представляют кровотечения, так как они становятся причиной гибели 15-20% больных.
Портальная гипертензия может быть:
От ее вида зависят подходы к лечению. При обнаружении гипертензии всем пациентам проводят профилактику кровотечений. 3
Лечение цирроза
Лечение цирроза предусматривает:
Цирроз печени 3 степени что это
Цирроз печени (ЦП) — хроническое полиэтиологическое прогрессирующее необратимое повреждение печени, характеризующееся нарастающим фиброзом, перестройкой нормальной структуры паренхимы печени с формированием узлов регенерации в виде ложных долек и проявляющееся развитием портальной гипертензии (ПГ) и печеночно-клеточной недостаточности.
Распространенность
Истинная распространенность цирроза печени недостаточно изучена. Очевидно, в большинстве случаев ЦП диагностируется уже на далеко зашедших стадиях поражения печени, то есть на стадии декомпенсации.
В экономически развитых странах ЦП входит в число шести ведущих причин смерти пациентов в возрасте 35–60 лет, а частота его составляет, по различным данным, от 14 до 30 случаев на 100 000 населения.
Этиология и патогенез
ЦП является конечной стадией хронического заболевания печени, а также результатом развития морфологических изменений в ней (диффузный фиброз) при ряде патологических состояний.
Наиболее частыми причинами развития ЦП являются хроническая интоксикация алкоголем и вирусные гепатиты (прежде всего гепатит С), а также неалкогольный стеатогепатит (НАСГ) и первичный билиарный цирроз (ПБЦ). Существенно реже ЦП развивается при хронической сердечной недостаточности, гемохроматозе, окклюзионных процессах в системе воротной вены (флебопортальный цирроз). Приблизительно в 10–35 % случаев этиология ЦП остается неустановленной.
Скорость формирования ЦП зависит от характеристик повреждающего фактора (вирулентности вируса, длительности приема алкоголя и т.д.) и обычно продолжается в течение многих лет. На начальных этапах развития ЦП механизмы повреждения печеночной паренхимы различны и определяются этиологическим фактором. Однако ведущие патогенетические механизмы универсальны и включают следующие стадии: 1) некроз гепатоцитов, приводящий к коллапсу печеночных долек; 2) следующее затем диффузное образование фиброзных септ; 3) и, наконец, формирование узлов регенерации. Независимо от этиологии гистологическая картина печени развившегося ЦП однотипна (за исключением ПБЦ).
Повреждение (некроз) гепатоцитов при алкогольном ЦП обусловлено непосредственным токсическим действием ацетальдегида (метаболита метанола). При хроническом употреблении алкоголя наблюдается персистенция повышенных уровней ацетальдегида, обусловливающая накопление жирных кислот и триглицеридов (ТГ) в гепатоцитах, что ведет к развитию жировой дистрофии печени. Этот процесс сопровождается стимуляцией синтеза коллагена и разрастанием фиброзной ткани, что в конечном итоге приводит к ЦП.
При репликации вирусов HBV и HCV развиваются сходные морфологические изменения, включающие апоптоз, гепатоцеллюлярный некроз и воспаление. При этом наблюдается набухание гепатоцитов (баллонная дистрофия), их сморщивание (ацидофильные изменения) и формирование ацидофильных телец. Портальные тракты расширены за счет воспалительной инфильтрации лимфоцитами и плазматическими клетками. По мере прогрессирования воспаление распространяется на печеночные дольки, вызывая повреждение пограничной пластинки и ступенчатые некрозы. Сливающиеся участки некроза в сосудистых структурах (веточки портальной и центральной вен) обозначаются мостовидными некрозами. Фиброз (коллагенизация) на начальных этапах обратим, но после образования в дольках септ, не содержащих клеток, становится необратимым. В результате превалирования процессов образования внеклеточного матрикса над его деградацией формируется рубцовая ткань. Активное участие в фиброгенезе принимают звездчатые клетки (также называемые липоцитами, перицитами), располагающиеся в пространстве Диссе между эндотелиальными клетками и поверхностью гепатоцитов, обращенной к синусоиду. В покое в звездчатых клетках печени содержатся капельки жира, включая витамин А, а также основные запасы ретиноидов организма. При различных патологических процессах в печени происходит активация звездчатых клеток, характеризующаяся их пролиферацией, увеличением в размерах, исчезновением капелек жира, а следовательно, ретиноидов. При этом увеличивается шероховатая эндоплазматическая сеть, появляется белок гладких мышц — a-актин, увеличивается количество рецепторов к провоспалительным цитокинам, стимулирующим пролиферацию и фиброгенез.
Другим ведущим фактором образования фиброзной ткани является разрушение белков матрикса под влиянием ряда ферментов, обозначаемых металлопротеазами, синтез которых происходит преимущественно в активированных звездчатых клетках (купферовских клетках).
Важное место занимают ранние изменения матрикса в пространстве Диссе — отложение коллагена I, III и V типов, что ведет к превращению синусоидов в капилляры (капилляризация) и исчезновению фенестров эндотелия, а следовательно, к нарушению метаболических процессов в гепатоцитах.
Последующее стенозирование синусоидов фиброзной тканью ведет к повышению сосудистого сопротивления в печени и развитию портальной гипертензии.
В участках гибели печеночных клеток формируются узлы регенерации, по периферии которых в области портоцентральных септ сохраняются синусоиды. При этом нарушается кровоснабжение центральной части узла, что способствует прогрессии цирротических изменений.
В патогенезе ЦП, как исхода неалкогольного стеатогепатита (НАСГ), наблюдаемого у больных СД 2-го типа, ведущую роль отводят инсулинорезистентности, которая обусловливает развитие дислипидемии с накоплением ТГ в гепатоцитах, что приводит к развитию жировой дистрофии (стадия стеатоза). Следующие параллельно оксидативный стресс и продукция провоспалительных цитокинов приводят к некрозу гепатоцитов, индукции процессов фиброзирования (стадия фиброза) и, в конечном итоге, формированию цирроза.
В патогенезе ЦП при хронической сердечной недостаточности ведущее место отводится некрозу гепатоцитов, обусловленному персистирующей гипоксемией и венозным застоем.
Этиология, патогенез и лечение первичного билиарного цирроза печени приводятся в отдельном разделе данного семинара.
Патоморфология цирроза печени
Макроскопически при ЦП поверхность печени бугристая, плотная, увеличена в размерах. У части больных в терминальной стадии ЦП имеет место уменьшение печени в размерах и ее сморщивание.
Выделяют три патоморфологические стадии ЦП:
— Начальная стадия (стадия формирования) ЦП.
— Стадия сформировавшегося цирроза.
— Дистрофическая стадия (атрофический ЦП).
При микроскопическом исследовании биоптатов печени выявляются нарушения долькового строения печени, фрагментация ее стенки, наличие узлов-регенератов или ложных долек, фиброзных прослоек или септ, окружающих ложные дольки, утолщение печеночных трабекул, изменение гепатоцитов (крупные клетки регенеративного типа, диспластические гепатоциты с полиморфными ядрами).
Классификация циррозов печени
(Акапулько, 1974; ВОЗ, 1978; А.С. Логинов, Ю.Е. Блок, 1987; Лос-Анджелес, 1994)
I. По этиологии:
1) вирусный — следствие вирусных гепатитов В, С, D;
4) аутоиммунный — следствие аутоиммунного гепатита;
5) вследствие метаболических нарушений:
b) болезнь Вильсона — Коновалова;
c) недостаточность a1-антитрипсина;
d) гликогеноз IV типа;
6. застойный — как следствие застоя в печени, обусловленного сердечной недостаточностью;
a) первичный билиарный;
b) вторичный билиарный;
II. По морфологической характеристике:
1) мелкоузловой (узлы размером 1–3 мм);
2) крупноузловой (узлы размером более 3 мм);
3) смешанный (мелко-крупноузловой);
4) неполный перегородочный (септальный).
III. По активности и скорости прогрессирования:
1) активный (с умеренной или высокой активностью):
a) быстро прогрессирующий;
b) медленно прогрессирующий;
IV. По тяжести течения:
1) компенсированный (печеночная энцефалопатия и асцит отсутствуют);
2) субкомпенсированный (печеночная энцефалопатия I–II степени, асцит, корригируемый диетическим режимом и медикаментозно);
3) декомпенсированный (печеночная энцефалопатия III степени, резистентный напряженный асцит).
V. Осложнения:
1) печеночная кома (или прекома);
2) кровотечение из варикозно расширенных вен пищевода и желудка, геморроидальных вен;
3) тромбоз воротной вены;
4) спонтанный бактериальный перитонит;
5) спонтанный бактериальный плеврит;
6) цирроз-рак (гепатоцеллюлярная карцинома).
В широкой клинической практике для оценки тяжести ЦП используется балльная шкала Child-Turcotte-Pugh (табл. 1).
Класс А соответствует понятию «компенсированный ЦП».
Класс В соответствует понятию «субкомпенсированный ЦП».
Класс С соответствует понятию «декомпенсированный ЦП».
Клинические проявления цирроза печени
Портальная гипертензия
Определение, распространенность
В зависимости от анатомической локализации нарушений портального кровообращения различают препеченочную (портальная вена), внутрипеченочную (печень) и постпеченочную (сердце, нижняя полая вена, печеночные вены). В подавляющем большинстве случаев причиной внутрипеченочной портальной гипертензии (ПГ) является ЦП.
ПГ, характеризующаяся увеличением градиента давления между портальным и кавальным венозными бассейнами, является ведущим осложнением ЦП и устанавливается при печеночном венозном градиенте давления (ПВГД) выше 5 мм рт.ст. Клинически значимым ПВГД считается при его уровнях 10 мм рт.ст. и выше. Последствия ПГ включают развитие множественных портосистемных шунтов (варикозное расширение вен пищевода, желудка, геморроидальных), асцита/отеков, гепаторенального синдрома и печеночной энцефалопатии, определяющих клиническую картину, характер течения и прогноз.
Частота ПГ при ЦП приближается к 100 %. При ПВГД 10 мм рт.ст. наблюдается развитие интенсивной коллатеральной циркуляции, компенсирующей дальнейшее его нарастание, что ведет к формированию анастомозов, посредством которых кровь из портальной системы поступает в систему нижней полой вены (НПВ).
К основным факторам, обусловившим развитие ПГ при ЦП, относится повышение сопротивления току крови в печени и увеличение спланхнического кровотока (спланхническое кровообращение характеризуется перфузией между чревной, верхней и нижней мезентериальными артериями и портальной веной).
Диффузный фиброз печени, нодулярная перестройка ее паренхимы, капилляризация синусоидов, наличие микротромбов во внутрипеченочной сосудистой сети приводят к дисфункции синусоидальных эндотелиальных клеток (СЭК), продуцирующих в норме вазоактивные субстанции, регулирующие синусоидальную резистентность. К ним относятся вазодилататорные агенты — оксид азота (NO), простагландин Е2 и вазоконстрикторные — эндотелин-1, ангиотензин II, лейкотриены и норадреналин. Дисфункция СЭК ведет к повышению продукции вазоконстрикторов и чувствительности к ним, снижению продукции вазодилататоров. Конечным результатом этих процессов является нарушение синусоидальной релаксации и развитие ПГ.
В отличие от вазоконстрикции, имеющей место во внутрипеченочной сосудистой сети при ЦП, вне ее развивается прогрессирующая спланхническая сосудистая вазодилатация, обусловленная гиперпродукцией вазодилататорных субстанций (прежде всего NO), что ведет к повышению печеночного кровотока и затем к хронизации и усугублению ПГ.
Развитие ПГ ассоциируется с формированием портокавальных шунтов за счет расширения коллатеральных вен. В соответствии с эмбриогенезом коллатерали формируются: 1) в гастроэзофагеальных и геморроидальных сплетениях; 2) облитерированных фетальных сосудах (околопупочных) и 3) порторенальном сплетении. При этом не наступает нормализация портального давления, а развивается гипердинамическое состояние внутрипеченочного кровотока, сопровождающееся увеличением сердечного выброса и снижением периферического сосудистого сопротивления, которые обусловливают снижение эффективного артериального кровотока и развитие гипотензии.
Описанные выше механизмы нейрогуморальной дисфункции обусловливают ретенцию натрия и воды, развитие гиперволемии за счет увеличения объема циркулирующей плазмы и формирование асцита/отеков.
Патофизиология портальной гипертензии
ПГ — ведущее проявление ЦП, обусловливает развитие спланхнической артериальной вазодилатации. В результате развившейся системной артериальной вазодилатации «разряжаются» рецепторы, реагирующие на растяжение в каротидном синусе и дуге аорты, в результате чего стимулируется ренин-ангиотензин-альдостероновая система (РААС), симпатическая нервная система (СНС) и аргинин, вазопрессин (АВП-АДГ). Стимуляция РААС, СНС и АВП способствует поддержанию артериального давления (АД) за счет повышения системной сосудистой резистентности в сочетании с увеличением сердечного выброса. В то время как компенсаторная нейрогуморальная активация препятствует развитию гипотензии, имеет место почечная вазоконстрикция, ассоциируемая с ретенцией натрия и воды. Все это результируется в почечную дисфункцию, носящую функциональный характер, и не обусловлено острым тубулярным некрозом (ОТН). Следовательно, возможно восстановление почечной функции, в частности, после трансплантации печени или при устранении снижения эффективного артериального объема крови, обусловленного спланхнической вазодилатацией, посредством использования комбинации аналогов АВП с альбумином. При первом типе гепаторенального синдрома (ГРС) такой лечебный подход позволяет восстановить почечную функцию в течение 7–10 дней приблизительно у 50 % больных. Наличие почечной вазоконстрикции у больных с ЦП ассоциируется с высоким риском развития ОТН в ситуациях, включающих гастроинтестинальные кровотечения, диарею, обусловленную приемом лактулозы, сепсис или прием нефротоксических антибиотиков (в частности, аминогликозидов) или нестероидных противовоспалительных препаратов (НПВП).
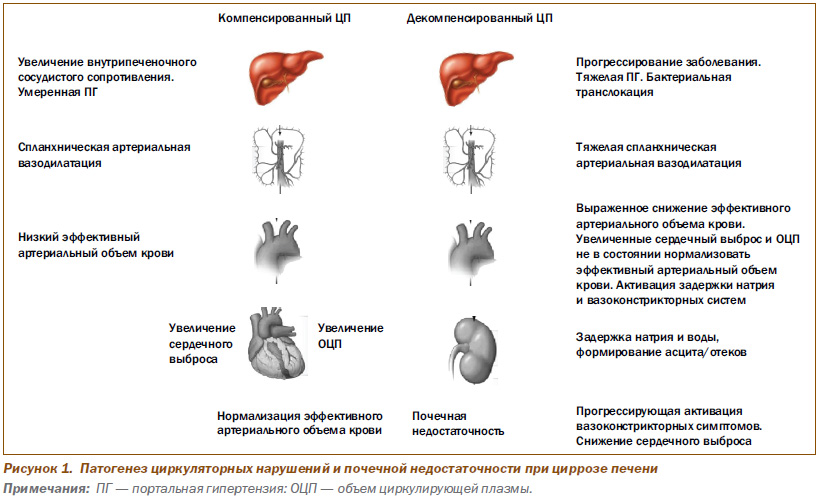
Патогенез циркуляторных нарушений и почечной недостаточности показан на рис. 1.
Клиника портальной гипертензии
В клинической практике выделяют следующие стадии ПГ:
0 стадия — отсутствует варикозное расширение вен и асцит;
I стадия — имеется варикозное расширение вен без асцита;
II стадия — имеется варикозное расширение вен и асцит;
III стадия — наблюдаются кровотечения из варикозно расширенных вен при наличии асцита;
0 и I стадии соответствуют компенсированному ЦП, II и III стадии — декомпенсированному.
Уже на ранних этапах ЦП возникают диспептические расстройства (снижение аппетита, тошнота, метеоризм). По мере нарастания и персистенции ЦП появляются слабость, утомляемость, дискомфорт в обоих подреберьях, желтуха, «сосудистые звездочки», «печеночные ладони» и др.
Характерно похудание, часто маскируемое одновременным накоплением жидкости в брюшной полости. В 25 % случаев отмечается уменьшение размеров печени, спленомегалия у 50 % больных. Гепатолиенальный синдром часто сопровождается гиперспленизмом, характеризующимся снижением в крови форменных элементов крови (лейкопенией, тромбоцитопенией, анемией) и увеличением клеточных элементов в костном мозге. Гинекомастия и импотенция у мужчин и нарушение менструального цикла у женщин объясняются появлением на фоне печеночно-клеточной недостаточности признаков гиперэстрогенемии. У половины больных повышена температура тела. В большинстве случаев лихорадка носит субфебрильный характер и сохраняется несколько недель.
Характерным проявлением ЦП и клинически значимой портальной гипертензии на II–III стадии являются варикозное расширенние вен в описанных выше сосудистых сетях, асцит и их осложнения (кровотечения, перитонит), печеночная энцефалопатия.
Клинические проявления и лечебная тактика при компенсированном и декомпенсированном циррозе печени
В настоящее время рекомендуется рассматривать компенсированный ЦП (КЦП) (класс А) в отношении диагностики, лечебных подходов и прогноза раздельно от декомпенсированного ЦП (ДЦП) (классы В и С). В связи с этим далее мы отдельно обсуждаем клинические проявления и лечебную тактику при компенсированном и декомпенсированном ЦП.
Компенсированный цирроз печени
Больные КЦП класса А характеризуются отсутствием желтухи, асцита, кровотечений из варикозных вен и энцефалопатии.
Лечебная тактика при КЦП преследует две ведущие цели: 1) лечение заболевания печени или патологических состояний, обусловивших развитие ЦП (гепатиты С или В, алкогольный гепатит, НАСГ) и 2) ранняя диагностика ЦП и профилактика его осложнений. Лечение заболеваний печени не является предметом данного обсуждения.
Диагностика гастроэзофагеальных варикозных вен и первичная профилактика варикозных кровотечений (ВК)
Всем больным с впервые диагностированным ЦП необходимо проведение ФГДС с целью диагностики варикозных вен (ВВ) пищевода и желудка и определения необходимости проведения терапии, предупреждающей первый эпизод ВК.
ВВ выявляется приблизительно у 50 % больных с ЦП. Их наличие коррелирует с тяжестью поражения печени: у лиц с классом А варикозно расширенные вены наблюдаются в 40 % случаев, а при классе С — в 85 %. Частота гастроэзофагеальных кровотечений составляет 12–15 % в год, а летальность достигает 15–20 %. В связи с этим важное место в ведении больных с КЦП отводится лечебным подходам, направленным на первичную профилактику ВК.
Показания для проведения первичной профилактики гастроэзофагеальных кровотечений включают: большие размеры ВВ (варицелы) и классы В и С ЦП.
Для первичной профилактики используются два подхода:
1) неселективные b-адреноблокаторы (b-АБ) (при отсутствии противопоказаний);
2) эндоскопическое лигирование варицел (ЭЛВ).
Неселективные b-АБ (пропранолол, надолол) уменьшают портальное давление за счет снижения сердечного выброса (b1-блокирующий эффект) и в большей мере за счет снижения притока крови в портальную вену вследствие вазоконстрикции спланхнической (чревной) сосудистой сети (b2-блокирующий эффект). В связи с этим не рекомендуется использовать селективные b-АБ с целью профилактики кровотечений.
Представлены убедительные доказательства способности неселективных b-АБ снижать частоту первичных ВК (на 15–25 %) и уменьшать летальность, обусловленную ими, а также замедлять рост варицел.
Применение b-АБ не показано больным ЦП без варицел.
Не рекомендуется использование нитратов (например, изосорбида мононитрат), являющихся потенциальными вазодилататорами. Их применение не только не снижает частоту кровотечений, но и ассоциируется с увеличением летальности вследствие усугубления вазодилатирующего состояния. Также не рекомендуется использование комбинации нитратов с b-АБ. Не получены доказательства способности сартанов снижать риск ВК. Комбинация b-АБ со спиронолактоном не повышает эффект b-АБ.
Эффективность ЭЛВ в снижении частоты ВК близка к таковой при применении неселективных b-АБ.
Риск развития декомпенсации при использовании различных медикаментов
Ацетаминофен (парацетамол) и НПВП, включая аспирин, потенциально могут вести к декомпенсации больных с КЦП или к нарастанию тяжести декомпенсации.