лабильное течение сахарного диабета что это
Лабильный или хрупкий диабет: что это и как возникает?
Признаки лабильного (хрупкого) диабета
Хрупкий диабет представляет собой диабет 1 типа, который очень трудно контролировать. Люди с хрупким диабетом типа 1 могут испытывать следующие симптомы:
Хрупкий диабет встречается сравнительно редко. Исследования показывают, что он чаще встречается у женщин, чем мужчин. Кроме того это в основном люди молодого возраста.
Хрупкий диабет реже встречается у людей старше 40 лет, что говорит о том, что в некоторых случаях, специфические симптомы сами исчезают со временем. (Исследование)
Изучение особенностей хрупкого сахарного диабета показало:
Как может развиться лабильный (хрупкий) диабет?
Хрупкий диабет имеет ряд потенциальных причин. Например, в большинстве случаев это психологические проблемы и проблемы с пищеварением в результате повреждения нервов. (Источник)
Психологические аспекты
Хрупкий диабет часто связан со стрессом, депрессией и другими психологическими проблемами. Стресс может привести к острой и временной резистентности к инсулину. Это значит, что некоторое время клетки организм не будет реагировать на инсулин независимо от введенной дозы. Явление может возникнуть и исчезнуть очень быстро без предупреждения.
Кроме того, другие психологические проблемы могут добавить дополнительные осложнения в лечении диабета 1 типа.
Нейропатия
Автономная нейропатия, повреждение нервов, влияющее на функционирование органов, может привести к проблемам с задержкой опорожнения желудка (гастропарез) и повлиять на функционирование кишечника.
Из-за невозможности спрогнозировать когда пища переварится, трудно судить, когда и сколько инсулина нужно вводить.
Другие причины
К иным факторам, которые могут привести к хрупкому диабету, относят:
Контроль лабильного (хрупкого) диабета
Одной из основных проблем, связанных с хрупким диабетом, является непредсказуемый рост и понижение уровня сахара. Поэтому диета с пониженным содержанием углеводов может помочь уменьшить диапазон колебания уровня глюкозы в крови. Низкоуглеводная или кетодиета помогут снизить вероятность и серьезность резких взлетов и падений гликемии.
Технологии диабета, такие как инсулиновые помпы, непрерывные мониторы глюкозы или flash-мониторы глюкозы, как правило, дают людям больше возможностей эффективно контролировать уровень сахара в крови.
Выявление и устранение причины лабильного (хрупкого) диабета
Если причина в вегетативной нейропатии, ваш врач предложит вам соответствующую терапию, которая поможет безопасно управлять дозами инсулина.
Если есть подозрения о психологических проблемах, следует обратиться к профессиональному консультанту. Разговорная терапия и терапия, основанная на осознанности, являются примерами методов лечения, которые успешно справляются с такими проблемами, как стресс, тревога и депрессия.
Сахарный диабет, декомпенсация без специфических осложнений
Общая информация
Краткое описание
Сахарный диабет (СД) – это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом дефектов секреции инсулина, действия инсулина или обоих этих факторов.
Период протекания
Длительность лечения составляет 12 дней.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Сахарный диабет 2 типа (СД 2) – хроническое заболевание, вызванное преимущественной инсулинорезистентностью и относительной инсулиновой недостаточностью либо преимущественным дефектом секреции инсулина с инсулинорезистентностью или без нее. Обычно диагностируют у лиц старше 35-40 лет. СД 2 составляет около 80% всех случаев СД.
* Легкого течения СД 1 типа не бывает
Факторы и группы риска
Диагностика
| Концентрация глюкозы ммоль/л | |||
| Цельная кровь | Плазма | ||
| Венозная | Капиллярная | Венозная | |
| Норма | |||
| Натощак | 3,3-5,5 | 3,3-5,5 | 4,0-6,1 |
| Через 2 часа после глюкозотолерантного теста (ГТТ) | |||
| Сахарный диабет | |||
| Натощак | ≥6,1 | ≥6,1 | ≥7,0 |
| Через 2 часа после ГТТ или через 2 часа после приема пищи (постпрандиальная гликемия) | ≥10,0 | ≥11,1 | ≥11,1 |
| Случайное определение гликемии в любое время дня, вне зависимости от времени приема пищи | ≥10,0 | ≥11,1 | ≥11,1 |
Стратегия диагностики и лечения сахарного диабета
Как при наличии классических симптомов (жажда, полиурия, слабость, похудание), так и при их отсутствии диагностика сахарного диабета должна осуществляться по алгоритму, представленному на схеме ниже.
Алгоритм диагностики сахарного диабета
Примечание.
Гликемия натощак Показатель
крови,
ммоль/л
перед сном
Критерии компенсации углеводного обмена при СД 2 типа
| Показатель | Компенсация | Субкомпенсация | Декомпенсация | |
| HвA1C, % | 6,0-6,5 | 6,6-7,0 | >7,0 | |
| Глюкоза в крови, ммоль/л | Гликемия натощак | 5,0-5,5 | 5,6-6,5 | >6,5 |
| Постпрандиальная гликемия (через 2 часа после еды) | 7,5-9,0 | >9,0 | ||
| Гликемия перед сном | 6,0-7,0 | 7,1-7,5 | >7,5 | |
Перечень основных диагностических мероприятий:
Лечение
2. Инсулинотерапия.
Рекомендуемые режимы введения инсулина:
4. Обучение больного.
2. Сахароснижающая терапия.
Общая стратегия лечения пациентов с СД 2
— Установление диагноза СД 2.
— Оптимизация образа жизни (диета, физическая нагрузка при отсутствии противопоказаний, гиполипидемическая терапия, прекращение курения, самоконтроль).
— Далее при отсутствии эффекта в течение 1-1,5 месяцев: пероральная монотерапия.
— Далее при отсутствии эффекта в течение 1-1,5 месяцев: пероральная комбинированная терапия.
— Далее при отсутствии эффекта в течение 1-1,5 месяцев: инсулинотерапия (монотерапия; комбинация с ПСП).
Механизм действия пероральных сахароснижающих препаратов
Диабет сахарный
Имеют значение наследственное предрасположение, аутоиммунные, сосудистые нарушения, ожирение, психические и физические травмы, вирусные инфекции.
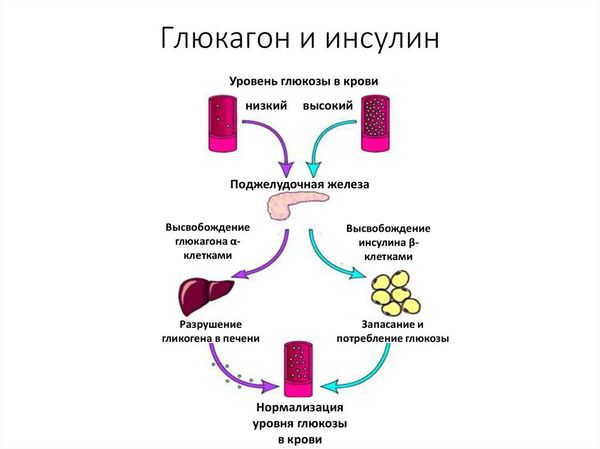
При абсолютной недостаточности инсулина снижается уровень инсулина в крови вследствие нарушения его синтеза или секреций бета-клетками островков Лангерганса. Относительная инсулиновая недостаточность может являться результатом снижения активности инсулина вследствие его повышенного связывания с белком, усиленного разрушения ферментами печени, преобладания эффектов гормональных и негормональных антагонистов инсулина (глюкагона, гормонов коры надпочечников, щитовидной железы, гормона роста, неэстерифицированных жирных кислот), изменения чувствительности инсулинзависимых тканей к инсулину.
Значительная потеря жидкости вследствие полиурин приводит к обезвоживанию организма. Усиливается выделение из организма калия, хлоридов, азота, фосфора, кальция.
Симптомы
Статистически достоверные классы риска (лица с нормальной толерантностью к глюкозе, но со значительно увеличенным риском развития сахарного диабета). Предшествовавшие нарушения толерантности к глюкозе. Потенциальные нарушения толерантности к глюкозе.
В клинической практике наиболее часто встречаются больные с НТГ, у которых содержание глюкозы в крови натощак и в течение суток не превышает нормы, но при введении легкоусвояемых углеводов уровень гликемии превышает значения, характерные для здоровых лиц, и истинный сахарный диабет: ИЗСД тип I и ИНСД тип II у лиц с нормальной массой тела или улиц с ожирением, характерными клиническими и биохимическими симптомами заболевания.
ИЗСД чаще развивается у молодых людей до 25 лет, имеет выраженную клиническую симптоматику, часто лабильное течение со склонностью к кетоацидозу и гипогликемиям, в большинстве случаев начинается остро, иногда с возникновения диабетической комы. Содержание инсулина и С-пептида в крови ниже нормы или не определяется.
ИНСД II типа возникает обычно в зрелом возрастет часто у лиц с избыточной массой тела, характеризуется спокойным, медленным началом. Уровень инсулина и С-пептида в крови в пределах нормы или может превышать ее. В некоторых случаях сахарный диабет диагностируется лишь при развитии осложнений или при случайном обследовании.
В зависимости от уровня гликемии, чувствительности к лечебным воздействиям и наличия или отсутствия осложнений выделяют три степени тяжести сахарного диабета. Легкой степени относят случаи заболевания, когда компенсация достигается диетой, кетоацидоз отсутствует. Возможно наличие ретинопатии 1 степени. Обычно это больные с сахарным диабетом II типа.
Тяжелая степень сахарного диабета характеризуется лабильным течением (выраженные колебания уровня сахара крови в течение суток, склонность к гипогликемии, кетоацидозу), имеются выраженные осложнения: ретинопатия III-IV степени, нефропатия с нарушением функции почек, периферическая нейропатия; трудоспособность нарушена.
Осложнения сахарного диабета
Характерны сосудистые осложнения: специфические поражения мелких сосудов- микроангиопатии (ангиоретинопатия, нефропатия и другие висцеропатии), нейропатия, ангиопатия сосудов кожи, мышц и ускоренное развитие атеросклеротических изменений в крупных сосудах (аорта, коронарные церебральные артерии и т. д. ). Ведущую роль в развитии микроангиопатий играют метаболические и аутоиммунные нарушения.
Хотя почки при сахарном диабете часто подвергаются инфицированию, главная причина ухудшения их функции состоит в нарушений микрососудистого русла, проявляющемся гломерулосклерозом и склерозом афферентных артериол (диабетическая нефропатия).
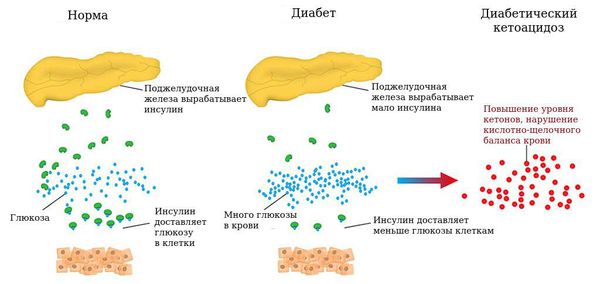
Диабетический кетоацидоз развивается вследствие выраженной недостаточности инсулина при неправильном лечении СД, нарушении диеты, присоединении инфекции, психической и физической травме или служит начальным проявлением заболевания. Характеризуется усиленным образованием кетоновых тел в печени и увеличением их содержания в крови, уменьшением щелочных резервов крови; увеличение глюкозурии сопровождается усилением диуреза, что вызывает дегидратацию клеток, усиление экскреции с мочой электролитов; развиваются гемодинамические нарушения.
Диабетическая (кетоацидотическая) кома развивается постепенно. Для диабетической прекомы характерна симптоматика быстро прогрессирующей декомпенсации сахарного диабета: сильная жажда, полиурия, слабость, вялость, сонливость, головная боль, отсутствие аппетита, тошнота, запах ацетона в выдыхаемом воздухе, сухость кожных покровов, гипотензия, тахикардия. Если своевременно не оказана помощь, развивается диабетическая кома: спутанность и затем потеря сознания, многократная рвота, глубокое шумное дыхание.
Лактацидотическая (молочнокислая) кома возникает обычно на фоне почечной недостаточности и гипоксии, наиболее часто встречается у больных, получающих бигуаниды, в частности фенформин.
Диагноз сахарного диабета
Диабет ни 1, ни 2. «Новый диабет». Сахарный диабет полтора (1.5)
В настоящее время наблюдается тенденция к появлению форм сахарного диабета с нетипичным, не классическим течением.
Вопрос этот я поднимаю и пытаюсь вам донести потому, что кроме известных всем сахарного диабета 1 типа, сахарного диабета 2 типа, стали часто встречаться LADA-диабет (сахарный диабет полтора, 1.5) и MODY-диабет, отдельно выделяют диабет БЕРЕМЕННЫХ (гестационный диабет).
Теперь по порядку, для того чтобы разобраться, что такое сахарный диабет полтора ( 1.5), надо уточнить, что такое сахарный диабет 1 и 2 типа.
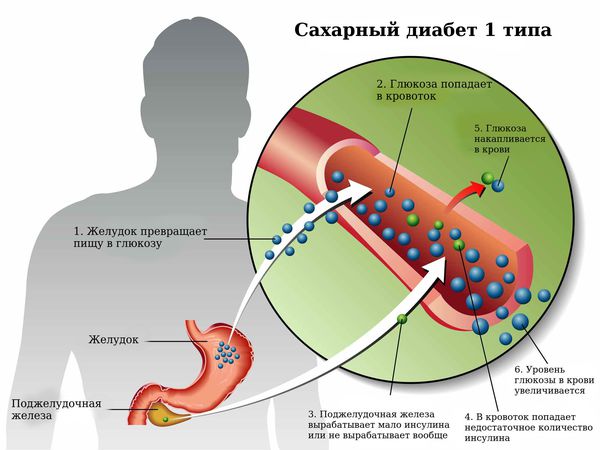
Сахарный диабет 1 типа – составляет не более 10 % от всего сахарного диабета, известный термин его обозначающий – инсулинозависимый, (начинается чаще с детского возраста, но сейчас встречается и с началом в позднем возрасте), при этом типе диабета на фоне аутоиммунного воспаления поджелудочной железы, почти полностью гибнут в-клетки, вырабатывающие инсулин, человек не может жить без инъекций инсулина, часто «впадает» в кетоацидоз (состояние с образованием ацетона в организме из распада жиров, интоксикацией и обезвоживанием).
Этот тип диабета бывает 2 видов:
Сахарный диабет 2 типа, известен больше других типов сахарного диабета. Этот сахарный диабет составляет 80% от всего диабета. Также бывает 2–х подтипов (с преобладанием инсулинорезистентности у лиц с ожирением и с преобладанием нарушения секреции инсулина, чаще у худых). Аутоантител при данном виде сахарного диабета в крови нет. Кетоацидоза не бывает в начале заболевания, как при СД1, он может развиться через 20-30 лет от начала заболевания, при истощении поджелудочной железы и прекращении выработки инсулина. Лечится СД2, как известно, сочетанием разных групп сахароснижающих препаратов.
При его диагностике сдают кровь на следующие антитела:
Тем самым уточняется сохранность в-клеток поджелудочной железы и секреции инсулина, основного гормона усваивающего сахар пищи). Это поможет поставить диагноз и подобрать верное лечение.
Что такое сахарный диабет 1 типа? Причины возникновения, диагностику и методы лечения разберем в статье доктора Плотниковой Яны Яковлевны, эндокринолога со стажем в 7 лет.
Определение болезни. Причины заболевания
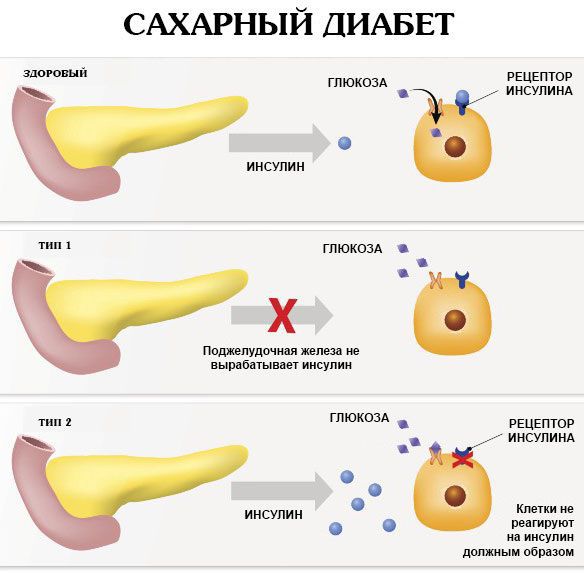
Сахарный диабет 1 типа, инсулинозависимый или ювенильный диабет (Type 1 diabetes) — это аутоиммунное заболевание эндокринной системы, которое характеризуется хронической гипергликемией (повышенным уровнем глюкозы в крови) в результате недостаточного производства гормона инсулина.
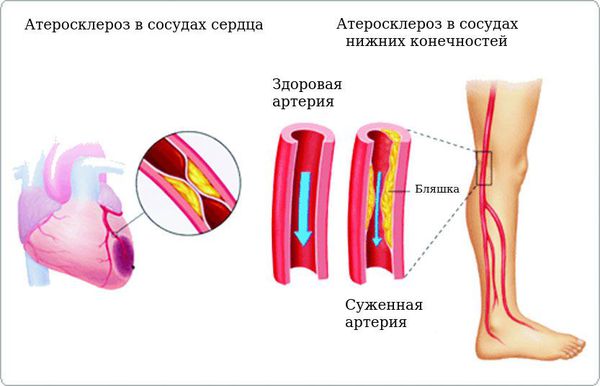
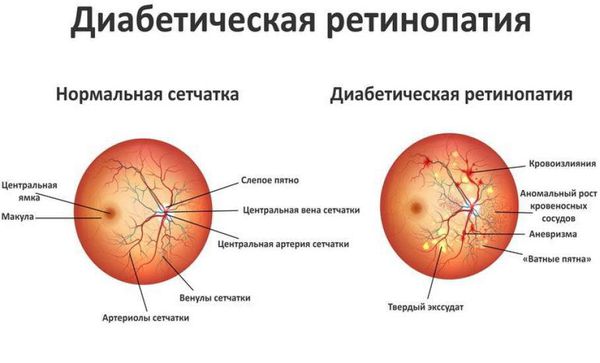
Хроническая гипергликемия при сахарном диабете приводит к повреждению и дисфункции различных органов и систем, вызывая поздние осложнения, такие как макро- и микроангиопатии. К макроангиопатиям относятся повреждения сосудов крупного и среднего калибра (м орфологическую основу составляет атеросклероз ), к микроангиопатиям — диабетическая ретинопатия, диабетическая нефропатия, диабетическая ангиопатия, диабетическая полинейропатия.
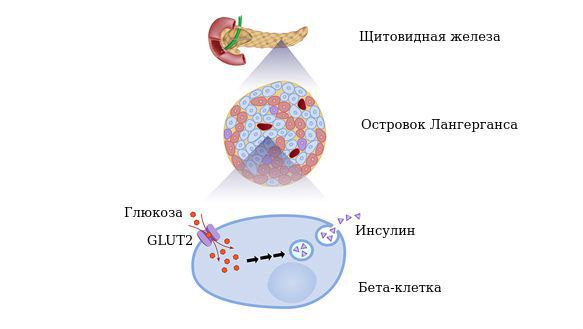
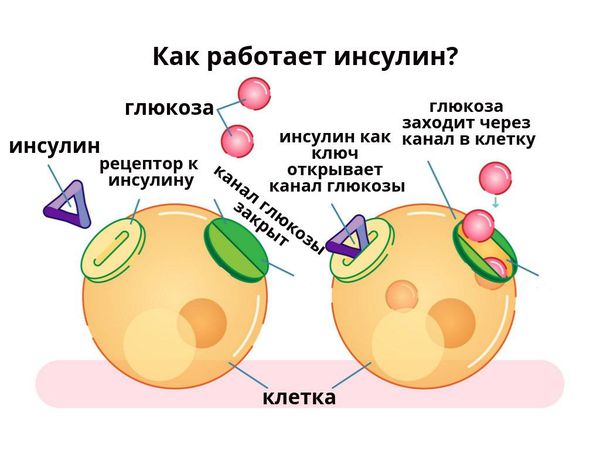
По своему химическому строению гормон инсулин — это белок. Он вырабатывается бета-клетками поджелудочной железы в островках Лангерганса. Выделяется непосредственно в кровь. Основная функция инсулина — регулирование углеводного обмена, в частности доставка глюкозы (углеводов), аминокислот и жиров в клетки и поддержание безопасного и стабильного уровня глюкозы.
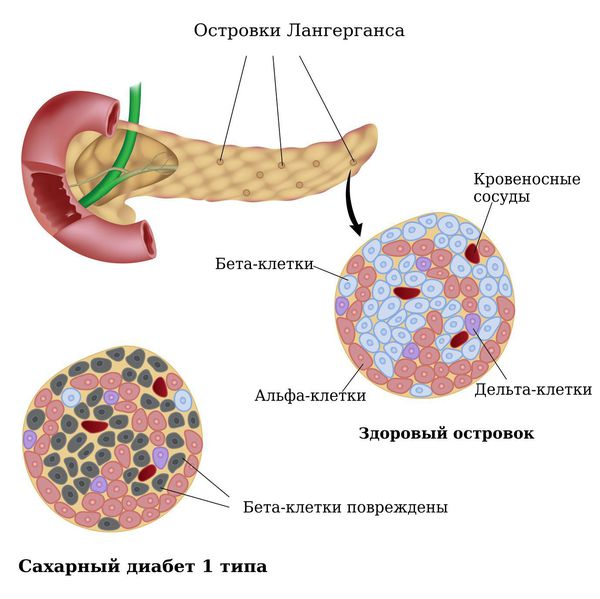
В основе развития сахарного диабета 1 типа лежит нарушение работы бета-клеток поджелудочной железы вследствие аутоиммунной реакции и наследственной предрасположенности, что приводит к абсолютной инсулиновой недостаточности. Аутоиммунные реакции могут быть вызваны нарушением системы иммунитета с преимущественным поражением бета-клеток вирусными инфекциями, воспалительными заболеваниями, фиброзом или кальцинозом поджелудочной железы, циркуляторными изменениями (атеросклерозом), опухолевыми процессами.
Бета-клетки (β-Клетка, В-клетка) — это одна из разновидностей клеток эндокринной части поджелудочной железы. Они продуцируют гормон инсулин, который понижает уровень глюкозы в крови. Абсолютная инсулиновая недостаточность обусловлена полным отсутствием выработки инсулина бета-клетками поджелудочной железы в результате их дистрофических изменений под влиянием повреждающих факторов или в результате нарушения синтеза (выработки) инсулина.
В основе сахарного диабета 2 типа, в отличие от диабета 1 типа, лежит инсулинорезистентность (снижение чувствительности клеток к действию инсулина с последующим нарушением метаболизма глюкозы и поступления её в клетки и ткани) и относительная инсулиновая недостаточность (уменьшение выработки инсулина бета-клетками поджелудочной железы).
Факторы, которые могут спровоцировать развитие сахарного диабета 1 типа:
Распространённость сахарного диабета 1 типа значительно варьируется между разными странами, в пределах одной страны и между различными этническими группировками. В Европе распространённость сахарного диабета 1 типа тесно связана с частотой встречаемости генной предрасположенности по системе тканевой совместимости человека (HLA) в общей популяции.
Растущая распространённость сахарного диабета 1 типа ассоциируется с повышением пропорции лиц с низким риском сахарного диабета по HLA генотипу в некоторых популяциях. В некоторых, но не во всех, популяциях были выявлены половые различия при оценке распространённости заболевания.
Симптомы сахарного диабета 1 типа
При сахарном диабете 1 типа симптомы выражены резко. Пациента могут беспокоить неутолимая жажда, сухость во рту, частая рвота, учащённое мочевыделение, потеря массы тела за счёт воды, жировой и мышечной ткани несмотря на повышенный аппетит, общая слабость, головная боль, сухость кожных покровов, нарушение сна, судорожный синдром, расстройство зрения, раздражительность, ночное недержание мочи (характерно для детей). Также пациенты могут отметить появление зуда в интимной зоне, что связано с высоким уровнем глюкозы в крови.
Стоит отметить и тот факт, что, когда заболевание начинает активно себя проявлять, значительная часть бета-клеток поджелудочной железы уже не работает. То есть к моменту появления вышеуказанных жалоб в организме человека уже произошли серьёзные и необратимые процессы, организм исчерпал свои компенсаторные резервы, заболевание с этого времени приобретает хроническое течение, и человек нуждается в инсулинотерапии пожизненно.
При быстром прогрессировании заболевания в выдыхаемом воздухе слышен запах ацетона, на щеках у ребёнка появляется диабетический рубеоз (румянец), дыхание становится глубоким и частым (дыхание Кусмауля).
Патогенез сахарного диабета 1 типа
В основе патогенеза сахарного диабета лежит нарушение функции внутренней секреции поджелудочной железы. Поджелудочная железа отвечает за выработку гормонов, в частности инсулина. Без инсулина процесс доставки глюкозы в клетки невозможен.
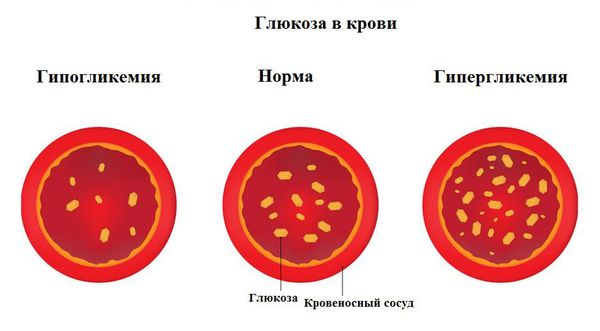
Сахарный диабет 1 типа начинает проявляться на фоне разрушения аутоиммунным процессом бета-клеток поджелудочной железы. Поджелудочная железа перестаёт вырабатывать инсулин, возникает его абсолютный дефицит. В результате ускоряется процесс расщепления углеводов на простые сахара, а возможность транспортировать их в клетки инсулинзависимых тканей (жировую и мышечную) отсутствует, как следствие, развивается гипергликемия (стойкое повышение глюкозы в крови).
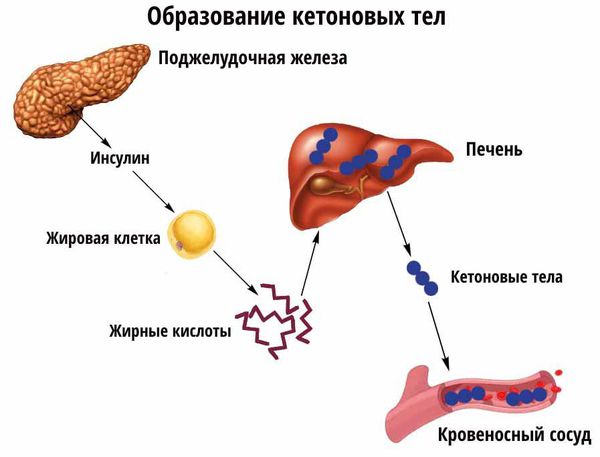
Усиление липолиза (расщепления жиров) в жировой ткани приводит к увеличению концентрации свободных жирных кислот. При дефиците инсулина липосинтетическая способность печени подавляется и свободные жирные кислоты начинают включаться в кетогенез (образование кетоновых тел).
Накопление кетоновых тел приводит к развитию диабетического кетоза и в дальнейшем кетоацидоза. Кетоз — это состояние, развивающееся в результате углеводного голодания клеток, когда организм для получения энергии начинает расщеплять жир с образованием большого количества кетоновых тел, а кетоацидоз начинается из-за недостатка инсулина и эффектов его воздействия. При нарастании обезвоживания и ацидоза (увеличения кислотности, т. е. рН крови меньше 7,0) развивается коматозное состояние. Коматозное состояние характеризуется высоким уровнем глюкозы в крови (гипергликемией), кетоновых тел как в крови так и в моче (кетонемия и кетонурия), рвотой, болями в животе, частым и шумным дыханием, обезвоживанием, запахом ацетона в выдыхаемом воздухе, спутанным сознанием. В случае несвоевременного назначения инсулинотерапии и регидратации (восполнения потерянной жидкости) наступает летальный исход.
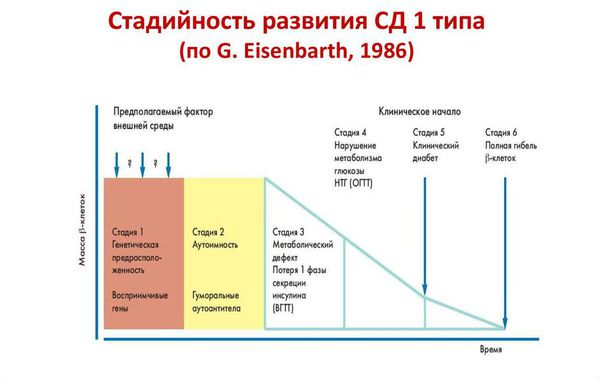
Классификация и стадии развития сахарного диабета 1 типа
Классификация:
Стадии развития сахарного диабета 1 типа:
Осложнения сахарного диабета 1 типа
Отсутствие своевременного лечения и несоблюдение диетотерапии (ограничения употребления простых углеводов и жиров, полуфабрикатов, фруктовых соков и напитков с высоким содержанием сахара и т. д.) приводит к ряду осложнений.
Осложнения при сахарном диабете любого типа можно разделить на острые и хронические.
К острым относятся диабетический кетоацидоз, гипергликемическая кома, гипогликемическая кома, гиперосмолярная кома. Данные осложнения требуют срочного оказания медицинской помощи. Рассмотрим их более подробно.
Гипергликемическая кома развивается постепенно, в течение суток. Больной чувствует выраженную сухость во рту, пьёт много жидкости, ощущает недомогание, снижение аппетита, головную боль, бывают запоры или поносы, тошнота, иногда беспокоят боли в животе, изредка рвота. Если не начать лечение на начальном этапе диабетической комы, человек переходит в состояние прострации (безразличия, забывчивости, сонливости), сознание больного становится замутнённым.
Этот тип комы отличается от других диабетических ком тем, что кроме полной утраты сознания, изо рта будет слышен запах яблок или ацетона, кожные покровы на ощупь будут сухими и тёплыми, а также будет отмечаться слабый пульс и пониженное артериальное давление. Температура тела останется в пределах нормы или будет прослеживаться лёгкий субфебрилитет (37,2-37,3 °С). Глазные яблоки также будут мягкими на ощупь.
Гипогликемическая кома характеризуется резким снижением уровня глюкозы в крови. Причинами могут стать передозировка инсулином короткого действия, несвоевременное принятие пищи после введённого инсулина или усиленная физическая нагрузка.
Гиперосмолярная кома протекает без кетоацидоза на фоне выраженного повышения уровня глюкозы в крови, достигающего 33,0 ммоль/л и выше. Сопровождается резким обезвоживанием, гипернатриемией (повышенным содержании натрия в плазме), гиперхлоремией (повышенным содержанием хлоридов в сыворотке крови), азотемией (повышенным содержанием в крови азотистых продуктов обмена) на фоне отсутствия кетоновых тел в крови и моче.
Хронические осложнения делятся на макроангиопатии (повреждение сосудов крупного и среднего калибра, морфологическую основу которых составляет атеросклероз) и микроангиопатии (повреждение мелких кровеносных сосудов). Атеросклероз усугубляется при сахарном диабете и может привести к нарушению кровообращения в ногах (диабетическая стопа), развитию инсультов и инфарктов. При диабетической макроангиопатии чаще всего поражаются сердце и нижние конечности. По сути макроангиопатия представляет собой ускоренное прогрессирование атеросклеротических процессов в сосудах сердца и нижних конечностей.
Выделяют три стадии:
Диабетическая нефропатия объединяет весь комплекс поражений артерий, артериол, клубочков и канальцев почек, которые развиваются в результате сбоев метаболизма углеводов и липидов в тканях почки. Самым ранним признаком развивающейся диабетической нефропатии является микроальбуминурия — выделение альбумина (простого растворимого в воде белка) с мочой в небольших количествах, что не позволяет выявить его при обычных методах исследования белка в моче. В связи с этим всем больным с сахарным диабетом рекомендуется проведение ежегодного скрининга с целью раннего выявления диабетической нефропатии (анализ крови на креатинин с расчётом скорости клубочковой фильтрации и анализ мочи).
Диагностика сахарного диабета 1 типа
При диагностике сахарного диабета определяют:
Лечение сахарного диабета 1 типа
В 1921 году в городе Торонто (Канада) врачи Фредерик Бантинг и Чарльз Бест выделили вещество из поджелудочной железы телят, которое снижало уровень глюкозы у собак с диабетом. Впоследствии они получили нобелевскую премию за открытие инсулина.
Первые препараты инсулина были животного происхождения: из поджелудочной железы свиней и крупного рогатого скота. В последние годы используют препараты человеческого происхождения. Их получают генно-инженерным путём, заставляя бактерии синтезировать инсулин такого же химического состава, как и естественный человеческий. Он не является чужеродным. Также появились аналоги человеческого инсулина, при этом в человеческом инсулине модифицируют структуру для придания определённых свойств. В России используют только генно-инженерные человеческие инсулины или их аналоги.
Для лечения сахарного диабета 1 типа применяется схема инсулинотерапии в режиме многократных инъекций. Все инсулины различаются по длительности действия: продлённого (пролонгированного), среднего, короткого и ультракороткого.
Инсулины короткой продолжительности действия всегда прозрачного цвета. К ним относятся «Актрапид НМ», «Хумулин Р», «Ринсулин Р», «Инсуман Рапид», «Биосулин Р». Инсулин короткого действия начинает работать уже через 20-30 минут после инъекции, пик действия его в крови возникает через 2-4 часа и заканчивается через 6 часов. Данные параметры также зависят от дозы инсулина. Чем меньше доза, тем короче действие. Зная эти параметры, можно сказать, что инсулин короткого действия необходимо вводить за 30 минут до еды, чтобы его действие совпадало с подъёмом глюкозы в крови. Во время пика его действия, пациенту необходимо сделать перекус для предотвращения гипогликемии (патологического снижения уровня глюкозы в крови).
Инсулины ультракороткого действия: «Новорапид», «Апидра», «Хумалог». Они отличаются от инсулинов короткого действия тем, что действуют сразу после введения, через 5-15 минут, такие инсулины можно вводить перед едой, во время или сразу после еды. Пик действия возникает через 1-2 часа, причём концентрация в пик выше, чем у простого инсулина короткого действия. Длительность действия до 4-5 часов.
К инсулинам средней продолжительности действия относятся «Протафан», «Биосулин Н», «Инсуман Базал», «Хумулин НПХ». Эти инсулины существуют в виде суспензии, они мутные, перед каждым использованием флакон необходимо встряхнуть. Начинают действовать через 2 часа от начала введения и пика действия достигают через 6-10 часов. Время работы данных инсулинов от 12 до 16 часов. Время действия инсулина также зависит от дозы.
К инсулинам длительной продолжительности действия (пролонгированные) относятся «Лантус», «Левемир», «Тресиба». Содержимое флакона имеет прозрачный цвет. Действуют до 24 часов, поэтому вводятся они 1-2 раза в сутки. Не имеют выраженного пика, следовательно, не дают гипогликемии.
Человеку с сахарным диабетом 1 типа нужно вводить инсулин в режиме многократных инъекций. Введения инсулина длительного действия 1-2 раза в сутки недостаточно, так как повышение глюкозы в крови в течение дня (после еды, например) и пики максимального сахароснижающего действия инсулина не всегда могут совпадать по времени и выраженности эффекта. Поэтому целесообразна схема инсулинотерапии в режиме многократных инъекций. Данный вид дозирования инсулина напоминает естественную работу поджелудочной железы.
Чаще на практике в лечении сахарного диабета 1 типа используется следующая схема инсулинотерапии: перед завтраком и ужином вводится инсулин средней и длительной продолжительности действия, на приём пищи — инсулин короткой или ультракороткой продолжительности действия.
Показателем правильности вечерних доз для инсулина длительной продолжительности действия будет нормогликемия утром натощак и отсутствие гипогликемии ночью. Но обязательным условием будет нормальный уровень гликемии перед сном. Показателем правильности доз для инсулина короткой продолжительности действия будет нормальный уровень гликемии через 2 часа после еды или перед следующем приёмом пищи (через 5-6 часов). Уровень глюкозы крови перед сном будет отражать правильность дозы инсулина короткого действия, введённого перед ужином.
Оценив количество углеводов в приёмах пищи, вы сможете оценить свою потребность в инсулине короткого действия в расчёте на 1 ХЕ. Точно так же можно узнать, сколько требуется вводить дополнительно инсулина короткого действия при высоком уровне глюкозы в крови.
У разных людей 1 Ед инсулина снижает глюкозу в крови от 1 до 3 ммоль/л. Таким образом доза инсулина перед едой будет складываться из ХЕ на приём пищи и на снижение исходного уровня гликемии, если это необходимо.
Существуют правила снижения доз инсулинотерапии. Поводом для снижения дозы будет развитие гипогликемии (патологического снижения уровня глюкозы в крови), только если она не связана с ошибкой самого пациентка (пропуск приёма пищи или ошибка в расчёте ХЕ, передозировка инсулином, большая физическая нагрузка, употребление алкоголя).
Действия по снижению доз инсулина будут следующими:
Также существуют правила по увеличению доз инсулинотерапии. Поводом для увеличения плановой дозы инсулина служит появление гипергликемии в том случае, если она не была связана ни с одной из ошибок больного диабетом: мало инсулина, большее употребление ХЕ за один приём пищи, малая физическая нагрузка, сопутствующие заболевания (воспаление, температура, высокое артериальное давление, головная боль, зубная боль). Действия по увеличению доз инсулина будут следующими:
Через установленную в теле иглу в течение суток с небольшой скоростью больному вводится инсулин короткого или ультракороткого действия. Скорость устанавливается индивидуально самим пациентом исходя из потребности и физической активности на каждый час. Таким образом имитируется базальная секреция инсулина. Перед каждым поступлением пищи пациент измеряет глюкозу в крови с помощью глюкометра, после чего планирует количество съеденных ХЕ, самостоятельно рассчитывает дозу инсулина и вводит его нажатием кнопки на помпе.
У помповой инсулинотерапии есть как преимущества, так и недостатки. К преимуществам можно отнести:
Помповая инсулинотерапия больше подходит детям и взрослым людям с активным образом жизни.
Недостатки помповой инсулинотерапии:
Прогноз. Профилактика
Профилактика сахарного диабета 1 типа включает в себя целый комплекс мероприятий, предотвращающих возникновение негативных факторов, которые могут спровоцировать развитие данного заболевания.
Грудное вскармливание. Педиатры рекомендуют продолжать грудное вскармливание до 1,5 лет. Вместе с грудным молоком ребёнок получает вещества, укрепляющие иммунитет.
Предупреждение вирусных недугов. Аутоиммунные процессы, в частности диабет 1 типа, часто развиваются после перенесённых болезней (гриппа, ангины, паротита, краснухи, ветрянки). Желательно исключить контакты с больными людьми и носить защитную маску.
Перенесение стрессов. Сахарный диабет может развиться в результате психоэмоциональных потрясений. Необходимо с самого детства учить ребёнка правильно воспринимать и достойно переносить стрессы.
Правильное питание. Здоровый рацион является эффективным методом профилактики диабета. В основе питания должна быть белковая пища и сложные углеводы. Рацион необходимо обогащать овощами и фруктами. Сладкие, мучные изделия рекомендуется свести к минимуму. Стоит ограничить консервированные, солёные, маринованные, жирные блюда, отказаться от продукции, содержащей искусственные добавки, красители, ароматизаторы. При сахарном диабете применяют лечебную диету № 9. Она способствует нормализации углеводного обмена и предупреждает нарушения жирового обмена.
Такую профилактику также необходимо дополнить посильной физической нагрузкой, спортом, закаливанием.
Родителям необходимо следить за любыми признаками, указывающими на повышение или понижение уровня глюкозы в крови детей. Например, ребёнок выпивает много жидкости за день, много кушает, но несмотря на это худеет, быстро устаёт, после физической нагрузки отмечается липкий пот.
Если диагноз сахарного диабета уже установлен, необходимо регулярно измерять уровень глюкозы в крови с помощью современных глюкометров и своевременно делать подколки инсулина.
В случае развития гипогликемии при себе всегда нужно иметь глюкозу или сахар, также подходит леденец или сок.
Необходимо регулярно посещать лечащего врача для оценки компенсации заболевания. Регулярно проходить узких специалистов для своевременного выявления начала осложнений и принятия мер по их профилактике и лечению.
Вести «дневник диабета», фиксировать измеряемые показатели гликемии, инъекции инсулина, дозы и хлебные единицы.