костные разрастания вентральных апофизов тел позвонков что это
Экзостозы позвоночника
Остеохондрома или костно-хрящевой экзостоз позвоночника представляет собой доброкачественное костное разрастание, являющееся продолжением дужки позвонка, остистых или поперечных отростков. Оно покрыто колпачком из хрящевой ткани, который называют хрящевой шапочкой. Подобные новообразования могут иметь разные размеры, в том числе достигать 10 см в диаметре и более.
Что такое экзостозы позвоночника
На кости позвоночника приходится менее 5% всех случаев диагностирования остеохондром, так как они чаще формируются в метафизах длинных трубчатых костей. Среди всех костей позвоночника чаще поражаются именно отростки позвонков. В 50% случаев экзостозы обнаруживаются в шейном отделе, особенно на втором шейном позвонке (С2). Реже они образуются в позвонках грудного отдела (чаще в 8-м и 4-м). Только в единичных случаях остеохондромы диагностируются в поясничном отделе позвоночника и крестце.
Не стоит путать остеохондрому и краевой экзостоз позвонка, возникающий в результате протекания дегенеративно-дистрофических изменений и развития спондилеза. В последнем случае костные наросты формируются по краю тела позвонка на фоне прогрессирования остеохондроза и являются остеофитами. В то время как остеохондрома чаще образуется на дуге позвонка и отростках и является продолжением материнской кости, а не наростом на ней.
Экзостоз позвоночника может быть единственным в организме или только одним из многих. В последнем случае говорят о множественной экзостозной болезни, которую обычно диагностируют до 5 лет.
Одиночные новообразования могут возникать в результате травм, наследственной предрасположенности, действия ионизирующего облучения или в отсутствии любых из вышеперечисленных факторов. В последнем случае говорят об идиопатическом развитии остеохондромы, что встречается чаще всего.
В основном костно-хрящевые экзостозы типичны для детей. Но поскольку они могут длительно проявляться, а также формироваться вследствие травм, заболевание может быть впервые диагностировано и во взрослом возрасте. Как правило, остеохондромы обнаруживаются в период с 10 до 30 лет.
Симптомы и осложнения
В большинстве случаев экзостоз позвонков протекает бессимптомно. Если он формируется по задней поверхности дуги, со временем на шее или спине может формироваться плотная, обычно безболезненная шишка. По мере роста образования выпячивание так же увеличивается в размерах и может доставлять дискомфорт. Иногда это сопряжено с:
отечностью мягких тканей;
локальным повышением температуры;
болями во время наклонов или поворотов корпуса, после длительного сидения или физического труда.
Как можно скорее нужно обратиться к врачу при возникновении стойких, усиливающихся болей, которые могут носить характер прострела. Это может свидетельствовать о поражении спинномозговых корешков или даже стенозе позвоночного канала. Подобное также может проявляться появлением нарушений чувствительности и ограничения движения вплоть до паралича тех частей тела, за иннервацию которых отвечает ущемленный сегмент спинного мозга или отходящий от него нервный корешок. Неврологические нарушения наблюдается у 20% больных.
Также экзостоз может механически сдавливать близлежащие кровеносные сосуды. Если он формируется в шейном отделе, это может сопровождаться:
Кроме неврологических и сосудистых осложнений, остеохондрома может провоцировать деформацию позвонка, что повлечет за собой цепочку патологических изменений в соседних позвоночно-двигательных сегментах. Также не исключена вероятность перелома ножки экзостоза, хотя при локализации в позвоночнике подобное наблюдается редко, в основном только при механическом травмировании. Крайне редко наблюдается перелом позвоночника.
Наиболее опасным осложнением остеохондромы является перерождение в хондросаркому, что в большей степени характерно для множественной экзостозной болезни.
Диагностика
Появление выпячивания на спине или других симптомов остеохондромы – повод для получения консультации ортопеда-травматолога. Основным методом диагностики экзостозов позвоночника является рентген. На полученных снимках они имеют вид «цветной капусты», расположенной на широком основании или тонкой ножке. Кортикальные стенки и костномозговое пространство новообразования являются непосредственным продолжением таковых материнской кости. В ней обнаруживается воронкообразное расширение кортикальных стенок. Хрящевая шапочка на рентгене может не визуализироваться при отсутствии очагов минерализации.
Нередко экзостозы позвоночника обнаруживаются случайно при проведении обследования для диагностики остеохондроза, протрузий и межпозвонковых грыж.
Для дифференциации остеохондромы от новообразований другого рода дополнительно могут назначаться КТ и МРТ. Последний метод позволяет исследовать хрящевую шапочку, точно определить ее размер, что важно для оценки риска озлокачествления. Опасным с этой точки зрения признаком является ширина хрящевого слоя экзостоза более 1,5—2 см. Также МРТ дает возможность оценить состояние смежных структур: межпозвонковых дисков, спинного мозга, кровеносных сосудов и нервов.
КТ применяется для оценки степени минерализации новообразования. Она же позволяет подтвердить его прямую связь с костномозговым пространством материнской кости.
Лечение экзостоза позвоночника
Единственный результативный способ лечения остеохондромы – хирургическое вмешательство. Оно проводится при наличии четких показаний. Это:
быстрый рост новообразования, обнаружение признаков малигнизации в ходе диагностических исследований;
угроза сдавления спинного мозга;
перелом позвонка или ножки остеохондромы;
развитие неврологических или сосудистых осложнений;
Если подтверждена доброкачественная природа новообразования и оно не провоцирует никаких изменений в самочувствии, достаточно динамического наблюдения за ним. Но если при выполнении контрольных рентгеновских снимков наблюдается быстрый рост опухоли, ставится вопрос о ее удалении.
В большинстве случаев применяется краевая резекция кости. Операция проводится под общей анестезией и предполагает получение доступа к новообразованию через небольшой разрез мягких тканей в его проекции. После этого осуществляется его удаление с помощью специальных хирургических инструментов в пределах здоровых тканей. Важно удалить весь костно-хрящевой нарост. Затем рана ушивается и закрывается стерильной повязкой.
При массивных образованиях и при их расположении в труднодоступных местах иногда выполняется декомпрессивная ламинэктомия. Операция предполагает удаление экзостоза позвоночника вместе с фрагментом дужки позвонка. Чтобы компенсировать образовавшийся дефект, может использоваться аллотрансплантат или искусственные стабилизирующие системы.
Резекция экзостоза позвоночника в 89% случаев приводит к полному выздоровлению. Рецидивы заболевания обычно обусловлены неполным удалением фрагментов новообразования, его капсулы.
Реабилитация после операции
После проведения хирургического вмешательства на позвоночнике пациент обязательно остается в стационаре больницы. Длительность госпитализации зависит от вида операции и характера протекания послеоперационного периода. В среднем выписка осуществляется через 3—7 дней. Пациентам обязательно назначается медикаментозная терапия, ЛФК, иногда физиотерапия. Также требуется ограничить физическую активность, особенно при выполнении ламинэктомии.
Таким образом, экзостозы позвоночника – редкое, но довольно грозное заболевание. Оно может протекать бессимптомно, а может приводить к опасным осложнениям. Поэтому при их выявлении следует сразу обращаться к ортопеду-травматологу для оценки степени риска и подбора адекватной тактики лечения.
Остеофиты позвоночника: причины и лечение
Остеофиты позвоночника по своей природе являются костными наростами. Исправлять данную патологию очень непросто. Поэтому лучше начинать принимать меры на ранних стадиях, а также заблаговременно заботиться о профилактике остеофитов.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Заболевание, при котором возникают остеофиты позвоночника, носит название «спондилёз». Костные разрастания при этом могут быть различных форм: шипообразной, крючковидной и пр. Наросты могут иметь различное происхождение, симптоматика также может отличаться в каждом конкретном случае.
Причины появления остеофитов
Причины возникновения спондилёза весьма многообразны. Остеофиты могут появляться ввиду окостенения надкостницы, связочного аппарата или иных структур, расположенных поблизости позвоночного столба. Специалисты выделяют целый ряд факторов, способствующих образованию костных разрастаний. Условия возникновения влияют на строение остеофитов.
Существуют следующие виды остеофитов:
Основная симптоматика
На ранних этапах возникновение остеофитов часто не связано с какими-либо явными клиническими проявлениями. Коварен в этом отношении спондилёз грудного отдела позвоночника. Часто человек обращается к врачу уже тогда, когда подвижность грудного отдела полностью теряется. Это обусловлено ещё и тем, что двигательная активность данного участка изначально не слишком высока, поэтому человек длительно не ощущает изменений.
Если в других отделах возникает спондилёз позвоночника лечение обычно начинается раньше. Вначале объём движений поражённого участка может не сильно страдать, боли также обычно не наблюдается. Но по мере разрастания остеофитов симптоматика усиливается. Костные наросты начинают передавливать нервные окончания, расположенные поблизости, в результате чего возникает боль.
Если патология затрагивает шейный отдел, к болевым ощущениям часто добавляются неврологические симптомы. Изменение подвижности приводит к тому, что человек становится не в состоянии сделать поворот головы.
Терапия при остеофитах позвоночника
Лечебные мероприятия, назначаемые в случае спондилёза, типичны для большинства патологий позвоночного столба. Человеку не стоит питать чрезмерных иллюзий: уже возникшие остеофиты сами по себе никуда не исчезнут, можно лишь приостановить прогрессирование и приспособиться к новым условиям.
В основе базовой терапии спондилёза лежит применение противовоспалительных и анальгетических препаратов. Обезболивающие средства, как правило, используются в острую фазу заболевания, это помогает человеку легче переносить болевые ощущения.
В стадию ремиссии к лечению подключаются лечебная физкультура, массаж, различные физиотерапевтические мероприятия. Данные методы направлены на замедление развития заболевания. Вместе с тем, при запущенных стадиях спондилёза подобные приёмы не слишком эффективны.
При тяжёлых формах патологии может быть назначено хирургическое вмешательство. К сожалению, оперативные методы также не дают полной гарантии того, что заболевание не вернётся. Поэтому при малейших подозрениях на данную патологию очень важно своевременно обращаться к врачу. Самолечение здесь неуместно.
Остеофиты позвоночника
Причины
Повседневные нагрузки на позвоночник со временем приводят к дегенерации межпозвонковых дисков и изнашиванию суставов позвоночника. При сочетании таких факторов как возраст, травмы, плохая осанка увеличивается воздействие на костные структуры и суставы позвоночника. По мере изнашивания межпозвонкового диска происходит большая нагрузка на связки и суставы, что приводит к утолщению связок, накопление извести в связках, а также трение в суставах, в свою очередь, ведет к избыточному росту костных образований. Это способствует образованию остеофитов.
Дегенеративные изменения в тканях начинаются уже в молодом возрасте, но обычно это медленный процесс и не приводит к воздействию на нервные структуры до тех пор, пока человек не достигает возраста 60-70 лет.
Факторы, которые могут ускорить дегенеративный процесс и рост остеофитов в позвоночнике, включают в себя:
Наиболее частой причиной развития остеофитов считается артроз фасеточных суставов, что нередко способствует возникновению болей в спине у пациентов в возрасте старше 55 лет. Артроз фасеточных суставов может приводить к болям в пояснице и скованности в утренние часы, болевой синдром по мере двигательной активности уменьшается, а к вечеру вновь усиливается.
Наиболее распространенной причиной шейного и поясничного остеоартрита является генетическая предрасположенность. Пациенты могут отмечать появление симптомов остеоартрита в возрасте от 40 до 50. Мужчины более склонны к развитию симптомов в более раннем возрасте, однако у женщин с наличием остеофитов симптоматика бывает более выраженной.
Симптомы
Наиболее частыми симптомами являются боль в пояснице или боль в шее, вследствие воспалительных процессов в суставах и мышечного спазма, как реакция на воспаление. Типичные симптомы включают в себя:
Симптомы, обусловленные остеофитами усиливаются при физических нагрузках и уменьшаются после отдыха. Кроме того, симптомы могут уменьшаться после наклона туловища вперед и сгибании в талии. При компрессии остеофитами нервов могут появиться следующие симптомы:
В очень редких случаях могут быть нарушения функции кишечника и мочевого пузыря. Но такие симптомы могут быть связаны не только с остеофитами, но и с такими заболеваниями, как сахарный диабет, нарушение кровообращения в конечностях, опухоли спинного мозга, переломы позвоночника, инфекции позвоночника. Кроме того, многие симптомы при остеофитах аналогичны таковым при ревматологических заболеваниях (ревматоидный артрит, СКВ), а также похожи на симптомы при компрессии грыжей диска нервных корешков. В связи с тем, что симптомы при остеофитах схожи с другими медицинскими состояниями, необходимо полноценное обследование для выяснения точного диагноза.
Диагностика
Диагностика начинается с клинического обследования. Врач должен сначала провести детальный осмотр, неврологическое обследование для оценки работы нервных корешков и выявление признаков компрессии корешков или спинного мозга. На основании осмотра, истории заболевания, жалоб пациента врач назначает необходимый план обследования, включающий следующие методы исследования:
ЭНМГ позволяет определить нарушение проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения нервных волокон. Рентгенография нередко назначается в первую очередь для диагностики остеофитов и позволяет визуализировать остеофиты в позвоночнике. Кроме того рентгенография позволяет обнаружить и другие изменения в костных тканях позвонков.
Компьютерная томография (КТ) или МРТ может предоставить более подробную информацию об изменениях в структурах позвоночника как в костных, так и мягкотканных, и обнаружить наличие компрессии нервных корешков или спинного мозга.
Данные нейровизуализации позволяют врачу выбрать адекватную тактику лечения как консервативную, так и в случаях необходимости оперативную, в зависимости от наличия признаков компрессии нервных структур в корреляции с клиническими данными.
Лечение
Существует широкий спектр возможных вариантов лечения остеофитов, сопровождающихся симптоматикой.
У большинства пациентов с мягкой или умеренной компрессией нервов и раздражением от остеофитов возможно консервативное лечение.
Медикаментозное лечение, например противовоспалительные препараты или мышечные релаксанты, в течение нескольких недель.
Покой в течение короткого промежутка времени, который позволяет уменьшить воспалительные явления в суставах.
ЛФК. После уменьшения болевой симптоматики подключаются физические упражнения с постепенным увеличением объемов нагрузки.
Мануальная терапия и массаж позволяют увеличить мобильность двигательных сегментов, снять мышечный спазм.
Эпидуральные инъекции стероидов могут быть полезны при воспалительных процессах в фасеточных суставах, позволяя уменьшить воспаление, отек, и, таким образом, улучшить симптоматику.
Физиотерапия. В настоящее время существуют физиотерапевтические методы лечения (например, ХИЛТ – терапия или УВТ) которые позволяют добиваться хороших результатов лечения.
В тех случаях, когда консервативное лечение оказывается не эффективно или же есть выраженная компрессия корешков или спинного мозга, необходимо решать вопрос об оперативном лечении.
Задача хирургических методов лечения это провести декомпрессию нервных структур. Удаление остеофитов позволяет избавиться в большинстве случаев от симптоматики. Но иногда бывает так, что неврологическая симптоматика может сохраняться и в послеоперационном периоде, и в таких случаях имеет место длительный период компрессии нервных структур и необратимые изменения в нервных волокнах. Или: Но в некоторых случаях неврологическая симптоматика может сохраняться и в послеоперационном периоде, и тогда наиболее вероятен длительный период компрессии нервных структур и необратимые изменения в нервных волокнах.).
Исследования показали, что возраст не является основным фактором, определяющим возможность проведения оперативного лечения остеофитов. Тем не менее, заболевания, часто связанные с возрастом, такие, как гипертоническая болезнь, диабет, заболевания сердца могут увеличивать риск хирургических операций и замедлять восстановительные процессы, и, следовательно, должны приниматься во внимание при принятии решения об оперативном лечении.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Костные разрастания тел позвонков
Лечение в нашей клинике:
Разрастание позвонков является защитной или компенсаторной реакцией организма, стремящегося сохранить максимальную целостность важнейшей структурной части опорно-двигательного аппарата.
Костные разрастания позвонков могут выявляться у людей разного возраста. Молодые пациенты в основном страдают от остеофитов, сформировавшихся после травматического воздействия. Это могут быть удары, ранения, трещины тел позвонков и их остистых отростков. Искривление позвоночника часто провоцирует образование крючкообразных наростов на задних, боковых и передних поверхностях тел позвонков.
Разрастания тел позвонков у пожилых людей в основном связаны с остеопорозом и геронтологическими изменениями в организме. Это может быть дегенерация хрящевой ткани, смыкание тел позвонков и катастрофическом снижении высоты межпозвоночных дисков и т.д. В более молодом возрасте (40 – 55 лет) остеофиты сопровождают ряд серьезных заболеваний позвоночного столба, таких как спондилез, спондилоартроз, остеохондроз, дорсопатия, грыжа, протрузия и т.д.
Проводить дифференциальную диагностику и разрабатывать эффективный курс лечения может только опытный врач вертебролог. Этот специалист сможет исключить другие вероятные патологии и расскажет о том, как правильно проводить терапию и реабилитацию для восстановления физиологической структуры тел позвонков и предотвращения дальнейшего прогрессирования патологии.
В Москве можно записаться на бесплатный прием к врачу вертебрологу или неврологу прямо сейчас. В нашей клинике мануальной терапии врач вертебролог бесплатно принимает всех, впервые обратившихся за помощью пациентов. В ходе консультации будет проведено полноценное обследование. После постановки точного диагноза доктор разработает индивидуальный план терапии.
Запишитесь на прием к вертебрологу прямо сейчас – для этого достаточно заполнить специальную форму, расположенную внизу этой страницы, или позвонить по указанному номеру телефона.
Причины разрастания позвонков
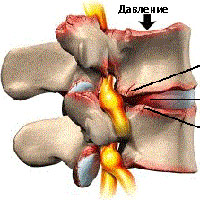
Краевые разрастания позвонков появляются в силу действия патологических факторов. Любые костные разрастания тел позвонков появляются не случайно. Это защитная реакция на механическое нарушение целостности ткани тела позвонка, межпозвоночного сустава (унковертебрального, фасеточного или дугоотростчатого). Если на поверхности тела позвонка появляются сколы и трещины, то они заполняются отложениями солей кальция. Так начинается процесс разрастания остеофита. При дальнейшей травматизации площадь костного нароста постепенно увеличивается. С течением времени может произойти полное срастание соседних тел позвонков или деформация межпозвоночных суставов. Позвоночный столб при этом полностью или частично утратит свою подвижность.
Основные причины, по которым развиваются краевые костные разрастания позвонков – это:
Особую опасность для здоровья позвоночго столба представляют болезни соединительной ткани, такие как ревматизм, системная красная волчанка, болезнь Бехтерева и т.д. У пациентов с подобными изменениями регистрируется постоянный воспалительный процесс в хрящевых и соединительных тканях. В результате этого формируются контрактуры и костные разрастания.
К факторам риска развития костных наростов на телах позвонков можно отнести:
Все возможные причины и факторы риска следует исключать до начала проведения лечения. Это позволит быстро восстановить целостность позвонков и исключить риск развития рецидива патологи в будущем.
Виды краевых разрастаний тел позвонков
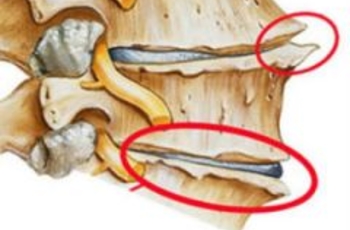
Краевые разрастания тел позвонков могут быть передними, боковыми и задними. Они также подразделяются на виды в зависимости от локализации и типа костной мозоли.
Краевые костные разрастания тел позвонков часто образуются в поясничном отделе позвоночника в виду высокой амортизационной нагрузки на него. Они начинают формироваться в сравнительно молодом возрасте, создавая дискомфорт после физической нагрузки и ограничивая подвижность и гибкость позвоночго столба.
Крючкообразные краевые передние разрастания тел позвонков характерны для шейного отдела позвоночника. Если происходит постепенная дегенерация хрящевой ткани межпозвоночных дисков, то тела позвонков начинают сталкиваться друг с другом. На их поверхностях образуются трещины. Зачастую страдают межпозвонковые суставы. Для того, чтобы их защитить от разрушения, организм запускает механизм отложения солей кальция на крайних частях позвонков.
Достаточно редко встречаются разрастания тел позвонков в области грудного отдела. Но здесь в большей степени разрастанию подвержены суставные поверхности, входящие в реберно-позвоночное сочленение костей. При подобном типе разрастания часто травмируются окружающие мягкие ткани, страдает дыхательная функция легких.
Симптомы разрастания шейных позвонков
Разрастание шейных позвонков может начинаться в молодом возрасте. В группу риска входят люди, занятые сидячим трудом. В основном это офисные сотрудники, которые при работе за компьютером или с документацией вынуждены длительно время удерживать в статическом напряжении мышцы шеи и воротниковой зоны.
При этом нарушается микроциркуляция крови и лимфатической жидкости, происходит дегенерация и трансформация межпозвоночных дисков. В качестве компенсаторной реакции развивается клювовидное разрастание позвонков, оно дает специфические клинические признаки.
Если не лечить клювовидные разрастания тел позвонков, то может начаться процесс поглощения тел позвонков и их сращение между собой. Это приведет к утрате подвижности шейного отдела позвоночника и нарушению проходимости задних позвоночных артерий.
Клинические симптомы поражения данного отдела позвоночника следующие:
На рентгенографическом снимке видны костные разрастания.
Краевые костные разрастания тел позвонков грудного отдела
В большинстве случаев краевые костные разрастания грудных позвонков появляются на фоне сколиоза или травматического воздействия. Например, после падения на спину на твёрдую поверхность могут возникнуть краевые костные разрастания тел позвонков грудного отдела в области остистых отростков. Они ограничивают подвижность в этом отделе, создают препятствия для полноценного расширение грудной клетки при совершении вдоха.
Основные клинические проявления данной патологии:
При переднем расположении краевых разрастаний может травмироваться костный мозг. Это дает выраженные неврологические проявления патологии: онемение отдельных участков тела, парезы и параличи мышц, ощущение бегающих мурашек и т.д.
Краевые костные разрастания тел позвонков поясничного отдела
Массивные краевые костные разрастания замыкательных пластинок позвонков часто диагностируются в поясничном отделе, поскольку на него оказывается значительная амортизационная и физическая нагрузка. Краевые костные разрастания тел позвонков поясничного отдела дают следующую клиническую картину:
Для диагностики необходимо обратиться на прием к вертебрологу. Доктор уже в ходе первичного осмотра сможет поставить точный диагноз. Он порекомендует сделать рентгенографический снимок, провести КТ и МРТ обследование. По результатам этих снимков можно будет установить локализацию костного разрастания и потенциальную причину их появления.
Как лечить костные разрастания
Лечение спондилезных разрастаний тел позвонков необходимо начинать с устранения той причины, которая их спровоцировала. Без этого все лечение может оказаться совершенно бесполезным. Передние костные разрастания тел позвонков можно лечить консервативным и хирургическим путем.
В официальной медицине используется хирургический способ восстановления позвонков. В мануальной терапии применяются методики, которые позволяют запустить инволюцию костных наростов и восстановить нормальное строение ткани.
В нашей клинике мануальной терапии для лечения костных разрастаний позвонков применяется лазерное воздействие, рефлексотерапия, физиопроцедуры, лечебная гимнастика и многие другие способы воздействия.
Начинается лечение всегда с тщательной дифференциальной диагностики Доктор проводит специальные тесты и мануальные исследования. После того, как установлена причина разрастаний, она устраняется с помощью лечебных мероприятий. Затем разрабатывается индивидуальный курс терапии, который позволяет восстановить подвижность позвоночного стола и устранить все патологические разрастания.
Если вам необходима квалифицированная помощь при болях в спине, то вы можете прямо сейчас записаться на бесплатный прием к вертебрологу или неврологу в нашей клинике мануальной терапии.
Помните! Самолечение может быть опасно! Обратитесь ко врачу