коронавирус болит желудок что делать
Рекомендации от гастроэнтеролога для пациентов после COVID-19
Гастропатология после перенесенной инфекции COVID-19 разнообразна и многолика. Могут появиться или усилиться жалобы на боли в животе, изжогу, тошноту, рвоту, нарушения стула в виде запоров или поносов, боли в подреберьях, вздутие живота. ⠀
⠀
Это связано со следующими факторами:⠀
Многое зависит от состояния организма на момент начала COVID-19, от наличия сопутствующих заболеваний. ⠀
⠀
Наложение ковидной инфекции на хронические заболевания ЖКТ (панкреатиты, язвенная болезнь желудка и ДПК, гепатиты, желчекаменная болезнь, воспалительные заболевания кишечника, синдром раздраженной кишки) вызывает их обострение.⠀
⠀
1. Соблюдайте диету не менее двух недель после выписки из стационара. Чрезмерное употребление фруктов, сладостей, выпечки, тортов может привести к нарушению пищеварения. Вводите новые продукты постепенно, небольшими порциями. Отдавайте предпочтение отварным мясу, рыбе, овощам, употребляйте злаки. Если Вам рекомендовали индивидуальную диету, то придерживайтесь её. Питайтесь дробно, небольшими порциями, по 4-5 раз в день. Не допускайте переедания и длительных голодовок. ⠀
2. Для профилактики нарушений стула рекомендуется приём пре- и пробиотиков уже во время лечения антибиотиками, разнеся их приём во времени. Это снижает риск размножения условно-патогенной и патогенной флоры кишечника, развития псевдомембранозных колитов и воспалительных заболеваний кишечника.⠀
⠀
3. Согласно некоторым исследованиям приём сорбентов (энтеросгель, полисорб и т.д.) помогает справиться с диареей на фоне ковидной инфекции. При этом выводятся токсины, продукты распада билирубина, вирусы, бактерии. ⠀
⠀
Тревожные симптомы, при которых Вы должны обратиться к врачу:⠀
— появившиеся боли в животе любой локализации в дневные и ночные часы;⠀
— усиление болей в животе после перенесённой инфекции;⠀
— диарея с появлением крови и слизи в стуле;⠀
— сочетание температуры и болей в животе или нарушений стула;⠀
— прогрессирующее снижение массы тела;⠀
— отсутствие стула в течение трёх и более дней;⠀
— постоянная изжога, горечь и сухость во рту;⠀
— желтушность склер и кожных покровов.⠀
⠀
Будьте здоровы и активны!
Структура статьи
Хотя новая коронавирусная инфекция (COVID-19) наиболее тяжело поражает легкие, сейчас хорошо известно, что эта инфекция характеризуется высокой активностью воспаления, поражением кровеносных сосудов с образованием в них тромбов и поражением различных органов и систем организма.
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом гастроэнтерологом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Если Вы все-таки заболели COVID-19
Важно сообщить врачу, проводящему терапию COVID-19, об имеющемся у Вас хроническом заболевании, а также о принимаемых лекарственных препаратах.
Это позволит врачу выбрать наиболее безопасное для Вас лечение, избежать назначения лекарств, которые могут неблагоприятно взаимодействовать с постоянно принимаемыми Вами препаратами.
Если у Вас хроническое заболевание печени, при инфицировании COVID-19 следует избегать передозировки парацетамола (не более 2 грамм в сутки), а также минимизировать прием нестероидных противовоспалительных препаратов. Не отменять постоянно получаемое по поводу заболевания печени лечение, обсудить с лечащим врачом добавление препарата урсодезоксихолиевой кислоты для профилактики и лечения лекарственного повреждения печени.
Если у Вас аутоиммунное заболевание печени или кишечника, врачи рекомендуют продолжать постоянно принимаемую терапию, но прием таких препаратов как азатиоприн, метотрексат может быть временно приостановлен.
Последствия COVID-19 у больных с заболеваниями органами пищеварения
Перенесенная тяжелая инфекция может привести к обострению и декомпенсации хронического заболевания печени, особенно на стадии цирроза печени. Редко наблюдается тяжелая реакция на применяемые препараты для лечения COVID-19 в виде лекарственного гепатита. Такое заболевание может развиться и у пациентов с прежде здоровой печенью. Еще реже вирус и лекарства могут спровоцировать развитие впервые аутоиммунного заболевания печени.
Поэтому все пациенты, перенесшие COVID-19, должны контролировать биохимический анализ крови после разрешения инфекции и при сохранении отклонений в биохимических показателях обратиться к врачу-гепатологу.
Поэтому во всех случаях развития после COVID-19 болей в животе, изжоги, тошноты, диареи и вздутия кишечника следует обратиться к врачу гастроэнтерологу и провести полное обследование для уточнения причины и проведения соответствующего лечения.
Кишечная форма COVID: отличие от легочной, чем опасна и как спасти ЖКТ
COVID-2019 постоянно мутирует, пробивая себе новые пути для проникновения в организм. Как выяснилось, новый штамм коронавируса, названный «Дельта», умеет проникать в наше тело через желудочно-кишечный тракт (ЖКТ). При этом симптомы — типичные для пищевых отравлений и целого ряда желудочно-кишечных заболеваний: диарея, рвота и боли в животе. И если отнестись к этому, как многие относятся к обычному пищевому расстройству («само пройдет») — последствия могут быть довольно тяжелыми. О том, возникает и как проявляется кишечная форма ковида, чем опасен COVID-19 для ЖКТ, как поступить, если появились тревожные симптомы, и что делать, если диагноз подтвердился, рассказывает врач-гастроэнтеролог, член Российской гастроэнтерологической ассоциации кандидат медицинских наук Марат Зиннатуллин.
Фото: ИЗВЕСТИЯ/Дмитрий Коротаев
— Марат Радикович, поясните: как вирус выбирает, куда ему пойти — в легкие или в желудочно-кишечный тракт?
— Дело в том, что вирус один, но пути проникновения могут быть разными. Попадая в организм, вирусу важно встретиться с определенными рецепторами, которые расположены в дыхательной системе и в ЖКТ. Вирусу без разницы, где встречаться с рецепторами — главное, чтобы они были. Поэтому он проникает в организм и поражает с одной стороны — легкие, а с другой — ЖКТ. Те места, где находятся эти рецепторы.
— Может ли вирус поразить и то и другое одновременно?
— В общем-то да — все зависит от исходного состояния пациента. Поэтому и болеют люди по-разному: у одних болезнь протекает в легкой форме, у других — в тяжелой. И если на момент заражения вирусом у человека уже имеются определенные заболевания ЖКТ, то понятно, что риск поражения именно ЖКТ у него намного выше. Да и сама болезнь у таких людей будет протекать тяжелее.
Симптомы «кишечного» вируса
— Какие симптомы выдают «кишечный» вирус? Как его распознать?
— Сделать это невозможно, потому что симптомы неспецифичны: это могут быть боли в животе, диарея, рвота. Нет таких симптомов, которые характерны только для коронавирусной инфекции. Ведь за подобными состояниями могут скрываться и банальное обострение гастрита, и проблемы с печенью. Человек будет думать, что у него обострилось заболевание, а на самом деле его организм встретился с вирусом.
— То есть у заболевшего даже температура может оставаться в норме?
— Температура совсем необязательна! И коронавирус может себя проявлять только диареей и болями, без каких-либо других признаков заболевания.
— То есть человек может ходить на работу, не подозревая о том, что болеет коронавирусом? Стоит ли тогда при вышеописанных симптомах в период пандемии показываться врачу?
— К врачу сходить можно, но даже он не сможет подтвердить или опровергнуть наличие коронавируса без специального обследования.
— Значит, лучше перестраховаться и сдать кровь на антитела?
— Да, провести ПЦР-диагностику (мазок) и сдать анализ крови. Это было рекомендовано делать и раньше, просто до последнего времени информации о том, что коронавирус поражает ЖКТ, было мало. А сейчас можно видеть, что вирус не только присутствует в организме, но и начинает повреждать печеночную клетку, и тогда у пациента могут повышаться некоторые печеночные показатели.
Как восстановиться после «кишечного» COVID
— Если человек перенес «кишечный» коронавирус, как быстро происходит восстановление и какие анализы нужно контролировать?
— К сожалению, пока у нас не так много информации на этот счет, но уже понятно, что восстановление бывает достаточно длительным. Последствия в виде нарушения стула, длительных болей, дискомфорта могут проявляться по-разному. У одних они протекают достаточно быстро и легко, а восстановление занимает считанные недели. Но бывают сложные ситуации, когда ЖКТ приходится восстанавливать очень долго — до полугода. Сейчас ученые на основании накопленной информации в состоянии сделать важные выводы о новой инфекции. Один из них заключается в том, что коронавирус имеет волновое течение: после острой фазы болезни наступает мнимый период благополучия, а потом снова идет ухудшение. И так болезнь может напоминать о себе еще достаточно долгое время. Появились данные, что коронавирус может присутствовать в ЖКТ до полугода.
— Насколько губителен COVID-19 для желудочно-кишечного тракта?
— Некоторые ситуации проходят для пациентов практически незаметно, но бывают случаи, когда необходимо серьезное лечение. Ведь ЖКТ зачастую страдает не только из-за самого коронавируса, но и опосредовано. Если человеку становится хуже по легочной системе — ему могут назначать серьезные препараты, в том числе антибиотики, предотвращающие развитие бактериальной инфекции. И тогда ЖКТ испытывает на себе двойной удар: вирус сам по себе повреждает слизистую и микрофлору кишечника, да плюс еще на нее воздействуют антибиотики. Страдает также печень, поскольку именно на нее падает самая большая нагрузка. Это может привести к лекарственному гепатиту, и к формированию печеночной недостаточности — когда изменения в печени настолько серьезны, что она уже не может справляться со своими функциями. В таких случаях прогнозы в плане жизни и здоровья сильно ухудшаются.

врач-гастроэнтеролог, член Российской гастроэнтерологической ассоциации кандидат медицинских наук:
«При «кишечном» коронавирусе температура совсем необязательна. Ковид может себя проявлять только диареей и болями, без каких-либо других признаков заболевания».
— У кого ЖКТ страдает чаще?
— Чем старше пациент, тем больше у него сопутствующий патологии. Если у человека изначально уже имеются проблемы с ЖКТ, то повреждений, нанесенных коронавирусом, будет больше.
Спасти ЖКТ
— Что должен знать человек с проблемами ЖКТ в период пандемии? Можно ли каким-то образом себя обезопасить?
— Я не стал бы рекомендовать прием препаратов в профилактических целях, поскольку лекарственную терапию должен назначать лечащий врач. Существует группа препаратов, обладающих способностью устранять, уменьшать и даже профилактировать повреждения печени. Они исследованы и рекомендованы как международными организациями, так и нашим Российским обществом по изучению печени. Работы проводились на базе Первого Московского государственного университета им. И. М. Сеченова и подтвердили эффективность некоторых гепатопротекторов в восстановлении печени после поражения вирусом и в ходе лечения, когда печень повреждается из-за лекарственной терапии. Что касается ЖКТ, то есть данные о том, что коронавирус может повреждать микрофлору кишечника, поэтому с целью профилактики и лечения можно рекомендовать прием некоторых лекарственных препаратов, а также БАДов, содержащих лакто- и бифидобактерии — то есть пробиотиков. Существует огромное количество пробиотиков, которые рекомендованы в комплексном лечении при назначении антибиотиков для предотвращения расстройств ЖКТ, но они же могут применяться и профилактически у пациентов, не испытывающих никаких симптомов. При более серьезных повреждениях с целью восстановления слизистой ЖКТ в ход идет более «тяжелая артиллерия», обладающая способностью восстанавливать слизистую на всем протяжении ЖКТ. Но, повторюсь, такие препараты должны назначаться только врачом.
— Беда в том, что сейчас, во время подъема заболеваемости, в поликлинику ходить и боязно, и опасно. Как тогда быть в том числе тем, кто страдает хроническими заболеваниями ЖКТ?
— Действительно, сейчас не рекомендуется без особых причин ходить в поликлинику из-за опасности заражения COVID-19. Здесь все зависит от состояния пациента, от того, как он себя чувствует. Периодически можно делать общий и биохимический анализ и смотреть, какие происходят изменения. Что касается пациентов с заболеваниями ЖКТ, то, как правило, они и сами уже знают, какие анализы им необходимо сдавать при обострении того или иного хронического заболевания. Если имеет место заболевание печени, то есть печеночные пробы, которые отображают состояние этого органа. И если они будут выше нормы, то это уже повод для непосредственного обращения к врачу. А вот плановые обследования можно отложить, чтобы поход в поликлинику или другое медицинское учреждение, где сосредоточены пациенты с коронавирусной инфекцией, не обернулся заражением. С другой стороны, сейчас медицинские учреждения научились так организовывать работу, что риски заразиться там гораздо ниже, чем в метро или в магазине: соблюдается масочный режим, на входе проверяется температура. Поэтому сейчас пациенты уже достаточно смело ходят на прием к врачам разных специальностей. И если вы чувствуете, что здоровье подводит — в поликлинику лучше все же сходить, соблюдая при этом все меры предосторожности.
Фото из личного архива Марата Зиннатуллина
Коронавирус и живот: болит и колит живот при ковиде. Есть ли боли в животе при коронавирусе?
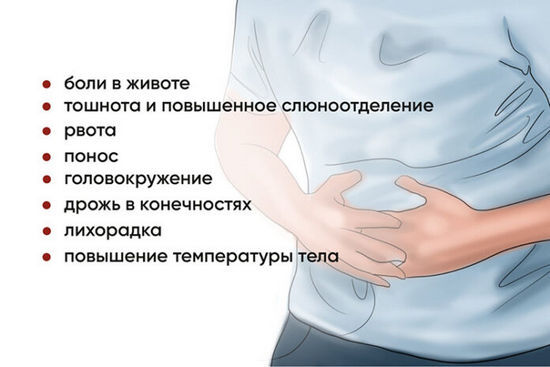
Коронавирус может привести к болям в животе, диарее, метеоризму, реже – к тошноте, рвоте. Случается, что симптом дополняется небольшой температурой. Боли локализуются в области желудка, отдают влево, бывают в виде схваток либо присутствуют постоянно.
Синдром может проявиться с первых дней болезни или когда инфекция почти побеждена – на 10-11-е сутки. Чаще он возникает у молодых пациентов и детей, иногда дополняется сыпью на коже разных участков тела. Лечение состоит в поддержании иммунитета, восполнении запасов жидкости в организме, приеме спазмолитиков, средств для коррекции дисбаланса электролитов, использовании ферментов, энтеросорбентов, пробиотиков и пребиотиков, а также соблюдении щадящей диеты.
Коронавирус и живот: может ли быть дискомфорт симптомом у взрослых, бывает ли у детей
Коронавирус нередко затрагивает не только дыхательную систему, но и живот, приводя к таким симптомам, как диарея, спазмы у взрослых и детей. Из первой возрастной группы чаще эти проявления возникают у молодых пациентов. Нарушения в работе органов пищеварения могут быть единственными признаками инфекции или дополняться респираторными. Во втором случае кашель, температура начинают беспокоить позднее.
По наблюдениям медиков, COVID 19 с кишечными проявлениями длится на несколько дней дольше, чем при наличии только респираторных.
Вздутие живота при коронавирусе, боль, понос возникают по нескольким причинам:
Однозначного ответа на вопрос о том, на какой день может болеть живот при коронавирусе, нет. У некоторых пациентов этот симптом является первым, а через пару дней начинают беспокоить признаки простуды. В других случаях он возникает перед выздоровлением, примерно на 11-е сутки, когда респираторные симптомы почти исчезают. Длиться дискомфорт в животе может от 3-4 до 8-9 дней.
Как при коронавирусе болит живот, где, характер боли
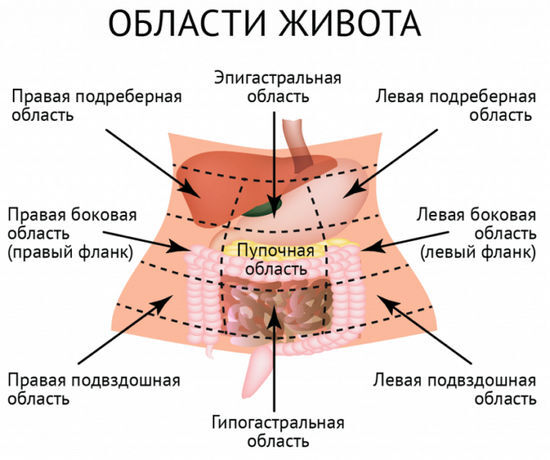
Живот при коронавирусе болит в области диафрагмы, как будто это желудочная колика. Дальше могут проявиться неприятные ощущения ближе к сердцу. То есть боль отдает в левую сторону.
Вероятно также ее появление в области тонкого кишечника. Именно в нем больше всего рецепторов ACE2, которые подвержены влиянию возбудителя. По мере распространения инфекции живот при коронавирусе болит уже и в области толстого кишечника, то есть справа от пупка. Дискомфорт может ощущаться и под ребром.
Когда пациенты описывают характер боли в животе при коронавирусе, жалуются на резкие схватывающие ощущения, не проходящие до конца даже при ослаблении спазма. Они усугубляются повышенным газообразованием и частыми позывами к дефекации. Последние тоже болезненные. Словом, эти симптомы похожи на то, что наблюдается при ротавирусной инфекции.
Боли внизу живота при коронавирусе могут быть связаны с частой дефекацией. Но как о характерном признаке медики и пациенты о нем не говорят. Возможно, причиной дискомфорта в этой области стала другая проблема со здоровьем.
Боль в животе при коронавирусе и дополнительные признаки: тошнит, рвота, понос, температура.
Боль в животе при коронавирусе не бывает единственным признаком, ее могут сопровождать:
Коронавирус и высыпания на руках и животе
Высыпания на руках и животе при коронавирусе фиксировались врачами в разных странах, а испанцы выделили несколько типов сыпи:
Вообще сыпь медики чаще наблюдали у детей и молодых пациентов. Но и у них кожные проявления, даже вместе с болями в области живота, не должны сразу наводить на мысль, что это именно COVID-19. Во всех случаях, когда диагноз подтверждался, у пациентов присутствовали и другие признаки инфекции.
Если болит живот при коронавирусе: как лечить
Когда при коронавирусе болит живот, лечить следует так, чтобы поддержать иммунитет, избавиться от имеющихся симптомов и облегчить общее состояние:
С какими болезнями можно спутать
Диарея и боли в животе вовсе не означают, что это COVID-19, есть и другие заболевания с похожими проявлениями:
По дискомфорту в животе, поносу не стоит самостоятельно ставить диагноз COVID-19. Но все же важно особое внимание уделить гигиене, чтобы на всякий случай обезопасить близких, а также контролировать общее состояние, пить много жидкости. Если от принятых мер самочувствие не улучшается, следует обращаться к врачу.
Желудок при коронавирусе: расстройство и боль в желудке. Болит ли желудок после ковида? Лечение
В начале коронавирусной пандемии Covid-19 считали сугубо респираторным заболеванием и воспринимали как обычную простуду. А поскольку она нередко протекала довольно тяжело, то ее также сравнивали с гриппом.
Однако со временем выяснилось, что инфекция гораздо опаснее и поражает не только органы дыхания. Пострадать может сердечно-сосудистая, кровеносная и пищеварительная система.
Может ли болеть живот, и кто в группе риска
Расстройство пищеварения при заражении Sars-CoV-2 отмечается не только у детей, как при большинстве ОРВИ, но и у взрослых. По данным статистики, на боль в животе и другие типичные симптомы поражения ЖКТ – желудочно-кишечного тракта – жаловались почти 17% пациентов. Более того, у этих людей они были первыми проявлениями инфекции.
Проблемы с желудком возникают, как правило, раньше остальных признаков, особенно у лиц из группы повышенного риска. Это, в первую очередь, пациенты с хроническими болезнями желудка и кишечника.
Они не только легче подхватывают вирус, но и намного тяжелее его переносят, а также чаще умирают. Дело в том, что при поражении дыхательной и пищеварительной систем, когда коронавирус и желудок беспокоят одновременно, организм вынужден «сражаться на два фронта». При коронавирусной атаке существенно повышается проницаемость кишечной стенки, что приводит к резкому выбросу токсинов в кровь.
В кишечнике иммунные клетки совершенствуются, так как постоянно взаимодействуют с вредоносными бактериями. Они учатся отличать их от полезных, чтобы при необходимости дать отпор инфекционным агентам.
По наблюдениям ученых, с начала пандемии количество ковидных больных с поносом и другими симптомами со стороны ЖКТ неуклонно растет.
Здоровый кишечник имеет собственную защиту, состоящую из специфического слоя слизи. В нем «живут» сапрофитные, то есть полезные, бактерии, которые предотвращают попадание в организм патогенов.
Благодаря полезной микрофлоре синтезируются витамины и вещества, необходимые для поддержания нормального функционирования. Общий вес всей этой системы, называемой микробиотой, составляет порядка 2.7 кг. Фактически это отдельный орган, о существовании которого ученые даже не догадывались много лет.
На сегодняшний день установлено, что именно микробиота создает естественный барьер, преграждающий путь вирусам и бактериям. Поэтому через слизистые кишечника микробам довольно трудно проникнуть. Отрицательное влияние на состав микробиоты могут оказать:
Желудочная форма Ковида: на какой день проявляется
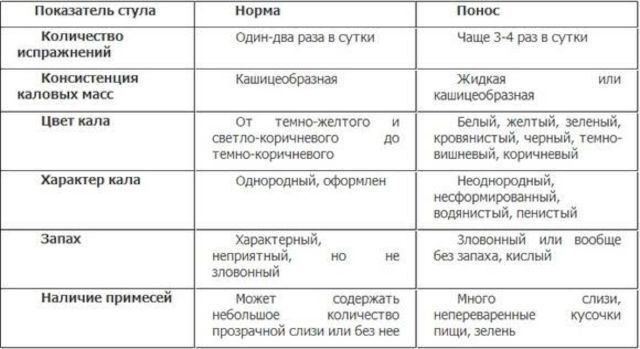
Самым распространенным признаком того, что коронавирус попал в желудок, является диарея – проще говоря, обычный понос. У больных учащаются позывы к дефекации до 5-8 в день, и так продолжается больше недели. По мере выздоровления частота походов в туалет снижается.
Работа кишечника нарушается в первые 1-3 дня после инфицирования, до респираторных симптомов. С желудочно-кишечного расстройства у многих начинается Covid-19. Практически одновременно пропадает аппетит, а еще через пару дней к этому могут прибавиться саднящие ощущения в горле и покашливание.
Зачастую диарея сменяется запором, что тоже характерно для коронавирусной инфекции.
Стоит отметить, что понос может быть единственным симптомом Ковида. Так он протекает примерно у четверти пациентов с диареей. В остальных случаях к ней присоединяется классическая триада – повышенная температура тела, кашель и одышка. При тяжелых формах Covid-19 дает различные осложнения, самым распространенным из которых является пневмония.
Средняя продолжительность диареи – 4-7 дней. Сопутствующие симптомы у всех разные, что связано с индивидуальными особенностями организма. Наиболее часто отмечались:
Стул в период болезни жидкий, нередко с примесью слизи и крови. Covid-19 без температуры, но с диареей, диагностируется в основном у взрослых. Дети до 6-летнего возраста болеют тяжелее: у них поражение кишечника сопровождается лихорадкой до 39°.
Кашель и одышка также бывают не всегда, но больные испытывают выраженную слабость. Температура при этом, как правило, не превышает 38.5°.
По сообщениям китайских медиков, люди с коронавирусной диареей выздоравливают дольше на 2-3 дня, чем те, кто кашляет и чихает.
Желудочные проявления
В целом, набор и интенсивность симптоматики у разных людей отличается. Наиболее часто вместе с поносом возникает тошнота, которая, в свою очередь, сопровождается сильной слабостью или приливами жара, чередующихся с ознобом. «Бросает то в жар, то в холод», – так описывают свои ощущения больные.
Провокатором тошноты выступает не только тотальная интоксикация организма. Ее усиливают также желудочные спазмы и отказ от еды из-за потери аппетита. Более того, тошнота тоже может быть единственным признаком Covid-19.
Рвотные позывы характерны преимущественно для людей, страдающих хроническими патологиями органов ЖКТ. Их виновниками становятся не только вирусные частицы, но и обострения основного заболевания. Тем не менее, основная причина – сильная интоксикация, которая развивается в ответ на распространение инфекции.
Утрата интереса к пище свойственна для большинства ОРВИ, особенно в острой стадии. Коронавирус в этом плане не исключение. Снижение аппетита – это следствие все той же интоксикации и защитная реакция организма.
Легкие формы коронавируса протекают при t до 38°, которая называется субфебрилитетом. Умеренно тяжелое течение вызывает ее рост до 39°, но держится такая температура не более двух дней, после чего постепенно идет на спад.
Без температуры желудочная форма Sars-CoV-2 диагностировалась у 3% зараженных.
Диарея как единственный признак Covid-19
Снижение работоспособности и вялость – ведущий симптом коронавирусной инфекции. Диарея существенно влияет на его усиление за счет обезвоживания и вымывания электролитов, а также недостаточного их поступления с пищей в связи с отсутствием аппетита.
При легкой форме инфекции понос заканчивается быстро и беспокоит максимум 2 дня. Частота дефекации при этом не больше 5 раз в день. Повышения температуры и других типичных проявлений коронавируса не наблюдается.
Как отличить коронавирусную диарею
Принципиальных отличий здесь нет, и определить коронавирус можно только с помощью анализа мазка из носоглотки. Однако заподозрить неладное можно при сочетании пищеварительного расстройства с симптомами, среди которых:
Такие симптомы присущи новой коронавирусной инфекции, и игнорировать их не стоит. Если они появились, необходимо обратиться к врачу и следовать его указаниям. Врачебная помощь требуется также при сильном обезвоживании и падении артериального давления.
Медики рекомендуют обращать внимание на характер кала. При Covid-19 он жидкий и пенистый, может быть хлопьевидным, нередко с включениями слизи. Если в нем появляется кровь, значит, кишечник сильно поврежден, и нужна консультация врача.
Важно помнить, что испражнения зараженного человека являются источником инфекции. Sars-CoV-2 передается не только воздушно-капельным, но и орально-фекальным путем и грозит тем, кто недостаточно соблюдает личную гигиену.
Установлено, что коронавирус сохраняет жизнеспособность в кале до 10 дней, даже находясь вне человеческого тела. Вот почему специалисты настаивают на жестком контроле сточных вод. Они считают, что это поможет спрогнозировать новые вспышки патологии еще до того, как первые заразившиеся начнут обращаться за медпомощью.
Лечение
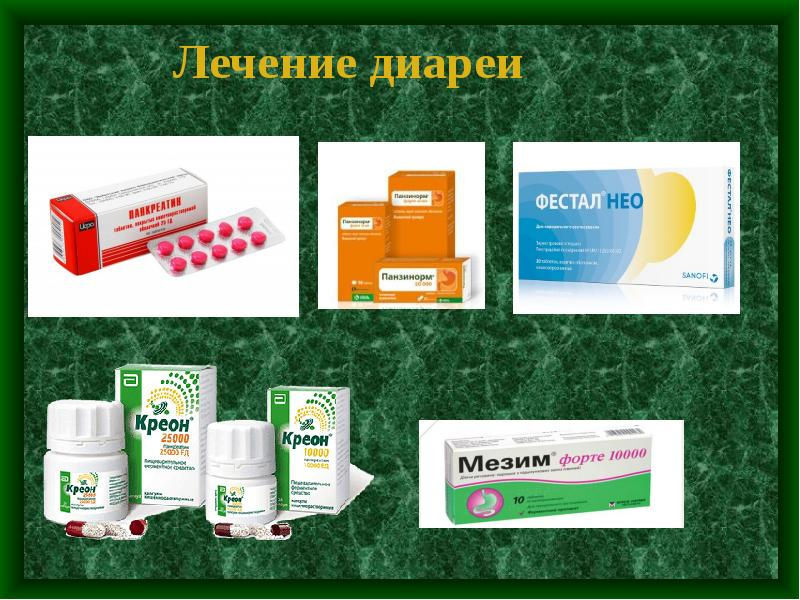
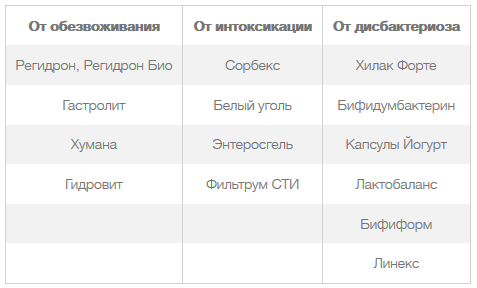
Лечение коронавирусной диареи симптоматическое, то есть можно только снять симптомы. Желательно соблюдать щадящую диету, питьевой режим, эффективны будут народные методы. Основной упор следует делать на восполнение запасов жидкости в организме, так как обезвоживание истощает резервы при частых походах в туалет и рвоте.
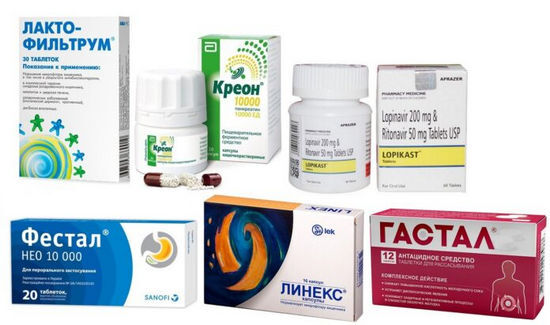
Использоваться могут следующие лекарства:
Если мучает рвота, то пить нужно чаще, но порции должны быть небольшие. Достаточно 1-2 столовых ложек каждые 3-4 минуты. Детям можно давать небольшие кусочки льда, чтобы они их рассасывали.
Температуру ниже 38° сбивать необязательно, если нет серьезных проблем с сердцем и сосудами. При более высоких значениях придется принять жаропонижающее на основе Парацетамола или Ибупрофена.
Пробиотики рекомендуется принимать с 1-го дня диареи. Несмотря на то, что в состав препаратов входят «живые» бактерии, они лишь похожи на человеческие и не в состоянии их заменить. Прием пробиотиков способен только создать условия для развития собственной микрофлоры.
Принимать их нужно длительно, полностью флора восстановится не раньше чем через 2 месяца с начала лечения.
Прогрессирующий или длительный понос больше 5 дней является поводом для обращения к врачу.
Советы по питанию: как быстрее справиться с диареей. Частые вопросы
В острой фазе идеальным питанием станет рисовый отвар, картошка-пюре, сваренная на воде, сухари из белого хлеба или булка, подсушенная в тостере или духовке. Можно есть печеные яблоки, пить кисели из черной смородины или черники.
Пища должна быть слегка теплой – так она лучше усваивается.
Исключить из меню стоит наваристые мясные и рыбные блюда, включая бульоны. Под запретом жареное, жирное, острое, копченое. Временно отказаться придется от бобовых, – гороха, фасоли – а также сырых овощей и фруктов.
Помогут ли пребиотики от поноса?
Да, поскольку они стимулируют рост полезных бактерий. Все пребиотики делятся на водорастворимые и нерастворимые. Первые – например, Мукофальк, Нутрифайбер – поставляют питание бациллам и показаны при большинстве патологий.
Вторые – водонерастворимые – участвуют в формировании каловых масс и стабильной работе кишечника. Проще говоря, они предупреждают запоры. Но их применение иногда вызывает метеоризм, или вздутие живота. Кроме того, их нельзя пить при обострении язвенной болезни.
Существуют также сочетанные препараты-пребиотики – в частности, Эубикор. Он нормализует кишечную микрофлору и улучшает функцию пищеварительного тракта. Обладает выраженным сорбционным действием, благодаря чему эффективно борется против различных интоксикаций.
Какие домашние средства есть от поноса?
Против обезвоживания и для восстановления баланса электролитов рекомендуется пить компот из сухофруктов, слабозаваренный зеленый чай с лимоном. Полезной будет простая подсоленная вода с глюкозой (на 0.5 л воды ¼ ч. л. соли и 5 мл глюкозы 40%).