кордоцентез при беременности что это такое
Проведение кордоцентеза
Выполнение кордоцентеза в крупнейшей гинекологической клинике Москвы по низким ценам!
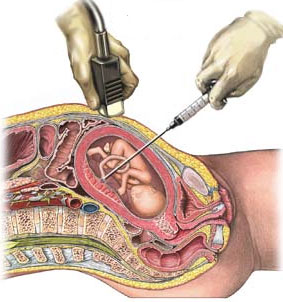
Кордоцентез – это хирургическая операция по взятию крови из пуповины плода, выполняемая во время беременности и необходимая для своевременного выявления врожденных аномалий развития, наследственной патологии и гемолитической болезни при наличии резус-конфликта. Методика относится к инвазивным вариантам пренатальной диагностики, проводится по показаниям в определенные сроки беременности (оптимально в 22-24 недели) и предполагает получение результатов, которые помогут решить множество проблем осложненного протекания беременности. Процедура проводится в специализированных медицинских центрах и клиниках, имеющих специальное техническое оснащение и опытных специалистов. Важный фактор профилактики осложнений после процедуры – строгий учет показаний и противопоказаний, выполнение врачебных рекомендаций на подготовительном этапе и после операции.
Показания к кордоцентезу
Кровь плода при беременности можно получить следующими способами:
Самый безопасный вариант – трансабдоминальная пункция пуповинных сосудов. Показаниями для этой процедуры являются:
Большое значение кордоцентез имеет на фоне гемолитической анемии у малыша, развивающейся при тяжелом Rh-конфликте. Метод позволяет не только выявить выраженность анемизации, но и провести эффективные лечебные мероприятия.
3 причины обратиться
в «Центр гинекологии, репродуктивной и эстетической медицины»
Самая крупная и современная клиника гинекологии в Москве
Новейшие технологии и оборудование!
Специалисты, которым доверяют тысячи благодарных клиентов!
Противопоказания
Категорически недопустимо проведение кордоцентеза на фоне следующих состояний:
Врач в каждой конкретной ситуации подходит индивидуально к выбору диагностического исследования: от кордоцентеза следует отказаться, когда риск осложнений для будущей мамы и малыша значительно превышает вероятность выявления аномалий развития. При невозможности проведения инвазивного исследования специалист предложит другие виды пренатальной диагностики.
Возможности кордоцентеза
Получение клеток крови плода при проведении трансабдоминального кордоцентеза позволяет:
Ценная диагностическая информация поможет врачу вместе с семейной парой принять решение о целесообразности сохранения беременности, необходимости проведения специфического лечения, варианте родоразрешения и возможности послеродовой коррекции здоровья малыша.
Подготовка к операции
Кордоцентез можно проводить с 17 недели беременности, но лучше, безопаснее и информативнее использовать методику на 22-24 неделе вынашивания плода. Беременной женщине до проведения процедуры необходимо провести следующие исследования:
При необходимости и по показаниям до проведения процедуры кордоцентеза врач назначить профилактическое лечение для сохранения беременности. Важнейший подготовительный этап перед процедурой – пренатальное консультирование с подробным объяснением семейной паре возможных рисков и последствий отказа от кордоцентеза.
Методика операции
Методика забора пуповинной крови плода включает следующие этапы:
Возможна неудачная попытка кордоцентеза, обусловленная следующими причинами:
После завершения процедуры необходимо продолжить наблюдение за состоянием женщины и ребенка в условиях стационара.
Лечебный кордоцентез
Основным методом лечения тяжелых форм гемолитической болезни плода при Rh-конфликте является внутриматочная трансфузия донорской крови. С этой целью используется метод кордоцентеза: через пуповину под постоянным УЗИ контролем можно выполнить переливание крови, которое сохранит жизнь ребенку. Внутриутробные трансфузии можно выполнять неоднократно до 34 недель беременности, когда плод становится жизнеспособным и можно выполнить досрочное родоразрешение.
Послеоперационный период
Как и после амниоцентеза, после кордоцентеза надо строго соблюдать рекомендации специалиста:
При соблюдении всех правил и неукоснительном выполнении советов врача риск осложнений после процедуры забора пуповинной крови плода минимален.
Осложнения процедуры
К наиболее опасным для будущей мамы и малыша осложнениям кордоцентеза относятся следующие состояния:
Выполнение кордоцентеза в специализированной Клинике, имеющей современное оборудование и опытных высококвалифицированных специалистов, является гарантией минимального риска осложнений.
Результаты исследования
Клиническое, биохимическое и медико-генетическое исследование внутриутробно взятой крови плода поможет в диагностике следующей патологии:
Альтернативные пренатальные исследования
Диагностический кордоцентез оптимально делать в сроке 20-24 недели. До этого по показаниям можно и нужно использовать следующие методы пренатальной диагностики, помогающей предотвратить рождение больного ребенка:
Основная цель любых инвазивных методов исследования внутриутробного состояния плода – своевременное выявление врожденных аномалий и пороков развития. Здоровый малыш – это радость для родителей, поэтому следует задолго до родов сделать все возможное для обретения семейного счастья.
Инвазивная пренатальная диагностика: почему не нужно ее бояться
Некоторые женщины после прохождения скринингового исследования сталкиваются с тем, что врач назначает им инвазивную процедуру для исследования кариотипа (хромосомного набора) плода: биопсию ворсин хориона, амниоцентез или кордоцентез, с помощью которых можно достоверно выявить грубые патологии еще до рождения ребенка. Кому показаны эти исследования? Почему не стоит их бояться? Ответим на эти вопросы в нашем материале.
В каких случаях показана инвазивная диагностика?
Инвазивная пренатальная диагностика – это исследование, направленное на анализ числа и структуры хромосом плода, которое проводится во время беременности.
Кариотипирование назначается при повышенном риске хромосомной патологии у плода по результатам первого (10-14 недель), или второго скрининга (18-21 недели) беременных. После третьего скрининга (30-34 недели) инвазивные процедуры не проводятся, потому что возникает высокий риск стимуляции преждевременных родов, кроме того, на сроке более 30 недель даже при обнаружении хромосомной патологии у плода прервать беременность уже невозможно.
Что учитывает генетик при анализе комбинированного скрининга и рекомендации инвазивной процедуры?
• Результаты ультразвукового исследования. Врач ультразвуковой диагностики оценивает анатомию плода в зависимости от срока и выявляет пороки развития.
• Результаты биохимических исследований венозной крови беременной, а именно уровни β-ХГЧ (β хорионический гонадотропин человека), РАРР-А (ассоциированный с беременностью плазменный протеин А), АФП (альфа-фетопротеин) и свободного эстриола, повышение или понижение которых может быть связано с наличием хромосомных аномалий плода.
• Возраст супругов, если женщина старше 35, а мужчина старше 42 лет.
• Семейный и акушерский анамнез, например, повторяющиеся случаи определённой патологии в семье или случаи повторного невынашивания беременности.
Исходя из совокупности этих показателей, генетик рассчитывает риск хромосомной патологии у плода. Если суммарный риск составляет более 1%, принимается решение о проведении инвазивной диагностики. Для этого собирают пренатальный консилиум, в состав которого входят: акушер-гинеколог, генетик, врач-эксперт ультразвуковой диагностики и врач-лабораторный генетик.
Почему инвазивная процедура выполняется исключительно по показаниям?
Материалом для исследования кариотипа плода могут являться: ворсины хориона, околоплодные воды и пуповинная кровь. Инвазивная процедура направлена на получение биологического материала путем прокола передней брюшной стенки беременной под контролем УЗИ, что связано с риском развития осложнений (до 4%) и прерывания беременности (до 1%), поэтому если суммарный риск по хромосомным аномалиям у плода не превышает 1-2%, процедура не показана.
Осложнения инвазивных процедур, которые с малой вероятностью могут повлиять на плод:
• отслойка плодных оболочек при биопсии ворсин хориона (
Кордоцентез при беременности
Достижения нынешней медицины позволяют провести диагностику (определить состояние здоровья) будущего ребенка ещё во внутриутробном периоде. Разработаны и применяются процедуры лечения ещё не родившегося малыша. Эти методики обозначают термином «перинатальные». Выполнять такие манипуляции следует лишь при наличии серьезных показаний со стороны здоровья у плода, а не в рутинном обследовании. Анализ кордоцентез относится к таким пренатальным технологиям.
Кордоцентез: суть методики
Кордоцентез – это взятие крови из пуповины плода для проведения анализа. Широко применять такую методику пренатальной диагностики состояния здоровья плода начали во второй половине прошлого века, что связанно с внедрением в медицинскую практику ультразвукового метода исследования. Именно УЗИ позволяет увидеть пуповину и ввести в неё иглу.
Многие считают кордоцентез и амниоцентез одной и той же процедурой, но это не так. Общее между ними лишь то, что эти два метода обследования относятся к внутриутробным обследованиям. Амниоцентез предусматривает забор околоплодных вод, а кордоцентез именно пуповинной крови плода.
Этапы выполнения процедуры кордоцентез:
В основном для выполнения процедуры кордоцентез не требуется обезболивание.
Кордоцентез при беременности: цель анализа
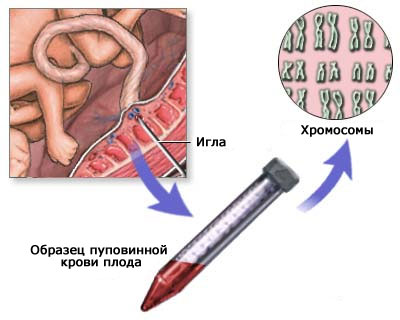
Проведение анализа пуповинной крови плода позволяет выявить следующие состояния:
Кордоцентез при беременности позволяет, кроме диагностических анализов, провести лечение плода внутриутробное (переливание крови, введение различных лекарственных средств).
В большинстве специализированных клиник можно провести процедуру кордоцентез. Цена будет озвучена до её проведения.
Когда анализ кордоцентез назначают
Выделяют ряд строгих показаний к проведению такого вида диагностики состояния плода, ведь процедура небезопасна. Кордоцентез проводят лишь в тех случаях, когда его риск не превышает вероятного риска для будущего здоровья ребенка.
Это далеко не весь список патологий, при которых назначают кордоцентез. Сроки проведения процедуры также будут подбираться строго индивидуально, зависимо от предполагаемого диагноза.
Кордоцентез: сроки проведения
Не во всех периодах (триместрах) беременности рекомендуется проводить кордоцентез. Сроки беременности должны превышать 17 недель, ведь до этого времени пупочные сосуды не достаточно прочные и возрастает риск возникновения осложнений.
Существует ещё несколько причин, по которым анализ кордоцентез стараются проводить на более поздних сроках беременности. До 17 недели у плода объем циркулирующей крови незначителен и диаметр сосудов маленький, что затрудняет выполнение процедуры.
Анализ кордоцентез: противопоказания
Даже в тех ситуациях, когда другие анализы и обследования беременной женщины указывают на вероятность наличия пороков развития и генетических заболеваний у плода, не всегда можно проводить кордоцентез. Последствия могут быть более плачевными как для матери, так и для будущего ребенка.
Кордоцентез противопоказан при таких состояниях беременной:
Нельзя проводить анализ кордоцентез при вышеперечисленных состояниях, что связанно с высоким прииском, который создает выполнение процедуры кордоцентез. После него может развиться ряд серьезных проблем.
Анализ кордоцентез: подготовка к процедуре
Доктор, который назначает анализ кордоцентез, и специалист, который будет его проводить, обязаны разъяснить беременной женщине, какой должна быть подготовка перед процедурой. Чаще всего от женщины не требуется соблюдение каких-либо четких строгих рекомендаций. Питание должно оставаться обычным, а прием лекарственных препаратов (если таковые назначены) не отменяют. Последний момент связан с тем, что чаще всего они не влияют на состав пуповинной крови, так как работает гематоплацентарный барьер, не пропускающий лекарства из материнского кровотока в кровоток плода.
Перечислены те моменты, которые касаются действий беременной накануне процедуры кордоцентез, но есть ряд обследований, которые обязательно должны быть проведены заранее. К ним относятся:
Кордоцентез: сроки получения результатов анализа
В том случае, если выполнен кордоцентез, после процедуры пуповина кровь отправляется в лабораторию на исследование. Так как анализ не требует длительного периода культивации клеток, проводящейся в условиях инкубатора, то результаты готовы в довольно короткие сроки. Как правило, результаты анализа кордоцентез готовы в срок до 10 дней.
Кордоцентез: достоверность полученных результатов
Единственной проблемой может быть наличие примеси материнских клеток к клеткам крови плода. Разработаны и используются новейшие анализаторы, которые отлично справляются с указанной проблемой, так как они определяют «чистоту» взятого материала. Кроме того, возможны погрешности при выполнении самой процедуры забора пуповинной крови плода, результатом которых будет малое количество материала для исследований. Этот фактор напрямую зависит от квалификации медицинского работника, который проводит процедуру кордоцентез.
Кордоцентез: последствия
Как и любой другой инвазивный метод обследования, не относится к полностью безопасным процедурам и кордоцентез. После его проведения возможно возникновение ряда нежелательных последствий как для самой беременной женщины, так и для её будущего ребенка. К таким осложнениям относятся:
В тех случаях, когда на кону стоит полноценная жизнь и здоровье будущего ребенка, необходимо выполнять кордоцентез. Последствия, которые указанны выше, возникают достаточно редко.
Кордоцентез: цена
Большинство специализированных клиник в России имеют возможность проводить кордоцентез. Цена на эту процедуру зависит от многих факторов: место расположения клиники, специализация и квалификационный уровень сотрудников, аппаратура и материалы, используемые при заборе крови из пуповины плода, а также оснащенности и анализаторов, которые имеются в лаборатории.
Каждая беременная имеет полное право личного выбора клиники, в которой будет проведен кордоцентез. Цена на анализ и саму процедуру колеблется в пределах от 13 000 до 28 000 рублей.
Беременная совместно с лечащим врачом должна взвесить все «за» и «против» процедуры кордоцентез. Цена за анализ, хоть она может показаться значительной, не идет ни в какое сравнение со здоровьем будущего ребенка.
Кордоцентез – делать или нет?
Кордоцентез – это исследование пуповинной крови плода, которая берется с помощью иглы, введенной через стенку живота и матки
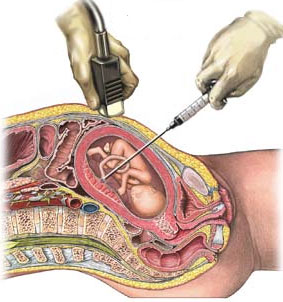
Нередко на форумах происходит обсуждение данной процедуры. Будущие мамы с одной стороны боятся прокола матки и пуповины и возможных осложнений этой манипуляции. Но с другой стороны все же хочется как можно раньше узнать, здоров ли малыш.
Чаще всего на кордоцентез женщина направляется при подозрении на неизлечимые генетические заболевания. При выявлении у плода тяжелой патологии женщине могут порекомендовать прерывание беременности. Есть мнение, что если вы точно знаете, что на прерывание беременности не пойдете ни при каких обстоятельствах, то делать данное исследование не нужно. Однако все ж подумайте, возможно лучше все-таки знать, чего ожидать.
Информативность
Взятая из пуповины кровь оценивается цитогенетическим, молекулярно-генетическим и биохимическим методом. При цитогенетическом методе оценивается количество хромосом. В норме у человека 46 хромосом (23 пары). За пол плода отвечают Х и У хромосомы (женский пол 46ХХ, мужской – 46ХУ).
Также кордоцентез позволяет с помощью молекулярно-генетического метода исключить некоторые генетические заболевания с нормальным количеством хромосом (например, гемофилию, мышечную дистрофию Дюшшена, фенилкутонурию, муковисцидоз), но далеко не все (примерно 500 из 4000 известных).
Таким образом, кордоцентез хотя и не может исключить все наследственные заболевания, он позволяет на 100% исключить наиболее распространенные и наиболее тяжелые.
При резус-конфликтной беременности кордоцентез позволяет определить наличие и степень выраженности анемии у плода с помощью биохимичекого исследования крови.
В 3-10% случаев по различным причинам не удается взять кровь для исследования.
Результат исследования можно получить через 7-10 дней. При плохом результате если женщина сама не приходит ее активно вызванивают.
В отличие от биохимического скрининга, при кордоцентезе на результат не могут оказать влияния ни прием лекарственных препаратов, ни эмоциональное состояние женщины, ни ее хронические заболевания.
 Кого направляют на кордоцентез
Кого направляют на кордоцентез
Также доказано, что риск генетической патологии увеличивается, если будущей маме больше 35 лет, поэтому в отношении таких женщин проявляют еще большую настороженность, хотя только возраст при хороших результатах тройного теста и УЗИ – не показание для кордоцентеза.
Противопоказания
Кордоцентез противопоказан при остром инфекционном заболевании и лихорадочном состоянии матери. Также процедура не проводится при наличии выраженных симптомов угрозы прерывания беременности.
Противопоказан кордоцентез и при истмико-цервикальной недостаточности (несостоятельности шейки матки).
Подготовка в кордоцентезу
Если вы очень эмоциональны и сильно волнуетесь за несколько дней до процедуры нужно попить успокоительные травки (валериану, пустырник).
Непосредственно перед процедурой повторно проводят УЗИ для оценки состояния плода и локализации плаценты. Игла также вводится под контролем УЗИ. Чтобы уменьшить количество осложнений, стараются вводить иглу не затрагивая плаценту. Если это невозможно, иглу вводят в самом тонком месте плаценты.
Обезболивание обычно не проводится. Иногда проводят местное обезболивание. Болевые ощущения незначительны, как при обычном уколе или немного больше.
Процедура проводится в условиях мини-операционной. Женщине выдается одноразовая одежда. Место прокола обрабатывается спиртом или йодом. Это делается для профилактики инфекционных осложнений.
Режим после процедуры
В день процедуры после нее рекомендуется постельный режим. Несколько дней рекомендуется пребывание на больничном. При высоком риске угрозы прерывания женщине даже могу порекомендовать лечь на сохранение в стационар. Для профилактики угрозы прерывания назначаются Но-шпа и Магне В6, часто назначается гинипрал. Успокоительные препараты также могут потребоваться.
Переносят процедуру женщины по-разному. Некоторые сразу после процедуры хорошо себя чувствуют, других в течение нескольких дней беспокоят болезненные ощущения, и требуется более длительный постельный режим.
Если после процедуры больше 3х дней беспокоят тянущие боли внизу живота, напрягается матка, нужно обратиться к врачу.
Осложнения
Слух о количестве осложнений после кордоцентеза несколько преувеличен. На самом деле процедура в большинстве случаев протекает без всяких осложнений.
Осложнения могут быть следующие:
Решение о проведении манипуляции принимает конечном итоге сама женщина. Если вы сомневаетесь, что данное исследование вам необходимо, постарайтесь проконсультироваться у нескольких врачей, чтобы лучше оценить степень риска.
Если по результатам исследования выявлены заболевания у плода, то вопрос о прерывании беременности также вправе решать только сами родители. Врач обязан разъяснить им, насколько серьезное заболевание выявлено. Например, при синдроме Эдвардса большинство детей погибает в первые полгода, а при синдроме Шерешевского-Тернера при своевременно начатой гормональной терапии девочка может прожить достаточно полноценную жизнь, и даже с помощью ЭКО родить ребенка.
Отзывы ю-мамочек, прошедших «через это»:
— Мне делали в 22 недели. Ничего страшного из себя процедура не представляет. Все делается под контролем УЗИ, занимает буквально 3-5 мин. Я сделала и была спокойна до конца родов, что ребенок здоров.
— Я отказалась делать, когда предложили, решила, что всё равно не смогу аборт сделать.
— Я живой вам пример женщины у которой у ребенка нашли патологию, и когда я лежала на прерывании там было еще несколько таких несчастных девочек, у которых деткам выявили и подтвердили патологию. Мы очень благодарны врачам что они вовремя заметили тогда патологию.
— Мой ребенок родился недоношенным только благодаря кордозентезу. после него через неделю попала в больницу в ОММ, там еще 3 недели сохраняли. но в один прекрасный день просто отошли вводы. и только благодаря врачам ОММ ребенка удалось спасти. ребенок родился в 28 недель, вес 1200.
КУ «Межобластной Центр Медицинской Генетики и Пренатальной Диагностики имени П.Н. Веропотвеляна» ДОС
г. Кривой Рог,
пл. Освобождения 3А
Инвазивная пренатальная диагностика и неинвазивные пренатальные тесты
Пренатальная или дородовая диагностика наследственных и врожденных болезней – это комплексная быстроразвивающаяся область медицины, целью которой является выявление пороков развития плода, диагностика хромосомных (аномалии количества и структуры хромосом) и моногенных (изменение структуры гена) болезней, а также опасных для плода внутриутробных инфекций. Пренатальная диагностика позволяет получить прямой ответ на вопрос о здоровье будущего ребенка.
Методы пренатальной диагностики подразделяют на скрининговые, неинвазивные и инвазивные.
В чем сущность инвазивных методов пренатальной диагностики. Инвазивные методы позволяют получать клетки и ткани плода и\или провизорных органов (хориона, плаценты). Выбор метода определяется сроком беременности, в зависимости от которого используются различные ткани (ворсины хориона, амниотическая жидкость либо пуповинная кров). Цель при этом одна – исключить хромосомную или моногенную патологию у плода. Забор материала производится преимущественно трансабдоминально (через брюшную стенку) под контролем ультразвука, что обеспечивает безопасность выполнения манипуляции. Специалисты лабораторий нашего центра исследуют полученный материал различными лабораторными методами (цитогенетическими, молекулярно-генетическими, биохимическими), в зависимости от цели обследования.
Проводить ли инвазивную пренатальную диагностику решает сама женщина, врач может только дать свои рекомендации. Беременным, находящимся в группе риска, следует пройти консультацию генетика. Квалифицированный специалист оценит риск, даст прогноз, рекомендации и обязательно учтет противопоказания к проведению инвазивной диагностики.
При необходимости проведения дородовой диагностики пациентке следует записаться на предварительную консультацию к врачу ультразвуковой диагностики (УЗД) по телефону (0564)92-49-60, 92-38-37. На консультацию необходимо предъявить обменную карту и результаты раннее проведенных ультразвуковых исследований (УЗИ).
Анализ хромосомного набора клеток ворсин хориона, плаценты, культуры клеток амниотической жидкости позволяет практически в 99% случаев выявить хромосомные аномалии у плода и скорректировать дальнейшее ведение беременности. Благодаря современным методам было установлено, что множество тяжелых врожденных болезней детерминируется нарушениями структуры хромосом или их количества в клетке.
Самая известная и наиболее распространенная хромосомная аномалия – синдром Дауна, тяжелая врожденная патология, характеризующаяся умственной отсталостью, нарушениями иммунитета, аномалиями развития сердца (в 50% случаев) и целым рядом других отклонений, что обусловлено присутствием лишней 21 хромосомы в кариотипе пациента.
Инвазивные внутриматочные вмешательства используются также для молекулярно-генетической диагностики моногенных болезней. С этой целью выполняются все виды инвазивных процедур, но в отличие от цитогенетической пренатальной диагностики исследуется не кариотип (хромосомный набор) плода или провизорных органов, а последовательность интересующего гена или маркирующие его районы.
а) исключения ХА плода:
1. Возраст беременной женщины – 40 лет и старше. Так, синдром Дауна выявляется примерно в 1 случае из 700 новорожденных в популяции в целом, а у женщин старше 35 лет – примерно 1 на 250 рождений, в 40 лет – 1 на 100, а в 45 лет – 1 на 20. Подобная ситуация характерна и для некоторых других ХА.
2. Наличие в анамнезе у предыдущего ребенка (детей):
а) синдрома Дауна или других ХА;
б) либо наличие множественных врожденных пороков развития (не кариотипированных).
3. Ультразвуковые маркеры ХА у плода (обнаруженные при этой беременности).
4. Сбалансированная хромосомная перестройка (транслокация, инверсия) или мозаичный кариотип (наличие клеточного клона с аномальным числом хромосом) у кого-либо из родителей.
5. Высокий риск рождения ребенка с синдромом Дауна (трисомии 21), с синдромом Эдвардса (трисомии 18), синдрома Патау (трисомии 13) по результатам биохимического скрининга маркерных сывороточных белков, комбинированного скрининга I триместра или неинвазивных пренатальных тестов (NIPT). (Рис. 1).
Рис.1. Комбинированный пренатальный скрининг в І тр.беременности.
б) диагностики ряда наследственных моногенных болезней (наиболее распространенных мутаций, вызывающих фенилкетонурию, муковисцидоз, гемофилию А, нейросенсорную глухоту и др.);
в) диагностики отдельных возбудителей внутриутробной инфекции – цитомегаловирус, герпес, парвовирус В-19, токсоплазма, способных вызывать тяжелые поражения плода, вплоть до его гибели;
г) определение резус-принадлежности плода;
д) дифференциальной диагностики врожденной патологии, сопровождающейся отсутствием желчного пузыря у плода – агенезия желчного пузыря (с благоприятным прогнозом) и биллиарная атрезия (с неблагоприятным для жизни прогнозом).
После прохождения скринингового комбинированного комплексного исследования на ХА все беременные делятся на три группы: группу низкого риска по ХА у плода (их, безусловно, большинство), группу среднего риска и группу высокого риска.
Программа рассчитывает индивидуальные риски по трем, наиболее частым анеуплоидиям, т.е. ХА (термин хромосомные болезни – старое название, которое является не совсем корректным):
* трисомия по 21 хромосоме (синдром Дауна)
* трисомия по 18 хромосоме (синдром Эдвардса)
* трисомия по 13 хромосоме (синдром Патау).
К среднему риску относится вероятность наличия ХА у плода от 1:101 до 1:999. В таких случаях если при УЗИ у плода обнаруживаются дополнительные маркеры ХА, то, как правило, это повышает риск анеуплоидии и рекомендуется проведение инвазивной пренатальной диагностики. (При среднем риске ХА по результатам комбинированного скрининга в 11-14 недель беременности и отсутствии УЗ-маркеров ХА, необходимо проведение второго биохимического скрининга в сроке от 16 до 19 недели беременности с повторным расчетом риска ХА).
К низкому риску относится вероятность ХА у плода 1:1000 и менее. При отсутствии характерных УЗ маркеров ХА, проведение инвазивной пренатальной диагностики не требуется (также не требуется проведение биохимического теста во II триместре беременности, который обычно проводится с 16 до 19 недель гестации).
На сегодняшний день в мире не разработано диагностического метода, позволяющего получить для исследования клетки плода, не выполняя инвазивного внутриматочного вмешательства.
В последние годы в мире стал широко применяться метод неинвазивного пренатального тестирования, основанного на молекулярно-генетическом исследовании клеток плода, попадающих в кровоток матери. Секвенирование сыворотки крови матери для НИПТ основывается на том, что в ней содержится как ДНК матери, поступающая из ее костного мозга, так и свободно циркулирующая ДНК плода, источником которой являются апоптозные клетки трофобласта (из которого развивается плацента).
Рис.2. Неинвазивный пренатальный тест свободно-циркулирующей ДНК плода в кровотоке матери.
Фетальные клетки попадают в кровоток матери в соотношении 1 на 1 млрд.материнских. Концентрация внеклеочной ДНК плода в крови беременных возрастает с увеличением срока гестации. Метод неинвазивного исследования свободной ДНК (НИПТ) плода, содержащейся в крови матери, выполняется с 9-10 недели беременности, несмотря на высокий показатель детекции ХА с помощью НИПТ, достигающий 99,1-99,9%, этот метод не является диагностическим. Это метод – скрининговый, предлагается беременным со средним риском ХА по результатам комбинированного скрининга или вместо него Беременным с высоким риском ХА по результатам комбинированного ультразвукового и биохимического теста в І триместре показана инвазивная пренатальная диагностика.
По результатам НИПТ также разделяют беременных женщин в группу низкого и высокого риска с последующим предложением взятия плодного материала при высоком риске определенных ХА для постановки ДИАГНОЗА, т.е. если в результате НИПТ получена высокая вероятность ХА, то необходимо проведение инвазивной пренатальной диагностики для подтверждения диагноза.
Эти диагностические процедуры различаются по срокам их проведения, технике, по особенностям дальнейшего лабораторного исследования материала.
Основные инвазивные методы подразделяют на хорионбиопсию/плацентобиопсию, амниоцентез, кордоцентез.
При помощи специального приспособления (Рис.5 а,б) обеспечивается вакуум в шприце, облегчающий попадание в просвет иглы нескольких ворсинок хориона.
Материал берется сразу в специальную среду для оптимизации последующей лабораторной обработки. Возможность получения материла при первой попытке 96-99%, может зависеть от определенных индивидуальных факторов (атипичное положение матки, миоматозные узлы, аномалии развития матки, ожирение и др.), затрудняющих проведение процедуры. После выполнения процедуры сразу же проводится макроскопическая оценка количества и качества полученных ворсин трофобласта (Рис. 6).
При получении недостаточного количества материала при первой попытке процедуру можно повторить без существенного дополнительного риска прерывания беременности.
Риск осложнений (самопроизвольное прерывание беременности) после биопсии хориона составляет около 1,0%.
Следует отметить, что препараты хромосом клеток ворсин хориона и плаценты по качеству несколько уступают препаратам, полученным из клеток амниотической жидкости, это касается только диагностики структурных перестроек хромосом, встречающихся довольно редко, и не влияет на возможность обнаружения количественных хромосомных аномалий – регулярных трисомий, моносомий, триплоидий.
Примечание:
Кроме трансабдоминального доступа существует метод трансвагинальной биопсии хориона, выполняемый с помощью специальной канюли-катетера (Рис. 7) (также реализуемый в нашем центре, как альтернативный подход). В последнее время он не находит в мире широкого применения.
Нужно отметить, что в целом риск всех перечисленных осложнений невелик: он составляет не более 1% и не превышают популяционный риск потери беременности, который составляет 15-20%.
Рис.8а
Рис.8б
Рис.8в
что для плода является безопасным (этот объем восполняется в ближайшие часы после процедуры). Кроме самой околоплодной жидкости в шприц также попадает и небольшое количество клеток плода (слущенный эпителий), которые также подвергаются исследованию. Возможность получения материала при первой попытке более 99%. Результат анализа после амниоцентеза получают через 2 недели (для выполнения требуются специальные питательные среды, так как полученных клеток мало и им необходимо размножиться при культивировании в специальном СО2-инкубаторе). (Рис.9 а,б)
Рис.9а
Рис.9б
Среди возможных осложнений – угроза прерывания беременности, подтекание околоплодных вод, кровянистые выделения из половых путей, утяжеление течения резус-конфликта. Вероятность осложнений при этом исследовании меньше, чем при проведении биопсии хориона/плаценты и составляет менее 0.5%.
Кордоцентез – забор крови из пуповины плода. Забор материала проводится путем прокола передней брюшной стенки беременной (под контролем УЗИ) и получения пуповинной крови из вены пуповины (Рис.10 а,б, в ).
Рис.10а
Рис.10б
Рис.10в
Исследование проводят не ранее 18-й недели, обычно после 20 недели беременности. При кордоцентезе можно выполнить практически все анализы, которые можно сделать из обычного анализа крови (гормональное обследование, биохимические показатели, инфекции, иммунологические состояния и др.), а также, как и все другие инвазивные методы, помогает выявить генные и хромосомные болезни. Данный метод используют не только как диагностическую процедуру, но и как лечебную – для введения лекарственных средств, внутриутробного переливания крови плоду, например, при тяжелом резус-конфликте и развитии гемолитической анемии плода. (Этот метод также выполняется в нашем центре (Рис. 11) и впервые был выполнен в Украине в 2011 году – именно в нашем учреждении).
Осложнением процедуры также может стать прерывание беременности. Риск около 2%. У плодов с некоторыми аномалиями развития и выраженной водянкой, риск прерывания беременности и гибели плода составляет 5%. В нашей лаборатории цитогенетический анализ лимфоцитов крови выполняется от 7 до 10 дней.
Обращаем ваше внимание на то, что сроки проведения процедур строго регламентированы.
Проведение ранней аспирации ворсин хориона (до 11 нед.) и раннего амниоцентеза (до 16 нед.) сопряжены с высокими рисками осложнений в виде нарушения анатомического строения ребенка (пороки развития конечностей) и респираторного дистресс–синдрома в дальнейшем (нарушение созревания тканей легких плода, что приводит затем к серьезным дыхательным расстройствам у новорожденного).
Инвазивные процедуры выполняются специалистом, прошедшим специальное обучение и имеющим достаточный опыт, при участии врача ультразвуковой диагностики. В коммунальном учреждении «Межобластной центр медицинской генетики и пренатальной диагностики имени П.Н. Веропотвеляна»Днепропетровского областного совета» инвазивную диагностику проводят:
Веропотвелян Николай Петрович – Заслуженный врач Украины, доктор медицинских наук, врач-эксперт в области медицины плода, врач высшей категории по специальностям: медицинская генетика, акушерство и гинекология, ультразвуковая диагностика организация и управление охраной здоровья. Владеет всеми методами диагностических инвазивных вмешательств при беременности: аспирация ворсин хориона/плаценты (забор ворсин), амниоцентез (забор околоплодных вод), кордоцентез (забор пуповинной крови) и отдельными методами фетальной терапии/малоинвазивной хирургии (внутриутробная гемотрансфузия, пункция/аспирация/дренирование кистозных образований у плода) по показаниям.
Более 35 лет назад, в начале 80-х годов ХХ века им впервые внедрены инвазивные методы пренатальной диагностики в нашем центре. На сегодняшний день им проведено более 10 тысяч таких пренатальных операций.
Бондаренко Алла Алексеевна – специалист по ультразвуковой диагностике, врач УЗД высшей категории, заведующая клиническим отделом ультразвуковой и функциональной пренатальной диагностики и медицины плода. Осуществляет основные виды инвазивных пренатальных манипуляций/процедур. Стаж работы в этой около 20 лет.
Веропотвелян Николай Петрович
Бондаренко Алла Алексеевна
Ультразвуковую навигацию (УЗ-контроль) проведения инвазивной пренатальной диагностики в нашем центре также выполняют врачи ультразвуковой диагностики высшей категории Воленко Наталья Викторовна, Кожух Наталья Сергеевна, имеющие более чем 20-летний опыт в этой области.
Нужна ли госпитализация для проведения диагностической инвазивной манипуляции?
Все методы инвазивных манипуляций (аспирация ворсин хориона, плацентоцентез/кордоцентез/амниоцентез) проводятся при кратковременной однодневной госпитализации в стационар в условиях операционно-диагностического блока пренатальной диагностики и медицины плода, включающего две операционные, палаты для пребывания пациентов и другие служебные помещения. Каковы меры безопасности проведения инвазивных пренатальных диагностических процедур/манипуляций?
Обязательно соблюдаются элементарные правила асептики и антисептики: обработка кожи живота антисептическим раствором, использование стерильного белья, одноразовых стерильных перчаток, одноразовой стерильной иглы для пункции. Все эти обязательные мероприятия сводят вероятность каких-либо инфекционных осложнений практически к нулю.
Операционная центра оснащена самым современным оборудованием, что также способствует снижению риска осложнений. При проведении инвазивных методов пренатальной диагностики всегда проводится ультразвуковое исследование для контроля движения пункционной иглы с целью безопасности и недопущения повреждения плода.
Есть ли необходимость анестезии (обезболивания) при выполнении инвазивных методов пренатальной диагностики?
При проведении процедур обычно не требуется премедикации (применения специальных медикаментов) и анестезии. Использование медикаментов до, во время, либо после процедуры не является обязательным, их применение допускается при сниженном болевом пороге по желанию пациентки и в каждом случае решается индивидуально.
Сколько времени длится инвазивная пренатальная диагностическая манипуляция (процедура)?
Непосредственно процедура аспирации ворсин хориона/плаценты и амниотической жидкости длится всего около 1 минуты. (Длительность последующих лабораторных исследований составляет от нескольких дней до 2-х недель).
Беременных часто пугают осложнениями после процедуры забора материала для дородовой диагностики. Под послеоперационными осложнениями понимают угрожающие состояния, вплоть до самопроизвольного прерывания беременности в течение 10-14 дней. И хотя риск осложнений крайне низок, беременная женщина должна быть информирована о возможных осложнениях инвазивного метода исследования. Инвазивные вмешательства проводятся при наличии добровольного информированного согласия беременной, под контролем УЗИ.
б) Хотим еще раз отметить, что риск осложнений беременности (прерывание беременности или гибель плода) после инвазивной диагностики не превышает популяционный риск прерывания беременности.
Противопоказания к проведению инвазивной диагностики бывают абсолютные (когда проводить манипуляцию нельзя) и относительные (риск осложнений выше, чем общепринятый).
К абсолютным противопоказаниям относят: гипертермию (повышение температуры >370С), острый /подострый инфекционный/воспалительный процесс, хориоамнионит, клинические проявления угрозы прерывания беременности, кровомазания/кровотечение, выраженную некоррегированную истимико-цервикальную недостаточность, пролабирование амниона в цервикальный канал, явное подтекание околоплодных вод, обширные диссеменированные, инфекционные заболевания кожи передней брюшной стенки/промежности (гнойничковая сыпь, герпетические высыпания); СПИД, туберкулез, сифилис, а также мертвый плод.
К относительным противопоказаниям относят: множественные миоматозные узлы, пороки развития матки, чревосечения п/о рубцы на передней брюшной стенке, выраженный спаечный процесс в малом тазу, некоторые хронические болезни матери в стадии ремиссии, ИЦН (в т.ч. после оперативной коррекции, локальные инфекционные заболевания кожи передней брюшной стенки,) невынашивание в анамнезе, ВИЧ – инфекции. (При высоком риске хромосомной/генной патологии – относительные противопоказания не являются категорическим препятствием для проведения инвазивной пренатальной диагностики).
1. Особенности анатомического положения матки (отклонение матки кзади)
2. Расположение хориона по задней стенке, без перехода на боковые поверхности, когда невозможно выполнить аспирацию клеток, не заходя в амниотическую полость,
3. Выраженное нарушение жирового обмена (ожирение)
4. Множественная миома матки.
5. Многочисленные послеоперационные рубцы на передней стенке живота.
Получение материала для дородовой диагностики в нашем центре проводится по вторникам и четвергам. При выявлении хромосомной / моногенной патологии или внутриутробной инфекции пациентке предоставляется консультация врача-генетика для получения своевременного прогноза в связи с поставленным диагнозом.
— Группа крови, резус-фактор;
— кровь на RW, ВИЧ, гепатиты (длительность действия 3 месяца);
— общий анализ крови (гемоглобин, лейкоциты, СОЭ), длительность действия 10 дней;
— анализ мазка на степень чистоты вагинального содержимого.
Перед проведением инвазивной пренатальной диагностики необходимо обязательно проконсультироваться с врачом-генетиком, обсудив вопросы показаний, противопоказаний, возможностей лабораторного анализа и сроков его проведения. Все эти вопросы вы ОБЯЗАТЕЛЬНО должны обсудить с врачом генетиком до проведения процедуры, взвесив все «за» и «против» того или иного метода, выбрать оптимальный для вас метод инвазивной пренатальной манипуляции и лабораторной диагностики в зависимости от показаний и ультразвуковых находок, чтобы при выполнении инвазивной процедуры четко понимать какой вид исследования в дальнейшем вы хотели бы получить.
Перед проведением инвазивной пренатальной диагностики еще раз ознакомьтесь с основными положениями и особенностями проведения той или иной инвазивной манипуляции и подпишите добровольное информированное согласие на ее проведение. После проведения процедуры пациентка получает справку или больничный лист (по-необходимости). Перед выпиской пациентке проводится контрольное УЗИ. После получения результата пренатального лабораторного (цитогенетического, молекулярно-генетического, биохимического) исследования выдается заключение на официальном бланке центра.
Мы надеемся, что эта информация поможет Вам лучше понять, для чего проводятся инвазивные пренатальные процедуры, и, возможно, преодолеть тот естественный страх перед манипуляцией, который вызывает неизвестность и те непрофессиональные сведения, получаемые Вами из немедицинских источников и ресурсов интернета.
В отличие от других медицинских учреждений (как муниципальных, так и частных коммерческих), выполняющих инвазивную пренатальную диагностику, только у нас для всех пациенток (особенно далеко проживающих), предоставлена возможность остаться в стационаре под круглосуточным наблюдением наших сотрудников. При этом оказывается вся необходимая медицинская помощь и предоставляется питание. Это позволит снизить все возможные неудобства и осложнения до минимума.









 Кого направляют на кордоцентез
Кого направляют на кордоцентез