что такое зондирование желудка и зачем это нужно
Что такое зондирование желудка и зачем это нужно
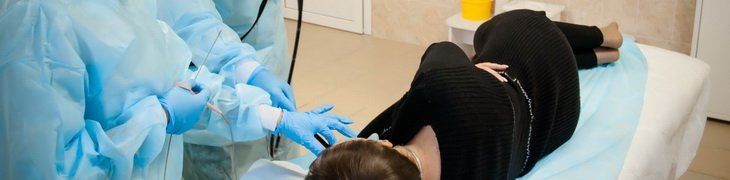
Чтобы поставить точный диагноз при заболевании ЖКТ, когда клиническое обследование, анализы, УЗИ и рентгенография не дают полной картины, применяется гастроскопия (или эндоскопия) желудка.
У пациентов, которым впервые назначено данное обследование, может возникнуть вопрос: «Что это за процедура-эндоскопия желудка?»
Полный текст статьи:
Эзофагогастроскопия (от латино-греческого, где oesophagus-пищевод gaster-желудок, duodenum 12-перстная кишка, skopeo-смотреть) – вид эндоскопического узкоспециализированного исследования верхнего отдела желудочно-кишечного тракта (пищевод, желудок, 12п.кишка) с помощью гибкого эндоскопа. Эндоскопия проводится в диагностических и лечебных целях. Уникальные оптические возможности прибора позволяют не только рассмотреть все участки слизистой больного органа, рассмотреть ямочный и сосудистый рисунок, а также сделать его фото и видео.
Данная процедура позволяет за один прием осуществить изучить состояние органов верхнего отдела желудочно-кишечного тракта, а при необходимости даёт возможность провести дополнительные диагностические (проведение теста на «хеликобактер пилори», хромоскопию, определение кислотности, манометрию) и лечебные манипуляции (остановить кровотечение, выполнить забор кусочка ткани для гистологического изучения и удалить новообразования).
Как выполняется гастроскопия (эзофагогастродуоденоскопия)?
Чтобы провести обследование с наибольшей информативностью, важно знать, как подготовиться к процедуре эндоскопии желудка:
Как проходит процедура эндоскопии?
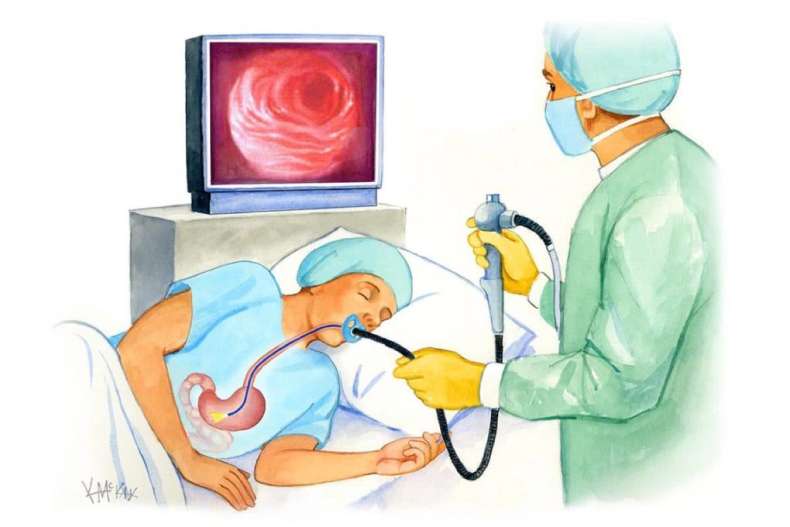
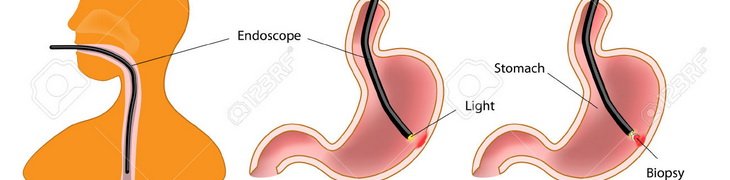
Во время эзофагогастродуоденоскопии тонкую гибкую трубку эндоскопа с оптической системой ( видеокамерой) на конце поэтапно ведут от устья пищевода до начальных отделов тонкой кишки. Эндоскопы, оснащенные волоконно – оптической системой и объективом, транслируют изображение на монитор онлайн, что позволяет доктору сразу диагностировать состояние обследуемого. Затем аккуратно извлекают аппарат.
Капсульная гастроскопия отличается тем, что вместо зонда пациент глотает пластиковую капсулу, в которой находится видеокамера (через 8 – 15 часов она выводится из организма естественным путем при акте дефекации).
Длительность процедуры определяется индивидуально. При местной анестезии время проведения манипуляций занимает 7-10 мин. При общем наркозе обследование длится около 30 мин.
ВАЖНО! После эндоскопии пищевода и желудка не рекомендуется 30 минут пить и принимать пищу. После наркоза\седации в этот день воздержаться от управления автомобилем.
Как готовиться к гастроскопии?
Перед тем как пройти гастроскопию, необходимо выполнить некоторые рекомендации. Желательно, прежде всего, пройти консультацию у специалиста (врача – гастроэнтэролога):
За два-три дня до манипуляции не следует принимать острую пищу, копчености и жареные блюда. А вот нежирное мясо, приготовленное на пару, легкие супы на овощных отварах и каши, наоборот приветствуются. Хлеб должен быть слегка подсушен.
В день проведения гастроскопии, если процедура назначена на первую часть дня, принимать пищу нельзя. А если на вторую половину дня, то можно позволить себе легкий завтрак (оптимально для этого хорошо проваренная каша или творог), но не позже, чем за 8-10 часов до исследования.
Особое внимание нужно уделить питьевому режиму! До обследования пить запрещено. А во время подготовки исключаются алкоголь, газировку и кофе.
Что ожидать во время гастроскопии?
Благодаря анестезии человек не кашляет и не испытывает позывов к рвоте. Дыхание не затруднено и приступы удушья исключены, так как эндоскоп не перекрывает дыхательные пути.
Главное, морально настроиться, тогда спокойное состояние не приведет к спазму мышц желудочно-кишечного тракта, и исследование будет легче как для пациента, так и для врача.
Что ожидать после гастроскопии?
Если гастроскопию проводят грамотно, то, как показали годы практики, после процедуры пациент не испытывает неприятных ощущений. Единственно, может ощущаться некоторый дискомфорт в горле и легкое першение. Но и эти симптомы исчезают в течение суток.
Каковы возможные осложнения гастроскопии?
Если Вам гастроскопию назначал Врач, то он проанализировал состояние Вашего здоровья и считает, что с Вашим состоянием здоровья риски осложнений минимальны (т.е. исключены инфаркт, инсульт, и прочее серьезные «общие» негативные проявления, которые могут быть спровоцированы за счет исследования)
Непосредственно у самой процедуры осложнения крайне редки, к возможным осложнениям при проведении эндоскопии желудка и двенадцатиперстной кишки можно отнести прободение (перфорацию) стенок органов и вызванные травмой кровотечения. Но такие побочные явления случаются крайне редко и если Вы правильно подоготовились, не срыгиваете, выполняете все требования и команды врача-эндоскописта, то риски минимальны.
Как правило, гастроскопию назначают при осмотре Врача-специалиста, если есть жалобы на ЖКТ т.е. «по требованию». некоторые вынуждены проходить «профилактическую гастроскопию» 2 раза в год в периоды обострения заболеваний и в рамках «диспансеризации» если этот пункт отмечен для Вашего возраста. Но если обнаружены патологии, то гастроэнтеролог или лечащий врач назначает данное обследование индивидуально, в зависимости от степени тяжести заболевания.
Если Вы заботитесь о сохранении своего здоровья, то рекомендуем проходить гастроскопию и колоноскопию раз в 4-5 лет, при отсутствии патологии. Спросите у Вашего эндоскописта, какой интервал рекомендует он именно Вам!
Зондирование

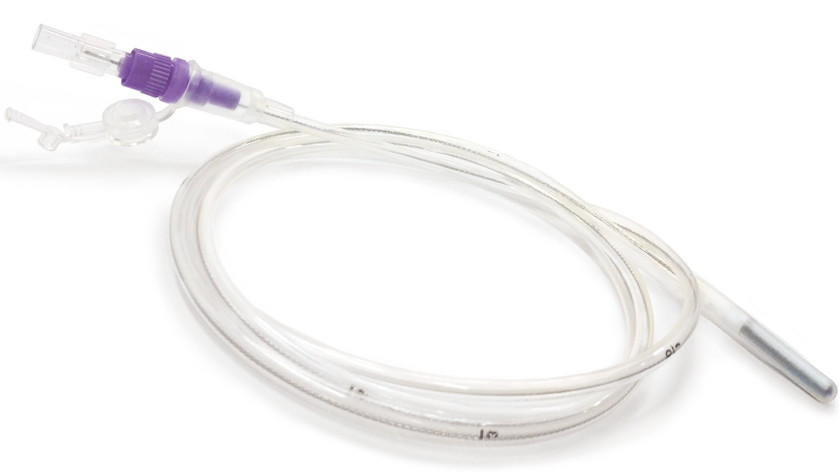
Зонд для дуоденального зондирования — резиновая трубка. Диаметр 3-5 мм, длина — 1,5 м. На его конце (том, что вводится в желудок) укреплена полая металлическая олива с рядом отверстий. Размеры оливы 2×0,5 см. Метки на зонде: на расстоянии 40-45 см от оливы; на расстоянии 70 см, на расстоянии 80 см. Последняя метка ориентировочно соответствует расстоянию от зубов исследуемого до фатерова соска (большого сосочка двенадцатиперстной кишки). Продолжительность процедуры от двух до четырех часов (зависит от начала отхождения желчи).
При каких симптомах делается дуоденальное зондирование?
При каких заболеваниях делается дуоденальное зондирование?
Почему важно делать дуоденальное зондирование?
Фракционное дуоденальное зондирование позволяет косвенно определить важные особенности желчеотделения, емкость желчного пузыря, наличие функциональных и органических расстройств желчеотделения. Кроме того, все три порции желчи (А, В, С) подвергаются микроскопическому, а при необходимости и бактериологическому исследованию.
Таким образом, за одно исследование можно определить:
Кроме того, любое дуоденальное зондирование одновременно является лечебной процедурой, так как эффективно опорожняет желчный пузырь от желчи.
Как проходит процедура Дуоденального зондирования?
Дуоденальное зондирование проводят с помощью тонкого резинового зонда с металлической оливой на конце. Исследование проводят утром натощак. В положении пациента сидя вводят дуоденальный зонд. Когда метка «40 см» окажется у зубов, зонд продвигают еще на 10-15 см, подсоединяют к нему шприц и аспирируют желудочное содержимое. После этого пациент заглатывает зонд до метки «70 см».
Далее исследование продолжают в положении пациента на правом боку — в таком положении облегчается прохождение зонда к привратнику и в двенадцатиперстную кишку. Наружный конец зонда опускают в пробирку, штатив с пробирками ставят на низкую скамеечку у изголовья. В таком положении пациент постепенно (в течение 20-60 мин) заглатывает зонд до отметки 90 см. Как только олива переходит из желудка в двенадцатиперстную кишку, в пробирку начинает поступать желтая жидкость — дуоденальное содержимое, окрашенное желчью.
Выделяют пять фаз фракционного дуоденального зондирования.
Первая фаза — выделение дуоденального содержимого (порция А) с момента попадания зонда в двенадцатиперстную кишку до введения одного из холецистокинетических средств. Эта порция дуоденального содержимого представляет собой смесь желчи, панкреатического, кишечного и, частично, желудочного соков и большого диагностического значения не имеет. Желчь порции А собирают 10-20 мин.
Вторая фаза — это фаза полного прекращения выделения желчи вследствие спазма сфинктера Одди, вступающего в результате введения холецистокинетического средства (30-50 мл теплого 33% раствора магния сульфата через зонд). В норме продолжительность второй фазы не превышает 4-6 мин; ее удлинение свидетельствует о повышении тонуса сфинктера Одди, а укорочение — о его гипотонии.
Третья фаза — это выделение золотисто-желтого содержимого внепеченочных желчных протоков, которое продолжается 3-4 мин. Выделяющаяся при этом желчь также относится к порции A (A1).
Четвертая фаза — опорожнение желчного пузыря и выделение густой пузырной желчи темно-желтого или коричневого цвета (порция В1). Эта порция желчи выделяется в результате сокращения желчного пузыря, возникающего под действием холецистокинетического средства, и одновременного расслабления сфинктера Одди и сфинктера желчного пузыря. Порция В в 4-5 раз более концентрированная, чем печеночная желчь, и содержит значительное количество желчных кислот, холестерина, билирубина. Выделение пузырной желчи (в норме около 30-60 мл) продолжается 20-30 мин.
Пятая фаза — после прекращения выделения темной пузырной желчи через зонд вновь начинает выделяться желчь золотисто-желтого цвета (порция С). Ее также собирают в пробирки в течение 30 минут с 10-минутными интервалами.
Как подготовиться к Дуоденальному зондированию?
Исследование проводят утром натощак. Для получения адекватных результатов за 5 дней до проведения теста должен быть прекращен прием ферментных препаратов. Ужин — лёгкий; исключаются газообразующие продукты, такие как картофель, молоко, черный хлеб.
Дуоденальное зондирование
Дуоденальное зондирование подразумевает исследование содержимого двенадцатиперстной кишки и желчного пузыря. Данную методику используют для диагностики заболеваний органов желчевыводящей системы: воспалительных, паразитарных, обменных и др.
Стоимость услуг
Дуоденальное зондирование позволяет выполнить забор желчи, дальнейший анализ которой проводится в лабораторных условиях. Желчь оценивается по таким параметрам, как:
Исследование позволяет выявить причины застоя желчи и воспалительных процессов в желчном пузыре и желчных протоках, исключить наличие паразитов. Для определения развития бактериальной инфекции выполняется бактериологическое исследование (посев на среды) полученной желчи и содержимого двенадцатиперстной кишки.
Как проходит исследование
Пациент, находясь в положении сидя, с помощью врача-лаборанта проглатывает «дуоденальный зонд» — тонкую, гибкую, одноразовую пластиковую трубку диаметром 3-5 мм и длиной около 1,5 м, на конце которой располагаются отверстия для проникновения в него желчи и содержимого кишки. После проглатывания зона пациент располагается на кушетке на правом боку.
Зонд проходит через глотку и пищевод в желудок и через него попадает в двенадцатиперстную кишку. Вследствие разницы давления выделяющаяся желчь проникает в зонд и, вытекая из него, распределяется последовательно по пробиркам, которые впоследствии будут направлены в лабораторию на исследование.
Стандартно в процессе диагностического дуоденального зондирования у пациента берут для исследования четыре вида (фракции полученных биологических жидкостей):
Процедура продолжается от 30 минут до 2 часов до момента получения всех порций для исследования, что зависит от подготовленности пациента к процедуре. Процедура подготовки назначается лечащим врачом соотвественно состоянию пациента и цели исследования и, обычно, длится 2-3 дня.
При лечебном дуоденальном зондировании могут выполняться интрадуоденальные вливания отваров трав, минеральной воды, противовоспалительных и антипаразитарных препаратов.
Подготовка к дуоденальному зондированию
Накануне проведения дуоденального зондирования необходимо соблюсти ряд правил:
Добросовестное следование вышеприведенным рекомендациям обеспечивает высокую точность результатов исследования.
Показания к исследованию
Дуоденальное зондирование назначает врач-гастроэнтеролог для диагностики состояния желчного пузыря, желчевыводящих протоков, печени и пр.
Показаниями для проведения этого исследования могут быть симптомы:
Процедура дуоденального зондирования не относится к числу приятных, но она имеет чрезвычайно высокую диагностическую ценность, особенно в Сибирском регионе, эндемичном по такому серьёзному паразитозу, как описторхоз. Зачастую без этого исследования невозможно поставить точный диагноз и назначить адекватное лечение.
Заболевания желудочно-кишечного тракта могут иметь очень тяжелые последствия для организма, поэтому имеет смысл выполнить дуоденальное зондирование для того, чтобы определить причину заболевания и благополучно излечиться от него.
В медицинском центре «ЕвроМед клиника» можно максимально комфортно пройти процедуру дуоденального зондирования и получить консультацию высококвалифицированных гастроэнтерологов по умеренной стоимости.
Назогастральный зонд: алгоритм введения, уход и кормление
СОДЕРЖАНИЕ:
Если пациент по ряду причин не может принимать пищу обычным путем, то необходима особая забота о его кормлении. Именно для этой цели были созданы назогастральные зонды для энтерального питания. Что же это такое и как они работают, есть ли противопоказания и сложности с уходом за таким изделием?
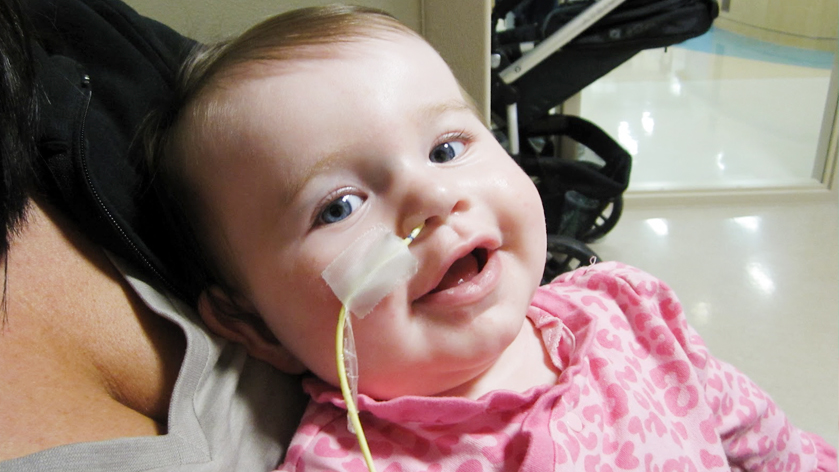
Это трубка из имплантационно-нетоксичного поливинилхлорида (ПВХ), полиуретана или силикона, которая вводится через носовой ход в пищевод и далее погружается в желудок. Современные зонды выпускаются различной длины и диаметра, для взрослых и детей. Благодаря современным материалам, которые устойчивы к соляной кислоте, вырабатывающейся в желудке, зонд питательный назогастральный при правильном использовании можно применять в течение 3 недель.
Чаще всего такие зонды предназначены для энтерального питания, т.е. для тех случаев, когда пациент не может принимать пищу обычным способом. Хотя иногда зонд используется и для других целей:
Назогастральный зонд: показания
Почему же обычный прием пищи становится невозможным? Есть немало заболеваний и состояний, из-за которого это происходит:
Во всех этих случаях практически единственным способом накормить пациента является введение питания через зонд.
Назогастральный зонд: противопоказания
Однако установка зонда имеет и свои противопоказания, при которых приходиться подбирать альтернативный метод питания. К их числу относятся:
В этих случаях кормить пациента придется с помощью гастростомы – временного или постоянного отверстия в стенке желудка. Однако значительный недостаток такого метода – оперативное вмешательство, т.е. гастростомия, которое не всегда доступно или желательно для пациента.
Назогастральный зонд Нутритьюб Гастрал
Назогастральный зонд: размеры и устройство
Длина назогастрального зонда варьируется от 38 см до120 см, что позволяет подобрать изделие и для ребенка, и для взрослого, с учетом всех анатомических особенностей.
Конец зонда, который вводится внутрь, закруглен, чтобы не травмировать пищевод, и снабжен несколькими латеральными отверстиями для подачи пищи. На наружном конце зонда расположена закрывающаяся колпачком конусообразная канюля или наконечник типа Луер и Луер лок для присоединения системы кормления, а также медицинского шприца большого объема.
ПВХ зонды чаще всего предназначены для одноразового применения и подлежат утилизации сразу после кормления. Их преимуществом является отсутствие в составе фталатоф, большой выбор размеров, низкая цена.
Полиуретановый назогастральный зонд прозрачен и термопластичен, т.е. из-за тепла, выделяемого тканями организма, размягчается, что упрощает его использование. Устойчивость к воздействию желудочных кислот позволяет устанавливать изделие до 30 дней. Рентгеноконтрастная линия по всей длине зонда помогает не терять его в организме пациента – при рентген-исследовании изделие всегда будет видно.
Установка назогастрального зонда
Подготовка к установке начинается с беседы врача и пациента или, если пациент в бессознательном состоянии – с его родственниками. Доктору необходимо объяснить, для чего и каким образом будет установлен зонд, как он будет функционировать и какое питание через назогастральный зонд можно вводить.
Затем врач измеряет расстояние от горла до желудка, но, т.к. для этого пациенту нужно сесть, то в случае комы или отсутствия сознания длину зонда рассчитывают по формуле рост минус 100 см. Перед введением зонд смачивают раствором фурацилина до нужной отметки. Также его необходимо поместить на час в морозильную камеру, чтобы зонд обрел нужную для введения жесткость, а холод снизил рвотный рефлекс у пациента.
Кто ставит назогастральный зонд? Эту несложную процедуру проводит врач-реаниматолог или, при острой необходимости – врач любой специализации, родственники. Введение назогастрального зонда начинается с того, что пациента кладут на спину, головой на подушку, или размещают полусидя, чтобы небольшой наклон головы помогал свободному проникновению зонда в носоглотку. Затем процедура проходит по следующим этапам:
Если пациент находится в бессознательном состоянии, то врач вводит два пальца левой руки глубоко в глотку, подтягивает гортань вверх и по тыльной стороне пальцев погружает зонд в глотку. В такой ситуации есть существенный риск попадания зонда в дыхательные пути, а потому доктор должен действовать аккуратно и осторожно. Положение зонда в желудке проверяют рентгенографией.
Если пациент находится в бессознательном состоянии, то длину зонда рассчитывают по формуле рост минус 100 см.
Кормление через назогастральный зонд
Далеко не всякая пища подходит для кормления пациента через назогастральный зонд. Вот какие продукты и блюда допустимы при таком типе питания:
Сначала порция должна составлять не более 100 мл, постепенно ее объем увеличивают до 300-400 мл при частоте введения 4-5 раз в день, т.е. суточный объем пищи вместе с жидкостью достигает 2000 мл.
Используются для энтерального питания специальные системы в виде мешка из ПВХ с широкой горловиной и трубкой с регулируемом зажимом. Трубку присоединяют к канюле зонда и вводят питание в желудок капельным методом.
Кормление тяжелобольного через назогастральный зонд происходит следующим образом:
Назогастральный зонд для детей
Как уже упоминалось, кормить через зонд можно и взрослых, и детей. Зонд назогастральный педиатрический для энтерального питания ничем не отличается от взрослого – за исключением размера. Энтеральное питание – одна из самых безопасных для детей процедур, и главное здесь – соблюдать правила ее проведения и следовать рекомендациям по составлению питательных смесей.
В первую очередь – не стоит использовать зонд дольше 2,5-3 недель. Также решающую роль в безопасности энтерального питания играет правильный выбор длины зонда, скорость поступления по нему и концентрация питательной смеси.
Конструкция детского зонда идентична конструкции изделий для взрослых – трубка с закругленным атравматичным концом, который вводится в нос, переходник типа Луер, Луер лок или катетерная насадка, градуировка. Некоторые модели оснащены рентгеноконтрастной полосой и интегрированным шприцевым адаптером.
Установка зонда и процедура кормления ребенка тоже ничем не отличаются от аналогичных процедур для взрослых, хотя детям конец зонда чаще всего крепят лейкопластырем к щеке, а не булавкой к одежде.
Показаниями к установке зонда для детей являются:
Что такое ФГДС желудка?
ФГДС (фиброэзофагогастродуоденоскопия) – это специальная медицинская процедура, в ходе которой выполняется исследование пищевода, желудка и начального отдела кишечника с помощью специального прибора-эндоскопа. Врачи сокращенно называют ее эндоскопией, а те пациенты, которым пришлось ее пройти – зондированием. Такое слово они объясняют тем, что в ходе процедуры в пищевод вводится эндоскоп («глотают зонд»).
Записаться на процедуру (м. Озерки, м. Просвещения)
Адрес клиники: Санкт-Петербург, Выборгский район, ул. Асафьева, 9, к 2, лит. А (ст. м. Озерки, ст. м. Проспект Просвещения)
Обратите внимание! Цены указаны для взрослых пациентов. Стоимость детских приёмов смотрите, пожалуйста, в разделе «Педиатрия».
| ФГДС (без хеликобактерного теста ) | 4 200 |
| Определение секреторной функции желудка | 450 |
| Биопсия желудка с помощью эндоскопии (во время ФГДС, без стоимости лаб. исследования) | 600 |
| Helicobacter pylori, ДНК [реал-тайм ПЦР] | 850 |
ФГДС желудка позволяет подробно изучить состояние слизистой оболочки и выявить некоторые заболевания на ранних стадиях, когда они еще легко поддаются лечению. Кроме того, в ходе проведения процедуры врач может выполнить забор материала для последующего исследования в лаборатории. Иногда это является едва ли не единственным методом достоверно диагностики болезни, что особенно актуально для лечения злокачественных опухолей.
Наконец, еще одна сфера применения ФГДС заключается в ее использовании в качестве терапевтической процедуры. Например, этим способом успешно лечат химические ожоги пищевода и стенок желудка, а также внутренние кровотечения из пищеводных вен. Из остальных преимуществ можно отметить эффективное определение кровоточащих мест в желудке, выявление причин появление тошноты и изжоги, а также вообще, любое изучение патологий желудочно-кишечного тракта.
Как подготовиться к процедуре?
Обо всех правилах подготовки к ФГДС желудка подробно расскажет врач-гастроэнтеролог, а здесь мы остановимся на самых важных из них. Итак, за два дня до процедуры следует полностью отказаться от алкоголя и острой пищи. А вот курильщики могут вздохнуть с облегчением, так как на их привычку это правило не распространяется. Отказаться от курения нужно только лишь за несколько часов до визита к врачу. Курение непосредственно перед процедурой провоцирует выделение желудочного сока, что может стать причиной неверной диагноза.
Еще одно важное правило: ФГДС должна проводиться на полностью пустой желудок. Если процедура назначена наутро, пациенту нельзя есть после 20.00 предыдущего дня, а если она планируется после обеда, с утра допускается легкий завтрак. Пренебрежение этим правилом может вызвать дискомфорт и рвоту у пациента, а для врача – затруднит изучение стенок желудка. Оптимальной едой считаются блюда из овощей, фруктов, рыбы и курицы. Орехи и шоколад есть не рекомендуется, так как в больном желудке они перерабатываются очень долго.
Порядок проведения процедуры
ФГДС желудка занимает совсем немного времени – не более 10 минут. Если есть необходимость взятия материала для исследований (биопсия), это время увеличивается до 15 минут. Перед процедурой пациент должен пройти тестирование на устойчивость к вводимому материалу (он не должен вызывать аллергические реакции).
Все начинается с того, что врач укладывает пациента набок и обрызгивает ротовую полость анестезирующим средством, которое помогает минимизировать рвотный рефлекс и избавиться от дискомфорта. Затем врач вставляет в рот пластиковый загубник, который нужен на тот случай, если пациент вдруг рефлекторно сожмет зубы. После этого в отверстие загубника вводится эндоскоп, который врач постепенно продвигает в пищевод, и далее – в желудок. Как правило, пациентом процедура переносится спокойно, хотя неприятные ощущения, конечно же, присутствуют. В крайнем случае врач может назначить наркоз, но этот вопрос обсуждается заранее.
В ходе проведения ФГДС врач наблюдает изображение внутренних стенок желудка на экране монитора в режиме реального времени. Современная аппаратура для диагностики позволяет получить качественные снимки с высоким разрешением, которые затем могут быть распечатаны и приложены к медицинской карте больного. Также с помощью эндоскопа можно вводить лекарственные препараты, удалять наросты и останавливать внутренние кровотечения на стенках пищевода. В этом случае процедура занимает чуть большее время. После извлечения эндоскопа пациент чувствует себя нормально и сразу же может идти домой.
Что бывает после процедуры?
Введение эндоскопа в желудок вызывает дискомфортные ощущения, которые могут сохраняться пару дней в горле, но не более того. Также у пациентов может слегка болеть живот, но это тоже быстро проходит. Крайне редко из-за повреждения эндоскопом может открыться кровотечение в стенке внутреннего органа, а в остальных случаях осложнений практически не бывает.
Намного серьезнее последствия будут тогда, когда пациенты пренебрегают указаниями врача и идут на процедуру после еды. В этом случае остатки пищи могут переместиться выше, в дыхательные пути, что, в свою очередь, приводит к приступу удушья. Если же человек строго соблюдал все правила, ни у него, ни у врача, не возникнет проблем во время ФГДС желудка. Специалист получит четкие и полные изображения внутренних стенок, что поможет ему точнее определить диагноз. В частности, ФГДС позволяет определить:
При отсутствии в пищеводе пищи и воды все эти проблемы хорошо видны на экране монитора. Благодаря ФГДС, врач может назначить своевременное лечение и побороть болезнь на ранней стадии.
Другие методы исследования желудка
Хотя ФГДС желудка – довольно простая и эффективная процедура, ее применяют далеко не всегда. Обычно это связано с непереносимостью материала эндоскопа или ослабленными стенками внутренних органов, у которых эндоскоп может вызвать кровотечение. Крайне редко, но все же случается, что пациенты панически бояться данной процедуры. Если провести ФГДС желудка невозможно, применяются следующие альтернативные методы диагностики:
Все указанные методы позволяют получить довольно достоверную картину состояния пищевода, желудка и кишечника, однако, ни один из них не является столь же хорошим, как ФГДС желудка. Обычно врачи назначают эти варианты диагностики в качестве вспомогательных методов, так как единственно верным средством исследования они быть не могут. Кроме того, они только лишь показывают картину внутренних органов, в то время как с помощью ФГДС желудка можно проводить многие важные лечебные процедуры, когда диагноз уже определен.