что такое вирусная терапия
Как устроены ВИЧ и АРВТ? Объясняем на пальцах
Андрей Смирнов СПИД.ЦЕНТР
Мы каждый день рассказываем о вирусе иммунодефицита человека, антиретровирусной терапии, последних медицинских исследованиях и жизни людей с ВИЧ. Но при этом на русском языке практически нет доступных объяснений, как устроен сам вирус ВИЧ и как работают таблетки. Есть только зубодробительная медицинская литература и невнятные описания, из которых совершенно ничего нельзя понять. Мы исправляем этот недостаток и объясняем буквально на пальцах, как это все устроено.
Вирусы довольно трудно «убить» в обычном понимании этого слова, потому что они обладают лишь немногими признаками живого, важнейший из которых — способность размножаться. За пределами организма вирусную частицу можно разрушить с помощью агрессивных химических веществ — дезинфицирующих средств или антисептиков. Но после того как вирус проник в организм, остается только один вариант «убить» его — заблокировать размножение.
Вирусы могут размножаться только внутри клетки-хозяина, перестраивая ее работу так, что клетка начинает производить новые вирусные частицы. Это серьезно нарушает работу самой клетки и в большинстве случаев ведет к ее гибели. Процесс проникновения и размножения вируса в ней сложный и содержит много стадий, а значит, специальные лекарства могут тормозить его на различных этапах.
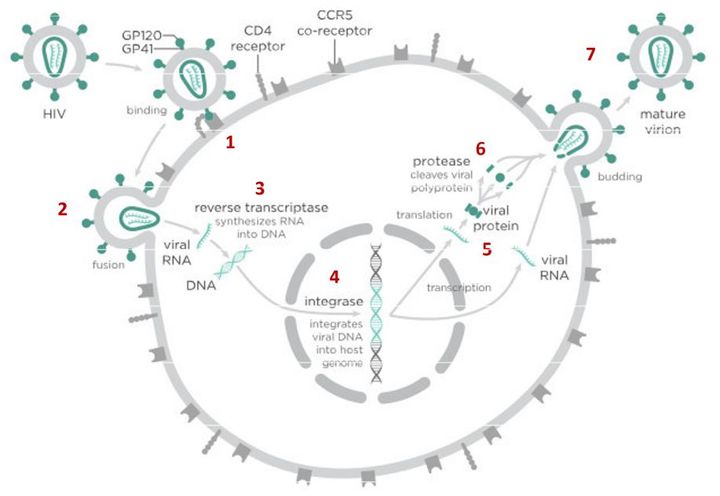
В случае с ВИЧ это выглядит так.
На первом этапе (цифра 1 на схеме) вирус проникает в клетку. Чтобы попасть внутрь, вирусной частице сначала необходимо «прилипнуть» к поверхности клетки. Для ВИЧ таким «клеем» является специальный белок gp120, который находится на поверхности вирусной частицы. Этот белок «приклеивается» к рецепторам CD4, расположенным на поверхности Т-лимфоцитов (Т-хелперов) и некоторых других клеток. Если у клетки нет рецептора CD4, то частица ВИЧ не может удержаться на ее поверхности и проникнуть внутрь, поэтому ВИЧ поражает только определенные типы клеток, имеющие этот рецептор. Например, некоторые Т-лимфоциты.
На этом самом первом этапе инфицирования клетки заблокировать процесс может ибализумаб — недавно зарегистрированный в США новый препарат против ВИЧ. Ибализумаб связывается с рецептором CD4 и мешает нормальному взаимодействию вирусного белка gp120 с ним. Из-за этого вирус не «прилипает» к клеткам-мишеням и не может в них проникнуть.
по теме
Лечение
Лучшие научпоп-статьи 2018 года
После «прилипания» к рецептору CD4 клетки-хозяина вирусная частица взаимодействует еще с одним рецептором — CCR5 (или с CXCR4 — в зависимости от типа вируса), чтобы лучше закрепиться на поверхности клетки. На этом этапе работает другой препарат против ВИЧ — маравирок. Молекула этого лекарства связывается с рецептором CCR5 и блокирует его, что не позволяет вирусу перейти к следующему этапу проникновения в клетку и останавливает заражение. Но у этого вещества есть недостаток — дело в том, что некоторые типы вируса иммунодефицита человека используют на втором этапе другой рецептор — CXCR4. Такому вирусу маравирок не помешает проникнуть в клетку.
После того как вирусная частица приклеилась к рецепторам CD4 и CCR5/CXCR4 и закрепилась на поверхности клетки, другой специальный белок вируса gp41 соединяет оболочку вируса с мембраной клетки-мишени и помогает вирусу проникнуть внутрь клетки (цифра 2 на схеме). На этом этапе остановить вирус может другая группа препаратов — ингибиторы слияния, например, энфувиртид. Препарат связывается с вирусным белком gp41 и нарушает его работу.
Следующий важный этап (на схеме обозначен цифрой 3) — обратная транскрипция. Для того чтобы клетка начала производить вирусные частицы, вирус должен встроить свою генетическую информацию в ДНК клетки-хозяина. Однако у ВИЧ все гены хранятся не в ДНК, как у людей, а в РНК. Поэтому вирус с помощью специального фермента — обратной транскриптазы — сначала должен переписать свои гены из собственной РНК в понятную нашим клеткам ДНК. Обратная транскриптаза работает как конвейер: захватывает отдельные нуклеозиды — строительные «кирпичики», из которых складывается ДНК, — и собирает их в готовую цепочку. А нужная (для воспроизводства вируса) последовательность кирпичиков-нуклеозидов при этом записана в исходной вирусной РНК.
На этом этапе размножение вируса блокирует очень большое количество препаратов из двух классов — нуклеозидные ингибиторы обратной транскриптазы (НИОТ — ламивудин, абакавир, тенофовир) и ненуклеозидные ингибиторы обратной транскриптазы (ННИОТ — эфавиренз, рилпивирин). Принцип действия у веществ из обеих групп похожий: молекула лекарства связывается с обратной транскриптазой вируса, нарушает ее работу и так блокирует перенос генов вируса из РНК в ДНК. Это не позволяет генам вируса встроиться в ДНК клетки-хозяина и начать производство новых вирусных частиц.
Разница между НИОТ и ННИОТ заключается в структуре молекул лекарств. Вещества первой группы по структуре похожи на нуклеозиды — те самые кирпичики, из которых строятся молекулы ДНК и РНК. Когда такой «неправильный кирпичик» попадает в «конвейер» обратной транскриптазы вируса, ее механизм «заклинивает», и она больше не может собирать вирусную ДНК. ННИОТ имеют другую структуру, непохожую на нормальные нуклеозиды, и блокируют обратную транскриптазу, связываясь с ее молекулой в других точках.
С этой особенностью строения связано и большее число побочных эффектов при приеме НИОТ по сравнению с ННИОТ: молекулы первого класса ингибиторов могут нарушать процессы синтеза РНК и ДНК и в наших собственных клетках, так как они похожи на «нормальные» нуклеозиды и тоже «заклинивают» наши собственные ферменты, но в гораздо меньшей степени, чем вирусные. НИОТ исторически были первым классом препаратов, которые начали использовать для лечения ВИЧ-инфекции.
На следующем этапе инфицирования (цифра 4 на схеме) готовая вирусная ДНК проникает в ядро и встраивается в ДНК клетки-хозяина с помощью специального вирусного фермента — интегразы. Работу этого фермента блокируют ингибиторы интегразы, например, долутегравир, не позволяя ДНК вируса встроиться в наши гены.
После того как вирусная ДНК встраивается в ДНК клетки-хозяина, клетка получает неправильную программу и начинает производить вирусные белки и РНК, необходимые для сборки новых частиц вируса (цифра 5 на схеме), используя для этого структуры, которые в норме производят собственные белки клетки. Такая перенастройка производства белка сильно нарушает работу клетки и через некоторое время вызывает ее гибель. Лекарств, которые бы влияли на этот этап размножения вируса, нет, так как здесь вирус использует собственные ферментные системы клетки-хозяина и блокирование их работы какими-то веществами навредит здоровым клеткам.
по теме
Лечение
Ошибка системы. Почему в регионах опять не хватает таблеток от ВИЧ
После синтеза вирусных белков клеткой-хозяином в работу вступает еще один фермент вируса — протеаза (цифра 6 на схеме). Дело в том, что белки ВИЧ синтезируются в виде длинных цепочек белков-предшественников, но они неактивные. Протеаза разрезает эти цепочки на более короткие фрагменты, которые становятся активными белками вируса: из одних собирается вирусная оболочка, другие выполняют функции ферментов (обратная транскриптаза, интеграза, протеаза, о которых мы говорили выше). Класс лекарств, нарушающих работу вирусной протеазы, включает большое количество препаратов от достаточно старого лопинавира до современного дарунавира. Основной недостаток препаратов этого класса — высокая степень перекрестной устойчивости: если вирус приобретает устойчивость к одному препарату, скорее всего, на него не подействует ни один другой препарат из этого класса.
На последнем этапе (цифра 7 на схеме) вирусные частицы собираются из готовых компонентов (синтезированных клеткой вирусных белков и РНК), как конструктор, и покидают клетку-хозяина. Лекарств, которые бы тормозили эти процессы, пока не существует.
ВИЧ имеет высокую склонность к мутациям, что позволяет ему быстро приобретать устойчивость к лекарствам. Мутации изменяют форму молекул ферментов вируса. Если при этом форма изменится существенно, то фермент не сможет нормально работать и такой вирус размножаться перестанет — это вредная для вируса мутация. Однако в некоторых случаях — при полезных мутациях — форма молекулы фермента меняется не сильно, а так, что сам фермент продолжает нормально работать, но молекула лекарства уже не может с ним связаться.
Поэтому для эффективного подавления размножения ВИЧ обычно назначают три разных препарата из разных групп, влияющих на разные ферменты вируса, блокируя его воспроизводство на разных этапах. Исключением является группа ингибиторов обратной транскриптазы (НИОТ и ННИОТ) — эти лекарства связываются с разными участками молекулы вирусного фермента, поэтому могут назначаться вместе, несмотря на то, что относятся к одной группе. В условиях такой терапии вирусу очень трудно выработать устойчивость, потому что одновременно должно произойти несколько полезных мутаций в разных генах вируса, а это бывает крайне редко.
Мутации помогают не только ВИЧ, но и некоторым людям. Например, мутация, изменяющая форму рецептора CCR5, который ВИЧ использует на первом этапе проникновения в клетку, делает человека полностью невосприимчивым к некоторым подтипам ВИЧ. Вирус не может «приклеиться» к такому рецептору и проникнуть в клетку. В разных популяциях людей распространенность этой мутации колеблется от 0,1 % до 1 %.
Несмотря на большое количество разных групп препаратов, используемых для торможения ВИЧ-инфекции, вылечить ее полностью пока невозможно. Проблема заключается в том, что все имеющиеся на сегодняшний день лекарства тормозят размножение вирусов в организме на разных этапах, но неспособны полностью удалить вирус из организма. Он всегда будет присутствовать в каком-то количестве клеток в «спящем режиме», встроившись в ДНК, и сразу же продолжит размножение, как только человек прекратит прием антиретровирусных препаратов.
Есть несколько перспективных технологий, например, CRISPR/Cas9, которые могут позволить полностью удалить вирусную ДНК из организма человека, но пока ни одна из них не прошла все необходимые исследования для подтверждения эффективности и безопасности. Исследования продолжаются.
Лечение коронавируса: рекомендации Минздрава
Вспышка пандемии COVID-2019 в прошлом году поставила перед медицинскими работниками непростые задачи, связанные с диагностикой и лечением больных с новой инфекцией. Не исключение и Минздрав, который регулярно создает, редактирует и перевыпускает рекомендации направленные на борьбу с COVID-19.
Почему рекомендации постоянно обновляются?
Когда врачи столкнулись с инфекцией впервые, у них было недостаточно знаний о коронавирусе и мало опыта в лечении пациентов, заразившихся COVID-19. Симптомы болезни сходны с ОРВИ, что затрудняло в первое время диагностику. Также было мало информации о протекании заболевания у детей и беременных женщин.
Как изменился протокол лечения?
В обновленном документе прописаны новые схемы лечения коронавируса, которые позволяют лечить больных в амбулаторных условиях при наличии необходимых условий. Лечиться дома разрешается взрослым пациентам, находящимся в состоянии средней тяжести.
Рентгенография или КТ не являются обязательными процедурами перед выпиской.
Препараты, рекомендованные для лечения
Единой методики лечения COVID сегодня не существует. В первую очередь терапия направлена на предупреждение развития таких грозных осложнений, как пневмония, сепсис, ОРДС.
В зависимости от тяжести состояния и выраженности симптомов, назначают препараты:
Основу терапии составляют противовирусные средства. За время пандемии врачи использовали разные препараты этой группы, но нет оснований говорить о том, что какой-то из этих препаратов действительно эффективен.
Противовирусная терапия при ОРВИ, гриппе и коронавирусе
В осенне-зимний период, когда увеличивается количество простудных заболеваний, возникает желание максимально обезопасить себя от болезни
Что такое противовирусная терапия?
Противовирусные средства для лечения вирусных инфекций в настоящее время можно разделить на несколько групп.
Следующая группа препаратов – это противовирусные препараты, т.е. вещества, влияющие на сам вирус. Из средств с доказанной клинической эффективностью стоит отметить препараты для лечения гриппа, оказывающие влияние на нейраминидазу (вирусный фермент), подавляя размножение вируса: Занамивир (Реленза), Осельтамивир (Тамифлю), Триазавирин; блокаторы М2-каналов Ремантадин, Амантадин. Перечисленные препараты эффективны при своевременно начатом лечении гриппа, о чем свидетельствует большая доказательная база исследований. Своевременно начатое лечение означает начало приема препарата в течение первого дня болезни. Если начало терапии происходит позже рекомендуемых сроков – эффективность лечения снижается. Как любые лекарственные препараты, противовирусные средства имеют ряд побочных эффектов, иногда очень серьезных. В связи с этим принимать противовирусные препараты следует исключительно по назначению врача при установлении диагноза «грипп». Для лечения других вирусных инфекции данные препараты не эффективны.
Также к противовирусным препаратам относят ингибитор гемагглютинина – Умифеновир (Арбидол) – по этому препарату нет данных, подтверждающих его лечебный эффект.
Хотелось бы отметить, что при профилактике и лечении вирусных инфекций часто применяют гомеопатию – в настоящее время ВОЗ признала неэффективным применение гомеопатических средств при ОРВИ и гриппе. Более того, применение данных веществ может провоцировать возникновение опасных аллергических реакций, вплоть до развития жизнеугрожающих состояний.
В заключении следует сказать о том, что не каждая вирусная инфекция требует лечения или специфической профилактики. В случае установления диагноза ОРВИ лечение специфическими препаратами не требуется и может ухудшить ситуацию. Достаточно соблюдать щадящий режим, обеспечить достаточное поступление жидкости в организм и полноценно питаться. Если врач установил диагноз грипп, то стоит начинать лечение. Что касается профилактики, то специфической профилактики ОРВИ не существует. Для профилактики гриппа применяется ежегодная вакцинация. При подозрении на коронавирусную инфекцию самостоятельное лечение противовирусными препаратами категорически не рекомендуется. Необходимо обратиться к врачу в кратчайшие сроки.
Запись на прием к врачу-терапевту или педиатру
Для уточнения подробностей, пройдите консультацию квалифицированного специалиста в клинике «Семейная».
Обеспечат ли онколитические вирусы революцию в онкологии?
Полный текст
Аннотация
Несмотря на многолетнее масштабное изучение природы рака и разработку множества противоопухолевых препаратов, численность заболевших им продолжает расти, а пятилетняя выживаемость онкологических больных, имеющих распространённые метастазы, всё ещё остаётся на недопустимо низком уровне. Автором рассматриваются причины этих неудач, кроющиеся в самой природе злокачественных клеток: они способны адаптироваться и приобретать устойчивость практически к любым системным терапевтическим воздействиям. В этой связи немалые надежды возлагаются на онколитические вирусы, представляющие собой лекарственные средства нового типа и способные к комплексному воздействию на заболевание. Помимо способности напрямую вызывать избирательную гибель опухолевых клеток, онколитические вирусы стимулируют естественные иммунные процессы их распознавания и удаления, снимают иммунную супрессию опухолевого микроокружения и способствуют уничтожению опухолевых клеток, включая опухоль-инициирующие стволовые клетки, устойчивые к большинству существующих терапевтических средств. Для введения вирусной терапии рака в широкую медицинскую практику требуются активизация фундаментальных исследований механизмов вирусного онколиза, разработка новых терапевтических вирусных штаммов, тестов для их персонифицированного подбора, совершенствование методов локальной и системной доставки онколитических вирусов в опухолевые очаги. Потребуются и кардинальные изменения в практике испытаний терапевтических препаратов, ускоряющие внедрение новых вирусных штаммов в медицинскую практику. Достижения в этом направлении позволят преодолеть многие застарелые проблемы в лечении метастатических форм злокачественных заболеваний.
Ключевые слова
Полный текст
Проблемы системной терапии злокачественных заболеваний. Блестящие успехи медицины в борьбе с инфекционными заболеваниями в середине прошлого века выдвинули на первый план проблему борьбы с раком. Наиболее эффективным подходом к его терапии было и остаётся радикальное хирургическое удаление опухоли, что позволяет в случае ранней постановки диагноза добиваться выздоровления. Однако если злокачественный процесс распространился в виде метастазов, хирургическое лечение может оказать лишь паллиативное действие, а для эффективной терапии требуются специфические системные меры.
На поиск эффективных методов лечения рака за последние 70 лет были привлечены беспрецедентные интеллектуальные и материальные ресурсы. Проблемы рака стали основным двигателем и главной целью финансовых вложений в фундаментальные исследования в области биологии и медицины. За это время удалось изучить основы функционирования живых систем на молекулярном, клеточном и организменном уровнях. По мере выявления характерных особенностей раковых клеток, их фундаментального отличия от нормальных разрабатывались многочисленные средства системной терапии как широкого спектра действия, так и воздействующие на уникальные мишени отдельных форм злокачественных заболеваний (таргетная терапия). В числе этих средств – цитотоксические химиопрепараты, лучевая терапия, гормоны и их ингибиторы, специфические химические ингибиторы метаболических процессов и моноклональные антитела.
Большие успехи были достигнуты и в разработке методов визуализации опухолевого процесса, определения характерных генетических молекулярных автографов опухолевых клеток, позволяющих проводить тонкую персонализованную оценку отдельных случаев заболевания, разделяя их на подгруппы, имеющие различия в прогнозе и реакции на терапию. Таким образом закладывались основы индивидуального подхода к лечению, повышающего эффективность системной терапии.
К сожалению, несмотря на все эти достижения, главный показатель, характеризующий эффективность терапии, – пятилетняя выживаемость пациентов – за последние 30 лет увеличился всего на 2 – 7 % [1] в зависимости от формы рака. Заболеваемость продолжает расти даже в развитых странах с современной медицинской инфраструктурой, растёт и смертность. Особенно тревожен показатель пятилетней выживаемости пациентов, чей диагноз был поставлен уже на стадии метастатического распространения процесса. Например, в США рак лёгкого на этой стадии впервые выявляется в 57 % случаев, причём пятилетняя выживаемость остаётся на уровне всего 4,3 % [2].
Становится очевидным, что вопрос об эффективном лечении метастатических форм рака по-прежнему открыт. Существующие схемы его системной терапии с направленным уничтожением опухолевых клеток по их отдельным специфическим свойствам, в том числе и с использованием таргетных препаратов, оказывают лишь краткосрочное действие, они, по сути, паллиативны. Рак, в случае, если заболевание вышло за пределы первичного органа, по-прежнему остаётся преимущественно неизлечимым заболеванием.
Разворот в сторону природоподобных подходов к терапии злокачественных заболеваний. Современная онкология находится на пороге качественных изменений в отношении стратегии терапии. Полученные в последние годы обширные знания о биологии нормальной и опухолевой клетки, системах контроля за генетической стабильностью клеток в многоклеточном организме, механизмах канцерогенеза и опухолевой прогрессии указывают на бесперспективность дальнейших попыток создания всё новых изощрённых и дорогостоящих таргетных препаратов. Они с неизбежностью окажутся не более действенными, чем уже существующие. Даже вызывая ремиссии различной продолжительности, эти препараты не вносят существенного вклада в повышение индекса пятилетней выживаемости, тем более полного выздоровления.
Настоятельно требуется переосмысление негативного опыта системной терапии рака, необходимо расстаться с прежними иллюзиями и выработать новые направления движения, дающие надежду на качественный прорыв. Неудачи терапии на основе уничтожения опухолевых клеток по характерным, порой уникальным признакам следуют из природы опухолевой клетки, обладающей колоссальной изменчивостью. Вместо настойчивого поиска новых таргетных препаратов следует обратиться к использованию механизмов противоопухолевой защиты, созданных самой природой. Эти механизмы охраняют нас на протяжении всей жизни, и только их ослабление создаёт условия для накопления критической массы изменённых клеток, запускающих процессы опухолевой прогрессии.
Онкологические заболевания не запрограммированы природой, а оказываются результатом сбоев, нарушений естественных механизмов, обеспечивающих сохранение здоровья на протяжении всей жизни. Поэтому изучение естественных механизмов противоопухолевой защиты может дать ключ к созданию эффективных средств борьбы с раком. В последние годы в онкологии наблюдается постепенный разворот в сторону биотерапии. Терапия будущего должна быть направлена на восстановление и усиление естественных механизмов распознавания и уничтожения патологических клеток, исключая возможность их накопления и формирования опухоли.
Причины низкой эффективности системной терапии злокачественных заболеваний. В отличие от нормальных клеток раковая клетка перестаёт быть частью организма, она перестаёт подчиняться сигналам, которые определяют её роль, место, функции и адекватное поведение. Это происходит в результате генетических или эпигенетических повреждений во внутриклеточной системе контроля, оценивающей поведение каждой клетки и принимающей решения о её дальнейшей судьбе. Центральный компонент этой системы – опухолевый супрессор р53 [3], функция которого заключается в интегрировании сигналов, поступающих от многочисленных процессов внутри и вне клетки, с последующим запуском судьбоносных решений, которые либо способствуют адаптации клетки к меняющимся условиям, либо запускают необратимые процессы клеточного самоубийства [4].
Система внутриклеточного контроля генетической стабильности надёжно охраняет клетки от приобретения генетических и эпигенетических изменений, гарантирует защиту от злокачественной трансформации. В случае же, если мутагенный процесс затрагивает компоненты самой р53-зависимой системы контроля, происходит катастрофа, приводящая к появлению клеток, вступающих на путь автономии и неограниченной эволюции внутри организма. Такие клетки, по сути, становятся самостоятельным паразитическим одноклеточным организмом, вступающим в конкурентную борьбу с нормальными клетками и другими клетками опухоли. Приобретая дополнительные мутации, опухолевая клетка стремится к экспансии, вырабатывает приёмы для обеспечения достаточного кровоснабжения, преодоления тканевых барьеров и действия иммунной системы. Как следствие, в составе опухоли формируется множество генетически различающихся субпопуляций клеток, которые могут по-разному реагировать на применяемую терапию, – под её воздействием происходит постоянная селекция наиболее устойчивых субпопуляций.
Дополнительная причина устойчивости к системной терапии – наличие в опухоли субпопуляции клеток, находящихся в особом физиологическом состоянии. Их обычно идентифицируют как стволовые клетки опухоли [5], поскольку они обладают рядом маркеров стволовых клеток и обладают способностью к асимметричному делению, когда одна дочерняя клетка сохраняет стволовые свойства, а другая далее может совершать обычные симметричные деления и не отличается от клеток основной массы опухоли. Стволовые клетки характеризуются особенностями метаболизма и чрезвычайно устойчивы к лучевой и цитотоксической терапии, лишены характерных мишеней, на которые могут воздействовать таргетные препараты. Такие клетки можно характеризовать как споры, способные обеспечивать выживаемость одноклеточного организма в неблагоприятных условиях. После успешного курса химиотерапии, когда б ó льшая масса опухоли погибает, часть стволовых клеток остаётся жизнеспособной, что впоследствии проявляется в виде рецидива заболевания.
Подводя неутешительный итог описания существующего состояния системной терапии рака, можно констатировать, что опухолевые клетки, берущие начало в организме больного, наследуют практически неограниченный арсенал механизмов, комбинируя которые они могут адаптироваться для сохранения жизнеспособности и экспансии в любых условиях и при любых воздействиях.
Природные механизмы противоопухолевой защиты. В организме существует три уровня механизмов, обеспечивающих надёжную защиту от злокачественной патологии. На уровне клетки это уже упомянутая система, контролируемая опухолевым супрессором р53, которая эффективно останавливает или убивает появляющиеся патологические клетки. Помимо системы р53, действует и ряд других внутриклеточных механизмов, ограничивающих возможность автономного существования изменённых клеток.
Следующий уровень защиты связан с функцией врождённых (не адаптивных) механизмов иммунной системы. Их задача – постоянный иммунный надзор за появлением патологических клеток. Иммунные клетки, главным компонентом которых являются NK-клетки, способны распознавать повреждённые и изменённые клетки по характерным молекулярным автографам и уничтожать их на месте выявления в режиме реального времени.
В случае накопления изменённых (опухолевых) клеток подключается третий уровень защиты – адаптивная иммунная система, распознающая неоантигены опухолевых клеток, возникающие в результате генетических изменений или нарушений регуляции экспрессии генов. Против таких антигенов формируется Т-клеточный иммунный ответ, проявляющийся в атаке цитотоксических Т-лимфоцитов. В арсенале иммунных механизмов имеется и ряд вспомогательных факторов, представленных многочисленными цитокинами, которые обеспечивают координацию функционирования иммунных клеток, тканевых реакций и проявление цитотоксичности.
Роль опухолевого микроокружения в прогрессировании опухолевого процесса. Формирование злокачественной опухоли происходит в случае ослабления и сбоев защитных механизмов, что может быть связано с генетическими факторами, токсическими воздействиями, возрастными изменениями и хроническими патологиями. В возникшей опухоли начинают проявляться дополнительные механизмы, которые способствуют её развитию. Опухолевые клетки начинают формировать для себя благоприятное микроокружение, обеспечивающее приток питательных веществ, кислорода и защиту от атак иммунной системы [6]. Недостаток кислорода вынуждает опухолевые клетки секретировать ангиогенные факторы, способствующие формированию сети кровеносных сосудов. Выделяемые опухолевыми клетками хемокины привлекают незрелые миелоциты (миелоидные супрессорные клетки), которые обильно инфильтрируют опухоль, стимулируют клеточное деление и защищают от атаки иммунной системы.
Открытие механизма защиты опухолевых клеток от иммунной атаки, отмеченное Нобелевской премией 2018 г., представляется поворотным событием, позволяющим существенно повысить эффективность биотерапии рака за счёт реактивации естественных механизмов иммунной защиты. В настоящее время уже разработан ряд терапевтических моноклональных антител, блокирующих способность Т-клеток выключаться под действием иммуносупрессивных сигналов опухолевого микроокружения [8]. В отличие от большинства опухолевых средств эти препараты не токсичны для самих опухолевых клеток, но создают условия для их эффективного удаления за счёт естественных реакций иммунной системы.
Появление ингибиторов контрольных точек можно рассматривать как историческую веху на пути к эффективной терапии, важный компонент будущих терапевтических схем. Синергизм терапевтического действия ожидается, например, при включении ингибиторов контрольных точек в схемы с использованием противоопухолевых вакцин на основе иммунных клеток и адаптивной иммунотерапии с применением химерных антигенных рецепторов (CAR) [9]. Уже сейчас ингибиторы контрольных точек в ряде случаев демонстрируют впечатляющие результаты как при монотерапии, так и в сочетании с традиционными химиотерапевтическими и антиангиогенными препаратами.
Вирусы как потенциальные противоопухолевые средства. Способность вирусов уничтожать опухолевые клетки известна ещё с начала прошлого века. В 1904 г. было опубликовано наблюдение о ремиссии лейкемии после перенесённого гриппа [10]. Позже появилось ещё несколько сообщений о связи вирусных заболеваний с улучшением состояния онкологических больных. В 1920-е годы выяснилось, что опухолевые клетки могут использоваться для размножения и наработки вирусов. Первые попытки использовать способность вирусов уничтожать раковые клетки были предприняты вскоре после завершения Второй мировой войны. Все известные в то время вирусы являлись возбудителями болезней, поэтому использование патогенов для терапии рака сопровождалось серьёзными осложнениями и на долгие годы сформировало негативное отношение врачей и общества к самой идее вирусной терапии [11]. Интерес к вирусному онколизу стал возрождаться после появления вакцинных аттенуированных вирусных штаммов, установления противоопухолевой активности вирусов животных и открытия природнонепатогенных вирусов человека. В СССР подобные исследования проводились с использованием непатогенных энтеровирусов человека, выделенных из кишечника здоровых детей и разрабатываемых в качестве живых энтеровирусных вакцин для неспецифической профилактики сезонных вирусных инфекций. Испытания этих вирусов демонстрировали случаи длительных ремиссий онкологических заболеваний у некоторых пациентов [12]. Однако недостаток знаний о фундаментальных механизмах вирусного онколиза и непредсказуемость терапевтического действия вирусов привели к временному прекращению исследований в этом направлении.
Систематические и масштабные исследования вирусного онколиза на современном этапе возобновились на основе полученных в последние годы знаний о природе вирусов, причин их патогенности, а также о фундаментальных различиях между нормальными и опухолевыми клетками. Стали возможными искусственные модификации вирусного генома, приводящие к потере патогенности и приобретению избирательности в отношении опухолевых клеток. С начала 1990-х годов были созданы и испытаны десятки штаммов онколитических вирусов, установлены основные механизмы их терапевтического действия [13]. В настоящее время три препарата на базе онколитических вирусов уже одобрены к клиническому использованию в разных странах и ещё несколько находятся на заключительных стадиях клинических испытаний [14]. Испытания в клинике в ряде случаев демонстрируют примеры поразительной эффективности, приводящей к длительным ремиссиям и даже полному излечению больных, страдавших ранее абсолютно смертельными заболеваниями, например мультиформной глиобластомой [15, 16]. Всё это указывает на безусловную перспективность вирусной терапии рака. Однако на пути широкого использования вирусов в клинике ещё множество проблем, требующих изучения.
Вирусы как противоопухолевые средства принципиально нового типа. Вирусы являются живыми организмами и потому их использование в терапии принципиально отличается от использования всех других лекарственных средств. Поскольку вирусы способны к репликации в организме пациента, для них крайне условно понятие максимально допустимой дозы. Оптимальная доза должна обеспечить проникновение онколитического вируса в опухолевые клетки, и превышение её не столь опасно, как при введении обычных терапевтических средств. Попав в клетку, вирус реплицируется, и его доза может существенно возрастать, обеспечивая желаемое лечебное воздействие.
Вирус оказывает сложное и комплексное влияние на организм больного. Ранее считалось, что терапевтический эффект основан преимущественно на способности вируса избирательно реплицироваться в опухолевых клетках и вызывать их гибель. Однако в ходе дальнейших исследований выяснилась не менее важная роль вирусной инфекции в стимулировании процессов противоопухолевого иммунитета, а также воздействия на микроокружение внутри опухоли, устраняющие иммунную супрессию. Чтобы лучше понять механизмы терапевтического действия онколитических вирусов, рассмотрим их в отдельности.
Механизмы вирусного онколиза. В процессе опухолевой прогрессии опухолевые клетки претерпевают эволюцию в направлении увеличения автономии, устранения контроля со стороны организма, ускорения делений и приобретения способности к распространению. Хотя это способствует развитию заболевания, одновременно многие изменения приводят к приобретению повышенной чувствительности к вирусам, опухолевые клетки становятся более доступными для их проникновения [17]. Нарушаются многие тканевые барьеры, в норме препятствующие распространению вирусов. Так, в быстро растущей опухоли идёт стремительное развитие сосудистой сети, обеспечивающей кровоснабжение. От этого новообразованные сосуды неполноценны [18], имеют многочисленные отверстия, через которые вирусы могут проникать в опухоль из кровотока. Строение опухоли также хаотично, отдельные опухолевые клетки утрачивают характерные для нормальных тканей контакты друг с другом. В результате поверхность клеток оказывается незащищённой от контакта с вирусом. Используя поверхностные трансмембранные рецепторы, вирусы без затруднений могут проникать в клетку, однако это не гарантирует им возможность эффективной репликации.
Взаимодействие вируса с клеткой – это противоборство двух организмов, один из которых (вирус) пытается перехватить контроль над биосинтетическим аппаратом клетки и направить его на нужды собственной репликации, а другой (клетка) использует механизмы защиты от вирусных патогенов. В нормальной клетке действует надёжная система распознавания чужеродных компонентов вирусов, в ответ на которые клетка начинает секретировать интерфероны I типа. Эти противовирусные сигнальные белки связываются со специализированными рецепторами на поверхности клеток, запуская сигнальный каскад, ведущий к приобретению невосприимчивости к вирусной инфекции. Кроме специфического противовирусного действия, интерферон индуцирует приостановку клеточных делений и торможение метаболизма, что ограничивает возможности синтеза вирусных белков и нуклеиновых кислот, поэтому наряду с защитой от вирусов интерфероновые механизмы накладывают потенциальные ограничения на экспансию опухолевых клеток. По этой причине при опухолевой прогрессии происходит отбор клеток, в которых интерфероновые механизмы подавлены в результате мутаций или эпигенетических нарушений [19], что обусловливает селективную избирательность вирусов, принадлежащих к различным семействам, к размножению в клетках опухоли. В результате становится возможным поддержание нескольких циклов перезаражения опухолевых клеток вирусными частицами, образовавшимися после первичного инфицирования небольшого числа опухолевых клеток вносимым препаратом. За счёт этого процесса происходит гибель части опухолевых клеток, а её масштаб зависит от скорости репликации вируса, способности проникать в труднодоступные участки опухоли и от времени, в течение которого развивается противовирусный иммунитет, приводящий к нейтрализации вирусных частиц.
Однако прямое цитолитическое действие вируса на опухолевые клетки – только часть механизма вирусного онколиза. Развивающаяся в опухоли локальная вирусная инфекция оказывает стимулирующее воздействие на врождённые и адаптивные механизмы противоопухолевого иммунитета. В то время как репликация вируса в опухоли происходит преимущественно в опухолевых клетках, клетки опухолевой стромы (кровеносные сосуды, соединительная ткань) постоянно подвергаются воздействию вируса, в результате чего усиленно секретируют интерфероны и другие цитокины, которые привлекают в опухоль клеточные компоненты врождённой иммунной системы – NK-клетки, макрофаги, моноциты, а также компоненты адаптивной иммунной системы – антиген-презентирующие дендритные клетки и Т-лимфоциты. Гибель опухолевых клеток под прямым действием вирусов, а также NK-клеток приводит к высвобождению опухолевых неоантигенов и ряда внутриклеточных белков и метаболитов, служащих адъювантами для акцептирования и распознавания опухолевых антигенов антиген-презентирующими клетками. В результате формируется специфический Т-клеточный иммунный ответ на неоантигены опухоли, а цитотоксические Т-лимфоциты, способные распознавать опухолевые клетки, устремляются для их уничтожения в опухолевые очаги даже после того, как вирус прекращает своё действие за счёт нейтрализации противовирусными антителами [20]. Это противоопухолевое действие может поддерживаться в течение длительного времени.
Важным свойством онколитических вирусов является их способность уничтожать опухоль-инициирующие стволовые клетки, которые чрезвычайно устойчивы к терапевтическим воздействиям и служат основным источником рецидивов заболевания после проведения массивной химио-, радио- и таргетной терапии [5]. Данные указывают на способность онколитических вирусов, принадлежащих к различным вирусным семействам, эффективно убивать опухолевые стволовые клетки [24]. Это наглядно проявляется в случаях терапии мультиформной глиобластомы, рецидивы которой неизбежны за счёт способности глиобластомных стволовых клеток мигрировать вдоль аксонов на значительные расстояния от мест расположения первичной опухоли [25]. Единственным терапевтическим способом предотвращения таких рецидивов оказывается применение онколитических вирусов [15, 26].
Что мешает скорейшему внедрению онколитических вирусов в клиническую практику? В наши дни во многих лабораториях мира активно ведётся изучение вирусного онколиза, создаются новые штаммы онколитических вирусов на основе нескольких вирусных семейств. Для создания безопасных и эффективных штаммов в вирусный геном вводятся модификации, подавляющие способность вирусов преодолевать системы противовирусной защиты клетки и активировать её метаболизм для обеспечения репликации вирусов. Такие штаммы обладают повышенной онкоселективностью, поскольку опухолевые клетки, как правило, лишены противовирусной защиты, а их метаболизм повышен для обеспечения постоянных делений. Во многие штаммы онколитических вирусов вводят дополнительные гены, усиливающие противоопухолевое действие, например, ряд цитокинов для стимулирования противоопухолевого иммунитета, ферменты, способствующие лучшему распространению вирусов внутри опухоли, белки с онкотоксическими свойствами, микроРНК, влияющие на физиологию опухолевой клетки. Кроме генетически модифицированных вирусов, испытываются и вирусы животных, безопасные для человека, но обладающие онколитической активностью против человеческих опухолевых клеток, а также ряд вакцинных вирусных штаммов, слабо- или малопатогенных вирусов человека. Однако в связи со сложностями и дороговизной доклинических и клинических испытаний биотехнологические компании, которые занимаются продвижением вирусной терапии рака, как правило, сосредоточиваются на одном терапевтическом штамме.
В настоящее время только три вирусных штамма получили разрешения на применение в клинике. Это рекомбинантный аденовирус Н101 Oncorine, полученный в Китае, природно-непатогенный энтеровирус человека Rigvir – в Латвии, и рекомбинантный вирус герпеса T-Vec (Imlygic или Talimogene Laherprepvec) – в США. Последний был разрешён к применению в 2015 г. для терапии метастатических форм злокачественных меланом. Несколько вирусных штаммов находятся на заключительных стадиях клинических испытаний: рекомбинантный вирус осповакцины Pexa-Vec, немодифицированный реовирус Reolysin, рекомбинантный полиовирус PVSRIPO, немодифицированный вирус Коксаки А21 CAVATAK и ряд других [27]. Каждый из этих вирусов может демонстрировать впечатляющие примеры терапевтического действия. Например, рекомбинантный полиовирус эффективен для 20 % пациентов, он вызывает длительные ремиссии, которые не дают рецидивов, по крайней мере, в течение года [16]. С одной стороны, это выдающееся достижение, так как глиобластома – абсолютно смертельное заболевание. С другой стороны, 80 % пациентов вообще не реагируют на терапию этим вирусным штаммом, и подобная картина характерна практически для всех известных онколитических вирусов. Но это не означает, что для пациентов, не реагирующих на единичный штамм, вирусная терапия лишена перспектив, поскольку для них может оказаться эффективным другой вирусный препарат.
Основная причина отсутствия реакции на вирусный препарат заключается в том, что индивидуальная чувствительность опухолевых клеток к отдельным вирусным штаммам может значительно различаться. Поэтому для повышения эффективности терапии требуется разработка технологий тестирования чувствительности опухолевых клеток пациента к панели нескольких штаммов онколитических вирусов. Это возможно либо путём прямого определения способности вирусов заражать клетки опухоли, полученные в результате удаления опухоли или биопсии, или путём поиска и анализа предсказательных биомаркеров. Установление таких биомаркеров позволит по сравнительно простому и быстрому тесту подбирать подходящий персонализированный набор терапевтических штаммов.
Применение единичного вирусного штамма имеет и другой недостаток. В ответ на вирусную инфекцию в организме больного развивается противовирусный иммунитет, который постепенно нейтрализует вирус и приводит к ослаблению его терапевтического действия. Хотя вирус способен запускать процесс иммунного узнавания и уничтожения опухолевых клеток, при значительных опухолевых нагрузках только иммунный компонент может оказаться недостаточным. Для предотвращения рецидива предпочтительным было бы использование иммунологически неродственных штаммов онколитических вирусов в виде серии курсов.
Другим серьёзным препятствием на пути успешной вирусной терапии оказывается недостаточная эффективность доставки онколитического вируса в опухолевые очаги. Лишь незначительная доля опухолей доступна для прямой инъекции вируса, а в случае распространения опухолевого процесса требуется системное введение препарата. При внутривенном или внутримышечном введении вирус быстро инактивируется за счёт поглощения клетками эндотелия и связывания с неспецифическими и специфическими факторами защиты от патогенов. Для эффективной доставки в опухоль приходится проводить многократные инъекции избыточных доз вируса, причём и это не во всех случаях оказывается достаточным. Для преодоления проблемы был предложен подход, получивший название «Троянский конь» [28], когда системное введение вируса осуществляется посредством носителя – чувствительных к вирусу клеток, заранее инфицированных в пробирке. Поступая в кровоток, они мигрируют в опухоль, где происходит высвобождение вируса. Сейчас в качестве переносчиков онколитических вирусов испытывается ряд типов клеток, но особенно привлекательно использование собственных иммунных клеток пациента. В нашей лаборатории было установлено, что дендритные клетки способны инфицироваться и ограниченно реплицировать разнообразные штаммы онколитических вирусов. При внутривенном введении таких клеток мышам попадание вирусов в опухоль значительно более эффективно по сравнению с введением высоких доз вирусного препарата. Это делает дендритные клетки перспективным универсальным вектором для доставки вирусов в опухоль.
Панельный подход к вирусной терапии злокачественных заболеваний. Для преодоления проблемы индивидуальной невосприимчивости опухолей к вирусной терапии нами предложен панельный подход, при котором терапевтический арсенал состоит из нескольких штаммов онколитических вирусов с различающейся специфичностью в отношении опухолевых клеток. Сформированная нами панель состоит преимущественно из представителей непатогенных энтеровирусов человека, выделенных из кишечника здоровых детей и прошедших в 1970-е годы испытания в качестве живых энтеровирусных вакцин [29]. Кроме этого, в панель входят вакцинные штаммы полиовируса I – III типов, непатогенные для человека парамиксовирусы животных – вирус Сендай и вирус болезни Ньюкастла (птичий вирус, аттенуированный и используемый в сельском хозяйстве для вакцинации промышленных птиц), три штамма непатогенных ортореовирусов. Представители панели обладают различающимся тропизмом в отношении индивидуальных опухолей человека, поскольку используют различные рецепторы для проникновения в клетку, а также специфическими элементами вирусного генома, отвечающими за круг воздействия на различные типы клеток. Штаммы панели лишены патогенности, но сохраняют способность к поражению опухолевых клеток и стимуляции естественных противоопухолевых механизмов.
Подобрать подходящий для пациента набор штаммов можно в ходе прямого испытания способности каждого из вирусов панели инфицировать клетки опухоли в культуре. Такой тест возможен в случае забора из опухоли жизнеспособных клеток путём биопсии или при хирургической операции. Обработанные ферментами клетки опухоли помещаются в питательную среду, инфицируются вирусами, после чего отмечается цитопатическое действие вируса и титры новообразованных вирусных частиц. Из штаммов, способных размножаться на клетках опухоли, формируется персонифицированная панель, которая далее используется для терапии путём последовательного введения с интервалом в 1 – 3 недели. В случае, если опухолевые клетки больного недоступны для анализа, лечение тоже возможно путём последовательного введения препаратов онколитических вирусов из имеющегося арсенала штаммов, с расчётом, что какие-то из препаратов окажутся эффективными.
Исследования нашей лаборатории направлены и на разработку быстрых и доступных для большинства пациентов тестов, предсказывающих чувствительность их опухолей к тому или иному терапевтическому вирусному штамму. Для этого требуется выявление биомаркеров, уровень экспрессии которых в клетках опухоли может коррелировать со способностью поддерживать репликацию тех или иных вирусных штаммов. Нами проводится поиск таких биомаркеров путём анализа данных секвенирования транскриптома и протеома опухолевых клеток и последующим установлением корреляций с чувствительностью вирусов к разным вирусным штаммам. На данном этапе исследований такие тесты выявляют зависимость способности клеток поддерживать репликацию вирусов от уровней экспрессии генов сигнальных путей интерферонового ответа [30]. Однако среди кандидатов в предсказательные биомаркеры имеется ряд продуктов генов, отвечающих за процессы, необходимые для проникновения вирусов в клетку, их «раздевание» и взаимодействие с биосинтетическим и энергетическими процессами клетки [31].
Терапия онкологических заболеваний с помощью онколитических вирусов принципиально отличается от существующих лечебных практик. В основе большинства лекарственных средств лежит использование малых доз токсических веществ (ядов), устраняющих нарушения баланса процессов. Такие препараты могут быть эффективными в отношении статических, не подверженных изменениям мишеней. В онкологии опухолевые клетки постоянно эволюционируют, а токсическое воздействие приводит к отбору клеток, лишённых терапевтических мишеней. Поэтому продолжительность лечебного воздействия существующих и, скорее всего, будущих таргетных препаратов, направленных на прямое уничтожение опухолевых клеток, оказывается недолгой. Вирусная же терапия состоит из двух компонентов. С одной стороны, вирусы также оказывают прямое токсическое воздействие на клетки и используют для этого специфические мишени. Так же, как и к обычным терапевтическим средствам, к действию вируса возможно формирование устойчивости. С другой стороны, вирусы запускают и комплексный процесс иммунных взаимодействий, в результате чего опухолевые клетки лишаются возможности ускользать от уничтожения за счёт природных механизмов противоопухолевой защиты. Благодаря комплексному воздействию вирусы можно рассматривать как средства, воздействующие не на частное проявление болезни, а на её причину, которая кроется в ослаблении естественных механизмов противоопухолевой защиты.
Несмотря на перспективность вирусной терапии, предстоит решить ещё немало задач, чтобы довести этот подход до возможности предсказуемо излечивать злокачественные заболевания. Особенно интересно комбинирование вирусной терапии и современной иммунотерапии с помощью ингибиторов иммунных контрольных точек. Предложенный нами панельный подход с использованием широкого арсенала штаммов онколитических вирусов, способного в совокупности воздействовать на б о́ льшую часть опухолевых клеток, позволяет надеяться на то, что в скором времени эффективность вирусной терапии существенно повысится. Однако остаётся ещё много вопросов, требующих изучения, для того чтобы повысить эффективность вирусной доставки, персонализированно предсказывать действие отдельных вирусных штаммов, увеличивать их терапевтическую активность, придавая вирусному геному дополнительные функции. Для ответа на вопросы необходима активизация фундаментальных исследований механизмов вирусного онколиза и возможностей его контроля. Направления такого поиска должны следовать приоритетам, продиктованным потребностью быстрого практического воплощения создаваемых технологий. Большое значение имеет и возможность существенной перестройки практик контроля над созданием новых вирусных препаратов, правил проведения клинических испытаний, устранения излишних барьеров для быстрого внедрения новых технологий в медицинскую практику. Реализация этих направлений может способствовать прорыву в области терапии рака уже в ближайшие десятилетия.