что такое поддиафрагмальный абсцесс
Что такое поддиафрагмальный абсцесс
Поддиафрагмальный абсцесс чаще образуется как осложнение заболеваний печени и желчных путей, желудка, двенадцатиперстной кишки, червеобразного отростка, поджелудочной железы. Нередко он осложняет операции на различных органах брюшной полости.
Наиболее постоянным симптомом поддиафрагмального абсцесса является боль. Чаще всего она локализуется в нижних отделах грудной клетки, подложечной области или подреберье. Она носит постоянный характер и может иррадиировать в лопатку, плечо, шею, усиливаясь при движении. У некоторых больных наблюдаются икота, отрыжка, иногда затрудненное болезненное глотание. Температура высокая, с большими размахами и потрясающим ознобом, потливостью и частым пульсом. Больной нередко принимает характерное вынужденное положение (на спине, полусидя, упираясь руками в кровать или лежа на больном боку с приведенными к животу ногами). Живот вздут, перистальтика кишечника вялая.
При пальпации в области подреберья и иногда в подложечной области определяются болезненность н напряжение мышц. Кожа на стороне поражения в проекции абсцесса нередко тестоватой консистенции. Межреберные промежутки сглажены, надавливание в области их болезненное. Грудная клетка на стороне абсцесса отстает при акте дыхания. При перкуссии определяется притупление, указывающее на высокое стояние диафрагмы, доходящее иногда спереди до уровня II—III ребра. Аускультативно могут обнаруживаться ослабленное дыхание в нижних отделах грудной клетки на стороне поражения, шум трения плевры, усиление голосового дрожания. При вовлечении в процесс плевры наблюдается сухой болезненный кашель. Исследование крови выявляет картину, характерную для гнойной интоксикации.
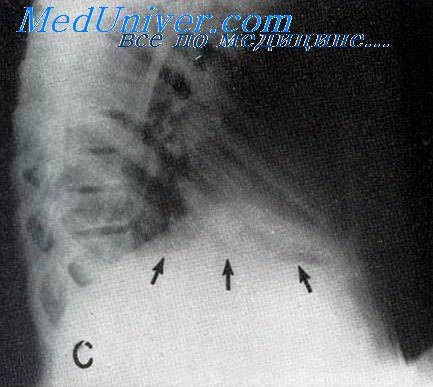
Большую помощь в диагностике оказывает рентгенологическое исследование. Прямым указанием на поддиафрагмальный абсцесс служит наличие газового пузыря с горизонтальным уровнем жидкости, который меняется при перемене положения тела больного.
Лечение поддиафрагмального абсцесса, как правило, оперативное, хотя некоторые авторы сообщают об успешном лечении его пункциями (с аспирацией содержимого и последующим введением антибиотиков). Наиболее широкое распространение получил внеплевральный — внебрюшинный доступ (Л. В. Мельников).
Прогноз зависит от того, насколько своевременно сделана операция. Летальность, по данным некоторых авторов, достигает 20%.
Абсцесс дугласова пространства
Наиболее часто причиной развития абсцесса дугласова пространства являются деструктивный аппендицит и гнойные воспалении придатков матки; реже он образуется в результате затекания инфицированного экссудата из верхних отделов живота.
Заболевание начинается остро с повышения температуры, которая носнт гектическнй характер, наблюдается озноб. Пульс обычно соответствует температуре. Больные жалуются на сильные режущие боли в животе, частые позывы на дефекацию, примесь слизи в кале. В дальнейшем могут наблюдаться зияние сфинктера, недержание кала и газов, а также дизурические явления. При пальпации определяются болезненность в нижних отделах живота, напряжение мышц, иногда положительный симптом Блюмберга — Щеткина. Изменяется картина крови. При бимануальном исследовании обнаруживается болезненный инфильтрат, прощупываемый через переднюю стенку прямой кишки или задний свод влагалища. В центре инфильтрата при его размягчении иногда определяется флюктуация.
При прогрессирующем развитии процесса существует опасность прорыва гнойника в прямую кишку, мочевой пузырь, тонкий кишечник, свободную брюшную полость. Для уточнения диагноза прибегают к пункции через прямую кишку или задний свод влагалища.
В начальной фазе развития заболевания лечение консервативное (антибиотики, теплые клизмы с отваром ромашки). При появлении гектической температуры, интоксикации или флюктуации показано вскрытие гнойника.
Поддиафрагмальный абсцесс
Поддиафрагмальный абсцесс (лат. abscessus subdiaphragmaticus ; синонимы: субдиафрагмальный абсцесс, инфрадиафрагмальный абсцесс [1] ) — скопление гноя под диафрагмой (в поддиафрагмальном пространстве).
Наиболее часто возникает в качестве осложнения острых воспалительных заболеваний органов брюшной полости, в частности: острого аппендицита, острого холецистита, перфорации полого органа, перитонита. [2]
Содержание
Клиническая картина
Поддиафрагмальные абсцессы характеризуются полиморфной клинической картиной. Она зависит от: [1]
Внутрибрюшинное расположение поддиафрагмального абсцесса наблюдается в 90-95 % случаев. По данным W. Wolf (1975), в 70,1 % случаев абсцессы располагались в правом отделе внутрибрюшинной части поддиафрагмального пространства, в 26,5 % — в левом отделе, а в 3,4 % случаев наблюдалась двусторонняя локализация. [1]
Преобладают симптомы острого либо подострого гнойно-септического процесса; [1] в частности, возможна высокая лихорадка с ознобами, соответствующая локализация болей. Возможно выявление сочувственного выпота в плевральной полости с соответствующей стороны. [2]
Диагностика
Помимо клинической картины и характерных для воспаления изменений в лабораторных показателях, диагностическую ценность имеют визуализационные исследования. Наиболее информативным методом является компьютерная томография области диафрагмы, поскольку этот метод позволяет четко выяснить анатомические особенности расположения абсцесса и выбрать правильный доступ. Ультразвуковое исследование позволяет выявить жидкостное содержимое в полости абсцесса. При рентгенологическом исследовании отмечают ограничение подвижности диафрагмы с соответствующей стороны, выпот в соответствующем плевральном синусе.
Лечение
Консервативное лечение (назначение антибиотиков, дезинтоксикационная терапия, лечение заболевания, которое послужило причиной абсцесса) проводится либо при сомнениях в диагнозе, либо в качестве предоперационной подготовки. После уверенного диагноза поддиафрагмальный абсцесс должен быть вскрыт и дренирован. Доступ, которым вскрывают абсцесс, в значительной степени определяется его локализацией и наличием сопутствующих осложнений. [1]
Внесерозные доступы
Передний внесерозный субкостальный доступ
Передний внебрюшинный субкостальный доступ предложен P. Clairmont и применяется для вскрытия передневерхних правосторонних поддиафрагмальных абсцессов. При этом доступе разрез выполняют чуть ниже реберной дуги параллельно ей, начиная от латеральной границы прямой мышцы живота, на ширину, позволяющую ввести руку. Послойно рассекают ткани до париетальной брюшины, после чего ее тупым способом отслаивают от внутренней поверхности диафрагмы в поисках абсцесса. [1] Абсцесс характеризуется плотной стенкой; после его обнаружения выполняют его вскрытие и дренирование.
Трансплевральные доступы
Трансперитонеальные доступы
Чрескожное пункционное дренирование под контролем визуализационных методов
Примечания
Полезное
Смотреть что такое «Поддиафрагмальный абсцесс» в других словарях:
Поддиафрагмальный абсцесс — скопление гноя, часто с газом, под грудобрюшной преградой (См. Грудобрюшная преграда) (диафрагмой); осложнение острых воспалительных заболеваний органов брюшной полости (аппендицит, холецистит, прободная язва желудка или… … Большая советская энциклопедия
Абсцесс — МКБ 9 682.9 … Википедия
АБСЦЕСС — или гнойник, очаговое гнойное воспаление, которое характеризуется образованием полости, заполненной гноем, состоящим главным образом из белых кровяных клеток (лейкоцитов), сыворотки крови и остатков разрушенной ткани. Существует, однако, и менее… … Энциклопедия Кольера
АБСЦЕСС ПЕЧЕНИ БАКТЕРИАЛЬНЫЙ — мед. Бактериальный абсцесс печени абсцесс печени, развивающийся вследствие её гнойного воспаления. Этиология и патогенез • Всегда вторичное заболевание • Восходящая билиарная инфекция гнойный холангит • Желчнокаменная болезнь • Рак внепечёночных… … Справочник по болезням
АБСЦЕСС ЛЁГКОГО — мед. Абсцесс лёгкого абсцесс, локализованный внутри лёгочной паренхимы. Делят на острый и хронический (продолжительность более 2 мес). Локализация: чаще задний сегмент верхней доли (S2), верхний сегмент нижней доли (S6). Этиология • Контактное… … Справочник по болезням
АБСЦЕСС МЕЖКИШЕЧНЫЙ — мед. Межкишечный абсцесс абсцесс брюшной полости, локализующийся между петлями кишечника, брыжейкой, брюшной стенкой и сальником. Нередко межкишечный абсцесс сочетается с абсцессом малого таза. Клиническая картина Тупые боли в животе нечёткой… … Справочник по болезням
АБСЦЕСС ПОДДИАФРАГМАЛЬНЫЙ — мед. Полдиафрагмальный абсцесс абсцесс, локализующийся в полости брюшины под диафрагмой (чаще справа) и возникающий как осложнение острых воспалительных заболеваний, травм или хирургических вмешательств на органах брюшной полости. Факторы риска • … Справочник по болезням
Абсцесс — (лат. abscessus нарыв) ограниченное гнойное воспаление тканей с их расплавлением и образованием гнойной полости. Может развиться в подкожной клетчатке, мышцах, костях и пр., а также в органах (печень, лёгкие, селезёнка, мозг и пр.) или… … Большая советская энциклопедия
абсцесс поддиафрагмальный — (а. subdiaphragmaticus) А.. локализующийся в поддиафрагмальном пространстве брюшной полости; является, как правило, осложнением гнойных воспалительных процессов органов брюшной полости … Большой медицинский словарь
Абсцесс Поддиафрагмальный (Subphrenic Abscess) — скопление гноя в пространстве под диафрагмой, чаще всего с правой стороны между печенью и диафрагмой. Причиной возникновения поддиафрагмального абсцесса может являться послеоперационная инфекция (особенно после операций на желудке или кишечнике)… … Медицинские термины
Поддиафрагмальный абсцесс
Поддиафрагмальный абсцесс: виды, причины, симптомы, диагностика, лечение и профилактика
Поддиафрагмальный абсцесс являются гнойными образованиями, формирующиеся в поддиафрагмальных точках организма больного. Данная патология возникает в результате некоторых заболеваний с воспалением в органе брюшины.
Современная медицина классифицирует данную болезнь в соответствии с разновидностями поддиафрагмальных абсцессов:
1) Правосторонние (диафрагмально-печеночные);
2) Левосторонние (диафрагмально-селезеночные);
3) Срединные (диафрагмально-желудочные).
Помимо вышеперечисленных разновидностей, болезнь также дифференцируется и на другие формы:
1) Газовая – когда внутри гнойников у пациентов накапливается еще и газы;
Причины
Развитию поддиафрагмального абсцесса могут способствовать следующие факторы:
Симптомы
Развитие поддиафрагмального абсцесса сопровождается появлением следующих симптомов:
При появлении вышеуказанных симптомов больной должен быть немедленно госпитализирован. Необходим осмотр врача-хирурга, гастроэнтеролога. При условии самостоятельного лечения смертность в результате осложнений поддиафрагмального абсцесса может достигать 90%.
Диагностика
Основными методами диагностики поддиафрагмального абсцесса являются:
Лечение
Лечение указанного заболевания заключается в проведении хирургического вмешательства. В зависимости от степени тяжести заболевания, хирурги применяют либо широкое вскрытие полости абсцесса, либо удаление его содержимого с помощью большой иглы с последующим промыванием полости растворами антисептиков и антибиотиков.
Дополнительно назначается внутримышечное введение антибиотиков широкого спектра действия.
Профилактика
Профилактика возникновения поддиафрагмального абсцесса состоит в выполнении следующих мероприятий:
Публикации в СМИ
Абсцесс поддиафрагмальный
Поддиафрагмальный абсцесс — абсцесс, локализующийся в полости брюшины под диафрагмой (чаще справа) и возникающий как осложнение острых воспалительных заболеваний, травм или хирургических вмешательств на органах брюшной полости.
Факторы риска • Оперативное вмешательство • Хронические заболевания — цирроз печени, хроническая почечная недостаточность (ХПН), нарушения питания • Применение ГК • Химиотерапия • Лучевая терапия.
Клиническая картина • Боли в подрёберной области, усиливающиеся при глубоком вдохе, с иррадиацией в лопатку или надплечье • Боли в области грудной клетки, чаще справа. При расположении абсцесса близко к передней брюшной стенке болевой синдром более выражен • Тошнота, икота • Вынужденное положение больного на спине, на боку или полусидя • Температурная кривая носит гектический характер • Озноб, потливость • При длительном течении — пастозность кожи, выбухание межрёберных промежутков в зоне локализации абсцесса (обычно IX–XI справа) • Тахикардия • Одышка • При пальпации — ригидность мышц верхних отделов брюшной стенки и болезненность по ходу межрёберных промежутков • Симптомы раздражения брюшины, как правило, отсутствуют.
Методы исследования • Анализ периферической крови — нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ • Посев крови на стерильность • Рентгенологическое исследование органов грудной и брюшной полостей •• Высокое стояние и ограничение подвижности купола диафрагмы •• Наличие уровня жидкости под диафрагмой, смещение соседних органов •• В лёгких — ателектазы, пневмонические фокусы в нижних сегментах •• Выпот в плевральной полости на стороне поражения • КТ, УЗИ, радиоизотопное сканирование с использованием 67 Ga.
Дифференциальная диагностика • Другие абсцессы брюшной полости • Острый холецистит.
ЛЕЧЕНИЕ. Основной метод лечения — хирургический (адекватное дренирование абсцесса чрескожной пункцией и/или оперативным путём), одновременно назначают антибактериальную терапию: антибиотики широкого спектра действия в зависимости от результатов бактериологического исследования и определения чувствительности микроорганизмов к антибиотикам.
Наблюдение • Постоянное наблюдение в течение 6 нед после разрешения процесса • Регулярное проведение анализов крови • Периодическое рентгенологическое исследование органов грудной клетки вплоть до нормализации состояния пациента.
Осложнения • Рецидив абсцесса • Кровотечение • Непроходимость кишечника • Пневмония • Эмпиема плевры • Полиорганная недостаточность • Сепсис • Вскрытие абсцесса в брюшную или плевральную полость • Свищ.
Прогноз • Смертность от 10 до 90% при неадекватном лечении (абсцесс не дренирован, источник инфекции не удалён).
МКБ-10.K65.0 Острый перитонит
Код вставки на сайт
Абсцесс поддиафрагмальный
Поддиафрагмальный абсцесс — абсцесс, локализующийся в полости брюшины под диафрагмой (чаще справа) и возникающий как осложнение острых воспалительных заболеваний, травм или хирургических вмешательств на органах брюшной полости.
Факторы риска • Оперативное вмешательство • Хронические заболевания — цирроз печени, хроническая почечная недостаточность (ХПН), нарушения питания • Применение ГК • Химиотерапия • Лучевая терапия.
Клиническая картина • Боли в подрёберной области, усиливающиеся при глубоком вдохе, с иррадиацией в лопатку или надплечье • Боли в области грудной клетки, чаще справа. При расположении абсцесса близко к передней брюшной стенке болевой синдром более выражен • Тошнота, икота • Вынужденное положение больного на спине, на боку или полусидя • Температурная кривая носит гектический характер • Озноб, потливость • При длительном течении — пастозность кожи, выбухание межрёберных промежутков в зоне локализации абсцесса (обычно IX–XI справа) • Тахикардия • Одышка • При пальпации — ригидность мышц верхних отделов брюшной стенки и болезненность по ходу межрёберных промежутков • Симптомы раздражения брюшины, как правило, отсутствуют.
Методы исследования • Анализ периферической крови — нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ • Посев крови на стерильность • Рентгенологическое исследование органов грудной и брюшной полостей •• Высокое стояние и ограничение подвижности купола диафрагмы •• Наличие уровня жидкости под диафрагмой, смещение соседних органов •• В лёгких — ателектазы, пневмонические фокусы в нижних сегментах •• Выпот в плевральной полости на стороне поражения • КТ, УЗИ, радиоизотопное сканирование с использованием 67 Ga.
Дифференциальная диагностика • Другие абсцессы брюшной полости • Острый холецистит.
ЛЕЧЕНИЕ. Основной метод лечения — хирургический (адекватное дренирование абсцесса чрескожной пункцией и/или оперативным путём), одновременно назначают антибактериальную терапию: антибиотики широкого спектра действия в зависимости от результатов бактериологического исследования и определения чувствительности микроорганизмов к антибиотикам.
Наблюдение • Постоянное наблюдение в течение 6 нед после разрешения процесса • Регулярное проведение анализов крови • Периодическое рентгенологическое исследование органов грудной клетки вплоть до нормализации состояния пациента.
Осложнения • Рецидив абсцесса • Кровотечение • Непроходимость кишечника • Пневмония • Эмпиема плевры • Полиорганная недостаточность • Сепсис • Вскрытие абсцесса в брюшную или плевральную полость • Свищ.
Прогноз • Смертность от 10 до 90% при неадекватном лечении (абсцесс не дренирован, источник инфекции не удалён).
МКБ-10.K65.0 Острый перитонит
Возможности ультразвуковой диагностики в мониторинге лечения поддиафрагмального абсцесса
УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Введение
Первое описание поддиафрагмального абсцесса (ПДА) в литературе на основании аутопсийных данных было опубликовано в 1824 г. [1], а впервые прижизненно диагноз ПДА был установлен английским врачом Barlow в 1845 г. [2]. В последующие годы описанием клинической картины ПДА и диагностикой заболевания занимались Bouchard (1862), Leyden (1882) [3]. Первое успешное хирургическое лечение было проведено Von Volkman в 1879 г. [4]. В 1907 г. Barnard на заседании Королевского общества медицины представил доклад о хирургических аспектах ПДА [5].
Под ПДА до 20–30-х годов XX века понимали «ограниченное скопление гноя, которое на большем или меньшем протяжении прилегает к нижней поверхности диафрагмы» [6]. По предложению Lockwood с 1921 г. данное состояние определяют как отграниченное скопление гноя в поддиафрагмальном пространстве, расположенном в верхнем этаже брюшной полости и ограниченном сверху, сзади диафрагмой, спереди и с боков – диафрагмой и передней брюшной стенкой, снизу – верхней и задней поверхностью печени и поддерживающими ее связками [7].
В поддиафрагмальном пространстве различают внутрибрюшинную и забрюшинную части. Внутрибрюшинная часть серповидной связкой печени и позвоночником делится на правый и левый отделы. В правом отделе различают передневерхнюю и задневерхнюю области. Передневерхняя область ограничена медиально серповидной связкой печени, сзади – верхним листком венечной связки, сверху – диафрагмой, снизу – диафрагмальной поверхностью правой доли печени, спереди – реберной частью диафрагмы и передней брюшной стенкой. Задневерхняя область ограничена спереди задней поверхностью печени, сзади – пристеночной брюшиной, покрывающей заднюю брюшную стенку, сверху – нижним листком венечной и правой треугольной связками печени [8]. Обе указанные выше области сообщаются с подпеченочным пространством, с брюшной полостью. Левостороннее поддиафрагмальное пространство имеет щелевидную форму и располагается между левым куполом диафрагмы сверху и левой долей печени слева от серповидной связки печени, селезенкой и ее связками и передненаружной поверхностью желудка.
Забрюшинная часть поддиафрагмального пространства имеет ромбовидную форму и ограничена сверху и снизу листками венечной и треугольной связок печени, спереди – задней поверхностью внебрюшинной части левой и правой долей печени, сзади – задней поверхностью диафрагмы, задней брюшной стенкой и переходит в забрюшинную клетчатку.
Различают внутри- и внебрюшинные ПДА, которые делятся на лево-, правосторонние и срединные. Эти абсцессы, в свою очередь, различаются по месту нахождения по отношению к своду диафрагмы. Правосторонние: передневерхние, верхнезадние, центральные, задненижние. Левосторонние: верхние, нижнепередние, задненижние, околоселезеночные. Кроме того, различают нижние внебрюшинные право- и левосторонние абсцессы.
Чаще всего ПДА возникает во внутрибрюшинной части поддиафрагмального пространства [8].
Этиология ПДА обусловлена попаданием инфекции в поддиафрагмальное пространство из местных и отдаленных очагов. К наиболее частым причинам относят:
Лишь 10% больных ПДА не имели в анамнезе предшествующих операций и травм [9].
Микробная флора ПДА разнообразна. По данным большинства авторов, чаще всего в гное обнаруживаются стрептококк, стафилококк, кишечная палочка, нередко в культурах отмечается рост неклостридиальной анаэробной флоры [10].
Клиническая картина ПДА многообразна, зависит от наличия или отсутствия в нем газа и нередко обусловлена симптомами основного заболевания или осложнения, на фоне которого развился ПДА. В клинической картине преобладают симптомы острого или подострого гнойно септического состояния.
Большинство пациентов предъявляют жалобы на боли (острые, «резкие», «жгучие»), чаще умеренные в начале болезни, на тянущие боли в правой половине грудной клетки, меняющиеся по интенсивности при движении, кашле, дыхании, напряжении; иррадиирующие в шею, в надплечье, лопатку, ключицу с одноименной ПДА стороны.
Общая слабость, повышение температуры до 37–39° C и другие симптомы интоксикации (озноб, миалгия, слабость, потливость, тахикардия, тошнота, анорексия) характерны для данного заболевания. При осмотре больных отмечаются вынужденное полусидячее положение, бледность кожных покровов, иногда субиктеричность склер. Можно наблюдать, особенно при больших абсцессах, сглаженность межреберий в нижней половине грудной клетки, утолщение кожной складки, пастозность, редко гиперемию на стороне поражения [8].
В начале заболевания при осмотре живота не удается обнаружить никаких симптомов. Позже появляются характерные симптомы: вздутие подреберной области при правостороннем ПДА и парадоксальное дыхание, при котором подложечная область втягивается при вдохе и выпячивается при выдохе. В некоторых случаях определяются изменения кожи и подкожной жировой клетчатки. В поздних стадиях кожа становится слегка желтоватой и сухой на ощупь. Иногда наблюдается полоса припухлости и отечности на боковой поверхности нижней половины грудной клетки; этот симптом связан с нарушением кровообращения в этой области.
Пальпация грудной клетки и живота около диафрагмы обнаруживает мышечное напряжение, соответствующее локализации ПДА (более ясное со стороны брюшной стенки). Иногда можно прощупать край ПДА, когда он опускается из-под диафрагмы по задней поверхности передней брюшной стенки. Наиболее важный симптом, получаемый при пальпации, – чувствительность и особенно болезненность в области его расположения. Для топической диагностики необходимо выявить зону болезненности, соответствующую ПДА [11].
Лабораторные показатели малоспецифичны и отражают наличие активного воспалительного процесса. В общем анализе крови отмечаются анемия, лейкоцитоз со сдвигом влево, ускорение СОЭ. При биохимическом исследовании повышен уровень С-реактивного белка, диспротеинемия. Некоторую информацию о генезе ПДА можно получить при исследовании пунктатов (обнаружение тирозина, гематоидина, желчных пигментов) [8, 10].
К методам диагностики относятся рентгенологическое исследование, КТ органов грудной клетки и УЗИ органов брюшной полости [10,13–15]. Рентгенологическое исследование дает возможность установить наличие и локализацию ПДА, сопутствующие осложнения в плевре и легочной ткани [10,12,13]. КТ органов брюшной полости позволяет четко определить анатомические особенности расположения ПДА, в том числе разграничение внутрибрюшинных и внебрюшинных, располагающихся между листками венечной связки или над верхним полюсом почки.
В литературе имеются весьма скудные единичные описания характерных ультразвуковых признаков поддиафрагмального абсцесса [10]:
Наиболее информативным ультразвуковым признаком ПДА является наличие скопления жидкости (83,3%) и участков затемнения (66,5%) в поддиафрагмальном пространстве. Возможна визуализация гипоэхогенного образования серповидной формы с гиперэхогенными включениями (секвестры, очаги некроза с четко выраженной капсулой).
Чрезвычайно важно отметить, что выявляемое при УЗИ минимальное скопление жидкости в реберно-диафрагмальном синусе (до 10 мл) не может быть диагностировано рентгенологически, так как этим методом можно выявить скопление жидкости или гноя объемом более 200 мл.
Основным методом лечения ПДА является хирургическое лечение (вскрытие и дренирование), дополненное консервативной терапией (дезинтоксикационная, антибактериальная, симптоматическая). В каждом отдельном случае подход к методу оперативного лечения при ПДА определяется локализацией и топографо-анатомическими отношениями в зоне абсцесса [9,10,16–18].
Для иллюстрации возможностей УЗИ в диагностике и контроле результатов оперативного лечения представляем наше клиническое наблюдение.
Клиническое наблюдение
Пациент Л., 1936 г.р., пенсионер. Обратился к онкологу с жалобами на появление болей в правой половине грудной клетки, слабость, одышку при обычной физической нагрузке. Наблюдался у онколога по поводу первично-множественного рака: предстательной железы II ст. (брахитерапия в 2012 г.), рака крайней плоти I ст. (хирургическое лечение в 2013 г.), рака желудка I ст. (хирургическое лечение в 2016 г.).
На момент обращения состояние удовлетворительное. Температура тела 37,2° С. Отмечается легкая бледность кожных покровов. Подкожно-жировая клетчатка развита. Отеков нет. Периферические лимфатические узлы не пальпируются. В легких дыхание ослабленное, не проводится в нижние отделы справа, перкуторный звук притуплен. Тоны сердца ритмичные, ясные. АД 140/90 мм рт. ст. Пульс 69 ударов в минуту.
Живот участвует в акте дыхания, болезненный, мягкий в правом подреберье, глубокая пальпация болезненна. Нижний край печени перкуторно у края реберной дуги. При пальпации печень мягко-эластической консистенции, безболезненная. Симптомы Ортнера и Мерфи отрицательные. Френикус-симптом отрицательный с обеих сторон. Стул одно-двухкратный, неоформленный, без патологических примесей. Мочеиспускание свободное, безболезненное.
Для уточнения диагноза пациенту было выполнено УЗИ органов гепатобилиарной зоны с УЗ-ангиографией: печень в размерах не увеличена: переднезадний размер правой доли 12,2 см (N до 12,5 см), переднезадний размер левой доли 7,0 см (N до 7,0 см). Диафрагмальный край ровный. Структура паренхимы умеренно диффузно неоднородная. Эхогенность умеренно повышена. Внутри- и внепеченочные желчные протоки не расширены. Диаметр воротной вены 1,0 см. Желчный пузырь типично расположен, размерами 9,5 х 2,5 см, с выраженным перегибом в теле. Контуры четкие, ровные. Стенка толщиной 0,3 см, несколько неоднородной структуры, повышенной эхогенности. Содержимое пузыря гомогенное. Диаметр проксимальной части холедоха 0,4 см. Визуализация поджелудочной железы неудовлетворительная (на фоне метеоризма), в осмотренных фрагментах в размерах не увеличена: головка 2,6 см, тело 1,4 см, хвост 2,5 см. Контуры нечеткие. Структура паренхимы умеренно диффузно неоднородная. Эхогенность повышена. Вирсунгов проток не визуализируется. Селезенка в размерах не увеличена – 9,1 х 3,4 см, площадь 25,0 см². Контуры ровные, четкие. Структура паренхимы несколько неоднородная. Эхогенность средняя. Селезеночная вена диаметром до 0,8 см. В правой плевральной полости определяется не менее 1400 мл свободной жидкости.
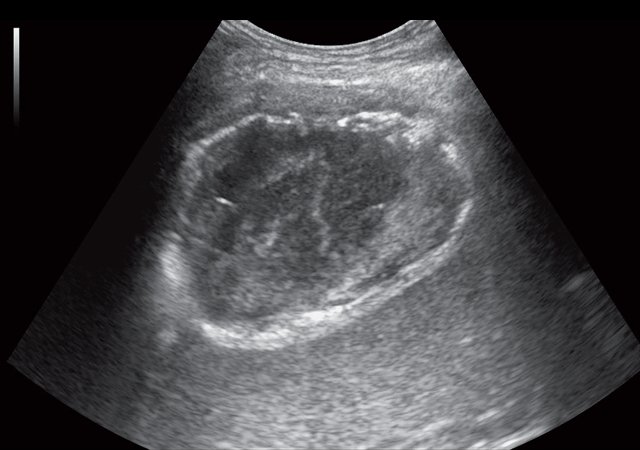
В левой плевральной полости жидкость не визуализируется. В правом поддиафрагмальном пространстве лоцируется жидкостное образование с утолщенными до 0,3 см стенками повышенной эхогенности размерами 10,9 х 6,6 х 8,1см, объемом 307 мл, выраженно неоднородной структуры с наличием гиперэхогенных включений (рис. 1а ), подвижных при УЗИ, аваскулярное (рис. 1б). Образование дифференцируется от правой доли печени.
а) В-режим. В правом поддиафрагмальном пространстве определяется гипоэхогенное жидкостное образование с утолщенными до 0,3 см стенками повышенной эхогенности размерами 10,9 х 6,6 х 8,1см объемом 307 мл, выраженно неоднородной структуры с наличием гиперэхогенных включений.