что такое паравентрикулярные очаги
Что такое паравентрикулярные очаги
Билатеральные, симметричные скопления перивентрикулярных сливных узелков часто передаются как сцепленный с полом доминантный признак, преимущественно затрагивающему женщин (Huttenlocher et al., 1994). Визуализация этого синдрома может напоминать таковую при туберозном склерозе (Di Mario et al., 1993).
Классический синдром может дополнять гипоплазию червя мозжечка и кардиопатии (Parrini et al., 2006). Примерно в половине случаев он сопровождается мутацией в гене филамина 1. Часто является причиной эпилепсии с генерализованными или парциальными судорогами. В последнем случае судороги обычно представлены клиническими и ЭЭГ признаками, подтверждающими происхождение из медиальной части височной доли с началом в зрелом возрасте (Raymond et al., 1994, Dubeau et al., 1995) или во втором десятилетии.
В типичных формах судороги часто легко поддаются контролю, умственная отсталость отсутствует. При осложненных формах с ранним началом судороги частые и плохо контролируемые (d’Orsi et al., 2004). Приблизительно 20% случаев перивентрикулярной гетеротопии могут продолжительное время оставаться бессимптомными (Aghakhani et al., 2005). Хирургическое иссечение медиальной височной доли оказалось неэффективным (Li et al., 1997). Удаление области формирования патологических разрядов, определенной на ЭЭГ (либо в узелках, либо в височной коре), было успешным у некоторых пациентов (Aghakhani et al., 2005, Tassi et al., 2005).
Другие гены (например, ARFGEF2) могут определять эти патологические изменения как у мальчиков, так и у девочек. Односторонние сплошные узловые гетеротопии могут проявляться похожим синдромом. Перивентрикулярные гетеротопии составляют чрезвычайно гетерогенную генетически группу с Х-сцепленным, аутосомно-рецессивным и спорадическим типом. Клинически они могут соответствовать нескольким спорадическим синдромам, часто проявляясь в виде умственной отсталости и других пороков развития (Dobyns et al., 1997, Guerrini и Dobyns, 1998). Parrini (2006) обнаружил, что у 54% из 182 обследованных им пациентов был классический тип; у других пациентов было обнаружено более 14 различных фенотипов, включая другие связи с мальформациями ЦНС, такими как пороки развития височной доли, гиппокампа и мозжечка, соматические аномалии конечностей или связанные с ними патологические состояния, такими как синдром Элерса-Данлоса. Перивентрикулярные гетеротопии также могут быть ассоциированы с критическими дисплазиями (Wieck et al, 2005).
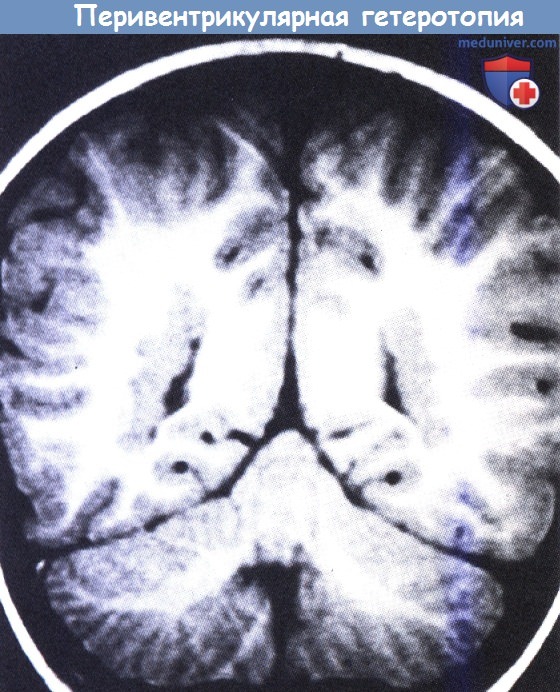
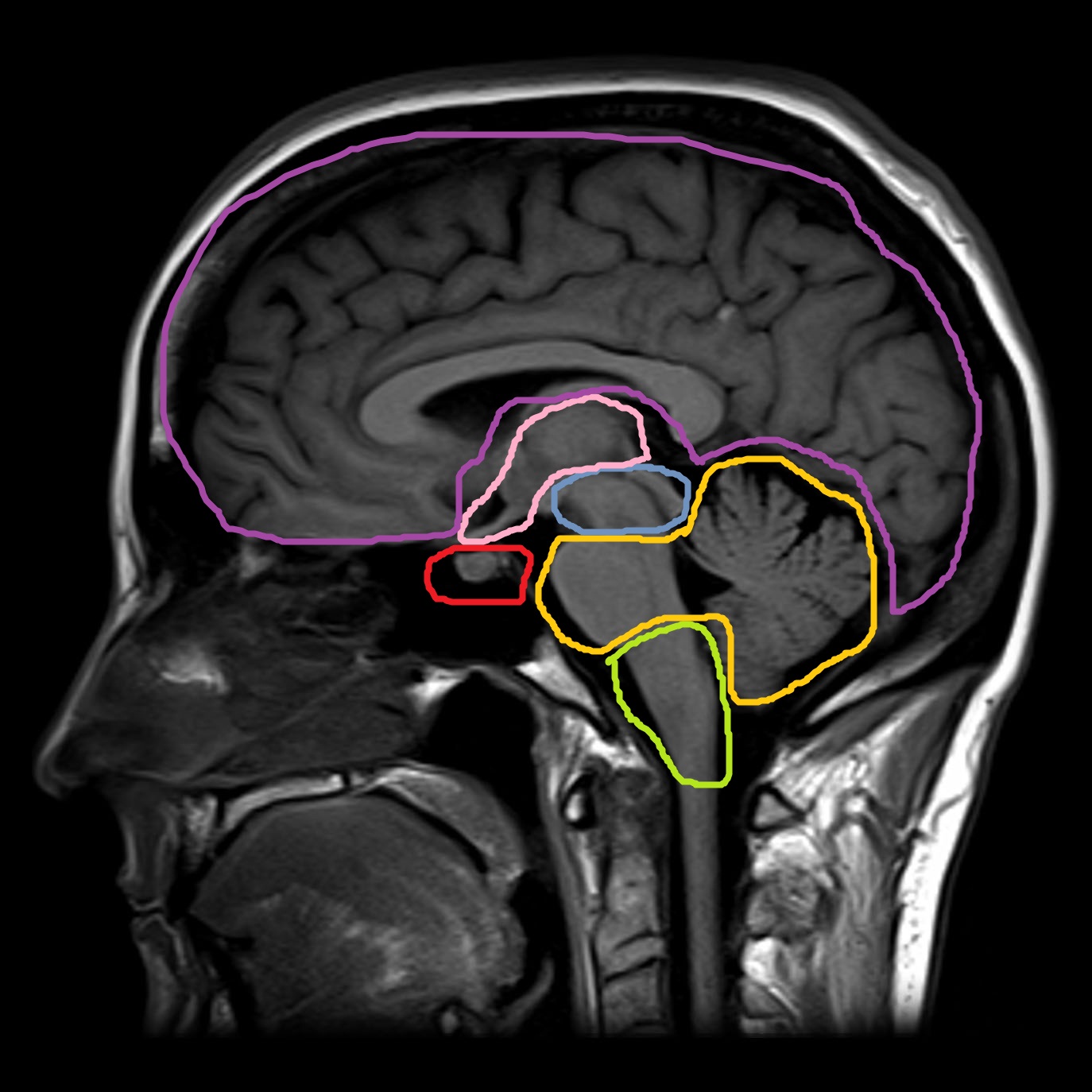
сливающиеся узелки гетеротопированного серого вещества выстилают внешние стороны обоих боковых желудочков. 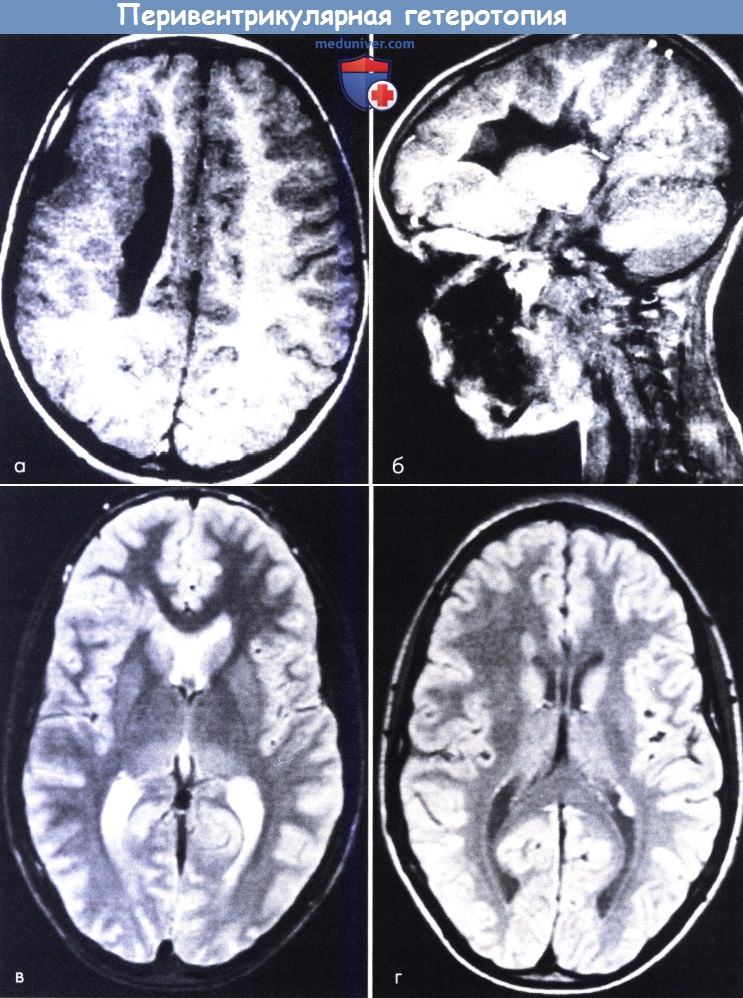
(а, б) пятилетняя девочка с левосторонней врожденной гемиплегией и нормальным интеллектом.
Т1-взвешенная последовательность МРТ показывает массы гетеротопированного серого вещества, выстилающие правый латеральный желудочек и обусловливающие фестончатый контур его полости.
(в, г) Правосторонняя лобная и левосторонняя затылочная гетеротопия у 16-летнего мальчика с двумя недавними эпизодами судорог (нормальный неврологический статус и развитие).
Редактор: Искандер Милевски. Дата публикации: 29.11.2018
Лейкоареоз – цереброваскулярные заболевания
Лейкоареоз – цереброваскулярные заболевания
Последнее редактирование: 25/10/2019, Доктор Мигель Б. Ройо Сальвадор, Номер в коллегии: 10389. Нейрохирурга и Невролога.
Última actualización: 27/03/2019, Dr. Miguel B. Royo Salvador, Numero colegiado 10389. Neurocirujano y Neurólogo.
Определение
Цереброваскулярные заболевания – это группа заболеваний головного мозга, обусловленных патологическими изменениями и очаговой дисфункцией вещества головного мозга из-за недостаточной снабжаемости тканей кислородом и питательными веществами. Различают острые и хронические, ишемические и геморрагические процессы.
В 1987 году Хачинский предложил понятие лейкоареоза (от греческого leuko = белый и araios = разрежение) для того, чтобы дать определение нарушениям в белом веществе головного мозга на снимках КТ и МРТ исследований. Повреждения могут быть точечные или более широкие: очаговые и расплывчатые. С этим термином не было предложено клинических или патологических соотношений, поэтому речь идет всего лишь о термине для описания анормальных, довольно часто встречающихся изображений. То есть речь идет о типе нейроизображения, с которым могут быть связаны разные клинические и патологические ситуации, разнородные по типу морфологических нарушений.
Белое вещество получает подпитку благодаря сложной системе микроваскуляризации головного мозга, которая состоит из маленьких пронизывающих артериол, берущих начало из основных артерий головного мозга. Речь идет о заключительных артериях большой длины и маленького размера. Из-за этого белое вещество возле желудочков (в перивентрикулярном пространстве) становится зоной ограниченной васкуляризации, что делает ее особенно склонной к ишемии. Сужение и уменьшение кровотока в артериолах может привести к снижению поступления крови в определенную зону и через некоторое время привести к появлению лейкоареоза.
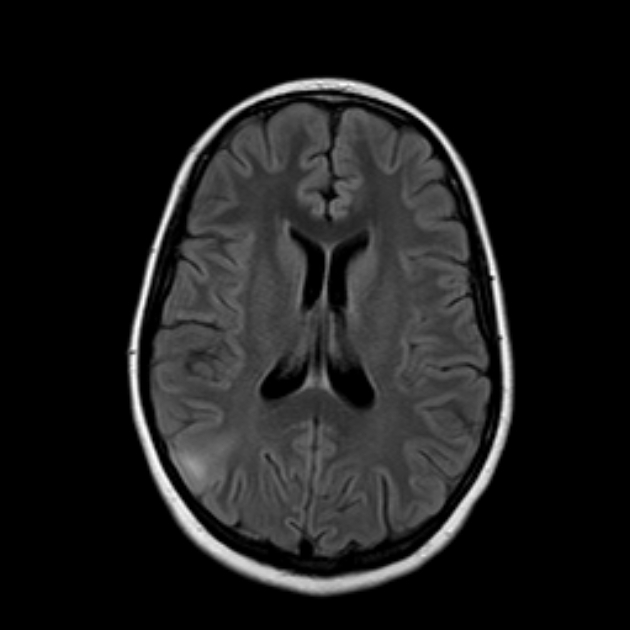
Развитие лейкоареоза обычно следует по определенному сценарию. Сначала наблюдаются перивентрикулярные поражения возле границ боковых желудочков (Рис.1), затем, в зависимости от тяжести проблемы, образуются новые очаги вокруг первоначальных повреждений (Рис.2).
Степени и симптомы
Так как речь идет об описательном термине, лейкоареоз сам по себе не имеет симптомов, но различные степени нейроизображения этих повреждений связаны с соответствующей симптоматикой.
Основные симптомы, имеющие отношение к некоторым степеням лейкоареоза: ишемический инсульт, нарушения когнитивных функций, нарушения походки, колебания в настроении и нарушения сфинктера.
Различают следующие степени лейкоареоза от 0 до III:
– 0 и I степени достаточно легкие и без соответствующих известных специфических симптомов.
– II и особенно III степени более тяжелые, этот тип лейкоареоза поражает более широкую площадь белого вещества головного мозга, повреждает оба полушария, очаги поражения широко распространены по всему головному мозгу, заболевание приобретает прогрессирующий характер. Обычно его обнаруживают у людей с психическими расстройствами, которые связаны с неврологическими повреждениями или симптомами деменции.
Диагностика
Как мы уже упоминали, лейкоареоз виден на нейроизображениях КТ и МРТ головного мозга, с пониженной и повышенной частотой соответственно.
МРТ головного мозга, включающее серии в T2 и FLAIR, является наиболее распространенной техникой для выявления лейкоареоза.
Оценочная шкала Фазекаса (Рис.3) наиболее часто используется для определения степени поражения белого вещества на изображениях МРТ:
– степень 0: отсутствие очагов поражения;
– степень 1: отдельные очаги поражения;
– степень 2: очаги поражения соединяются друг с другом;
– степень 3: поражения, охватывающие отдельные области головного мозга.
– Согласно методу Filum System ® :
Мы часто встречаем изображения лейкоареоза в белом веществе головного мозга в горизонтальных разрезах МРТ при сигнале T2, чаще всего это 1 степень и реже 2, у пациентов с диагнозами патологий, входящих в заболевание концевой нити или нейро-черпено-позвоночный синдром Их количество составляет около 45% от всей нашей базы данных и включает все возрастные группы.
Причины
В настоящее время, патогенез лейкоареоза противоречив.
Некоторые авторы напоминают, что до сих пор не выяснено, насколько совпадают механизмы, провоцирующие маленькие очаги ишемии, с теми, что вызывают обширный рассеянный лейкоареоз. Кроме того, неизвестно, являются ли патологические нарушения, связанные с лейкоареозом, причиной или следствием повреждений в белом веществе.
Существуют две основные гипотезы: аномалия саморегуляции кровотока или нарушение гемато-энцефалического барьера.
Самый признаваемый, на сегодняшний день, механизм появления лейкоареоза – это хроническая ишемия из-за повреждения проникающих артерий.
Гипертония и другие патологии, влияющие на кровоток и снабжение мозга кислородом, похоже, тесно связаны с обширным лейкоареозом.
– Согласно методу Filum System ® :
На основе наблюдаемой связи между лейкоареозом и отдельными небольшими очагами ишемии на снимках у пациентов с диагнозом: заболевание концевой нити и нейро-черепно-позвоночный синдром, в нашем центре появилась гипотеза возможного патогенеза: лейкоареоз также может быть связан с натяжением спинного мозга из-за слишком напряженной концевой нити. При этом ишемия может появляться во всех тканях нервной системы из-за коллапса кровеносных сосудов малого диаметра.
Факторы риска
С одной стороны, признаваемые факторы риска для цереброваскулярных заболеваний относятся к наследственным или индивидуальным характеристикам и стилю жизни.
С другой стороны, основными факторами риска для появления лейкоареоза являются: возраст и гипертония, хотя также его связывают с такими заболеваниями, как сахарный диабет, сердечные заболевания или стеноз артерий, которые влияют на нарушение микроциркуляции головного мозга, приводящее к димиелизации сосудистого происхождения, что может спровоцировать появление очагов ишемии.
– Согласно методу Filum System ® :
У пациентов с лейкоареозом в белом веществе головного мозга и диагнозами заболевания концевой нити и нейро-черепно-позвоночного синдрома наблюдается общий фактор риска: семейная предрасположенность.
Натяжение нервной системы, провоцируемое концевой нитью, (заболевание концевой нити) может спровоцировать нарушение кровоснабжения в спинном мозге и во всей нервной системы. Речь идет о генетическом заболевании, которое передается по наследству.
Осложнения
Лейкоареоз все чаще соотносится с когнитивными нарушениями или изменениями в поведении пациентов. Клинические проявления в отношении когнитивных функций могут быть как легкими, так и привести к деменции. В основном нарушения проявляются в области скорости когнитивной обработки и исполнительной функции.
Лечение
Обычно существует несколько методов эффективного лечения для задержки развития лейкоареоза, которые рекомендуются в зависимости от того, к какому заболеванию относится его появление.
Наиболее подходящим лечением для задержки развития лейкоареоза является поддержание сбалансированного питания, с продуктами, богатыми фолиевой кислотой, фолатами и витаминами группы В. Рекомендуется избегать токсичных веществ и нездорового образа жизни.
– Согласно методу Filum System ® :
Список литературы
Свяжитесь с нами
Меня зовут Нина, я буду ассистентом в Вашей консультации.
Все консультации, полученные через этот формуляр или по электронной почте Барселонского Института Киари & Сирингомиелии & Сколиоза, передаются медицинскому отделу, и ответы проверяются доктором М. Б. Ройо Сальвадор.
МР-анатомия головного мозга
Строение лекции
Основные морфологические отделы мозга
Внутренняя структура больших полушарий.
Серое вещество состоит из коры, которое полностью покрывает большие полушарии головного мозга. Белое вещество расположено под серым веществом головного мозга. Однако в белом веществе также присутствуют участки с серым веществом — скопления нервных клеток. Их называют ядрами (nuclei). В норме существует четкая граница между белым и серым веществом. Дифференциация белого и серого вещества возможна на КТ, но лучше дифференцируется на МРТ.
Кортикальная дисплазия
При кортикальной дисплазии границы между белым и серым веществом стираются. В таком случае дополнительно следует использовать последовательность Т1 инверсия восстановления. На данных изображениях границы будут заметны, за исключением участков кортикальной дисплазии.
Инфаркт
При цитотоксическом отеке, развивающейся в первые минуты инфаркта головного мозга, также теряется дифференцировка между белым и серым веществом, что является ранним КТ признаком инфаркта головного мозга.
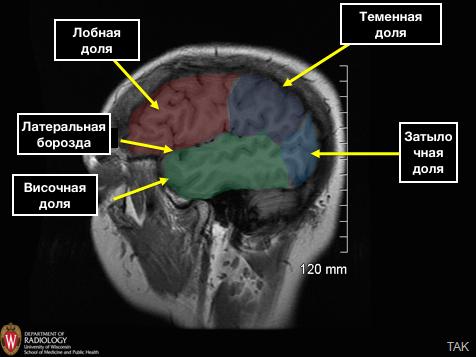
Большие полушария головного мозга
Полушария головного мозга разделяются между собой большим серповидным отростком. В каждом полушарии выделяют 4 доли:
Лобная доля отделяется от теменной при помощи центральной или раландовой борозды, которая отлично визуализируется, как на аксиальных, так и на сагиттальных срезах.
Лобная доля отделяется от височной доли при помощи латеральной борозды, которая отлично визуализируется, как на сагиттальных и аксиальных, так и на фронтальных срезах.
Теменная доля отделяется от затылочной доли при помощи одноименной теменно-затылочной борозды. Данная линия еще разделяет каротидный и базиллярный бассейн.
Некоторые авторы в отдельную борозду выделяют островок, который является большим участком коры, покрывающий островок сверху и латерально, образует крышечку (лат. pars opercularis) и формируются из части прилегающих лобной, височной и теменной долей.
Другие авторы объединяют островок с височной долей.
Границы долей
Границы долей
Границы лобных и теменных долей.
Симптом усов – постцентральная извилина.
Поясная извилина – постцентральная извилина.
Для правильного определения границы лобных и теменных долей сначала находим центральную борозду. В данную борозду вписывается символ Омега – ω на аксиальных срезах.
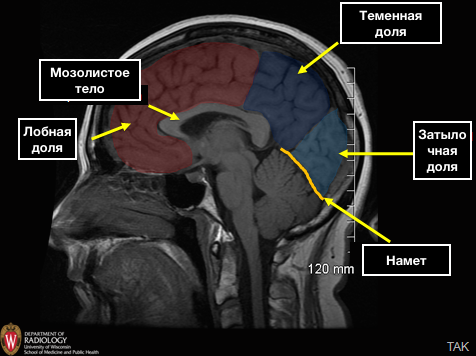
Поясная борозда.
На сагиттальных срезах нужно найти мозолистое тело над ним расположена поясная борозда, которая кзади и кверху продолжается в постцентральную борозду, от которой кпереди расположена центральная или роландова борозда.
Диагностика
Диагноз РС — клинико-визуализационный, требует подтверждения диссеминации в пространстве (признаков многоочагового поражения головного мозга) и во времени (несколько обострений по данным клинической или иной оценки или очаги различной давности при МРТ с контрастным усилением).
При несоблюдении одного из условий, для своевременной постановки диагноза используются данные о наличии олигоклональных антител в ликворе.
Очаги на МРТ, характерные для РС, обычно выявляются в перивентрикулярных областях, мозолистом теле, семиовальном центре и, реже, в структурах подкоркового белого вещества и подкорковых ядрах. Очаги РС (бляшки) обычно овальной формы. Очаги, как правило, распространяются от мозолистого тела под прямым углом; при оценке изображений на сагиттальных срезах, такой характер изменений называется пальцы Доусона. Очаги РС имеют повышенную интенсивность на протонной плотности и T2-взвешенных изображениях. Многие очаги, особенно которые отмечаются длительно, гипоинтенсивные на T1-взвешенных изображениях (так называемые, «чёрные дыры»); другие становятся совсем неразличимыми.
При использовании стандартных T2-взвешенных последовательностей МРТ, возможна недооценка размера бляшек РС, их общего количества, в особенности в корковых областях. Дополнительные последовательности МРТ, такие как диффузионно-взвешенные изображения и МР-спектроскопия, часто выявляют вовлечение участков белого вещества пациентов РС сигнал от которых, при использовании других последовательностей, нормальный. Однако, ввиду высокой частоты встречаемости неспецифических поражений головного мозга, высок риск ложноположительных результатов. Более того, изменение диагностических критериев McDonald в 2017 году, вероятно, сделает эту проблему более значимой.
МРТ спинного мозга
Очаги при проведении МРТ спинного мозга у больных РС выявляются также часто, как и очаги головного мозга, при этом, первые чаще бывают бессимптомными. У здоровых лиц, напротив, частота выявления патологических сигналов на МРТ спинного мозга составляет всего 2%, поскольку, не связанные с РС гиперинтенсивные изменения сигнала на МРТ головного мозга, характерные для пожилых людей, не отмечаются в спинном мозге.
МР-характеристики типичных очагов в спинном и головном мозге сходны.
Перифокальный отёк ткани спинного мозга незначителен или не отмечается.
Дополнительное проведение МРТ спинного мозга может увеличить вероятность выявления диссеминации очагов в пространстве и повысить диагностическую чувствительность, по сравнению с проведением только МРТ головного мозга. Возможная диагностическая ценность МРТ спинного мозга при РС показана в исследовании с участием 104 пациентов на ранней стадии РС, имеющих низкую степень инвалидизации (Bot JC, Barkhof F, 2004). Постановка диагноза РС проводилась в соответствии с критериями Poser с соавт. (1982). Патологические очаги на МРТ спинного мозга были выявлены у 83%, очаги были фокальными; фокальные очаги чаще были множественными (медиана количества 3), небольшого размера (медиана размера 0,8 позвоночного сегмента) и локализованными преимущественно в шейном отделе позвоночника (56%). Диффузное поражение было выявлено у 13%, обычно сочеталось с выявлением очагов. В этой группе пациентов, оценка спинного мозга, в дополнение к МРТ головного мозга, в сравнении с проведением только МРТ головного мозга, повышало диагностическую чувствительность оригинальных критериев McDonald (2001) с 66 до 85%.
Большая протяжённость очагов спинного мозга, особенно, если она превышает три сегмента спинного мозга; если поражение вовлекает преимущественно центральные отделы спинного мозга на аксиальных срезах МРТ, характерны для оптиконевромиелита или сходных заболеваний.
Сравнительные характеристики острых и хронических очагов
Острые очаги РС на МРТ, как правило, более крупные, чем хронические и имеют несколько размытые границы. По мере разрешения, они уменьшаются в размере, края становятся более ровными. Эти изменения отражают прежде всего уменьшение отёка и воспаления, возникающих при формировании активной бляшки; с достижением ремиссии; остаются только резидуальная область демиелинизации, глиоза и увеличенные межклеточные пространства. МР-картина первично-прогрессирующего рассеянного склероза представлена меньшей распространённостью изменений, большей встречаемостью небольших очагов, меньшим количеством новых очагов, накапливающих гадолиниевый контраст, для неё характерно менее активное появление очагов в единицу времени, чем при вторично-прогрессирующей форме РС (Ingle GT, Thompson AJ, 2002).
Гадолиний-ДТПА, парамагнитное контрастное вещество, которое может проникать только через повреждённый гематоэнцефалический барьер и помогает выявлять активные очаги повреждения. Гадолиний повышает интенсивность сигнала на T1-взвешенных изображениях. Нет однозначного мнения о том, что воспаление является провоцирующим фактором, вызывающим демиелинизацию и аксональную дегенерацию, однако интенсивность «окраски» гадолиниевым контрастом уменьшается или исчезает после лечения глюкокортикоидами, терапия восстанавливает целостность гематоэнцефалического барьера.
Очаги накопления гадолиниевого контраста на T1-взвешенных последовательностях МРТ часто соответствуют областям повышенного сигнала на T2-взвешенных изображениях и низкой интенсивности сигнала на T1-взвешенных изображениях без контрастного усиления, возможно, ввиду отёка. Важность очагов накопления гадолиниевого контраста при РС подтверждается следующими фактами:
Особенности гадолиниевого усиления дают ценную информацию о патологических механизмах развития очагов. Концентрические очаги накопления контраста без контрастирования центральных частей очагов на месте прежних очагов или в областях усиленного фокального воспаления. Они более крупных размеров и сохраняются более длительно, чем очаги с однородным усилением. Однако, кольцевидные усиления редко сочетаются с развитием гипоинтенсивных поражений на МРТ в T1 режиме.
Поэтому, кольцевидные очаги связываются с повышением активности заболевания и распространённым поражением ткани и могут быть признаком воспалительных изменений, более характерных для агрессивных форм заболевания. Кольцевидное усиление может развиваться в виде неполных (разомкнутых) колец, что более характерно для РС, чем для инфекционных и опухолевых заболеваний.
Большинство очагов РС изоинтенсивны по отношению к белому веществу на T1-взвешенных МР-изображениях, однако, некоторые из них, гипоинтенсивны или выглядят как «чёрные дыры», что особенно характерно для супратенториальных очагов. Эти гипоинтенсивные очаги не имеют определённых временных характеристик, приблизительно половина из них приобретают характеристики нормальной мозговой ткани через несколько месяцев. Исчезновение чёрных дыр наиболее вероятно связано с ремиелинизацией и регрессом отёка (Bitsch A, Kuhlmann T, 2001).
Несмотря на скудность доказательных данных, персистирующие чёрные дыры рассматриваются как признаки тяжёлой демиелинизации и гибели аксонов. На патогистологическом уровне, как было показано в исследовании, сопоставливавшем данные МРТ и патологоанатомических исследований, причиной накопления персистирующих чёрных дыр, является прежде всего аксональное повреждение. Такие очаговые повреждения аксонов, вероятно, способствуют Валлеровской дегенерации нейронов. В противоположность этим данным, в другом исследовании чёрные дыры рассматриваются как признаки ремиелинизации (Barkhof F, Bruck W, 2003).
Усовершенствованные методы МРТ
На основании данных стандартных (конвенционных) последовательностей трудно отличить отёк при развитии острых бляшек от глиоза и демиелинизации на месте хронических. Кроме того, стандартные последовательности МРТ не могут различить другие проявления патологического процесса при РС, такие как демиелинизацию, ремиелинизацию, гибель аксонов и глиоз.
Фосфорная магнитно-резонансная спектроскопия (МРС) может оценить показатели метаболизма фосфолипидов, протонная МРС предоставляет информацию о других метаболитах, таких как N-ацетиласпартат (NAA, вещество, которое находится только в нейронах), креатинфосфат (Cr, источник энергии), соединения, содержащие холин (компоненты мембраны), и молочная кислота (МК). Хроническое течение РС сопровождается уменьшением количества NAA, по сравнению с количеством холина и Cr в головном мозге. Наиболее часто, это оценивается при помощи отношения NAA/Cr. Уменьшенное отношение означает гибель нейронов или аксонов, что соответствует данным патологоанатомических исследований, и протекает одновременно с развитием функциональных нарушений при РС. Более того, концентрация NAA во всём головном мозге может быть чувствительным суррогатным маркером нейрональной гибели при РС (Rigotti DJ, Inglese M, 2007,2012).
Диффузионно-взвешенные и диффузионно-тензорные последовательности МРТ, как и МРС, могут обеспечить информацией о распространённости гибели аксонов и диффузных изменений нормального белого вещества, а также, о динамике изменений серого вещества, которое на стандартных последовательностях выглядит нормально. Количественные методики МРТ, такие как отношение переноса намагниченности, всё чаще используются для оценки содержания миелина и количества аксонов.
Диффузионно-тензорные последовательности помогают проводить оценку фракционной анизотропии, что отражает соотношение объёма однонаправленного движения молекул воды к объёму разнонаправленного движения. Эта методика пригодна для оценки целостности проводящих путей белого вещества, у которого, в норме высокая степень анизотропии по причине линейного расположения структур с преимущественным движением воды вдоль миелинизированных волокон. Повреждение аксонов или миелиновых оболочек повышает диффузию воды через структуры проводящих путей и повышает фракционную анизотропию.
Белое вещество с обычными характеристиками, которое непосредственно прилежит к бляшкам на T2 изображениях, может давать аномальный сигнал со сниженной анизотропией. Например, в исследовании, в котором проводилась оценка 36 бляшек белого вещества головного мозга у 20 пациентов с РС при оценке при помощи фракционной анизотропии было установлено, что средний размер бляшек, уменьшившийся на 40%, был значительно больше (145%) по сравнению с размером при оценке при помощи обычных T2-последовательностей на МРТ.
Несмотря на то, что при РС поражается преимущественно белое вещество, вовлечение коркового серого вещества встречается нередко. Стандартные (конвенционные) T2-взвешенные последовательности МРТ могут недооценивать размер бляшек РС, их общее количество, в особенности в корковых областях. Визуализация поражений серого вещества может быть улучшена при использовании методик МРТ с индукцией магнитного поля 7 Тл, двух — и трёхмерных изображений в режиме FLAIR (режим с подавлением сигнала свободной воды), импульсной последовательности с применением двойной инверсии T1-взвешенных изображений, и диффузионно-тензорных изображений.
Радиологически изолированный синдром
Радиологически изолированный синдром (РИС) определяется как случайная находка на МРТ головного (чаще) или спинного мозга. Как правило, причиной направления на МРТ служит другое состояние, не связанное с подозрением на РС, — головная боль или травма.
Кроме аномалий белого вещества, у отдельных пациентов с РИС на МРТ в режиме импульсной последовательности с применением двойной инверсии выявлялись демиелинизирующие поражения коры головного мозга.
Характерные изменения белого вещества, у пациента, даже в отсутствии неврологических нарушений, могут быть основой для подозрения на РС. Для описания случайных находок на МРТ — изменений белого вещества, характерных для рассеянного склероза Okuda с соавт (2009) был предложен термин «радиологически изолированный синдром» (РИС).
Очаги у пациентов без характерных для рассеянного склероза симптомов в анамнезе, должны соответствовать критериям по внешнему виду и признакам диссеминации в пространстве: овоидные, с чёткой границей или однородные очаги, как с вовлечением мозжечка, так и без; гиперинтенсивные на T2 >3 мм и соответствующие как минимум трём из четырёх критериев Barkhof
(1) девять и более очагов, или один или более очагов накапливающих контраст,
(2) три или более перивентрикулярных очага,
(3) один или более юкстакортикальных очага, и
(4) один или более инфратенториальных очага; и характер изменений белого вещества ЦНС не соответствует сосудистому.
РИС — относительно редкое состояние. В исследовании с участием госпитализированных пациентов, распространённость составила 0,15% у лиц в возрасте 15–40 лет которым проводилось МР головного мозга по различным медицинским показаниям (Granberg T, Martola J, Aspelin P, 2013). В Шведском регионе с высокой распространённостью рассеянного склероза (заболеваемость в Швеции составляет 10,2/100,000 человек в год), частота вновь выявленных случаев РИС составила 0,8 на 100,000 человек в год (Forslin Y, Granberg T, Jumah A. A. ). В течение последующих 5 лет после выявления РИС, демиелинизирующий эпизод с неврологическими нарушениями развивался у 30% пациентов с РИС, и у двух третей — отмечено прогрессирование появлением визуализационных признаков новых поражений на МРТ (Labiano-Fontcuberta A, Benito-Leon J. 2016). В настоящее время РИС не является показанием для назначения болезнь-модифицирующего лечения.
В ретроспективном исследовании с участием 326 пациентов (218 женщин, средний возраст 34,5 лет в диапазоне 10–55 лет) проводилось МРТ до и после контрастного усиления по причине головной боли без диагноза рассеянного склероза или клинически изолированного синдрома, распространённость гиперинтенсивности белого вещества составила 51.5%. [63] Картина соответствующая «контактному » критерию Barkhof выявлялась у 2,4% пациентов, а критерию Barkof 3 мм у 7,1%. Критериям McDonald соответствовали 24,4% (»контактные») и 34,5% — 3 мм. Соответствие «контактному» критерию предполагает перивентрикулярные очаги, прилежащие к желудочкам, а 3 мм критерии — перивентрикулярные очаги, отграниченные от желудочков 3 мм. Для сравнения, распространённость рассеянного склероза в общей популяции составляет 0,085% (Liu S, Kullnat J, Bourdette D, 2013).
МРТ критерии диагностики рассеянного склероза MAGNIMIS (2016)