что такое монголоидные пятна у новорожденных
Что такое монголоидные пятна у новорожденных
Синонимы: наследуемый кожный меланоцитоз, сакральное голубое пятно новорожденных.
Определение. Врожденное серовато-синее пятно, обычно расположенное на коже поясничной и/или крестцовой области.
Историческая справка. Антропологи Эрвин Бельц (1849-1913), Отто Финш (1839-1917), Бунтаро Адахи (1865—1945) первыми обратили внимание на факт образования синих пятен на крестце новорожденных младенцев цветных рас. В силу частоты встречаемости именно у представителей монгольской расы они и получили свое название. Их возникновение у других цветных народов наблюдается реже, а у белых европеоидов они практически не встречаются. Английский ученый сэр Герберт Рисли в 1901 г. по заданию колониального правительства проводил расовое освидетельствование населения Индии и установил, что во множестве областей этой страны от 80 до 90% новорожденных младенцев имеют данный признак.
Известный русский гематолог Б. Н. Вишневский в книге «Человек как производительная сила» (1925) также писал: «Акушерки, фельдшерицы, врачи легко могли бы наблюдать новорожденных и отмечать у них частоту появления, главным образом, на крестце своеобразных сине-черных пятен. Этот признак считается характерным для новорожденных монгольской расы. Подобные «монгольские пятна» не остаются на всю жизнь и скоро проходят». В мире существует разное отношение к появлению данного образования. В Азии монгольское пятно называют еще «отметиной Чингисхана». Оказалось, что в каждом двухсотом жителе Азии присутствует особый ген, принадлежавший одному человеку, жившему в XII веке. Ученые назвали его «геном Чингисхана». Математическими расчетами и предположениями они доказывают, что сегодня в мире 16 млн человек являются потомками Чингисхана.
У мусульман монгольское пятно называют «шлепком аллаха». Буряты называют пятно «мэнгэ» и оно традиционно считается небесной отметиной. Аналогично рассуждают калмыки, считая себя особым, богом избранным народом. Во Франции после войны с Наполеоном рождались младенцы с монгольским пятном, что, конечно же, объясняется участием в войне 1812 г. астраханских и ставропольских калмыцких полков в составе русской армии. У большинства новорожденных хакасов и хакасок есть монгольское пятно. Такое же пятно есть у большинства корейцев и японцев, что является доказательством родства всех этих народов. В Эквадоре и Бразилии матери европейского происхождения воспринимают как неприятность наличие у новорожденного ребенка данного пятна («медаль на попе»). У эскимосов и полинезийцев сакральное пятно, наоборот, считается знаком «чистой породы».
Этиология и патогенез монгольского пятна. Клетки монгольского пятна являются меланоцитами, которые в процессе эмбриональной миграции из нервного гребня не достигли эпидермиса, а остались в дерме. Существует мнение, что у всех новорожденных детей (независимо от расы) в дерме присутствуют меланоциты. Различия существуют в количестве этих клеток в дерме. Данный кожный меланоцитоз развивается при наличии большого числа дермальных меланоцитов.
Возраст и пол. Существует с рождения. Пол значения не имеет.
Раса. Встречается у 90—100% детей-азиатов, у 63% детей-индийцев, у 65—96% детей негроидной расы, у 46% детей-испанцев, у 85—90% детей-южноамериканцев, у 1-13% белокожих детей, у 85—90% детей американских индейцев. Такие пятна имеют 99,5% японских годовалых детей, к 10 годам — эти пятна остаются только у 6% японцев. Монгольские пятна встречаются и в Европе, хотя и очень редко (например, в Болгарии — 0,6%). Распространены у монголов, китайцев, индонезийцев, казахов, киргизов, якутов, айнов, корейцев, бурятов, калмыков, тувинцев и эскимосов.
Элементы сыпи монгольского пятна. Обычно единичное образование, но бывает и несколько очагов поражения. Это отграниченное и обычно неправильной формы округлое плоское пятно. Размер варьирует от 1 см до целых анатомических областей (в 85% случаев вовлечено менее 5% поверхности тела и только в 5% — более 15% поверхности кожного покрова). Описываются случаи диффузного поражения кожного покрова. Так, у 9-месячного ребенка мужского пола было выявлено монгольское пятно, которое располагалось на туловище, голове, шее, ладонях и подошвах, в области половых органов. В возрасте 16 месяцев интенсивность серо-голубой пигментации существенно снизилась. Также опубликован случай обширного поражения у китайского ребенка. Отмечалось поражение волосистой части головы в области затылка. Кроме того, очаги имелись на шее, пояснице, крестце и ягодицах.
Цвет синюшный, зеленовато-синий, серовато-синий или реже коричневатый. Пятно напоминает кровоподтек в стадии инволюции.
Локализуется, как правило, в поясничной и крестцовой областях.
Гистология монгольского пятна. В дерме, особенно в ее средней части, имеются веретенообразные и звездчатые клетки, заполненные зернами коричневого пигмента. Эти клетки расположены как небольшими группами, так и рассеянно. Они являются меланоцитами.
Диагноз устанавливается клинически.
Дифференцируют с невусами Ота и Ито. Иногда монгольские пятна принимают за повреждение мягких тканей от жестокого обращения с детьми.
Течение и прогноз монгольского пятна. Данный меланоцитоз развивается внутриутробно и наиболее заметен при рождении. Образования являются более темными до одного года и могут увеличиваться в размере до двух лет. Монгольское пятно исчезает к 6—12 годам. Так, у нигерийских новорожденных детей кожный меланоцитоз наблюдался в 74,8% случаев, у детей дошкольного возраста — только в 13,6% случаев. У всех наблюдаемых детей пятна разрешились к 6-летнему возрасту. Только 3—4% этих образований остаются в течение жизни. При обширном распространении данного кожного меланоцитоза следует заподозрить наличие пигментоваскулярного факоматоза 2-го и 4-го типов. Меланома на месте данного образования не развивается.
Лечение монгольского пятна не проводится. Если монгольские пятна сохраняются после пубертатного периода, то эти образования можно скрыть с помощью косметических средств или осветлить лазером.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Монгольское пятно
Монгольское пятно — присутствующий с рождения участок серо-синей пигментации кожи, имеющий округлую или неправильную форму. Чаще всего пигментация располагается в пояснично-крестцовой области. Данное образование является одной из форм врожденных пигментных невусов. В диагностике монгольского пятна важное значение имеет его дифференцировка с меланомоопасными новобразованиями. Как правило, пигментация постепенно исчезает в течение первых 4-5 лет жизни. Лечение не требуется.
Общие сведения
Монгольское пятно получило свое название из-за того, что с ним рождается 90% детей, принадлежащих к монголоидной расе: китайцы, корейцы, вьетнамцы, японцы, а также индонезийцы, индейцы, эскимосы и айны. Монгольское пятно часто встречается у новорожденных негроидной расы и лишь у 1% европеоидов. Благодаря своей локализации в области крестца пятно еще называют «сакральное пятно».
Причины возникновения монгольского пятна
Как известно, кожа состоит из 2 слоев: поверхностного — эпидермиса и более глубокого — дермы. Клетки, вырабатывающие пигмент меланин, обуславливающий цвет кожи, находятся в эпидермисе и носят название меланоциты. У лиц европеоидной расы образование меланина происходит в основном под воздействием ультрафиолетовых лучей, в результате чего получается загар. У людей других рас выработка меланина происходит постоянно, придавая коже определенный цвет. Причем цвет кожного покрова зависит не от количества меланоцитов, а от их функциональной активности.
В процессе эмбрионального развития у плода происходит миграция меланоцитов в эпидермис из эктодермы. Современная дерматология считает, что образование монгольского пятна связано с не полным завершением этого процесса, когда часть меланоцитов остается в более глубоком слое кожи — дерме. Продуцируемый ими меланин и является причиной серо-синюшнего окрашивания кожи.
Проявления монгольского пятна
Монгольское пятно является врожденным невусом. Его цвет может быть серо-голубым, синюшним, реже — синевато-коричневым. Характерна равномерность окрашивания по всей поверхности пятна. Пигментация может иметь овальную или округлую форму, но чаще встречаются пятна неправильной формы. Размеры пятна также вариабельны, как и его форма. Оно может быть с небольшую монету и достигать более 10 см в диаметре, покрывая при этом целую часть тела новорожденного (поясницу, ягодицу или спину).
Как правило, пятно располагается в области поясницы и крестца, но может локализоваться на коже спины, задней поверхности голени, ягодиц и других участках тела. В некоторых случаях отмечается миграция пятна, т. е. его смещение от изначального положения (например, с крестца на ягодицу). Типичным является единичное монгольское пятно, но встречаются и множественные пятна различной локализации.
Первое время после рождения ребенка цвет монгольского пятна может становить более насыщенным, но затем оно уменьшается в размерах и тускнеет. Обычно пигментация полностью исчезает к 4-5 годам жизни ребенка, реже — к 7-13 годам. В отдельных случаях она сохраняется у лиц взрослого возраста. Чаще это бывает в случае множественных пятен, имеющих не характерную локализацию.
В дерматологии не было отмечено ни одного случая трансформации монгольского пятна в меланому. Поэтому наряду с папилломатозным и веррукозным невусом, внутридермальным пигментным невусом и невусом Сеттона монгольское пятно относится к меланомонеопасным невусам.
Диагностика монгольского пятна
При обнаружении у ребенка пигментного невуса желательна консультация дерматолога. Осмотр врача позволит точно установить диагноз и отдифференцировать монгольское пятно от других врожденных невусов. Особенно важно исключить наличие меланомоопасных образований (голубой невус, гигантский пигментный невус, невус Ота, пограничный пигментный невус), требующих наблюдения и лечения.
Для дифференцировки монгольского пятна с другими невусами может быть проведена дерматоскопия, сиаскопия и биопсия кожи в области пигментации. Гистологическое исследование пятна обнаруживает расположенные в нижних слоях дермы между неизмененными эластическими и коллагеновыми волокнами дендрические клетки, содержащие меланин (в норме они там отсутствуют).
При установлении точного диагноза монгольского пятна лечение не требуется.
Монгольское пятно
Монгольское пятно — это разновидность врожденного невуса, участок единичного или множественного характера серо-синей пигментации кожи, имеющий неправильную или округлую форму и находящийся чаще всего в области крестца. Монгольские пятна на коже имеют такое название, потому что встречаются у 90% годовалых детей монголоидной расы: японцев, индонезийцев, эскимосов, китайцев, вьетнамцев, корейцев и др. К десяти годам пятна остаются у 6% детей. У представителей негроидной расы монгольское пятно встречается также довольно часто, а у европейских детей пигментация кожи синего цвета появляется лишь в 1% случаев и является поводом для посещения дерматолога. Примечательно, что монгольское пятно не несет никакой приспособительной нагрузки, и относительно этих пигментных образований многие народы складывали легенды, искренне веря, что такой невус является небесной отметиной и сулит владельцу счастье и удачу. Локализация монгольского пятна в области крестца получила в народе название «сакрального» места.
Причины возникновения монгольского пятна
Что касается ученых, то они считают, что причина появления монгольского пятна у младенцев кроется в отклонениях эмбрионального развития, обусловленных особым геном, присутствующим у монголоидной расы. У светлокожих детей меланин выделяется только при воздействии ультрафиолета, а у ребенка монголоидной расы меланин вырабатывается постоянно, и по этой причине могут возникать монгольские пятна. Как известно, кожа состоит из поверхностного слоя — эпидермиса и более глубокого — дермы. Клетки, вырабатывающие меланин при нормальной пигментации, находятся в эпидермисе. Когда эмбрион развивается в утробе матери, процесс миграции пигментных клеток из эктодермы в эпидермис остается незавершенным. Из-за этого пигментация остается в глубоких слоях кожи, что и приводит к образованию монгольских пятен.
Проявления монгольского пятна
Пигментные образования чаще всего локализуются в области крестца, спины, поясничной зоны, ягодиц, на верхних и нижних конечностях. Изредка локализация монгольского пятна может изменяться, это называется миграцией невуса. Монгольские пятна иногда локализуются в нетипичных областях: на голенях, предплечьях и других частях тела.
Размеры пятен могут сильно отличаться: от совсем мелких образований (величиной с мелкую монетку), до больших участков пигментации, достигающих размера тарелки. У некоторых младенцев врожденное пятно может полностью покрыть всю площадь спины или ягодиц.
В основном цвет монгольского пятна синюшный или серый, но иногда бывает синевато-коричневым, если меланин по той или иной причине находится в неглубоких слоях кожи. Характерной особенностью монгольского пятна является то, что его цвет равномерно распределен по всей поверхности невуса. По мере взросления ребенка окраска монгольского пятна становится менее насыщенной, и в большинстве случаев пигментация полностью исчезает к пятилетнему возрасту. По статистике, монгольские пятна исчезают у 19-ти из 20-ти детей. Встречаются редкие случаи, когда синие монгольские пятна остаются у ребенка до подросткового возраста, а иногда — до конца жизни. Монгольское пятно — меланомонеопасный невус, и в дерматологии не было зарегистрировано ни одного случая, когда бы монгольское пятно переросло в меланому. Синие монгольские пятна часто путают с синяками и гематомами, однако они не имеют ничего общего с данными травмами и являются безопасными для человека пигментациями кожи. Такие пятна могут приносить лишь эстетические неудобства.
Диагностика монгольского пятна
Несмотря на то, что монгольские пятна на коже не несут никакой угрозы для жизни и здоровья ребенка, при их обнаружении необходима консультация врача-дерматолога. Врач определяет происхождение пятна и устанавливает точный диагноз, потому что монгольские пятна могут иметь сходство с меланомоопасными невусами: голубыми невусами, невусами Ота и пигментными волосяными невусами, требующими специального лечения. Специалист может назначить ребенку с монгольским пятном дерматоскопию, сиаскопию и даже биопсию для обнаружения меланина в глубоких слоях дермы. Если после проведения диагностики врачи устанавливают факт отсутствия злокачественных невусов, то никакого лечения не требуется. Монгольское пятно любой формы и размера проходит само по себе, поэтому нет необходимости становиться на учет к дерматологу.
Пигментные пятна на коже не зудят, не травмируются и не доставляют никаких неудобств владельцу, кроме косметических. Монгольское пятно не является заболеванием, поэтому не нуждается в профилактике. Прогноз при данной разновидности пигментного невуса благоприятный.
Что такое монголоидные пятна у новорожденных
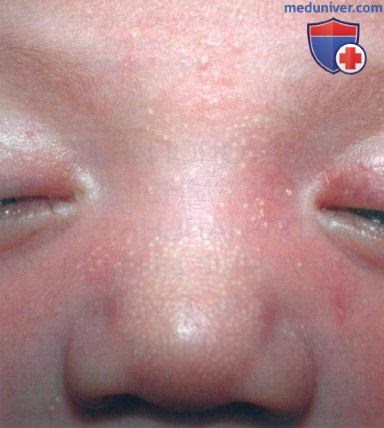
• Высыпания в форме милий (рис. 1) представляют собой крошечные жемчужно-белые папулы и фактически являются небольшими, содержащими включения кистами, диаметром 1-2 мм. Видимого отверстия не выявляется.
— Милии обычно появляются на 4-5 день жизни новорожденного. У недоношенных детей высыпания могут задержаться на несколько дней или недель.
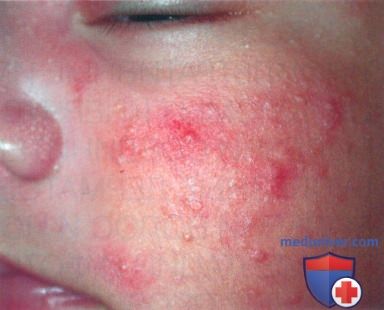
• Акне новорожденных (рис. 2) включает комедоны (белые угри), папулы и пустулы.
— Папулы и пустулы являются самыми распространенными типами очагов (72,7%), затем следуют высыпания исключительно в форме комедонов (22,7%).
— Такое состояние может эпизодически появляться и разрешаться в период от 4 до 6 месяца жизни.

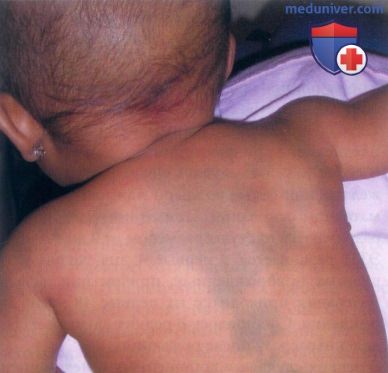
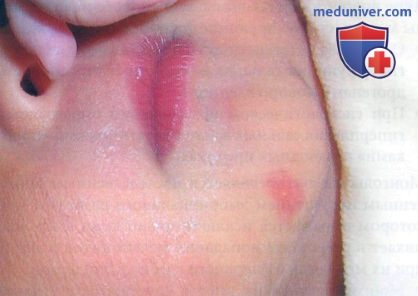
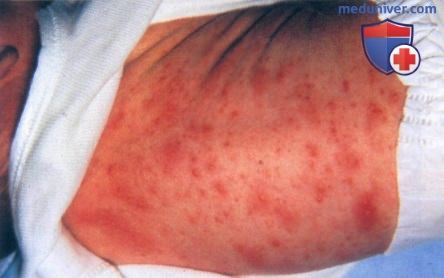
• Монгольское пятно (рис. 3 и 4) представляет собой синевато-черное пятно или бляшку, достигающую обычно нескольких сантиметров в диаметре, хотя иногда могут наблюдаться и более крупные высыпания. Очаги бывают единичными или множественными.
— Сообщалось о генерализованных монгольских пятнах, покрывающих обширные области на передней и задней поверхностях туловища и конечностей.
— Существует несколько вариантов пятен, включая:
• ЭТН (рис. 5 и 6) обычно проявляется в виде непродолжительной пятнистой эритемы.
— Пятна неправильной формы, различных размеров, бледнеющие при диаскопии.
— В более тяжелых случаях могут развиться бледно-желтые или белые волдыри или папулы на эритематозном основании. Примерно у 10% пациентов развиваются пустулы размером от 2 до 4 мм’.
— ЭТН развивается в первые 4 дня жизни у доношенных новорожденных, причем пик начала заболевания приходится на первые 48 часов после рождения. Сообщалось о редких случаях ЭТН, выявленных сразу после рождения.
— В редких случаях у доношенных и недоношенных младенцев может развиться замедленная ЭТН с задержкой до 14 дней.
— Младенцы с ЭНТ во всех остальных отношениях здоровы, системные симптомы у них отсутствуют.
б) Расположение изменений кожи новорожденных:
• Милии располагаются на лбу, в области носа, верхней губы, щек и волосистой части головы. Однако они могут появляться и па любых других участках. Высыпания присутствуют уже при рождении или развиваются впоследствии.
• Акне новорожденных развивается на лице, наиболее распространенной локализацией являются щеки (81,8%).
• Монгольские пятна появляются чаще всего в пояснично-крестцовой области, однако обширные очаги распространяются также на ягодицы, боковые поверхности туловища и плечи.
• Места типичного расположения эритемы токсической новорожденных (ЭТН) включают лоб, лицо туловище и верхние конечности, однако очаги могут возникать на любом участке тела, включая гениталии. Поражение слизистых оболочек, ладоней и подошв встречается редко.
в) Анализы при изменениях кожи новорожденных:
• В лабораторных анализах нет необходимости.
• В случае обширных монгольских пятен, охватываю щих спину, необходимо выполнить рентгенологическое исследование для исключения опухоли спинного мозга или аномалий развития.
• Диагноз ЭТИ устанавливается на основании анамнеза и клинического осмотра и подтверждается исследованием мазка содержимого периферического очага.
— Проба Тцанка или окрашивание по Граму выявляют воспалительные клетки, причем более 90% составляют эозинофилы с примесью различного количества нейтрофилов.
— Анализ крови также указывает па эозинофилию (до 18%) примерно у 15% пациентов. Если в высыпаниях присутствует явный пустулезный компонент, эозинофилия выражена сильнее.
Редактор: Искандер Милевски. Дата обновления публикации: 28.3.2021
Гемангиомы и родинки на теле ребенка: что с ними делать (2021-04-27 10:51:10)
Гемангиомы и родинки на теле ребенка: что с ними делать
Появление непонятного пятнышка на коже ребенка может доставить немало тревог родителям. Обязательно покажите малыша педиатру — он направит на консультацию к узкому специалисту, который подскажет, что делать дальше.
Бывает, что пятна на крошечном тельце выглядят пугающе, но волноваться обычно не стоит. После того как малыш появился на свет, начинается приспособление клеток кожи к изменившимся условиям. И большинство «меток», обнаруженных у крохи, появляются как раз в результате перестройки организма на новый лад. Они могут со временем бледнеть, всю жизнь оставаться без изменений, исчезать без какого-то внешнего вмешательства, но могут и увеличиваться как по площади, так и по объему.
Все обнаруженные на теле ребенка пятна надо обязательно показать педиатру до того, как малышу исполнится 6 месяцев. При необходимости он даст направление к хирургу, который предложит наблюдаться у специалиста или определит тактику лечения.
Совсем не страшно: каких пятен не надо пугаться
Все зависит от того, к какой группе относится замеченная на теле малыша «метка». Таких групп четыре:
— родимые пятна (медиальные и монголоидные пятна новорожденных);
— пигментные пятна (собственно пигментные, а также невусы, или родинки);
— сосудистые образования (гемангиомы, телеангиэктозии);
— вирусные образования (бородавки, папилломы).
Медиальные пятна новорожденных бывают розовыми, плоскими, чаще всего находятся на лбу или на затылке, а также на верхних веках, реже — на пояснице. Они являются нормой для каждого младенца, со временем исчезают и совершенно не опасны.
Монголоидные пятна голубого или бледно-серого цвета похожи на синяки. Расположены они обычно на спине, ягодицах, иногда на плечах и ногах. В их появлении «виновата» генетическая предрасположенность. Такие «метки» появляются у детей, среди предков которых были тюрки или монголы. Подобные пятна не причиняют вреда, с возрастом могут побледнеть, но не исчезнуть.
Пигментными пятнами называются плоские участки кожи, отличающиеся по цвету от основной «окраски». Они имеют оттенки от легкого загара до темно-коричневого, располагаются на любом месте и появляются в любом возрасте. Этот косметический недостаток никакой опасности не представляет.
Телеангиэктозией называются маленькие розовые или красные «звездочки» на коже, которые могут появиться в любом месте. При наличии подобных «меток» у малыша часто обнаруживают гастродуоденит или другие заболевания желудочно-кишечного тракта. По этой причине врачи советуют сделать УЗИ органов брюшной полости. Порой телеангиэктозия «сигнализирует» о проблемах с аденоидами. Стоит вылечить болезнь, как подкожные «звездочки» исчезают. В редких случаях, когда этого не происходит, а родители хотят избавить ребенка от подобного чисто косметического дефекта, их удаляют.
Встречаются и вирусные образования на коже. Они могут появиться у часто болеющих детей с ослабленным иммунитетом после контакта с человеком, у которого есть этот вирус (например, вирус герпеса). Их лечат у дерматолога с помощью противовирусных препаратов.
Кстати!
Толкование родинок — молеософия — еще в древности было одним из способов предсказать судьбу. Например, обладатели родинок на лице считались возвышенными особами. Родинка справа на груди у представителей сильной половины считалась признаком легкого характера, слева — любвеобильности; на правой груди у женщины — знак материального благополучия, на левой — к первенцу-мальчику.
В чем проблема?
Гемангиома — это врожденная сосудистая доброкачественная опухоль, которая образуется из мелких кровеносных сосудов, расположенных близко друг к другу; часто возникает на этапе внутриутробного развития. Выглядит она как красное пятнышко на коже крохи или небольшая шишка под ней. Считается, что причина ее возникновения — вирусная или бактериальная инфекция, которую женщина перенесла во время беременности.
Появиться такое пятно может в любом месте и бывает трех типов: простым (95% случаев), кавернозным (4% случаев), комбинированным (1% случаев).
В первом случае ребенок рождается с яркой белой «меткой», которая резко выделяется на коже. Примерно через месяц она становится заметной и начинает расти вверх. В глубину этот пучок неправильно сформированных сосудов никогда не прорастает. Если в 4–5 месяцев гемангиома осталась плоской, то обычно к 4–5 годам проходит сама. Если к 6 месяцам она стала объемной, ее нужно лечить.
Кавернозные гемангиомы находятся только под кожей и выглядят как шишка или синяк. В такой ситуации рекомендуется сделать УЗИ с допплерографией, чтобы измерить скорость кровотока и посмотреть, есть ли в опухоли крупные сосуды. От этого зависит тактика лечения.
Комбинированные гемангиомы располагаются как над кожей, так и под ней.
Наблюдение и лечение
Гемангиому надо обязательно показать детскому хирургу. Он понаблюдает за ней несколько месяцев и, если пятно увеличивается, определит тактику лечения. Если «метка» обширная и расположена в анатомически сложном месте — около ушей, на шее, в промежности, на грудной железе или лице, малыша будут лечить медикаментозно. Для этого используются препараты, воздействующие на кровеносные сосуды. Чтобы подобрать оптимальную дозу, кроху госпитализируют. В стационаре в течение 10–14 дней он будет находиться под постоянным контролем кардиологов. После возвращения домой ребенок еще полгода принимает лекарство. В конце концов образование побледнеет и рассосется.
Если начинает расти простая плоская гемангиома диаметром меньше 1 см, ее удаляют лазером. Процедура требует обезболивания. Такой же сосудистый пучок диаметром больше 1 см уничтожают при помощи криодеструкции — разрушения жидким азотом. От небольшой кавернозной «шишки» избавляются, делая под кожу укол разрушающим ее препаратом. Если она больше 4–5 см, требуется операция. Комбинированной гемангиоме лечение требуется тоже комбинированное: для подкожной части — инъекция, для накожной — воздействие жидким азотом.
Криотерапия гемангиом
Криотерапия считается самым эффективным методом избавления от гемангиом. Его суть заключается в том, что под воздействием холода «неправильные» клетки отмирают сами.
Прямо на глазах у родителей и ребенка пятно оттаивает, и через несколько часов на его месте появляется плоский пузырь. Его обрабатывают так же, как любую ссадину, до образования корочки, которая появляется через 5–7 дней. Примерно через месяц она отпадет, оставив розовый рубец. Через 3–4 месяца он станет практически неотличим от здоровой кожи. Такой метод позволяет удалить небольшую гемангиому всего за один сеанс, а крупную — за несколько процедур.
Фактор риска
Еще внимательнее надо наблюдать за родинками, или, как их называют врачи, невусами. Эти доброкачественные опухоли образуются из клеток кожи — меланоцитов, которые вырабатывают темный пигмент — меланин. Внешний вид родинок зависит от глубины залегания меланоцитов. Если они расположены близко к поверхности, новообразование темное и находится вровень с кожей или слегка над ней возвышаться. Если пигментные клетки обнаруживаются глубоко под кожей, родинка светлая и сильно возвышается над кожей. Такие невусы, а также опухоли крупнее 5 мм хотя бы раз в год надо показывать дерматологу-онкологу или хирургу, так как есть риск их перерождения в злокачественные. Примерно раз в год надо приходить на осмотр и детям, у которых много невусов. Ведь в таком случае отследить их активность довольно трудно.
По мере взросления ребенка одни родинки появляются, другие исчезают, меняются их очертания, размеры, оттенки цвета. Это норма. Главное, чтобы за полгода невус увеличивался не больше чем на 5 мм, а его окраска оставалась равномерной.
Фактором риска являются: травма, резкое изменение окраски, например сильное потемнение, шелушение, воспаление (когда вокруг невуса появляется красный ободок) и уплотнение. Из-за травмы родинка может деформироваться или инфицироваться. Это опасно, так как, пытаясь «залечить» поврежденное место, организм начнет вырабатывать новые меланоциты. Как они себя поведут, предсказать нельзя. В других случаях невус тоже обязательно надо показать дерматологу, ведь перечисленные признаки говорят об активизации новообразования.
Родинки могут активизироваться под воздействием солнечных лучей и эндокринных изменений. У детей они также меняются во время гормональных перестроек организма: в 3 года, в 6 лет и во время полового созревания.
Визит к врачу
Сначала ребенка надо показать детскому дерматологу. Он может направить кроху к детскому онкологу, чтобы исключить злокачественное образование. Бояться такого оборота событий не следует: это общепринятая медицинская практика. В любом случае врач порекомендует или удалить невус, или прийти еще раз на осмотр через полгода — год.
Онколог осматривает родинку при помощи дерматоскопа. Этот прибор позволяет оценить цвет, контур и форму новообразования, рассмотрев его под 20-кратным увеличением. Если обнаруживаются трещинки и невус кровоточит, с поверхности берут мазок и отправляют его на цитологическое исследование (под микроскопом).
Обязательно надо избавляться от родинок, расположенных в травмоопасных местах: на волосистой части головы, в паху, на слизистых оболочках, на промежности, шее. Способ удаления зависит от диагноза. С поверхностными новообразованиями имеет дело дерматолог, с сомнительными и глубокими — онколог. Невусы удаляют хирургическим путем, иссекая родинку скальпелем, при помощи электрокоагуляции (воздействия электрическим током), лазера и криодеструкции. Конкретный метод, который зависит от размера, места расположения, возраста ребенка, должен рекомендовать врач. После удаления невус обязательно направляется на гистологическое исследование. В подавляющем большинстве случаев оно развеивает все опасения и признает родинку доброкачественной.
УФНС России по Московской области приглашает организации и индивидуальных предпринимателей 26 ноября 2021 года в 11.00 принять участие в онлайн-конференции по теме: «Налог на прибыль. Льготы федеральные и региональные»


