что такое кровохлебка лекарственная
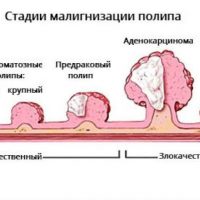
Полип 12-перстной кишки
У пациентки К. выявили полип 12-перстной кишки, подтвердили его наличие через один месяц, врач-эндоскопист обратил внимание на подвижность полипа, вероятно, на ножке и его кровоточивость, что послужило причиной для отказа взятия биопсии. Вопрос от пациентки: «Ведь полип может превратиться в рак?»
Что такое полип
Эта проблема беспокоит многих людей, у которых выявляются полипы в разных отделах желудочно-кишечного тракта. В медицинской практике гастроэнтеролога наиболее часто встречаются полипы желудка, толстой кишки, реже пищевода и крайне редко полипы 12-перстной кишки.
Полип – любое образование на слизистой оболочке 12-перстной кишки, выступающее в просвет кишки и связанное со стенкой ножкой или «стеблем», идущим от поверхности стенки кишки, или широким основанием. Тело полипа образовано частицами эпителия и имеет множественные кровеносные сосуды.
Полипы образуются на постоянно воспаленной слизистой 12-перстной кишки, что вызывает нарушение восстановления (регенерацию) слизистой оболочки и образованию «лишней» ткани (полипа). Полипы различают воспалительные (гиперпластические), они вырастают из обычной слизистой оболочки кишки и никогда не переходят в злокачественные. Гиперпластические (воспалительные) полипы могут исчезнуть – уходит воспаление – уходит полип. Размеры полипов минимальные от 5 до 20 мм, большие – более 20 мм.
В 12-перстной кишке чаще наблюдаются доброкачественные опухоли, развивающиеся из гладкой мышечной ткани, очень редко липомы из жировой ткани, фибромы из соединительной ткани, лимфоангиомы из лимфатической ткани, гемангиомы из кровеносных сосудов.
Чаще наблюдаются одиночные полипы 12-перстной кишки, но может быть и несколько полипов, и тогда можно говорить о «полипозе» 12-перстной кишки. Полипы 12-перстной кишки обладают медленным ростом и небольшими размерами на ранних стадиях развития.
Полипы 12-перстной кишки являются редким явлением в настоящее время, но встречаются в любом возрасте.
Причины образования полипов
Причинами образования полипов в 12-перстной кишке могут быть:
Диагностика полипов 12-перстной кишки
На разных стадиях выявления полипа показано проведение обследования, включающего в себя:
Клинические проявления полипов 12-перстной кишки
Полипы 12-перстной кишки протекают чаще всего бессимптомно, в связи с небольшими размерами и медленным ростом. При больших размерах полипов могут нарушаться функции соседних органов и появляться клинические проявления. Если количество и размер полипов увеличивается, их размер уменьшает просвет кишки. Может ущемляться выходной отдел (привратник) желудка. Могут возникать клинические проявления, которые наблюдаются при различных болезнях пищеварительного тракта. Тяжестью проявления полипа 12-перстной кишки с увеличением его размеров является появление осложнения – кровотечение и развитие снижения гемоглобина и развитие железодефицитной анемии.
Для полипов характерны боль – непроходимость — кровотечение.
Лечение полипов 12-перстной кишки
Полип 12-перстной кишки, его локализация, размеры, форма полипа, результат биопсии позволяют определить гиперпластический или истинный это полип 12-перстной кишки, и решить вопрос о тактике лечения.
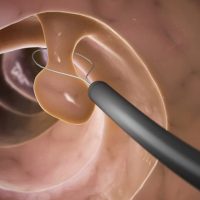
Полипы размером менее 5 мм подлежат динамическому эндоскопическому наблюдению через 6 месяцев. При взятии биопсии такого полипа он может быть удален полностью, т.е. совмещается диагностическая и лечебная эндоскопия.
Удаление полипа на ножке эндоскопистам проводить удобнее. Полип на широком основании оставляет значительное повреждение слизистой, и после удаления полипа в течение 2-4 недель проводится консервативное лечение.
При больших полипах более 4 см и невозможности эндоскопического удаления полипа пациент подлежит хирургическому лечению.
Как жить с полипом
Пока не принято решение о тактике лечения, только при наблюдении необходимо:
Например, полезно применять отвар семени льна следующего приготовления: семена льна смолотить в кофемолке или ступке, 3-4 чайные ложки семян заварить 200 мл горячей водой 70-80 градусов, дать настояться с вечера до утра. Утром заваренные семена льна готовы к употреблению. Прием: запивать все таблетки, если вы имеете постоянный прием лекарств по разным поводам, 1 – 2 глотка до и поле еды. Оставшееся выпить на ночь, применять длительно до контрольной гастроскопии.
Ребагит по 1 таблетке 3 раза в день во время или после еды в течение 2-4 недель. Он восстанавливает клетки слизистой оболочки желудка и кишечника. Это препарат — цитопротектор слизистых оболочек желудочно-кишечного тракта.
Могу порекомендовать травяной сбор Михальченко, который применяется при полипах ЖКТ.
Состав: чистотел (трава), окопник лекарственный (корни), аир болотный (корни), подмаренник цепкий (трава), кровохлебка лекарственная (корни) в равных количествах. Некоторые особенности трав в сборе:
Применение: 1 десертную ложку смеси залить 500 мл кипятка, настаивать в термосе по объему ночь, процедить.
Прием: по 150 мл 3 раза в день за час до еды. Перед употреблением подогреть, разбавив горячей водой. 10 дней прием – 2 дня перерыв. Курс лечения 2-3 месяца.
Хранить в холодном темном месте (холодильнике).
Кровохлебки корневища и корни, 20 шт., 1.5 г, сырье растительное-порошок
Кровохлебки корневища и корни: инструкция по применению
Состав
Кровохлебки корневища и корни
Описание лекарственной формы
Кусочки корневищ и корней различной формы. Цвет желтоватый, коричневато-желтый с темно-коричневыми, почти черными и беловатыми вкраплениями. Запах отсутствует. Вкус водного извлечения вяжущий.
Фармакологическое действие
Настой оказывает вяжущее, кровоостанавливающее, антисептическое и противовоспалительное действие; повышает сократительную активность матки.
Показания
Острые и хронические заболевания желудочно-кишечного тракта, сопровождающиеся диареей; обильные менструальные кровотечения; незначительные кровотечения в посткоагуляционный период лечения заболеваний шейки матки.
Противопоказания
Повышенная чувствительность к препарату, беременность, период лактации, детский возраст до 18 лет.
При повышенной свертываемости крови, тромбоэмболии (в анамнезе).
Способ применения и дозы
3 фильтр-пакета (4,5 г) помещают в стеклянную или эмалированную посуду, заливают 200 мл (1 стакан) кипятка, накрывают и настаивают 15 минут, периодически надавливая на пакетики ложкой, затем их отжимают. Объем полученного настоя доводят кипяченой водой до 200 мл. Принимают внутрь по 1/2 стакана 4 раза в день.
Перед употреблением настой рекомендуется взбалтывать.
Побочные действия
Форма выпуска
Корневища и корни порошок по 1,5 г в фильтр-пакетах, по 10 фильтр-пакетов или 20 фильтр-пакетов в пачке картонной.
Инструкция по применению, сложенная текстом внутрь, вкладывается в пачку или текст инструкции в полном объеме наносится на пачку.
Условия отпуска из аптек
Характеристика
Корневища и корни содержат дубильные вещества, сапонины, флавоноиды и другие биологически активные вещества.
Отзывы Кровохлебки корневища и корни
У этого товара пока нет отзывов — будьте первым!
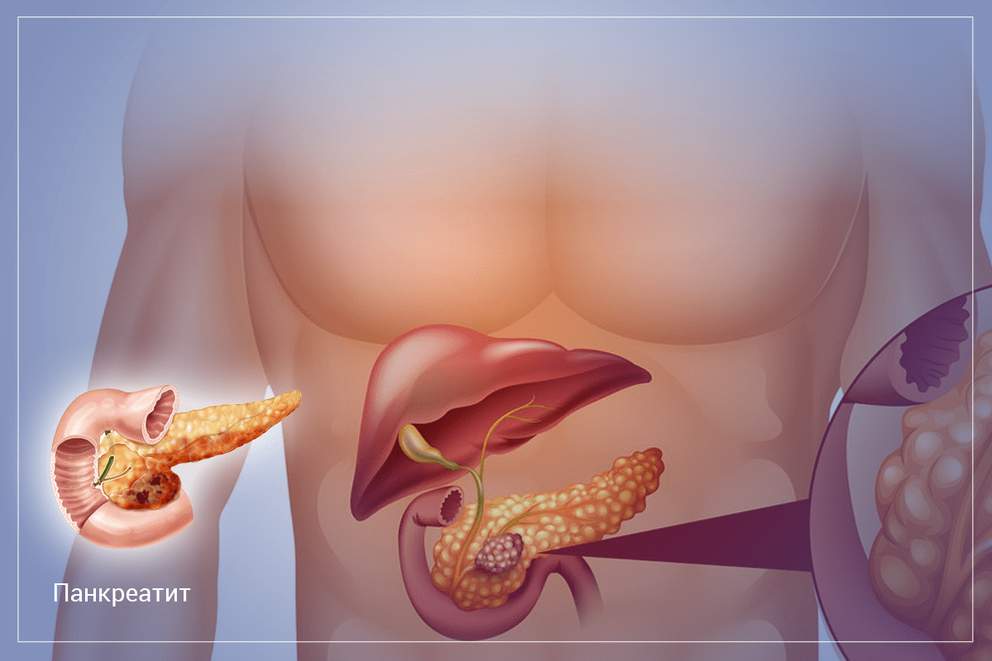
Как восстановить пищеварение при заболеваниях поджелудочной железы
Поджелудочная железа является незаменимым звеном пищеварительной системы. Этот орган выполняет две главные функции. Первая функция заключается в выработке ферментов, которые расщепляют белки, жиры и углеводы, поступающие в организм с пищей. Вторая функция заключается в выработке гормона инсулина, который помогает усваиваться глюкозе. Под влиянием внешних или внутренних негативных факторов, одним из которых является нерациональное питание, развиваются хронические и острые патологии поджелудочной железы.
По статистике, у каждого третьего человека среднего возраста диагностируется хронический вялотекущий панкреатит (воспаление поджелудочной железы). Это заболевание может протекать не только в хронической, но и в острой форме. Острое течение панкреатита сопровождается отмиранием клеток органа (панкреонекрозом). Острый панкреатит несет прямую угрозу не только здоровью, но и жизни человека.
Симптомы заболеваний поджелудочной железы
Кроме острой и хронической формы панкреатита, существует рак поджелудочной железы, который относится к одному из самых агрессивных видов онкологии. Каждое заболевание имеет характерные симптомы, появление которых должно стать прямым сигналом для прохождения комплексного обследования и консультации гастроэнтеролога, эндокринолога и онколога. При остром течении панкреатита, человек сталкивается с набором таких клинических симптомов:
Приступ острого панкреатита потенциально опасен для жизни человека, поэтому при появлении характерных симптомов, необходимо вызвать бригаду скорой помощи. Для хронической формы воспалительного поражения поджелудочной железы, характерен набор таких клинических признаков:
Опасность хронического панкреатита заключается не только в том, что этот процесс нарушает весь акт пищеварения, но и в том, что хронический воспалительный процесс в любой момент может перерасти в острый. Онкология поджелудочной железы сопровождается набором общих и видоспецифичных симптомов. К тревожным признакам, указывающим на развитие рака поджелудочной железы, можно отнести:
Описанная клиническая картина может быть дополнена общей слабостью, недомоганием, а при выполнении ультразвукового исследования органов брюшной полости наблюдается увеличение размеров печени и желчного пузыря.
Симптомы панкреатита и острой формы гастрита могут быть схожи. В отличие от панкреатита, при остром гастрите рвота приносит облегчение, а боль в животе локализуется в одной области, и не является опоясывающей. Если говорить о том, как отличить гастрит от панкреатита при отсутствии специфических симптомов, то в данном вопросе поможет только комплексное обследование и консультация гастроэнтеролога.
Причины развития заболеваний поджелудочной железы
К предрасполагающим факторам, которые потенциально негативно влияют на здоровье поджелудочной железы и могут провоцировать развитие заболеваний, можно отнести:
Риск развития онкологии поджелудочной железы возрастает у пациентов, имеющих хронический панкреатит с частыми эпизодами рецидивов.
Образ жизни при хроническом панкреатите
Комплексная терапия хронического воспаления поджелудочной железы включает коррекцию образа жизни и пищевых привычек. Пациентам с диагностированным хроническим панкреатитом назначается диета (стол № 5 по Певзнеру). В период обострения заболевания соблюдается пищевой покой в течение нескольких дней, после чего в рацион постепенно вводятся отдельные продукты.
При наличии проблем с поджелудочной железой категорически запрещено употреблять алкоголь, даже в минимальных дозировках. Запрет распространяется и на табакокурение, так как никотин вызывает спазм кровеносных сосудов, что может спровоцировать острый приступ панкреатита. Диета при панкреатите накладывает ограничения на употребление продуктов с высоким содержанием жиров и углеводов. Это касается мясных и рыбных компонентов, молочной и кисломолочной продукции. Под запрет попадают острые и жареные блюда, а также продукты, приготовленные во фритюре. В период обострения воспалительного процесса показана госпитализация. Консервативная терапия хронического панкреатита включает набор таких групп лекарственных медикаментов:
В период обострения, кроме перечисленных групп лекарственных средств назначается инфузионная терапия, которой предусмотрено капельное введение растворов электролитов.
Восстановить нормальное пищеварение при хроническом панкреатите, устранить расстройства стула и поддержать работу поджелудочной железы, помогает приём метапребиотика Стимбифид Плюс, который имеет трехкомпонентный натуральный состав, стимулирующий восстановление естественной микробиоты кишечника и желудка. Средство активизирует естественные механизмы восстановления эпителия ЖКТ. Прием метапребиотика Стимбифид Плюс с лечебно-профилактической целью помогает снизить до минимума риск обострения воспалительного процесса в поджелудочной железе.
Советы онколога: Простые «Да» и «Нет», которые продлят жизнь
Онкологические заболевания уже давно стали чумой нынешнего столетия. Более 200 видов раковых заболеваний убивает в год более 8 миллионов человек. При этом, Всемирная организация здравоохранения прогнозирует рост случаев онкологических заболеваний в ближайшие 20 лет на 70%. Страшно…
Простые советы, которые сберегут здоровье
На днях я получила от нашего семейного доктора список простых рекомендаций практикующих онкологов столицы для профилактики раковых заболеваний, чем и хочу поделиться:
Скажи «НЕТ!»:
1. Рафинированному маслу
2. Молоку животного происхождения, кроме домашнего
4. Газировке (Это 32 куска сахара на литр!)
5. Микроволновой печи
6. Маммографии до родов кроме эхограммы.
7. Слишком обтягивающему белью (бюстгалтеру)
9. Размороженной еде
10. Воде из холодильника в пластмассовых бутылках
11. Противозачаточным таблеткам.
12. Дезодорантам (опасны особенно используемые после бритья).
Скажи «ДА!»:
2. Меду в умеренных количествах вместо сахара
3. Растительным белкам (бобы вместо мяса)
4. Двум стаканам воды на пустой желудок перед тем, как чистить зубы.
5. Теплой еде, не горячей
6. Противораковому соку №1: алоэ вера + имбирь + петрушка + сельдерей + промалин (середина ананаса), смешать и пить на пустой желудок.
7. Противораковому соку №2: сметанное яблоко/гуанабана (без косточек) + промалин (середина ананаса)
8. Сырой или вареной морковь или свежие выжатому морковному соку, каждый день.
И еще несколько рекомендаций на заметку:
1. Не пейте чай из пластиковых стаканчиков (чашек). Не ешьте ничего горячего из бумажного или полиэтиленового пакета (например, жареный картофель). Не разогревайте в микроволновке еду в пластмассовой посуде.
2. Когда пластмасса подвергается нагреву, выделяются химические соединения, которые могут вызвать 52 типа раковых заболеваний.
3. Избегайте пить Кока-колу на ананасе или после того, как Вы ели ананас как десерт. Не смешивайте сок ананаса с Кокой.
4. Эта смесь смертельна! Люди умирают от этого, и они по ошибке полагают, что были отравлены…. Они были жертвами своего незнания этого фатального коктейля!
5. Отвечайте на звонки, поднося телефон к левому уху. Когда батарея Вашего телефона практически села, не берите трубку, так как при этом излучение радиации в 1000 раз более сильное, чем при заряженном аккумуляторе.
6. Не запивайте лекарства холодной водой
7. Не ешьте тяжелую пищу после 17.00
8. Пейте больше воды утром, меньше к вечеру
9. Не принимайте горизонтальное положение сразу после еды и употребления лекарственных препаратов
Данная статья носит информационный характер, более подробно о методах профилактики рака Вам может рассказать Врач-онколог Общества.
ООО «Инновационные технологии» благодарит Вас за то,
что вы нашли время и прочли эту информацию.
Жидкий стул: как решить деликатную проблему
Сбои в работе пищеварительной системы знакомы многим. Одной из типичных причин является диарея (понос) – неприятное явление, способное не только нарушить все планы, но и серьезно сказаться на самочувствии.
Что такое диарея?
Диарея может быть острой и хронической.
Вторым по значимости признаком является состояние кала. Цвет, консистенция и наличие примесей может свидетельствовать о различных заболеваниях. Например, водянистый и жидкий стул, как и зеленоватый оттенок кала, говорит о развитии кишечной инфекции. Причиной жидкого стула светлого оттенка и глинистого вида может быть поражение тонкого кишечника и его начальных отделов.
Причины появления жидкого стула
Эпизоды жидкого стула, мучающие человека на протяжении одного или нескольких дней, не являются отдельным заболеванием. Это лишь один из симптомов функциональной, органической или нервной дисфункции. Жидкий стул, сохраняющийся на протяжении длительного времени, может сопровождаться другими клиническими проявлениями: болями и спазмами в животе, температурой, ознобом, тошнотой, рвотой, головокружением. Именно на основе комплекса симптомов можно наиболее верно определить причину жидкого стула.
Наиболее распространенными факторами возникновения диареи у взрослого являются 3 :
Жидкий стул также может свидетельствовать о патологиях других органов, таких, как 4 :
Лечение жидкого стула: как избавиться от проблемы
Если частый жидкий стул беспокоит на протяжении длительного времени, то скорее всего его причины кроются в серьезном дисбалансе и требуют незамедлительного лечения. В отличие от разового поноса, систематическая диарея подразумевает комплексное лечение, в которое входит не только устранение симптомов, но и воздействие на основные причины синдрома.
Инфекционная диарея
Лечение зависит от формы инфекционного поноса. При легкой форме вполне возможна домашняя терапия, включающая диету, обильное питье и прием препаратов-адсорбентов. Тяжелая форма гастроэнтерического поноса требует госпитализации с целым комплексом неотложных процедур и восстанавливающей терапией, которая заключается в восстановлении утерянного баланса жидкости и соблюдении диеты.
Функциональная диарея
Лечение диареи, возникшей вследствие отправления или неправильного питания, а также сбоев в желудочно-кишечном тракте, невозможно без правильной коррекции питания.
Если придерживаться основных принципов диеты при поносе, проблема может решиться гораздо быстрее, а заодно послужит профилактикой возможных дисфункций кишечника.
Вот несколько простых правил диеты при диарее:
Важно помнить, что длительный, изматывающий жидкий стул — повод для незамедлительной консультации со специалистом.
Прием ферментных препаратов при диарее
В таких случаях для поддержания пищеварения могут понадобиться ферментные препараты. Они доставляют ферменты извне, тем самым компенсируя их нехватку. Креон ® 10000, капсулы кишечнорастворимые подходит для этой задачи.
Также приём ферментных препаратов помогает при комплексном лечении инфекционной диареи и панкреатической недостаточности.