что такое избыточная крайняя плоть
Что такое парафимоз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Игнашова Ю. А., уролога со стажем в 9 лет.
Определение болезни. Причины заболевания
Парафимоз может быть достаточно опасным состоянием, так как длительное сдавление головки полового члена открытой и суженной крайней плотью в виде кольца приводит к тяжёлым последствиям:
Частота встречаемости составляет 1-2 % среди мужского населения. Парафимоз может встречаться как у детей, так и у взрослых, статистической связи возраста с развитием заболевания нет. При наличии предрасполагающих факторов может возникнуть в течение нескольких часов.
Причины данного патологического состояния могут быть различными:
Симптомы парафимоза
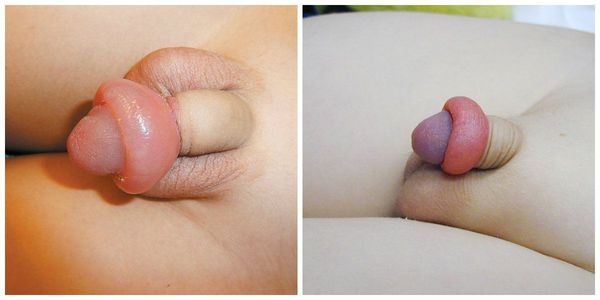
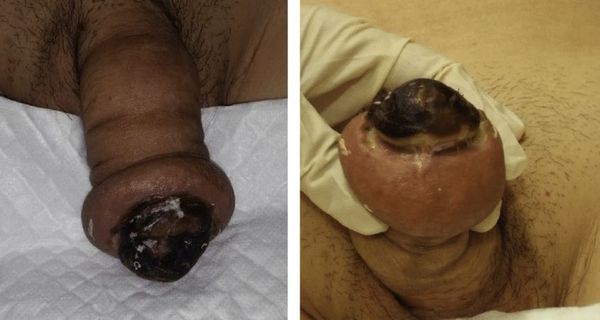
Симптоматика и клиническая картина парафимоза связана с вызвавшей его причиной. Например, если причиной явилась хроническая сердечная недостаточность, сопровождающаяся отёком нижних конечностей, будет наблюдаться выраженный отёк половых органов — полового члена и мошонки. Выше места пережатия головки суженным кольцом, образованным крайней плотью, будет наблюдаться видимый отёк. При этом головка может быть обычного цвета, если парафимоз развился недавно, либо синего и даже чёрного цвета при длительном наличии заболевания. Чёрный оттенок может свидетельствовать о некрозе головки.
Если парафимоз был вызван предшествующей медицинской манипуляцией, выраженной отёчности может не быть, однако место пережатия будет видно.
Патогенез парафимоза
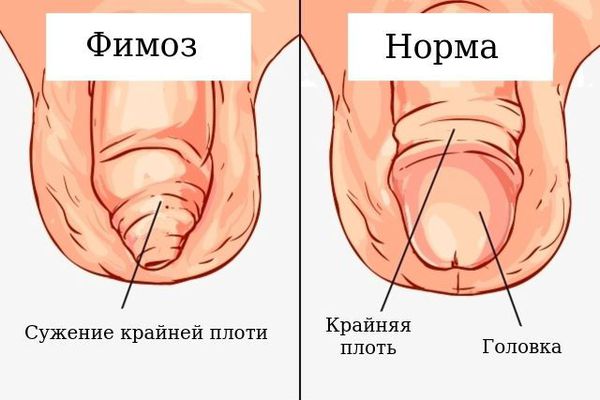
При парафимозе происходит сдавление головки полового члена, обусловленное сужением крайней плоти (при фимозе), реже сужение может быть приобретённым или вторичным. Часто такая аномалия развития распространена среди мальчиков в возрасте 7-11 лет, но может быть и у взрослых мужчин.
При наличии у больного сердечной недостаточности, сопровождающейся отёками, может произойти самопроизвольное смещение крайней плоти полового члена выше венечной борозды. Если в течение определённого времени положение крайней плоти не меняется, в головке ухудшается микроциркуляция, образуются застойные явления выше места сужения и нарушается кровоток. Аналогичная картина может наблюдаться при медицинских манипуляциях, связанных с половым членом, так как во время этих манипуляции необходимо максимально вытянуть половой член, в результате чего происходит обнажение головки. Если после завершения манипуляции крайняя плоть не была возвращена в исходное положение медицинским персоналом либо самим пациентом, то в течение некоторого времени может образоваться «парафимозное кольцо», которое будет обусловлено вышеописанным патогенезом.
Иногда причиной парафимоза может быть половой акт, после которого по какой-то причине головка полового члена была обнажена в течение длительного времени. Такое может наблюдаться у пациентов в состоянии алкогольного или иного воздействия на организм. В данном случае механизм образования парафимоза будет аналогичным другим причинам, вызывающим его.
Пациенты, длительно болеющие фимозом, часто пытаются самостоятельно открыть головку и сместить крайнюю плоть за венечную борозду. Из-за выраженно ухудшенной эластичности крайней плоти иногда у них не получается сместить её обратно в исходное положение, что приводит к парафимозу.
Редко парафимоз может наблюдаться при травматизации полового члена (автомобильные происшествия, бытовые травмы), когда произошло смещение крайней плоти за венечную борозду. При этом наступает отёк в области полового члена, и дальнейшее смещение крайней плоти на головке невозможно.
Классификация и стадии развития парафимоза
Код парафимоза согласно Международной классификации болезней 10 пересмотра (МКБ-10) — N 47.
Как таковая классификация заболевания отсутствует. Однако клинически можно выделить две стадии.
Первая стадия — неосложнённый, то есть недавно развившийся парафимоз, при котором не происходит нарушения кровообращения в головке полового члена, отёчность полового члена минимальна или отсутствует, видимых признаков некроза головки нет.
Вторая стадия — осложнённый парафимоз, при котором имеет место нарушение кровотока в половом члене, его выраженная отёчность выше сдавливающего кольца, появление признаков некроза головки полового члена: цвет головки становится синим или даже чёрным.
Осложнения парафимоза
В будущем существует риск защемления сосудов головки полового члена.
Диагностика парафимоза
Диагноз «парафимоз» ставит хирург или уролог на основании жалоб пациента и физикального обследования (осмотра). Необходимо проанализировать жалобы больного и собрать анамнез заболевания: как давно появился отёк головки полового члена и выраженные боли в ней. Врач должен узнать у пациента, когда появились симптомы сужения кольца крайней плоти головки полового члена, как обнажалась головка полового члена ранее, что стало причиной данного состояния в настоящий момент.
При осмотре оценивается выраженность отёка головки, изменение её цвета (возможен синюшный оттенок), наличие боли, определяется «парафимозное кольцо» выше венечной борозды.
Лечение парафимоза
Консервативное лечение
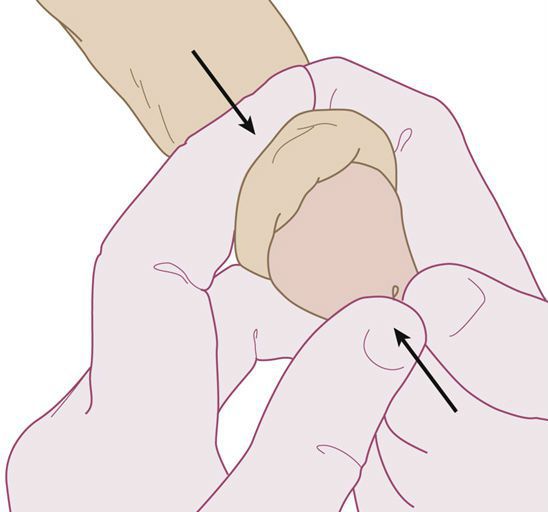
На начальном этапе развития парафимоза допустимо консервативное лечение, которое подразумевает вправление головки.
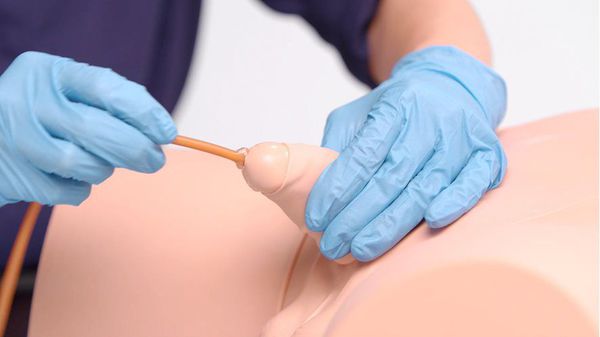
Первая помощь при парафимозе: необходимо охладить головку, обезболить её и смазать каким-либо лубрикантом, например вазелиновым маслом, желательно, чтобы в составе лубриканта был анестетик. При отсутствии у пациента аллергии на местный анестетик (лидокаин или другой), для этой цели может подойти гель «Катеджель» либо аналогичный.
Удалить отёчную жидкость можно несколькими способами:
Хирургическое лечение
Если консервативное лечение невозможно, необходима срочная операция, иначе пациенту грозят тяжёлые осложнения: некроз и гангрена головки или всего полового члена.
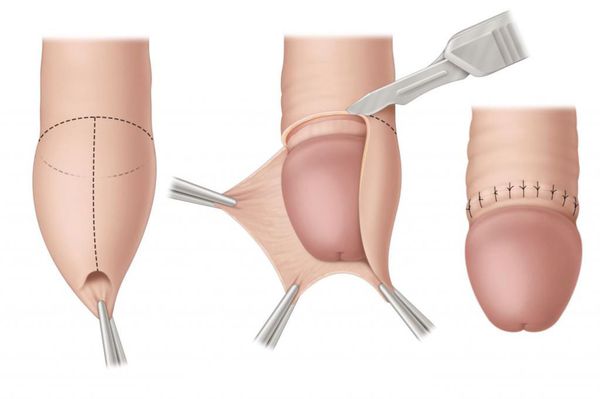
После спадения отёка через несколько недель рекомендуется сделать полное отсечение крайней плоти (циркумцизию) с ушиванием внутреннего и наружного её листков позади головки (результат такой же, как и при обрезании). Операция предотвратит повторное появление парафимоза.
Если состояние мягких тканей не вызывает опасений, то дорзальную инцизию и отсечение крайней плоти проводят одномоментно, после чего осуществляют сшивание краёв раны. Эта операция более длительная, не всегда удаётся выполнить её под местной анестезией, иногда может потребоваться общая анестезия. Достоинством является хороший косметический результат и профилактика развития парафимоза в дальнейшем.
Реабилитация после операции
При парафимозе проводится два вида операций: продольное рассечение и обрезание крайней плоти (циркумцизия). Обрезание более травматично, но позволяет достичь хорошего косметического эффекта и избежать повторного парафимоза.
У пациентов без сопутствующей патологии (сахарного диабета и нарушений свёртываемости крови) рана полностью заживает на 7–10-е сутки после операции. В этот период рекомендуется тщательно соблюдать личную гигиену, не мочить половой член водой и обрабатывать область шва антисептиками. В течение 10–14 дней стоит воздержаться от половой активности, иначе могут разойтись швы, начнётся кровотечение и инфицируется рана. Кроме того, первые 7–10 дней с момента операции нужно стараться избегать случайного возбуждения полового члена. К обычной жизни можно вернуться только после полного заживления области шва.
После рассечения крайней плоти также необходимо соблюдать личную гигиену и обрабатывать рану антисептиками. До полного заживления нельзя мыть член водой с мылом. Зачастую рассечение крайней плоти не приводит к желаемому косметическому эффекту, поэтому в дальнейшем требуется циркумцизия.
Прогноз. Профилактика
При своевременном обращении к специалисту и верной тактике лечения прогноз заболевания благоприятный.
Принципы профилактики развития парафимоза подразумевают следующее:
При выраженных сопутствующих заболеваниях, которые сопровождаются появлением отёков, рекомендуется тщательный уход за половым членом. Важно следить, чтобы после проведения гигиенических процедур головка всегда была в закрытом состоянии. При наличии у пациента энцефалопатии и невозможности самостоятельно отслеживать этот момент рекомендуется предупредить об этом родственников или сиделку, которые ухаживают за больным.
После проведения медицинских вмешательств, сопровождающихся смещением крайней плоти за венечную борозду, необходимо проследить, чтобы после их окончания крайняя плоть была возвращена обратно на головку полового члена. После полового акта также необходимо всегда возвращаться крайнюю плоть на головку. Вышеописанные меры позволят снизить риск развития парафимоза.
При возникновении либо подозрении на это заболевание необходимо срочно обратиться за медицинской помощью. Самостоятельно заниматься лечением парафимоза, пытаться вправить головку либо выполнить иные манипуляции с половым членом не рекомендуется, так как это может привести к возникновению разного рода осложнений, в связи с чем эффективность последующего лечения может снизиться.
Парафимоз
МКБ-10
Общие сведения
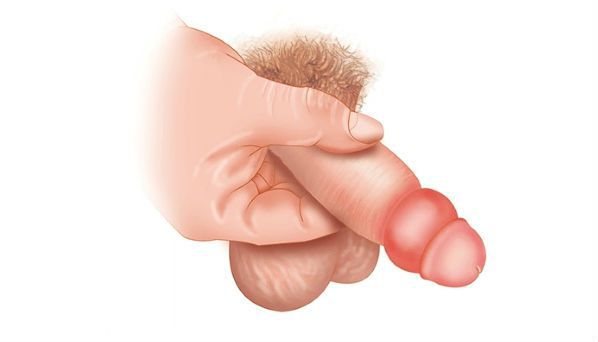
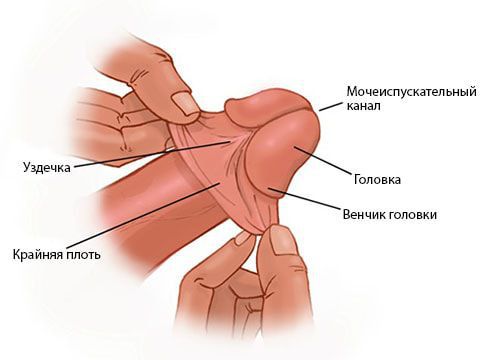
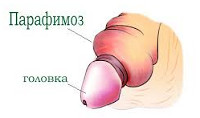
Парафимоз – осложнение фимоза, развивающееся при ущемлении обнаженной головки полового члена у ее основания плотным узким кольцом препуциальной ткани. Парафимоз возникает при полном отведении (ретракции) крайней плоти за венечную борозду. При парафимозе становится невозможным самопроизвольное втягивание головки полового члена в препуциальный мешок.
Основная опасность парафимоза заключается в вероятности возникновения некроза и гангрены головки полового члена, поэтому в андрологии и урологии данное состояние расценивается, как требующее оказания неотложной медицинской помощи. Чаще всего парафимоз развивается у мальчиков и юношей, однако также может диагностироваться у взрослых мужчин.
Причины парафимоза
Парафимоз является осложнением врожденного или приобретенного фимоза. В норме разделение наружного и внутреннего листков крайней плоти протекает самостоятельно, начинаясь с рождения и заканчиваясь в период полового созревания. В первые годы жизни мальчика наблюдается «физиологический фимоз», вызванный эпителиальным склеиванием головки полового члена и внутреннего листка крайней плоти.
Спонтанное раскрытие препуциального мешка в большинстве случаев происходит в возрасте от 3 до 6-7 лет. Интенсивное преждевременное отодвигание крайней плоти с выведением головки полового члена становится причиной большинства случаев истинного фимоза. Парафимоз возникает при наличии фимоза II–III степени, редко развивается при I степени и не случается при IV степени фимоза, когда обнажить головку полового члена невозможно.
Ятрогенный парафимоз может возникнуть вследствие принудительного обнажения головки полового члена во время катетеризации уретры и мочевого пузыря, выполнения цистоскопии. Возможно развитие парафимоза при первичном сифилисе и наличии сифилитической язвы препуция; при развитии аллергических реакций со стороны гениталий. Описаны случая возникновения парафимоза при выполнении пирсинга полового члена.
Симптомы парафимоза
Парафимоз возникает в результате принудительной ретракции суженной крайней плоти за основание головки полового члена и невозможности вернуть ее обратно. Циркулярное ущемление головки полового члена крайней плотью приводит к венозному и лимфатическому застою, быстрому развитию отека тканей и нарушению артериального кровотока.
Парафимоз имеет острое начало и проявляется ярко выраженными местными симптомами. Крайняя плоть при парафимозе приобретает вид плотного раздувшегося валика под головкой полового члена. Ущемление способствует нарастанию отека и значительному увеличению объема головки пениса, что сопровождается усилением ее сдавления кольцом из препуциальной ткани. Проксимальная часть ствола полового члена не изменена. При парафимозе появляется резкая болезненность и синюшность головки полового члена; боль усиливается при малейшем прикосновении. Типичная поза больного парафимозом – широко расставленные ноги и склоненное вперед туловище. При парафимозе затрудняется мочеиспускание; у детей может развиться острая задержка мочи.
Если длительное время не удается вернуть крайнюю плоть в исходное положение, парафимоз может осложниться ишемией и частичным некрозом головки полового члена, развитием ишемической гангрены кольца крайней плоти. Возможна частичная аутоампутация дистальной части полового члена.
Лечение парафимоза
При возникновении парафимоза необходимо немедленное обращение к врачу: детскому хирургу, урологу или андрологу. Диагноз парафимоза устанавливается на основании анамнестических данных и визуального осмотра полового члена.
Первая помощь
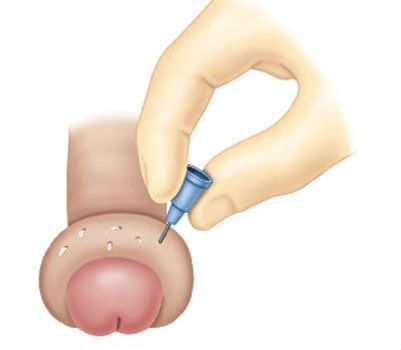
Парафимоз относится к неотложным состояниям, требующим срочного медицинского вмешательства. Первая помощь при парафимозе заключается в прикладывании к месту ущемления холода (пузыря со льдом, холодного компресса); наложении повязки с гипертоническим раствором, эластической сдавливающей повязки; проведении аппликаций местных анестетиков, инъекций гиалуронидазы в область отека. Эти мероприятия не только снижают болевые ощущения, но также уменьшают отек головки полового члена.
Консервативная терапия
Хирургическое лечение
Если 2-3 попытки вправления головки полового члена оказываются безуспешными, производится предварительное продольное (дорсальное) рассечение ущемляющего кольца. Поскольку парафимоз сопровождается деформацией крайней плоти, во избежание повторных случаев ущемления, через 1-1,5 месяца после стихания острого процесса выполняется круговое иссечение крайней плоти (циркумцизио). В настоящее время обрезание часто производится с использованием лазера или радиохирургического скальпеля. Для профилактики постоперационных инфекционных осложнений назначаются антибиотики, общеукрепляющая терапия.
Прогноз и профилактика
При своевременном обращении к врачу и проведении оперативного лечения парафимоза прогноз заболевания благоприятный. Запущенные случаи парафимоза грозят некрозом и ишемической гангреной головки полового члена, необходимостью его ампутации. Профилактика парафимоза заключается в ранней диагностике и лечении фимоза, запрещении преждевременного принудительного отодвигания крайней плоти, осторожном проведении урологических манипуляций. Для выявления фимоза мальчики подросткового возраста обязательно должны быть осмотрены детским урологом-андрологом.
ФИМОЗ физиологический, гипертрофический,рубцовый. Патология крайней плоти.
Оценка состояния крайней плоти (КП) в детской практике остается предметом дискуссий педиатров, детских хирургов, урологов. При осмотре детей зачастую не уделяется должного внимания возрастным особенностям.. Отсутствует единая точка зрения в определении понятия фимоз в детской практике, нет четко сформулированных границ между нормой и патологией, не отработана тактика лечения и меры профилактики заболеваний крайней плоти. Нет единства врачей в отношении к синехиям (сращениям головки с внутренним листком крайней плоти ). Многие хирурги не знают как поступить со скоплением смегмы в препуциальном мешке, насколько опасно её присутствие для возникновения баланита. Обсуждается тактика ведения больных с гнойно-воспалительными заболеваниями крайней плоти. Необходимо ли обведение и выведение головки при острых воспалительных процессах. Практические рекомендации по методам общей гигиены и способами ухода за мальчиком в грудном и младшем возрасте пишутся зачастую неспециалистами, а людьми далекими от практики. Подобные советы могут создавать для ребенка больше проблем, чем пользы. Решению всех перечисленных вопросов было посвящено наше исследование.
Материал и методы. За период с 1996 по 2004гг в Тушинской детской больнице, больнице Св.Владимира, детской поликлинике №140 СЗАО, в детской поликлинике Семашко г.Москвы, в отделении плановой хирургии и поликлинике г.Таганрога осмотрено 3235 мальчиков с патологией крайней плоти. Состояние крайней плоти оценивали у детей с другими заболеваниями во время госпитализации в отделениях перечисленных клиник и на амбулаторных консультативных приемах детского хирурга и детского уролога-андролога. Возраст детей составил от 8 дней до 17 лет.
На основании анализа большого клинического материала удалось более четко сформулировать определение «физиологический» фимоз и с учетом особенностей строения крайней плоти выделить другие варианты сужения препуциального мешка.
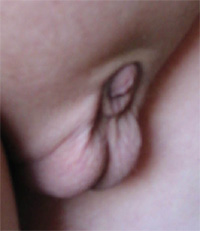
Понятие физиологический фимоз не имеет возрастных рамок и может встречаться в любом возрасте (у новорожденного и 16 летнего подростка). При осмотре можно отметить следующие характерные особенности физиологического фимоза. Кожа крайней плоти не имеет рубцовых изменений, мягкая, хорошо тянется (Рис.1). Однако при попытках быстрого или грубого выведения головки возникают радиальные трещины в области соединения внутреннего и наружного листков препуциального мешка. Наиболее глубокие разрывы крайней плоти можно наблюдать при одномоментном выведении головки у мальчиков с физиологическим фимозом.
 |
| Рис.1 Вид крайней плоти ребенка 2,5 лет с физиологическим фимозом. |
Данные манипуляции сопровождаются эпизодами кровотечения, выраженным отеком крайней плоти, болями и затруднением мочеиспускания вплоть до острой задержки мочи. Значительные разрывы крайней плоти нередко заживают с образованием грубых рубцов. Именно поэтому мы считаем ошибочными все попытки одномоментного выведения головки. Для того, чтобы оценить степень сужения крайней плоти и состояние кожи препуциального мешка, абсолютно не обязательно полностью выводить головку (отводить крайнюю плоть за пределы венечной борозды). Более того, данная манипуляция бессмысленна (не имеет медицинских показаний), резко болезненна и очень вредна. Еще более опасны рекомендации родителям проводить одномоментное выведение головки самостоятельно, в домашних условиях. Склонность препуциального мешка к отеку в детском возрасте, травматичность и болезненность манипуляции предрасполагают к развитию парафимоза. Ущемление головки выведенной за венечную борозду крайней плотью мы наблюдали у 29 мальчиков. Сроки ущемления были от 2 часов до 15 часов. Консервативное вправление головки удалось выполнить у 25 детей, однако 4 мальчика были оперированы, им потребовалось рассечение крайней плоти для погружения головки в препуциальный мешок.
Описанные процедуры выполнялись первоначально врачом. Далее после подробного объяснения целей и задач данной методики, постепенное щадящее растяжение крайней плоти проводили родители в домашних условиях. Задачей врача был контроль за динамикой процесса смещения крайней плоти. В подавляющем большинстве случаев (91%) удавалось открыть головку полового члена наполовину в течение 2-3 месяцев. Данный эффект от лечения мы считаем хорошим результатом (Рис.2 А-В).
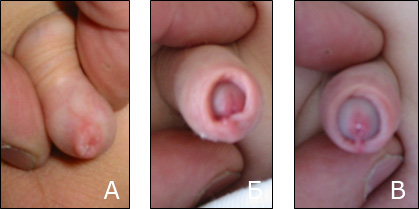 |
| Рис.2. А. Вид крайней плоти ребенка 2,5 лет с физиологическим фимозом. |
Б,В – результаты консервативного лечения физиологического фимоза с использованием методики постепенного щадящего растяжения крайней плоти через 1мес. и 2 мес..
Подобные процедуры в последующем рекомендовали проводить 1 раз в 2 –3 недели для сохранения эластичности кожи. Мы не стремились достигнуть обязательного полного выведения головки у детей младшего возраста, поскольку дальнейшее её открытие может быть затруднено наличием плотными сращений головки с крайней плотью (синехиями).
Современные представления о природе синехий и скоплений смегмы в препуциальном мешке отличаются от ранее существовавших в отечественной литературе. В настоящее время нет единой точки зрения о тактике хирурга в отношении этих состояний.
Классическое описание эмбрионального развития крайней плоти в норме существует с 1949 года (Gairdner D). Развитие препуциального мешка у плода начинается между 3 и 5мес. гестации. И к моменту рождения крайняя плоть закрывает головку полового члена до меатуса (4,8). Головка полового члена и крайняя плоть развиваются из одних и тех же тканей дистальной части полового члена в течение 3-го месяца беременности. Крайняя плоть возникает в виде складки кожи в основании головки полового члена и растет, выдвигаясь над этим основанием. Ее рост с дорсальной стороны происходит более интенсивно, чем с вентральной. Поскольку на ранних сроках беременности мочеиспускательный канал не замкнут, а представляет собой уретральный желобок, то крайняя плоть с вентральной стороны развивается из двух парных выростов. (Рис.3 А,Б). Вслед за слиянием уретральной площадки в трубку, участки крайней плоти движутся по боковым поверхностям головки накрывая мочеиспускательный канал сверху сливаются между собой, образуя уздечку.
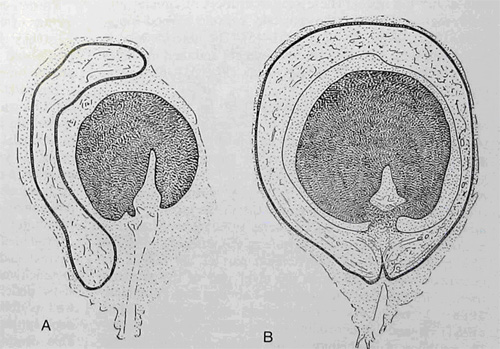 |
| Рис. 3. Головка полового члена плода человека. А. на 16 неделе гестации уретральные складки простираются по вентральной поверхности вдоль ствола полового члена Позднее они соединяться по средней линии. Зачатки крайней плоти расположены преимущественно по дорсальной поверхности и постепенно наползают с обеих сторон головки. Б. После 20-й недели гестации уретра на головке замкнута полностью, боковые массы крайней плоти слились вместе в области уздечки полового члена. |
Исходя из вышеизложенного становится очевидным, что сращение головки и препуциального мешка до 11-15 лет можно считать нормой, поэтому разделение спаек (сращений) и удаление «инфантильной смегмы» и не имеет прямых медицинских показаний. Оценивая результаты подобных манипуляций (обведения головки) в катамнезе спустя 4-6 месяцев мы наблюдали повторное образование сращений и скопление смегмы у 32% детей. Единственным поводом для разделения синехий может служить воспалительный процесс крайней плоти, обусловленный наличием инфицированной смегмы. Однако, связывать смегмообразование с причинами возникновения баланита неверно, поскольку смегма присутствует у 99% мальчиков, а баланопастит был выявлен лишь у 6 % осмотренных больных.
Было отмечено, что в пубертатном периоде 11-15 лет под воздействием гормональной перестройки, синехии становятся более рыхлыми и процесс их разделения происходит значительно легче, менее болезненно, без возникновения обширных эрозивных поверхностей на головке. Напротив, по данным наших исследований разделение сращений головки с крайней плотью у детей 3-5 лет, очень часто (до 85%) заканчивается рецидивом возникновения синехий с еще более грубым рубцовым процессом, в тех случаях когда родители переставали регулярно открывать головку полового члена. Двоим мальчикам 14 и 15 лет, с грубыми рубцовыми сращениями крайней плоти с головкой после многократных обведений в раннем детском возрасте потребовалась операция по отсечению крайней плоти сросшейся с головкой на протяжении 2-3 см.
Варианты фимоза в детской практике.
(хоботковая крайняя плоть) — 168 (2,7%)
Рубцовый фимоз (классический)
Все больные с патологией препуциального мешка, которые вошли в данное исследование 3235 (осмотренные в поликлиниках и в стационарах), условно были разделены на четыре группы. Первую, наиболее значительную, группу (3096) 87% составили дети с физиологическим фимозом или нормой, нерастянутой крайней плотью с врожденно зауженным отверстием препуциального мешка без признаков рубцевания кожи. Дети не требовали медикаментозного или оперативного лечения, проводилось щадящее постепенное, растяжение крайней плоти. Мальчики не нуждались в строгом амбулаторном контроле за состоянием препуциального мешка и считались практически здоровыми.
Вторую группу (168) 2,7% составили дети с диагнозом гипертрофический фимоз или хоботковая крайняя плоть. Важно отметить, что большинство (142) мальчиков 82.5% из этой группы были повышенного питания и имели различные степени ожирения. Крайняя плоть у этих детей имела избыточную длину и напоминала хоботок, что объясняется накоплением подкожной жировой клетчатки в лонной области и, как следствие, смещение кожи ствола полового члена в сторону крайней плоти. При попытке выведении головки отчетливо определялся участок кожи крайней плоти в виде плотного кольца (Рис.4 А,Б),
Избыток крайней плоти напоминающей хоботок. Б. При попытке выведения головки отчетливо определялся участок кожи крайней плоти в виде плотного кольца который очень плохо подвергался растяжению легко травмировался, возникали радиальные трещины кожи, капиллярное кровотечение, поэтому не представлялось возможным визуализировать наружное отверстие уретры. Однако, рубцовых изменений кожи у этой группы больных мы не наблюдали. Дети с гипертрофическим фимозом требовали строгого амбулаторного контроля состояния крайней плоти. Этим больным проводилось консервативное лечение в виде постепенного, щадящего растяжения крайней плоти после теплых гигиенических ванночек с отварами трав. Для достижения лечебного эффекта растяжения удлиненной суженной части препуциального мешка при гипертрофическом фимозе требовалось значительно больше времени, чем в случае физиологического фимоза. В среднем консервативная терапия продолжалась до 3-5 мес. Положительный результат удалось достигнуть у 156 больных (92.2%). Однако у 12 мальчиков потребовалось оперативное лечение. Показания к обрезанию при гипертрофическом фимозе должны быть серьезно ограничены, поскольку обычная операция circumcisio имеет ряд осложняющих моментов. Экономная резекция крайней плоти может приводить к рецидиву фимоза. Значительное иссечение кожи препуциального мешка нередко сопровождается возникновением скрытого полового члена. Вне эрекции половой член исчезает в поверхности тела и прячется в окружающих тканях подкожно жировой клетчатки лонной области и мошонки (Рис.5).
 |
| Рис.5. Ребенок 8 лет после обрезания крайней плоти по поводу гипертрофического фимоза. Вне эрекции половой член скрыт в окружающих тканях подкожно жировой клетчатки лонной области. |
Подобные осложнения лечения гипертрофического фимоза мы наблюдали у 4 больных, оперированных в других лечебных учреждениях. Всем детям со скрытым половым членом выполнена операция выделения члена из окружающих тканей, формирование контура полового члена, фиксация кожи в пеноабдоминальном и членомошоночном углах. Если имеется рубцовый фимоз в сочетании с гипертрофической крайней плотью и оперативное лечение необходимо, операцией выбора может быть экономная резекция крайней плоти с формированием контура полового члена.
Третью группу больных (342) 9,6% составили мальчики с рубцовым фимозом. По анамнестическим данным мы пытались выяснить причины возникновения рубцовых изменений на крайней плоти. Однако, у большинства больных 134 (39,1%) рубцовое сужение препуциального мешка возникло на фоне полного здоровья. Признаки баланопастита незадолго до возникновения рубцевания крайней плоти наблюдали у 122 (35,6%) больных. Травматичное одномоментное выведение головки предшествовало рубцовому фимозу у 76 больных (22,2%).
В зависимости от клинических проявлений всех больных с рубцовым фимозом мы условно разделили на две подгруппы. Первую подгруппу составили мальчики 189 (52,2%) с не осложненным рубцовым фимозом (Рис.6).
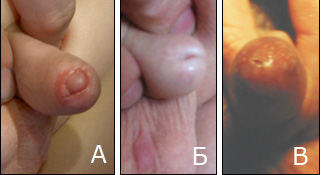 |
| Рис.6 А. Ребенок 5 лет с признаками не осложненного рубцового фимоза. Имеется плотное рубцовое кольцо крайней плоти шире наружного отверстия уретры. Отсутствуют признаки воспаления. |
Б.В. Осложненный рубцовый фимоз. Кожа крайней плоти с признаками воспаления, отверстие крайней плоти точечной формы, резко сужено (мочеиспускание затруднено).
Визуально крайняя плоть была изменена незначительно, отсутствовали признаки воспаления (отек, гиперемия, инфильтрация тканей препуциального мешка), мочеиспускание было не нарушено. Все дети мочились свободно, безболезненно, широкой струей.
При попытке выведения головки, определялось плотное рубцовое кольцо, которое не позволяло осмотреть головку. Диаметр рубцового кольца крайней плоти значительно превышал наружное отверстие уретры, поэтому признаков нарушения мочеиспускания не наблюдалось. Вторую подгруппу составили мальчики с осложненным рубцовым фимозом 153 (44,7%) (Рис.6 Б,В). Крайняя плоть у этих детей была отечна, несколько гиперемирована. Отверстие крайней плоти точечной формы, резко заужено, в плотном рубцовом конгломерате. Мочеиспускание нарушено, тонкой вялой струей, болезненное, со значительным расширением в виде шара препуциального мешка. По сути ребенок первоначально накапливал мочу в препуциальном мешке, а затем через суженное рубцом отверстие крайней плоти, эвакуировал мочу наружу.
Больные с рубцовым фимозом требовали оперативного лечения. При не осложненном фимозе сроки операции могут быть произвольными и хирургическое вмешательство возможно отложить на некоторое время. Осложненный фимоз, сопровождающийся признаками инфравезикальной обструкции требует срочной плановой операции в ближайшее время. В качестве кратковременной предоперационной подготовки возможно рекомендовать обработку наружного отверстия крайней плоти противорубцовыми мазями (контрактубекс).
Гнойно-воспалительные заболевания крайней плоти (КП) были выявлены у 214 мальчиков, что составляет 6% от всех осмотренных больных. Признаки острого баланопастита наблюдались у 96 из них (44,8%). Диагноз грибковое поражение крайней плоти установлен у 118 мальчиков (55,1%). Острый баланопастит и грибковое воспаление имеют схожие клинические проявления, однако, лечение этих заболеваний принципиально отличается. Правильный дифференциальный диагноз позволяет уточнить характер поражения.
В случае острого баланопастита дети жаловались на боли в области головки полового члена, зуд, жжение при мочеиспускании, в редких случаях отмечалась острая задержка мочеиспускания (у 2 больных). Крайняя плоть была отечна, гиперемирована, в 55 случаях (57%) наблюдалось выделение гноя из препуциального мешка. Важно диагностическим признаком у больных с острым баланопаститом было наличие синехий и скопление инфицированной смегмы (причины воспаления). Физиологический фимоз выявлен у 83 мальчиков (86%) с острым воспалением препуциального мешка.
Лечение острого баланопастита претерпело некоторые изменения за последние годы. Принципиально, важным считаем отказ от выведения головки, в этом нет необходимости, а данная процедура на фоне воспаления чрезвычайно травматична и сопровождается грубым рубцеванием препуциального мешка в последующем. Опыт лечения больных с баланопаститом показал, что необязательно и полное циркулярное разделение синехии крайней плоти пуговчатым зондом. Эти процедуры крайне болезненны для ребенка и сопровождаются значительной психической травмой. Хирург обязан дренировать гнойный очаг. Для этого бывает вполне достаточно пальпации крайней плоти либо локальной ревизии крайней плоти в месте наибольшего отека её и гиперемии. После дренирования гноя, целесообразно оканчивать процедуру введением в препуциальный мешок антибактериальных мазей (левомиколь, синтомициновая эмульсия, диоксиколь и др.) В домашних условиях ребенку назначались сидячие ванночки с настоями трав ромашки, череды, чистотела, календулы либо слабого раствора марганцовки КМн04 3-4 раза в сутки на протяжении 6-8 дней. После каждой ванночки было рекомендовано обработать головку полового члена (наружное отверстие крайней плоти) антибактериальной мазью. Купирование воспалительного процесса отмечалось на 3-4 сутки. Показанием к полному циркулярному обведению головки были редкие случаи (2 детей 2%) сохраняющегося воспаления.
Отличительной особенностью грибкового воспаления или так называемого хронического баланита было полное отсутствие синехий, скоплений смегмы в препуциальном мешке. Больных с физиологическим или рубцовым фимозом в этой группе детей не было. Головка легко полностью открывалась. Внутренний листок крайней плоти выглядел гиперемированным, отечным, слизистая тусклая, мятая, отмечались налеты фибрина и неприятный запах. Из анамнеза выяснилось, что большинство детей чрезмерно длительный период применяли марганцовые ванночки и обработку крайней плоти мылом. В посевах на флору с поверхности крайней плоти определялись споры грибов. Лечение грибкового баланита включало противогрибковые препараты (нистатин, дифлюкан) через рот. Местно нистатин, дифлюкан, микосептин – мази. Рекомендовано исключить антибактериальные препараты и антисептические растворы (местно). Сократить число различных ванн и больше осуществлять подсушивающее воздействие на кожу крайней плоти.
Нами предложены следующие рекомендации по гигиеническому уходу за половыми органами мальчика.:
— нет необходимости в ежедневном открывании головки и обработке водой, мылом или дезинфицирующими средствами;
— при отсутствии воспалительных явлений достаточно выполнения гигиенических ванночек с отварами трав (ромашка, череда, чистотел, шалфей, календула) 2 раза в неделю, без выведения головки;
— применение КМnO4, фурациллина, антибактериальных мазей только по показаниям.
Таким образом, на основании выполненной работы были сделаны следующие выводы.