чем заменить адреноблокаторы при сердцебиении
Фармакотерапия бета-адреноблокаторами
Почему современная кардиология немыслима без данной группы препаратов?
Савелий Баргер (МОСКВА),
кардиолог, кандидат медицинских наук. В 1980‑е годы одним из первых ученых в СССР разрабатывал методику диагностической чреспищеводной электрокардиостимуляции. Автор руководств по кардиологии и электрокардиографии. Его перу принадлежит несколько популярных книг, посвященных разным проблемам современной медицины.
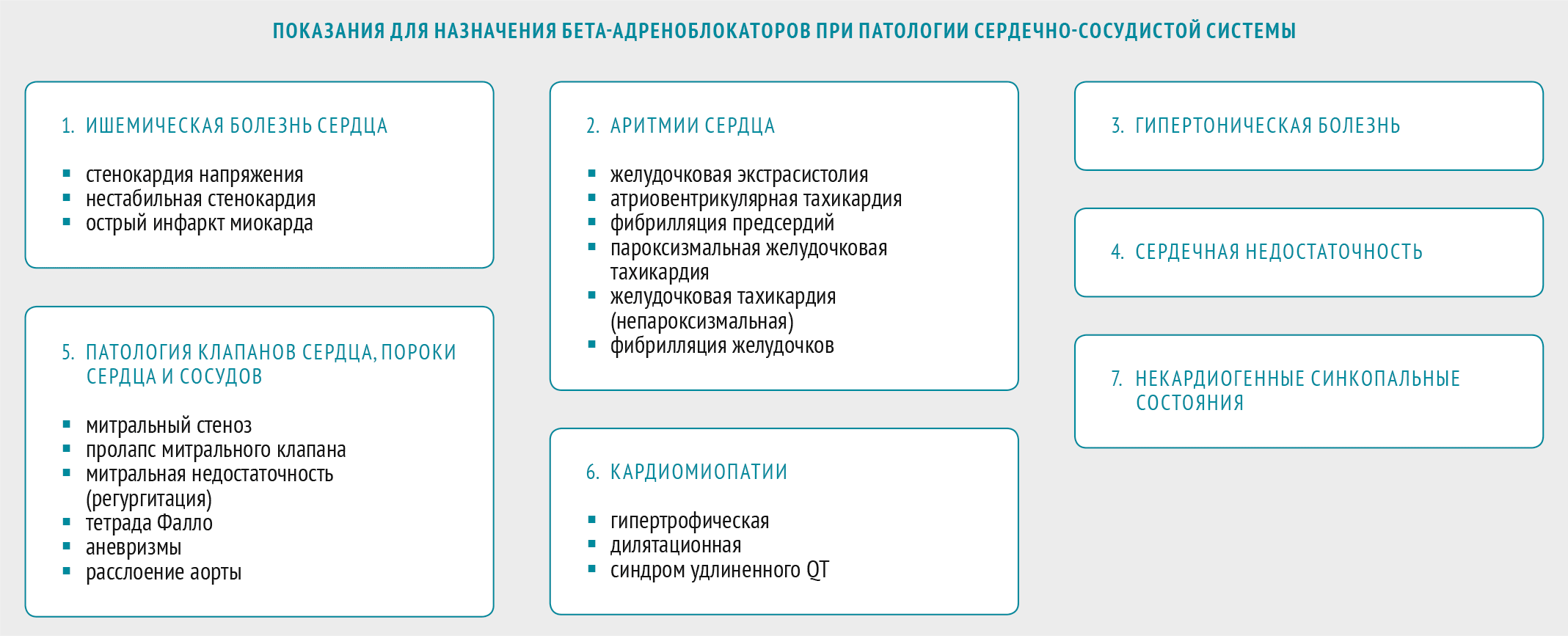
Можно с уверенностью сказать, что бета-адреноблокаторы — препараты первой линии для лечения многих заболеваний сердечно-сосудистой системы.
Вот несколько клинических примеров.
Пациент Б., 60 лет, 4 года назад перенес острый инфаркт миокарда. В настоящее время беспокоят характерные сжимающие боли за грудиной при небольших физических нагрузках (при медленном темпе ходьбы способен пройти без боли не более 1000 метров). Наряду с прочими лекарственными средствами получает бисопролол по 5 мг утром и вечером.
Пациент Р., 35 лет. На приеме жалуется на постоянные головные боли в затылочной области. Артериальное давление 180/105 мм рт. ст. Проводится терапия бисопрололом в суточной дозировке 5 мг.
Больная Л., 42 года, обратилась с жалобами на перебои в работе сердца, ощущения «замирания» сердца. При суточной регистрации ЭКГ диагностированы частые желудочковые экстрасистолы, эпизоды «пробежек» желудочковой тахикардии. Лечение: соталол в дозировке по 40 мг дважды в день.
Пациент С., 57 лет, беспокоят одышка в покое, приступы сердечной астмы, снижение работоспособности, отмечаются отеки на нижних конечностях, усиливающиеся к вечеру. При ультразвуковом исследовании сердца выявлена диастолическая дисфункция левого желудочка. Терапия: метопролол по 100 мг дважды в день.
У столь разноплановых больных: ишемическая болезнь сердца, гипертоническая болезнь, пароксизмальная желудочковая тахикардия, сердечная недостаточность — медикаментозное лечение проводится препаратами одного класса — бета-адреноблокаторами.
Бета-адренорецепторы и механизмы действия бета-блокаторов
Различают бета1‑адренорецепторы, находящиеся в основном в сердце, кишечнике, ткани почек, в жировой ткани, ограниченно — в бронхах. Бета2‑адренорецепторы находятся в гладкой мускулатуре сосудов и бронхов, в желудочно-кишечном тракте, в поджелудочной железе, ограниченно — в сердце и коронарных сосудах. Ни одна ткань не содержит исключительно бета1— или беты2‑адренорецепторы. В сердце соотношение бета1— и бета2‑адренорецепторов ориентировочно 7:3.
Таблица 1. Основные показания к применению бета-адреноблокаторов
Механизм действия бета-блокаторов основан на их строении, сходном с катехоламинами. Бета-блокаторы выступают конкурентными антагонистами катехоламинов (адреналина и норадреналина). Терапевтический эффект зависит от соотношения концентрации препарата и катехоламинов в крови.
Некардиологические показания к применению бета-блокаторов
Таблица 2. Свойства бета-адреноблокаторов: полезные и побочные эффекты, противопоказания
Клиническая фармакология
Увеличение длительности интервала PQ на электрокардиограмме, развитие АВ блокады I степени при приеме бета-блокатора не может служить поводом для его отмены. Однако развитие АВ блокады II и III степени, особенно в сочетании с развитием синкопальных состояний (синдром Морганьи-Адамса-Стокса), служит безусловным основанием для отмены бета-блокаторов.
В рандомизированных клинических исследованиях установлены кардиопротективные дозы бета-блокаторов, т. е. дозы, применение которых статистически достоверно снижает риск смерти от кардиальных причин, уменьшает частоту развития сердечных осложнений (инфаркта миокарда, тяжелых аритмий), увеличивает длительность жизни. Кардиопротективные дозы могут отличаться от дозировок, при которых достигается контроль над гипертонией и стенокардией. По возможности следует назначать бета-блокаторы в кардиопротективной дозе, которые выше среднетерапевтических доз.
Увеличение дозы бета-блокаторов выше кардиопротективной неоправданно, т. к. не приводит к позитивному результату, увеличивая риск побочных эффектов.
Хроническая обструктивная болезнь легких и бронхиальная астма
Если бета-блокаторы вызывают бронхоспазм, то бета-адреномиметики (такие как бета2‑адреномиметик сальбутамол) способны вызвать приступ стенокардии. Выручает применение селективных бета-блокаторов: кардиоселективных бета1‑блокаторов бисопролола и метопролола у пациентов с ИБС или гипертонической болезнью в сочетании с хронической обструктивной болезнью легких (ХОБЛ) и бронхиальной астмой. При этом необходимо учитывать функцию внешнего дыхания (ФВД). У больных с легким нарушением ФВД (объем форсированного выдоха более 1,5 л) допустимо применение кардиоселективных бета-блокаторов.
При выборе лечебной тактики у больных гипертонической болезнью, стенокардией или сердечной недостаточностью в сочетании с ХОБЛ в приоритете находится лечение сердечно-сосудистой патологии. В таком случае нужно индивидуально оценивать, можно ли пренебречь функциональным состоянием бронхолегочной системы и vice versa — купировать бронхоспазм бета-адреномиметиками.
Сахарный диабет
При лечении больных сахарным диабетом, принимающих бета-блокаторы, следует быть готовым к более частому развитию гипогликемических состояний, при этом клиническая симптоматика гипогликемии меняется. Бета-блокаторы в значительной степени нивелируют симптомы гипогликемии: тахикардию, тремор, чувство голода. Инсулинозависимый диабет со склонностью к гипогликемии — относительное противопоказание к назначению бета-блокаторов.
Заболевания периферических сосудов
Если использовать бета-блокаторы при патологии периферических сосудов, то безопаснее кардиоселективные атенолол и метопролол.
Тем не менее заболевания периферических сосудов, в т. ч. болезнь Рейно, включены в относительные противопоказания для назначения бета-блокаторов.
Сердечная недостаточность
При том что бета-блокаторы широко применяются в лечении сердечной недостаточности, назначать их при недостаточности IV класса с декомпенсацией не следует. Тяжелая кардиомегалия — противопоказание к назначению бета-блокаторов. Не рекомендуются бета-блокаторы при фракции выброса менее 20 %.
Блокады и аритмии сердца
Личный опыт
Вероятно, у каждого врача есть собственный фармакотерапевтический справочник, отражающий его личный клинический опыт применения препаратов, пристрастия и негативное отношение. Успех применения лекарства у одного-трех-десяти первых пациентов обеспечивает пристрастие к нему врача на многие годы, а литературные данные укрепляют мнение о его эффективности. Привожу список некоторых современных бета-блокаторов, на которые у меня есть свой опыт клинического применения.
Пропранолол
Первый из бета-блокаторов, который я стал применять в своей практике. Кажется, в середине 70‑х годов прошлого века пропранолол был чуть ли не единственным бета-блокатором в мире и уж точно — единственным в СССР. Препарат до сих пор относится к наиболее часто назначаемым среди бета-блокаторов, имеет больше показаний к применению по сравнению с другими бета-блокаторами. Однако, применение его в настоящее время я не могу считать оправданным, т. к. другие бета-блокаторы имеют гораздо менее выраженные побочные эффекты.
Пропранолол можно рекомендовать в комплексной терапии ишемической болезни сердца, он также эффективен для снижения артериального давления при гипертонической болезни. При назначении пропранолола существует риск развития ортостатического коллапса. Пропранолол с осторожностью назначают при сердечной недостаточности, при фракции выброса менее 35 % препарат противопоказан.
Бисопролол
Высокоселективный бета1‑блокатор, в отношении которого было доказано снижение смертности от инфаркта миокарда на 32 %. Доза 10 мг бисопролола эквивалентна 100 мг атенолола, препарат назначается в суточной дозировке от 5 до 20 мг. Бисопролол уверенно можно назначать при сочетании гипертонической болезни (снижает артериальную гипертензию), ишемической болезни сердца (уменьшает потребность миокарда в кислороде, уменьшает частоту приступов стенокардии) и сердечной недостаточности (уменьшает постнагрузку).
Метопролол
Препарат относится к бета1‑кардиоселективным бета-блокаторам. У пациентов с ХОБЛ метопролол в дозе до 150 мг/сутки вызывает менее выраженный бронхоспазм по сравнению с эквивалентными дозами неселективных бета-блокаторов. Бронхоспазм при приеме метопролола эффективно купируется бета2‑адреномиметиками.
Метопролол эффективно снижает частоту желудочковых тахикардий при остром инфаркте миокарда и обладает выраженным кардиопротекторным действием, снижая уровень смертности кардиологических больных в рандомизированных исследованиях на 36 %.
В настоящее время бета-адреноблокаторы следует рассматривать как препараты первой линии при лечении ишемической болезни сердца, гипертонической болезни, сердечной недостаточности. Прекрасная сочетаемость бета-блокаторов с мочегонными, блокаторами кальциевых канальцев, ингибиторами АПФ, несомненно, является дополнительным аргументом при их назначении.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Новые подходы к медикаментозной терапии аритмий
Академик Ивашкин В.Т.: – А сейчас я с удовольствием попрошу включиться в нашу работу профессора Владимира Леонидовича Дощицина. «Новые подходы к медикаментозной терапии аритмии». Пожалуйста, Владимир Леонидович.
Что вызывает наибольшее затруднение в практической работе? Все дело в том, что аритмии сами по себе могут заметно ухудшать качество жизни, отягощать прогнозы. Но возможно вполне доброкачественное, безобидное течение аритмии и существование больного с этой аритмией в течение неопределенно долгого времени. С другой стороны – методы лечения аритмии. Я уже не говорю об оперативных методах, но и медикаментозное лечение может оказывать серьезное побочное действие и само по себе негативно влиять на прогноз. Это доказано. Или, если это лечение удачно, то аритмия устраняется и качество жизни улучшается. Так вот, каждый раз практическому врачу приходится решать, что хуже: аритмия или лечение. Иными словами, нужно или не нужно активно лечить аритмию?
В связи с этим я напомню основные группы показаний к вмешательству. Первое – это когда аритмия отягощает прогноз и несет в себе какую-то угрозу жизни. Основные из них – это угрозы внезапной аритмической смерти. Вторая группа показаний – если очевидно по клиническим и инструментальным данным негативное влияние аритмии на эффективность кровообращения, гемодинамику. И, наконец, третья группа – когда объективных показаний может не быть, но субъективно аритмия плохо переносится. Здесь тоже имеются показания, хотя в этом случае цель лечения будет другая: улучшить субъективную переносимость, при этом не обязательно полностью устранять аритмию, так как она негативно не влияет на прогноз.
Я напомню хорошо известную классификацию, которая на сегодняшний день получила наибольшее распространение, – классификацию антиаритмических лекарств. Напомню четыре основные группы. Первый класс – блокаторы натриевых каналов, там подклассы 1А, 1В, 1С, здесь показаны их основные представители. Второй класс – бета-адреноблокаторы. Третий – блокаторы калиевых каналов или препараты, замедляющие реполяризацию. И четвертый класс – блокаторы кальциевых каналов. В первом классе наибольшее значение имеет, несомненно, класс 1С, потому что он представлен используемыми на сегодняшний день препаратами – этацизин, пропафенон, аллапинин. К классам 1А и 1В относятся более старые препараты, которые постепенно уходят из широкой практики: хинидин, прокаинамид, лидокаин и так далее. Бета-блокаторы – хорошо известный класс, это не только антиаритмики, но и антиангинальные и гипотензивные препараты.
Мощный класс – третий – блокаторы калиевых каналов. Основные представители – это амиодарон и соталол, мы их рассматриваем как препараты резерва, которые назначаются, но, в основном, при неэффективности других препаратов в более сложных ситуациях. И, наконец, – антагонисты кальция, среди которых основную роль играет верапамил.
Эту классификацию критиковали многократно, и основной предмет критики заключается в том, что сюда не входят многие препараты, имеющие антиаритмическое действие. Например, дигиталис и вообще сердечные гликозиды – АТФ и другие препараты, которые как бы стоят между этими классами или имеют совершенно другие свойства. И в связи с этим, я напомню, была предложена другая классификация, так называемый «Сицилианский гамбит», который представляет собой просто описание свойств разных антиаритмических препаратов. Вот как в клеточках шахматной доски отмечены свойства, способность влиять на ионные каналы, натриевые – быстрые, средние, медленные, на кальциевые, на калиевые, на различные рецепторы – адренергические альфа-, адренергические бета-рецепторы, холинергические рецепторы и другие.
И, глядя на эту табличку, можно видеть, что многие антиаритмики обладают одновременно свойствами представителей нескольких классов, и их даже трудно классифицировать. И есть препараты (они представлены в конце) – атропин, аденозин, дигоксин, омакор – те, которые в эту классификацию не входят, а обладают другими механизмами действия. То есть это более широкое перечисление антиаритмиков, но его недостатком является то, что это – не классификация, она никак не группирует препараты и не позволяет выбирать тот или иной класс, тех или иных представителей.
Поэтому при систематизированном описании и в научных работах по аритмологии фигурирует все-таки классификация Вогана Вильямса (Vaughan Williams), и ею широко пользуются. Здесь имеется целый ряд спорных моментов. В частности, больше всего важных спорных моментов касаются 1С-класса и вообще, прежде всего, первого класса. И один из важнейших актуальнейших вопросов: можно или нельзя давать эти препараты больным ишемической болезнью сердца, острыми и хроническими ее формами, и больным с другой выраженной органической патологией сердца? Этот вопрос и на сегодняшний день не имеет однозначного ответа. После публикации, уже довольно давно, много лет назад, в исследованиях КАСТ-1 и КАСТ-2 было показано, что антиаритмики 1С-класса могут негативно влиять на прогноз больных ИБС. Но это касается, главным образом, больных острым инфарктом миокарда. Что касается хронических форм ИБС, то так однозначно судить нельзя, потому что таких работ было довольно мало, и касались они ограниченного числа препаратов без достаточного учета других противопоказаний.
На сегодняшний день бытует такая тактика, что антиаритмики первого, в частности, С-класса не следует принимать больным с выраженными признаками сердечной недостаточности (низкая фракция выброса); при острых формах ИБС (острый инфаркт, прогрессирующая стенокардия); при очень выраженной гипертрофии левого желудочка с толщиной более 14 миллиметров (по данным эхокардиографии). Есть и другие ограничения: блокада ножек, выраженная брадикардия и другие. А если ничего этого нет, то наличие умеренно выраженной патологии сердца не является прямым противопоказанием для применения препаратов 1С-класса.
Почему я обращаю на это внимание – потому что здесь лежат очень важные практические вопросы. Можно или нельзя купировать пароксизм мерцания предсердий у больного стенокардией, например, пропафеноном, этацизином, которые являются активными препаратами для этой цели. Так вот, эта табличка дает на это ответ: да, можно, если нет прямых противопоказаний в виде выраженных изменений миокарда, сердечной недостаточности, острого коронарного синдрома и так далее. Это практически очень важно.
Вот основные ограничения для применения антиаритмиков первого класса: острый коронарный синдром, сердечная недостаточность, внутрижелудочковая блокада, атриовентрикулярная блокада и резко выраженная брадикардия, скажем, синдром слабости синусового узла.
Бета-адреноблокаторы – важнейший класс препаратов. Мы их даем очень широко, лечим ишемическую болезнь сердца, артериальную гипертонию. Из аритмий, в основном, этот класс препаратов лечит, главным образом, наджелудочковые формы, то есть суправентрикулярную тахикардию, суправентрикулярную экстрасистолию, мерцание и трепетание предсердий, в основном, для урежения ритма при этих формах аритмий. Что касается желудочковых аритмий, то эффективность этого класса препаратов ниже. Но учитывая их благоприятное действие на основные болезни, то есть ишемическую болезнь, артериальную гипертонию, предпочтительно с них начинать, и может быть такая ситуация, что они окажутся эффективными и при желудочковых аритмиях тоже, и тогда больше ничего не нужно будет. Но если они окажутся неэффективными, а это примерно половина случаев, то тогда приходится решать вопрос: заменять бета-блокаторы либо на третий класс препаратов, либо добавлять к бета-блокаторам первый класс.
Третий класс препаратов, повторяю: класс резерва. Амиодарон – сильнейший, мощнейший препарат, хорошо переносится при недлительном назначении. Но при длительном назначении почти у 30% (примерно) возникают различные нежелательные эффекты, которые заставляют его ограничивать или вообще отменять. Самые частые из них – нарушение функции щитовидной железы. Второе по частоте – сердечное осложнение: брадикардии, блокады, удлинение QT с возможным аритмогенным эффектом. Возможно поражение печени, поражение легких, ну, и самое частое ограничение – это кожные реакции, которые, хотя и ничем не угрожают, но могут вызывать беспокойство больных, нарушение качества жизни.
Другой препарат этого класса – соталол – обладает нежелательными свойствами третьего класса препаратов, то есть удлиняет интервал QT, вызывает брадикардию, и поэтому противопоказан при брадикардии блокады. И как бета-блокатор он снижает артериальное давление и обладает другими побочными действиями, характерными для неселективных бета-блокаторов. А это довольно много побочных эффектов. Я напомню: это и бронхоспазмы, и негативное влияние на углеводный обмен, и возможное нарушение эректильной функции и так далее. То есть препарат хороший, эффективный, но тоже имеет значимые негативные эффекты.
Недавно был предложен другой препарат этого класса, дронедарон, который на сегодняшний день широко не используется, опять же, из-за довольно значимых выявленных побочных эффектов. В частности, он противопоказан при сердечной недостаточности: доказано, что он увеличивает летальность. У больных с перманентной фибрилляцией предсердий он не пошел, и у больных с патологией печени тоже. Сейчас пока место этого препарата не определено.
И, наконец, четвертый класс – это, в основном, верапамил. Я говорю о негативных эффектах, о возможных побочных действиях, ограничениях – это синдром предвозбуждения желудочков, выраженная сердечная недостаточность, снижение давления (это же гипотензивный препарат) и блокада и брадикардия, как и для всех других антиаритмиков.
Резюмирую все сказанное. Все антиаритмики этих основных классов имеют значимые побочные эффекты, которые существенно ограничивают возможность их применения. И приходится решать, что хуже: лечение аритмии или сама аритмия? Среди каких-то новых направлений, которые можно сегодня назвать, это появление новых препаратов с доказанными антиаритмическими свойствами, но с менее выраженными побочными эффектами. Это так называемые omega-3 полиненасыщенные жирные кислоты – эйкозапентаеновая, докозагексаеновая – в виде лекарственного препарата омакор. На сегодняшний день доказано, что этот препарат обладает антиаритмическим действием благодаря сумме механизмов. Основной из них – это влияние на ионные каналы, кальциевые и натриевые. Модуляция прохождения ионов через эти каналы является одним из основных механизмов антиаритмического эффекта. Помимо этого, этот препарат обладает противовоспалительным эффектом, антисклеротическим эффектом в виде стабилизации бляшек и не оказывает сколько-нибудь значимых побочных эффектов, свойственных другим антиаритмикам. На сегодняшний день в ряде рандомизированных исследований показана способность этого препарата усиливать антиаритмический эффект основных антиаритмиков. В частности, с амиодароном, кордароном, когда его попытались сочетать у больных с частыми пароксизмами мерцания предсердий, было показано, что добавление омакора в терапии кордароном существенно повышает эффективность терапии. Такие работы были сделаны в многоцентровых исследованиях во Франции, и в России тоже такие работы есть, в том числе, комбинация омакора с пропафеноном.
Появились сейчас работы, которые показали возможность благоприятного действия этого препарата и на желудочковую аритмию, тоже, в частности, желудочковая экстрасистола, пробежки желудочковой тахикардии, у больных ишемической болезнью сердца. Это работа кардиологов из Санкт-Петербурга. У нас такие данные тоже есть: повышение эффективности лечения желудочковых аритмий при добавлении к антиаритмикам, в частности, к амиодарону и соталексу этого самого омакора. Это позволило нам предложить вот такой алгоритм ведения больных с желудочковыми аритмиями, в частности, с желудочковой экстрасистолией у больных ишемической болезнью сердца и у больных хронической сердечной недостаточностью другой этиологии.
Вот, ИБС – я уже говорил, что обычно у таких больных мы начинаем терапию с бета-блокаторов, потому что есть антиангинальный эффект и, возможно, антиаритмический. Если не помогает, тогда возможно добавление омакора, и это может быть достаточным для того, чтобы этот эффект проявился. Если не помогает, то возможно добавление и амиодарона, или замена бета-блокатора на соталол плюс омакор, и это будет очередное усиление терапии.
Если есть сердечная недостаточность. Тут, во-первых, сразу большие дозы бета-блокаторов не пойдут, тут приходится соблюдать осторожность и приходится комбинировать маленькие дозы бета-блокаторов с ингибиторами АПФ и, возможно, с омакором. Если это не помогает, то – осторожное увеличение дозы бета-блокаторов и, возможно, добавление амиодарона. Это, конечно, не общая рекомендация, это возможный алгоритм действия для лечения желудочковых аритмий у таких больных.
Надо сказать, что сейчас имеется достаточно большая доказательная база этих крупных рандомизированных исследований, согласно которым добавление омакора к стандартной терапии больных ишемической болезнью сердца улучшает прогноз. Вот это – хорошо известное исследование GISSI-Prevention, где брались больные инфарктом миокарда, получавшие стандартную терапию; и опытная группа – к этой терапии добавлялся омакор. Было показано доказательное снижение общей смертности и значительное снижение риска аритмической смерти.
Второе исследование – GISSI-HF – это больные с сердечной недостаточностью, довольно неблагоприятная прогностически группа больных. Опять – группа больных, получающих стандартную терапию: диуретики, ингибиторы АПФ и так далее. И эта терапия – плюс омакор. Опять было получено снижение общей смертности, снижение аритмической смерти и госпитализации по поводу желудочковых аритмий.
Все эти данные позволили включить омакор в рекомендации по профилактике внезапной смерти – это рекомендация Американской ассоциации сердца и Европейского кардиологического общества; рекомендация по ведению больных нестабильной стенокардией Европейского общества кардиологов; рекомендации по реваскуляризации миокарда, опять же, европейские; по вторичной профилактике коронарных заболеваний атеросклероза – «American Heart Association»; лечение острого коронарного синдрома без подъема ST, опять же, «American Heart Association»; и по вторичной профилактике инфаркта миокарда. Ну, и одна из последних – это рекомендация по лечению больных с застойной сердечной недостаточностью, принятая в Австралии и Новой Зеландии.
Сказанное позволяет констатировать, что этот препарат эффективен как добавочное средство при профилактике пароксизмов фибрилляции предсердий; как улучшение прогноза у больных ишемической болезнью сердца. Показано, что этот препарат обладает побочными действиями, сопоставимыми с плацебо, то есть ни об одном из существующих препаратов с антиаритмическим действием такого сказать нельзя. Это, пожалуй, единственное, уникальное сочетание.
Хочу напомнить в заключение, что, когда мы лечим больных с аритмией, мы ставим перед собой цели: улучшить самочувствие больного, уменьшить симптомы аритмии, уменьшить (если есть) гемодинамические нарушения. Но одна из главных задач – это позитивно повлиять на прогноз и ни в коем случае его не ухудшить. Так вот именно этим задачам и соответствует комбинированная терапия основных антиаритмических препаратов с новым направлением, омакором.