ливедо на ногах что делать
Ливедо на ногах что делать
Какие механизмы могут играть роль в возникновении кровотечений при гемморагическом синдроме при нейроциркуляторной дистонии?
1. Нервно-трофические изменения капилляров, структуры эндотелия.
2. Повышенная сосудистая проницаемость (в том числе и для клеток крови).
3. Не исключается роль повышения артериального венозного давления.
4. Возможна агрегация не только эритроцитов, но и тромбоцитов, что не может не повлиять на возникновение геморрагического синдрома.
Неспецифический продуктивный капиллярит (синдром ливедо). Характеризуется сетчатым, ветвистым характером увеличенных микрососудов (видимых на глаз) с цианотичным оттенком кожных покровов, усиливающимся в холодный период времени. От функционального акроцианоза этот синдром отличается стойкостью изменений и прогрессирующим течением, когда каждый год прибавляет новые регионы изменений в подкожной клетчатке верхних и нижних конечностей. У части больных эти изменения сопровождаются ощущением тяжести и реже болевым симптомом.
Синдром ливедо (что означает синий) наблюдается не только в клинике НЦД, но н при органической патологии (туберкулезе, ревматизме и коллагенозах, особенно у больных красной волчанкой). Под нашим наблюдением находилось ИЗ больных этим синдромом. Заболевание часто начиналось постепенно, захватывал каждый год все новые и новые участки тела. Больные долго не обращаются к врачу и лишь, когда наступает «предел косметического благополучия» или наступают болевые ощущения, обращаются в поликлинику. У части больных развитию синдрома ливедо предшествовали рожистое воспаление кожи и фурункулез, перенесенные острые инфекции легких и верхних дыхательных путей. Но чаще всего причину установить не удавалось.
При биомикроскопии: сосуды расширены, деформированы особенно за счет увеличенных венул, множество артерио-венозных анастомозов. Фон мутный, следы отечности и микровазитов. При изучении биоптатов кожи и подкожной клетчатки (Б. Н. Раппопорт) отмечено, что измененным сосудам сопутствовали признаки неспецифического воспаления, изменение структуры соединительной ткани, потеря эластичности, нарушение структуры коллагеновых волокон. У всех больных имела место клеточная гистиоцитарная реакция и чаще всего за счет фибробластов. Однако признаков общеклинического воспаления ни у одного больного не было отмечено.
Больная У., 27 лет, направлена в клинику па консультацию и обследование по поводу измененных сосудов нижних конечностей с типичным для синдрома ливедо расширением сосудистых анастомозов, синюшностью окраски кожи, повышенной реакцией на холод.
Биомикроскопия подтвердила состояние измененных сосудов с выраженной их деформацией и полным нарушением архитектоники (как известно, в норме сосуды подкожной клетчатки фиксируются в виде очень коротких петель, не связанных друг с другом). На этом фоне — явление отечности фона, микрогеморрагии. Вышеописанное состояние микрососудов в первые годы сопровождалось очень умеренной гипотонией, а затем стали возникать гипертензивные реакции, и при поступлении АД колебалось от 130/80 до 150/90 мм рт. ст. В период вегетативно-сосудистых кризов усиливались боли в конечностях, ярче проявлялись макроскопические изменения сосудов.
Гистологическое исследование: эпидермис равномерно утолщен, капилляры расширены, часть из них содержит микротромбы, имеются экстравазаты; установлена значительная пролиферация эндотелия и фибробластов, коллагеновые волокна утолщены.
Таким образом, в основе синдрома ливедо нам удалось установить неспецифическое, асептическое гиперпродуктивное воспаление (капиллярит), которое сопровождается каким-то стимулирующим фактором, влекущим за собой рост капилляров. За последнее время установлено, что базофилы являются источником стимулятора роста капилляров, а также установлен химический состав этого вещества.
В лечении мы широко использовали все виды неспецифической противовоспалительной терапии, анаболические гормоны. В результате задерживалось прогрессирование заболевания, смягчались дистрофические изменения, уменьшался болевой синдром. Но измененные сосуды не исчезали. Болезнь оказалась неизлечимой.
Ливедо ( Ливедо-ангиит )
Ливедо – это патология сосудов кожи и подкожной клетчатки, которая развивается вследствие вазомоторных нарушений, приводит к развитию преходящего или стойкого пятнистого красновато-голубого или пурпурного сетчатого цианотического рисунка. Может быть самостоятельным заболеванием или значимым симптомом целого ряда эндокринных, неврологических, инфекционных, аутоиммунных патологических процессов. Диагноз устанавливается на основании данных общего осмотра, холодовых проб. Лечение включает физиотерапевтическое воздействие, акупунктуру, назначение лекарственных препаратов, защиту пораженных участков от воздействия низких температур.
МКБ-10
Общие сведения
Причины ливедо
Кожная асфиксия – это полиэтиологическое заболевание. Для его развития необходимо сочетанное воздействие нескольких повреждающих факторов. Ведущим фактором признан ангионевроз – расстройство нервной регуляции тонуса сосудов микроциркуляторного русла кожи, иногда подкожной клетчатки. Также в развитии патологического процесса могут иметь значение:
Патогенез
В основе развития кожных проявлений лежит спастико-атонический невроз капилляров. Локальное нарушение регуляции тонуса мелких сосудов приводит к спазму артериальных капилляров, в результате чего венозные переполняются кровью. Длительное существование препятствия для нормальной микроциркуляции постепенно приводит к морфологическим изменениям. В стенках венозного колена капилляров накапливаются белковые массы, что вызывает значительное утолщение эндотелия, сужение просвета вплоть до полной облитерации сосудов. В окружающих тканях прогрессируют дегенеративные процессы: периваскулярная инфильтрация и фиброз. Замедление кровотока провоцирует образование в микрососудистом русле множественных тромбов.
Степень выраженности морфологических изменений во многом определяется формой ливедо. Идиопатическая форма сетчатого ливедо характеризуется минимальной степенью фиброза и утолщения эндотелия. Рацемозное ливедо отличается значительным и стойким нарушением микроциркуляции, что часто приводит к образованию участков некроза, формированию язв. В генезе лентовидного ливедо значение также имеет воспалительная реакция, которая проявляется эндофлебитом вен.
Классификация
Наиболее полной и простой для понимания является классификация ливедо, построенная на основе морфологических проявлений патологии. Она была создана в начале XX века и до настоящего времени не потеряла своей актуальности. Классификация учитывает клинические формы кожной асфиксии и условия ее появления:
Симптомы ливедо
Ретикулярное ливедо
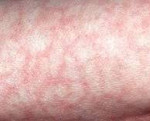
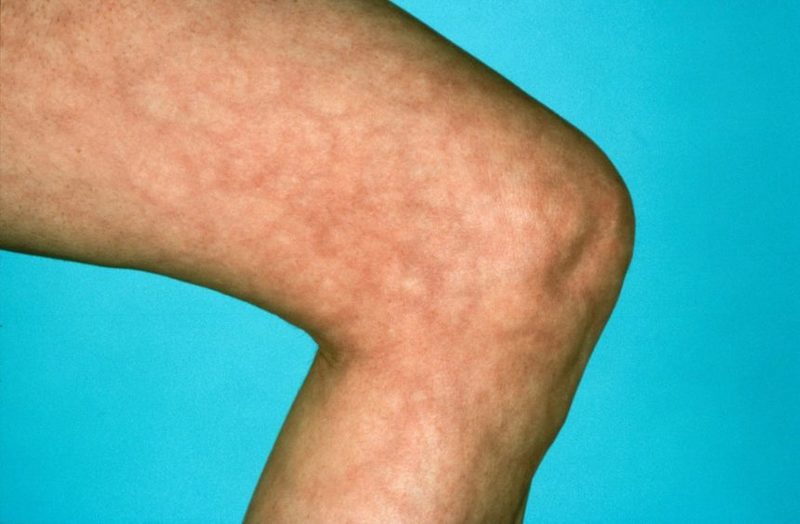
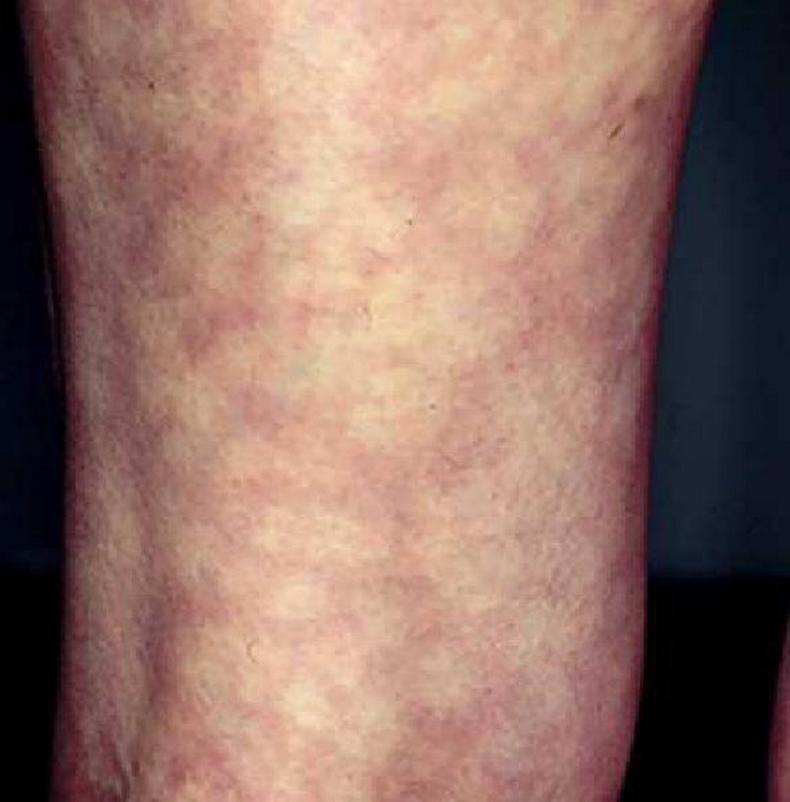
Для ретикулярной формы характерно появление на коже рук, ног, реже боковых поверхностей туловища бледных или синеватых одиночных или множественных пятен и петель различной величины. Пятна образуют на пораженных областях сетку из чередующихся цианотичных и нормальных участков.
Выделяют физиологическую и идиопатическую формы сетчатой асфиксии. Физиологическое ливедо является вариантом нормы, появляется на коже нижних конечностей у здоровых людей при охлаждении и исчезает при согревании. Идиопатическая форма развивается у молодых пациенток на открытых участках тела на фоне нейрогуморальных нарушений (дисменореи, гипотиреоза). Пятна нестойкие, они проявляются сильнее при охлаждении, становятся менее контрастными при согревании и надавливании.
Мраморность кожи при идиопатической форме может быть единственным проявлением ангионевроза, но чаще сочетается с акроцианозом, озноблением, нарушением ороговения, гипергидрозом. Как единственное проявление бледные или цианотичные пятна могут существовать в течение ряда лет и затем самостоятельно исчезнуть. При наличии других симптомов ангионевроза улучшение состояния наступает только в результате повторяющихся курсов лечения.
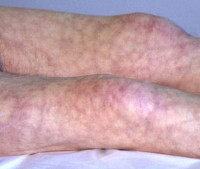
Рацемозное ливедо
Излюбленной локализацией рацемозного ливедо являются разгибательные поверхности конечностей, ягодицы. Клинически оно проявляется древовидно ветвящимися пятнами синюшного или бордово-красного цвета различного диаметра. Пятна не шелушатся, не исчезают при надавливании и согревании, приобретают более насыщенную окраску при локальном охлаждении. Описаны случаи развития рацемозной асфиксии в непосредственной близости от зоны гангрены конечности, очага ишемического некроза тканей, язв Марторелла.
Лентовидное ливедо
Проявления ливедо лентикулярис располагаются преимущественно на голенях. Сетчатая мраморность кожи образована пятнами синеватого или бордового цвета. Существуют цианотичные пятна недолго, постепенно замещаясь характерными для индуративной эритемы плотными узлами с нечеткими границами.
Осложнения
Характерным исходом рацемозного ливедо является формирование очагов некроза в местах полного прекращения микроциркуляции. Развитие осложнений наступает спустя несколько лет после дебют болезни на фоне ухудшения общего состояния больного.
Постепенное закрытие просвета капилляров приводит к кислородному голоданию тканей, их некротизации и отторжению с формированием язв. Этого можно избежать при полноценном лечении основного заболевания, проведении регулярных курсов местной терапии сосудистых нарушений. Начинать лечение необходимо при появлении первых признаков дистрофии, так как открывшиеся язвы создают угрозу инфицирования тканей, усложняют уход за больным, плохо заживают в условиях недостатка кислорода и питательных веществ.
Диагностика
Поставить диагноз кожной асфиксии несложно. Для этого врачу-дерматологу достаточно общего осмотра и расспроса пациента. Намного труднее диагностировать основное заболевание, которое стало причиной развития сосудистых нарушений, провести дифференциальную диагностику ливедо и других дерматологических заболеваний. Для постановки правильного диагноза могут быть назначены:
Лечение ливедо
Терапия сосудистой патологии кожи проводится длительно, повторяющимися курсами. Выраженный терапевтический эффект дает сочетание лекарственных препаратов с физиотерапевтическими процедурами и рефлексотерапией. Лечение ливедо осуществляется по определенному плану:
Прогноз и профилактика
Методы профилактики сосудистых нарушений кожи не разработаны. Прогноз определяется характером и тяжестью основного заболевания, формой ангионевроза. Идиопатическая форма сетчатой асфиксии представляет собой скорее косметический дефект. Рацемозное ливедо требует внимания врача в связи высокой вероятностью появления изъязвлений. Возникновение характерных сосудистых петель и пятен на фоне общего здоровья или после проведения эндоваскулярных процедур требует всестороннего обследования пациента в связи с высокой вероятностью наличия серьезной патологии, протекающей скрыто, без выраженных клинических проявлений.
О чем говорит и почему возникает ливедо
Внешне ливедо выглядит как синеватая или пурпурная подкожная сыпь с неправильным рисунком; сетчатый или кружевной узор образуется кольцами диаметром менее 3 см. Такая сыпь не чешется, не имеет четких границ. Ближайшие суставы могут отекать и быть болезненными.
Характерная для ливедо картина — пестрая кожа, покрытая фиолетовыми или красноватыми пятнами с участками обесцвечивания между ними. Они формируют картину, напоминающую сеть или паутину. Поэтому такое окрашивание кожи называют сетчатое ливедо. Название это состояние получило от двух слов – «livere» (голубоватый) и «reticular» (сетчатый).
Почему возникает ливедо?
Это может быть отдельное состояние, причина которого неизвестна, либо симптом какого-либо заболевания. В некоторых случаях ливедо является побочным эффектом лекарственных препаратов, например, при болезни Паркинсона. Ливедо обычно располагается на ногах, руках или верхней части туловища. Пятна могут выглядеть как сетчатый узор или подкожные пурпурные образования.Некоторые пациенты могут жаловаться на боль и дискомфорт в нижних конечностях с последующим развитием язв на коже. Другие возможные симптомы — онемение, лихорадка, парестезии, слабость конечностей. Все же в большинстве случаев ливедо не вызывает никаких симптомов, но может обостриться при воздействии сильного холода.
Что такое ливедо
Сосуды, расположенные в коже, по каким-либо причинам патологически расширяются и переполняются кровью, а некоторые их участки, напротив, спазмируются и бледнеют; на коже формируется характерный рисунок — это и есть сетчатое ливедо.
Место возникновения сетчатого ливедо – верхний слой кожи, где находятся мелкие кровеносные сосуды и капилляры. При паралитическом расширении отдельных участков этих сосудов в них скапливается кровь, образуя пурпурные или синюшные петли. Другие участки в это время спазмируются и бледнеют. Обычный пример такого состояния – переохлаждение у детей и взрослых. После согревания тела ливедо в норме исчезает.
Наличие сетчатого ливедо также может быть результатом более или менее серьезного основного заболевания, например, аутоиммунного или онкологического. Такая сыпь характерна для васкулитов и сосудистых тромбозов, в том числе при инфекциях. Она встречается при поражении крупных артериальных стволов атеросклерозом либо при врожденных аномалиях строения сосудистых стенок.
Возможные причины ливедо
Сетчатое ливедо с неизвестной причиной чаще всего регистрируется у женщин среднего возраста, а также оно наблюдается у молодых девушек и новорожденных детей. У младенцев такое состояние может наблюдаться после рождения, затем оно проходит самостоятельно. У детей первых дней жизни появление ливедо обычно связано с переохлаждением.
Появление синюшно-пятнистой окраски кожи часто сопровождает умирание человека. Одновременно появляются и другие признаки приближающейся смерти: нарушение глотания, отказ от пищи и воды, отсутствие сознания, крайняя слабость, замедление пульса.
Изменение кожной окраски может быть и симптомом заболеваний:
Это достаточно редкое аутоиммунное заболевание, которое может сопровождаться ливедо, чаще на ногах. Волчанка сопровождается повышенной чувствительностью к солнечному свету, поэтому ее другое кожное проявление – сыпь в виде бабочки на переносице и лице. Кроме кожных проявлений, волчанка вызывает постоянную усталость, боли и отек суставов, сухость глаз, лихорадку, одышку, зябкость пальцев рук и ног.
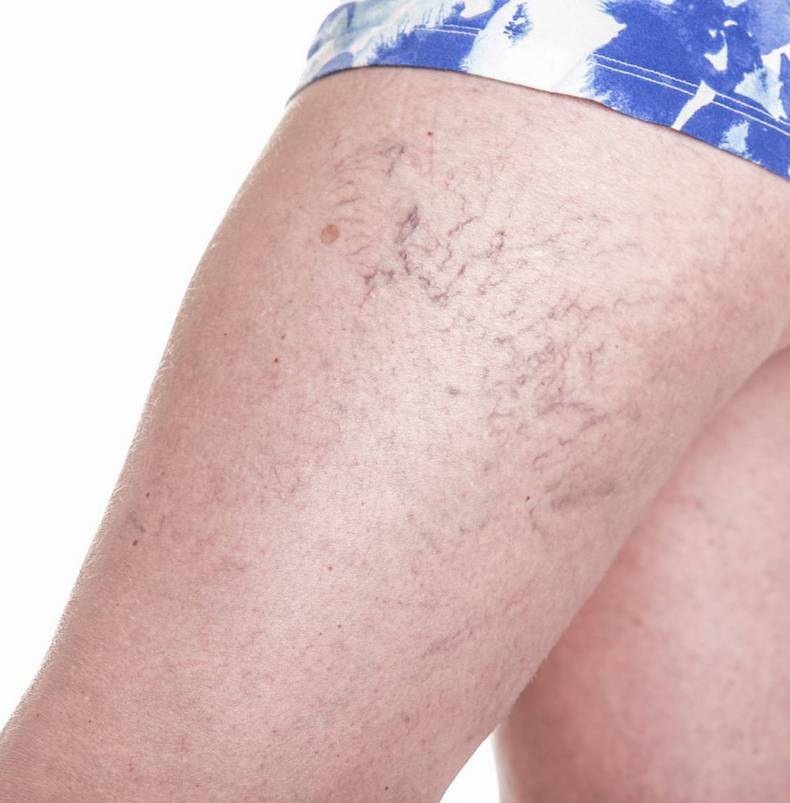
Ливедо возникает при состояниях, связанных с плохой циркуляцией крови либо с недостаточным насыщением ее кислородом. Сюда относятся все случаи сердечной и дыхательной недостаточности, анемия, атеросклероз периферических артерий, варикозная болезнь.
Это распространенное аутоиммунное заболевание, основной симптом которого – воспаление суставов. При ревматоидном артрите нередко отмечается ливедо и потемнение кожи на конечностях, что связано с распространенным воспалительным поражением кровеносных сосудов. Другие симптомы ревматоидного артрита: усталость, боль и скованность в суставах, потеря веса, плотные узелки под кожей в области лодыжек, локтей.
Это аутоиммунное заболевание, поражающее взрослых людей молодого и среднего возраста. Основное внешнее проявление этого заболевания – сетчатое ливедо. Его появление связано с нарушением кровообращения, образованием тромбов в сосудах. Ливедо при антифосфолипидном синдроме часто сопровождается образованием кожных язв на голенях.
Это состояние пониженной выработки гормонов щитовидной железы. Эти вещества влияют на скорость обмена веществ. При гипотиреозе возникает увеличение веса, депрессия, постоянная усталость.
Острый панкреатит часто сопровождается появлением сетчатого ливедо на коже живота. Симптомы воспаления поджелудочной железы включают сильную боль в животе, тошноту и рвоту. Ливедо возникает через 2-3 дня после развития этих признаков.
Шок – опасное для жизни состояние, вызванное травмой, кровопотерей, инфекцией, отравлением и другими причинами. Помимо ливедо, симптомы шока включают быстрое затрудненное дыхание, потливость, поверхностный частый пульс, тошноту, рвоту, потерю сознания. Без лечения шок опасен для жизни.
Другие состояния, о которых может свидетельствовать появление ливедо:
Классификация
В зависимости от причин и клинических проявлений различают несколько разновидностей ливедо.
| название ливедо | причины | внешние проявления |
| Racemosa (рацемоза) | Ревматологические заболевания, хронические инфекции, алкоголизм, опухоли, болезни сердца | На разгибательных частях конечностей и на ягодицах появляются ветвящиеся синюшно-багровые пятна; при охлаждении видны четче, но при нагревании полностью не исчезают; существую в течение многих лет; могут сопровождаться кожными язвами |
| Racemosa universalis (рацемоза универсалис) | Черепно-мозговая травма | Те же проявления распространяются на всю поверхность тела, сочетаются с неврологическими или психическими нарушениями |
| Reticularis a frigore (ретикулярис а фригоре) или Cutis marmorata (кутис мармората, мраморная кожа) | Гипотиреоз, другие гормональные нарушения | Нестойкие синюшные пятна или кольца, исчезающие при надавливании, расположенные на боковых сторонах тела и на конечностях |
| Reticularis a calore (ретикулярис а калоре, от тепла), или Cutis marroorata pigmentoza (кутис марроората пигментоза) | Постоянное нагревание участка кожи | Стойкое покраснение с появлением сетчатой пигментации |
| Lenticularis (лентикулярис, ленточное) | Туберкулез | Мраморный рисунок в виде сетки на голенях |
Что делать при появлении ливедо
Если у человека появляются синюшные, красноватые или фиолетовые пятна на коже в виде сети или паутины, он должен обратиться к терапевту. Ливедо обычно является одним из признаков какого-то заболевания. После врачебного осмотра и необходимых анализов специалист установит диагноз.
Дифференциальная диагностика проводится среди таких групп заболеваний:
Достаточно информативен обычный анализ крови, в котором определяются изменения. Дополнительно берется кровь на антинуклеарные антитела, антинейтрофильные цитоплазматические антитела и криоглобулины. Для исключения рака кожи из пурпурно-сетчатого участка может быть взята биопсия.
Лечение ливедо зависит от его причины:
Дополнительно назначают курсы витаминотерапии (аскорбиновая и никотиновая кислоты), теплые ванны, массаж, сеансы диатермии, УФО кожи.
Снижают вероятность появления ливедо простые меры профилактики:
Ливедо на ногах что делать
Поражения кожи при соматических заболеваниях отражают связь кожной патологии с нарушениями гомеостаза и состоянием внутренних органов. Эта связь возможна в нескольких вариантах: соматическое заболевание является причиной кожной болезни; поражения кожи и соматическое заболевание имеют общую этиологию и представляют лишь разные проявления одного и того же процесса, например при диффузных болезнях соединительной ткани (ДБСТ: системная красная волчанка, системная склеродермия).
Поражения кожи при болезнях сердечно-сосудистой и дыхательной систем разнообразны и в большинстве неспецифичны. Частым признаком заболеваний сердечно-сосудистой системы является цианоз – синюшная окраска кожи и слизистых оболочек, обусловленная высоким содержанием в крови восстановленного гемоглобина. Истинный цианоз является симптомом гипоксемии (общей или локальной) и появляется при концентрации в капиллярной крови восстановленного гемоглобина более 50 г/л (при норме до 30 г/л). При нарушении кровообращения цианоз выражен на наиболее отдаленных от сердца участках тела, а именно на пальцах рук и ног, кончике носа, губах, ушных раковинах. Такое распределение цианоза обозначается как акроцианоз. Его возникновение зависит от повышения содержания в венозной крови восстановленного гемоглобина в результате избыточного поглощения кислорода крови тканями при замедлении кровотока. В других случаях цианоз приобретает распространенный характер – центральный цианоз, обусловленный кислородным голоданием в результате недостаточной артериализации крови в малом круге кровообращения [2].
Для пациентов с атеросклерозом и дислипидемией характерны ксантоматозы – кожные проявления нарушенного липидного обмена. Ксантелазмы – желтоватые мягкие бляшки в области век. Ксантомы – множественные мелкие папулы цветом от нормального до желто-коричневого, в большом количестве появляющиеся чаще всего на ягодицах, бедрах, локтях. Сухожильные ксантомы – медленно растущие опухолевидные образования в области сухожилий (ахилловы сухожилия, разгибатели пальцев). Туберозные ксантомы – крупные опухоли и бляшки коричневого цвета, плотноватой консистенции, локализуются на локтях, коленях, пальцах, ягодицах. Эруптивные ксантомы служат маркером гипертриглицеридемии. Чаще других встречаются эруптивные ксантомы: множественные, симметрично расположенные папулёзные элементы с чёткими границами, при слиянии которых образуются бляшки (туберозно-эруптивные ксантомы). Опухолевидные образования размером от горошины до грецкого ореха при туберозно-эруптивной ксантоме имеют дольчатое строение, спаяны в конгломерат, неподвижные, плотные. Цвет – жёлтый, с красным ободком. Могут сочетаться с ксантелазмами и ксантомами сухожилий, особенно ахилловых. Локализация – преимущественно в области суставов (коленных, локтевых, плечевых), на ягодицах, тыльной поверхности пальцев, на коже лица, волосистой части головы. Множественные липомы и липоматоз часто сопровождаются повышенным уровнем холестерина. Множественные липомы локализуются симметрично на верхних конечностях, животе, пояснице, ягодицах, бедрах.
В рамках дифференциальной диагностики в кардиологической практике изменения кожи могут свидетельствовать о вторичном характере артериальной гипертензии (АГ) и наличии органной патологии. Так, наличие у пациента с АГ изменений кожи могут указывать на болезнь или синдром Иценко-Кушинга или феохромоцитому (нейрофиброматоз кожи) [5].
К основным признакам острой ревматической лихорадки (ОРЛ) относятся кольцевидная эритема и подкожные ревматические узелки. Кольцевидная эритема (бледно-розовые кольцевидные высыпания диаметром от нескольких миллиметров до 5-10 см на туловище и проксимальных отделах конечностей, но не на лице, не сопровождающиеся зудом, не возвышающиеся над поверхностью кожи, не оставляющие после себя следов) – характерный, но редкий (4-17 % всех случаев ОРЛ) признак. Подкожные ревматические узелки (округлые плотные малоподвижные безболезненные мелкие узелки, расположенные в местах прикрепления сухожилий в области коленных, голеностопных, локтевых суставов или затылочной кости) – характерный, но крайне редкий (1-3 % всех случаев ОРЛ) симптом. Несмотря на значительное снижение частоты кольцевидной эритемы и ревматических узелков у больных детей и фактическое их отсутствие у подростков и взрослых пациентов, специфичность данных синдромов при ОРЛ остается высокой, и они сохраняют свою диагностическую значимость [7].
Сохраняют свою диагностическую значимость при инфекционном эндокардите, несмотря на их низкую встречаемость (до 25 %), и входят в состав малых клинических критериев: геморрагические высыпания на коже, слизистых оболочках и переходной складке, конъюнктивы (симптом Лукина), узелковые плотные болезненные гиперемированные образования в подкожной клетчатке пальцев кистей или на тенаре ладоней (узелки Ослера), мелкие эритематозные высыпания на ладонях и подошвах (повреждения Джейнуэя), а также овальные, с бледным центром, геморрагические высыпания на глазном дне (пятна Рота).
Все врожденные пороки сердца разделяют на 2 группы: пороки с первичным цианозом («синие») и пороки без первичного цианоза («бледного» типа). Тетрада Фалло (самый частый «синий» порок) с раннего детства сопровождается стойким цианозом и совместим со сравнительно продолжительной жизнью. Важные признаки – синюшные пальцы, утолщенные в виде барабанных палочек. Незаращение межпредсердной перегородки – один из частых (10 %) врожденных пороков сердца из группы «бледного» типа, при котором имеется сообщение между предсердиями. Обнаруживается не раньше зрелого возраста (20–40 лет), пациенты обычно хрупкого телосложения, с нежной, полупрозрачной и необычно бледной кожей. При плаче, крике, смехе или кашле, натуживании, физической нагрузке или во время беременности может появиться преходящая синюшность кожи и слизистых оболочек [1].
Хроническая обструктивная болезнь легких сопровождается общим изменением окраски кожного покрова: при гипервентиляции кожа имеет утрированный розовый цвет («розовый пыхтельщик»), при гиповентиляции – цианотичный («синий отечник-одутловатик»). С бронхолегочной патологией связывают синдром жёлтых ногтей. При бронхоэктатической болезни, хроническом абсцессе легкого отмечается бледность кожных покровов, при развитии дыхательной недостаточности – цианоз, утолщение концевых фаланг («барабанные палочки») и ногтей («часовые стекла»). При пневмотораксе возможно развитие подкожной эмфиземы. У больных бронхиальной астмой кожные проявления являются одним из экстрапульмональных признаков аллергии (наряду с ринитом, конъюнктивитом, пищевой аллергией) [3, 4].
Поражения кожи частый симптом при ДБСТ. При системной красной волчанке (СКВ) поражение кожи (частота 90 %) характеризуется разнообразием:
1) эритема на скуловых выступах, имеющая тенденцию к распространению по направлению к носогубной зоне («бабочка» на щеках и крыльях носа), в зоне «декольте», в области крупных суставов;
2) дискоидная красная волчанка (дискоидные очаги) – эритематозные приподнимающиеся бляшки с прилипающими кожными чешуйками, и фолликулярными пробками и телеангиэктазиями, на старых очагах могут быть атрофические рубцы;
3) фотосенсибилизация – повышение чувствительности кожи к воздействию солнечного света;
4) подострая кожная красная волчанка – распространённые полициклические анулярные очаги на лице, груди, шее, конечностях; телеангиэктазии и гиперпигментации;
5) выпадение волос (алопеция), генерализованное или очаговое;
7) возможны проявления кожного васкулита (пурпура, крапивница, околоногтевые или подногтевые микроинфаркты);
8) сетчатое ливедо* чаще наблюдают при антифосфолипидном синдроме;
9) часто кожные изменения сопровождаются поражением слизистых оболочек полости рта: хейлит и безболезненные эрозии (язвы) на слизистой оболочке полости рта или носоглотки (встречается у трети больных).
*Ливедо (лат. livedo синяк) – патологическое состояние кожи, характеризующееся ее неравномерной синюшной окраской за счет сетчатого или древовидного рисунка просвечивающих кровеносных сосудов, находящихся в состоянии пассивной гиперемии. Ливедо проявляется мраморным рисунком кожи конечностей (сетчатый или пятнистый рисунок красного или синего цвета), который возникает из-за изменений кровотока в сосудах дермы. Ливедо четче проступает на холоде.
Изменения кожи и слизистой оболочки полости рта включены в диагностические критерии СКВ американской ревматологической ассоциации.
Изменения кожи относятся к диагностическим критериям системной склеродермии (ССД). ССД или системный склероз, – прогрессирующее полисиндромное заболевание с характерными изменениями кожи, опорно-двигательного аппарата, внутренних органов (легкие, сердце, пищеварительный тракт, почки) и распространенными вазоспастическими нарушениями по типу синдрома Рейно. В основе заболевания лежат поражение соединительной ткани с преобладанием фиброза, аутоиммунные нарушения и сосудистая патология по типу облитерирующей микроангиопатии. Основой нарушения фиброзообразования является активизация фибробластов кожи и гиперпродукция ими коллагена. На ранних стадиях поражения кожи выявляется ее инфильтрация активированными Т-лимфоцитами.
Клиническая картина ССД отличается большой полиморфностью и полисиндромностью, отражая системный характер заболевания и варьируя от маломанифестных, относительно благоприятных форм до генерализованных, быстропрогрессирующих и фатальных. ССД чаще развивается постепенно: появляются вазоспастические нарушения по типу синдрома Рейно, уплотнение кожи и подлежащих тканей, артралгии или тенденция к контрактурам, позднее выявляется патология внутренних органов. Реже болезнь дебютирует с прогрессирующего генерализованного поражения кожи (плотный отек, индукция) и/или висцеральных поражений, которые в дальнейшем могут доминировать в клинической картине. Кожный синдром при ССД является одним из ведущих синдромов, определяющих принадлежность к форме и варианту течения ССД. Изменения кожи представляют собой 3 последовательные фазы: плотного отека, индурации и атрофии. Отек и уплотнение кожи связаны с гиперпродукцией коллагена I фибробластами кожи и избыточным отложением гликозаминогликанов и фибронектина во внеклеточном матриксе. В очагах уплотнения атрофируются потовые железы и выпадают волосы. Кожные изменения начинаются на пальцах кистей рук практически во всех случаях ССД. При лимитированной склеродермии эти изменения локализованы на коже кистей, стоп и лица. Они предопределяют характерный вид больного: маскообразность, амимичность лица, симптом «кисета» за счет стягивания ротового отверстия уплотненной кожей, заострение черт лица, неполное смыкание век. При хроническом течении нередки телеангиэктазии, которые локализуются преимущественно на лице, слизистой губ, иногда языка и твердого неба, на груди, спине, конечностях. Характерны и изменения кистей: вследствие отека и индурации кожа становится плотной, не собирается в складку; пальцы напоминают «муляжные», формируются сгибательные контрактуры пальцев; из-за расстройств местного кровообращения развиваются изъязвления, возможно развитие гангрены и укорочения пальцев. Эти изменения кожи пальцев определяются как склеродактилия. Возможны нарушения пигментации кожи, когда гиперпигментированные участки чередуются с гипопигментированными.
Лимитированный вариант ССД обычно дебютирует синдром Рейно, сопровождается развитием нарушений моторики пищевода (дисфагией). При этом варианте выявляют кальциноз – отложение гидроксиапатитов в коже, которые локализуются на кистях (особенно в области проксимальных межфаланговых суставов и ногтевых фаланг). Кальциноз мягких тканей преимущественно в области пальцев рук и периартикулярно (синдром Тибьержа-Вейссенбаха) является важным клинико-рентгенологическим признаком заболевания, позволяющим иногда диагностировать ССД на основании данных рентгенографии. Сочетание кальциноза (С), синдрома Рейно (R), эзофагита (Е), склеродактилии (S) и телеангиэктазии (Т) называют СRЕSТ-синдромом [7, 8].
Синдром Рейно – пароксизмальное вазоспастическое симметричное расстройство артериального кровоснабжения кистей и/или стоп, иногда ушей, носа, губ, возникающее чаще под воздействием холода или волнения. Синдром Рейно имеет три последовательные фазы: ишемии, цианоза и гиперемии. В первой фазе развивается констрикция дистальных артериол и метаартериол с полным опорожнением капилляров от эритроцитов (побледнение кожных покровов). Вторая фаза обусловлена стазом крови в венулах, капиллярах, артериовенозных анастомозах (цианоз). Третья фаза проявляется реактивной гиперемией и покраснением кожи. Изменения цвета кожи при синдроме Рейно в зависимости от фазы процесса соответствуют последовательности цветов российского флага (белый, синий, красный). Возможно наличие висцеральных эквивалентов синдрома Рейно в сосудах сердца, легких, почек, мозга и т.д. При прогрессировании синдрома Рейно развиваются сосудисто-трофические изменения и ишемические некрозы (дигитальные, висцеральные), начальная гангрена конечностей.
У некоторых больных наблюдается одновременное поражение слизистых оболочек (стоматит, хронический конъюнктивит, атрофический или субатрофический ринит, фарингит) и желез. Возможно сочетание ССД с синдромом Шегрена [6].
При дерматомиозите наиболее типична локализация высыпаний на открытых местах: лицо, особенно в периорбитальной области, шея, зона декольте, конечности, преимущественно над суставам, но высыпания могут распространяться по всему кожному покрову. Вначале возникает яркая отёчная эритема, затем она приобретает лиловый оттенок или насыщенно-бурый цвет. Участки гипер- и гипопигментации, телеангиэктазии создают пеструю картину пойкилодермии. Нередки болезненные паронихии, капилляриты на подушечках пальцев и ладонях. Могут поражаться также слизистые оболочки в виде стоматита, конъюнктивита, атрофического ринита, фарингита, ларингита. Поражение поперечнополосатых мышц, как и кожи, является одним из самых ранних симптомов дерматомиозита. Вначале отмечаются сильная утомляемость, болезненность, нарастающая слабость мышц плечевого и тазового пояса. Больные не в состоянии поднять руки, чтобы одеться («симптом рубашки»), причесаться, поднести ложку ко рту. Слабость мышц шеи не позволяет им приподнять голову. Больным трудно сесть, походка становится неуверенной, часто падают, трудно подняться на ступеньку («симптом лестницы»).
При системных васкулитах чаще можно обнаружить сетчатое ливедо, дигитальные инфаркты, язвы, узелки (при узелковом полиартериите, синдроме Чарга–Стросса, гранулематозе Вегенера), пальпируемую пурпуру при любой форме васкулита, за исключением гигантоклеточного артериита и артериита Такаясу.
Геморрагический васкулит или болезнь Шенлейна–Геноха – системный васкулит, поражающий сосуды микроциркуляторного русла (артериолы, капилляры и посткапиллярные венулы), с характерным отложением в их стенке иммунных депозитов, состоящих преимущественно из иммуноглобулинов А (IgA); клинически проявляется кожной геморрагической сыпью в сочетании с поражением суставов, желудочно-кишечного тракта и почек. Изменения со стороны кожи чаще всего манифестируют в виде двусторонней симметричной геморрагической сыпи (пурпуры) с размером высыпаний от 3 до 10 мм. В самом начале своего развития кожные элементы геморрагической сыпи представляют собой папулы, возвышающиеся над поверхностью кожи, вследствие чего их можно легко ощутить при пальпации. Кожные геморрагии не бледнеют при надавливании, что позволяет отличить их от эритемы. Наиболее типичная локализация – нижние конечности (голени и стопы). Нередко пурпура распространяется на бедра, ягодицы, туловище, верхние конечности и исключительно редко на лицо. Высыпания постепенно бледнеют, трансформируются в коричневые пигментные пятна и затем исчезают. При длительном рецидивирующем течении кожа на месте бывших высыпаний может пигментироваться вследствие развития гемосидероза. Характерная особенность – склонность к рецидивированию после длительного пребывания больного в вертикальном состоянии. Возможно развитие петехий – точечных кровоизлияний размером до 3 мм. Значительно реже отмечаются экхимозы – крупные кожные геморрагии неправильной формы диаметром свыше 10 мм. Наиболее типичной локализацией экхимозов линейной формы являются места, подвергающиеся повышенной механической компрессии (кожные складки, резинка носков, тугой ремень, манжетка тонометра). Этот феномен при пурпуре Шенлейна-Геноха является аналогом симптома Кончаловского-Румпеля-Лееде или симптома жгута [6, 7].
К возможным изменениям кожи при ревматоидном артрите относятся: ревматоидные узелки, утолщение и гипотрофия кожи; васкулит, сетчатое ливедо, микроинфаркты в области ногтевого ложа. Ревматоидные узелки – плотные подкожные образования, чаще локализованные в областях, наиболее подверженных травматизации, на выступающих участках тела, разгибательных поверхностях или в околосуставных областях (локтевой сустав, предплечье); редко обнаруживаются во внутренних органах (легкие). При Синдроме Фелти может отмечаться гиперпигментация кожи нижних конечностей. При болезни Стилла у взрослых наряду с рецидивирующей гектической лихорадкой, и артритом отмечается макулопапулёзная сыпь [6].
Тендовагинит отдельных пальцев стоп (реже кистей) при реактивном артрите может приводить к болям, отёчности всего пальца, нарушениям его движений и иногда к багрово-синюшной окраске кожи («палец в виде сосиски», дактилит). При осмотре может быть выявлена кератодермия (keratoderma blennorrhagica) – безболезненный очаговый (в виде папул и бляшек) или сливающийся гиперкератоз с преобладающей локализацией на подошвенной части стоп и ладонях (отдельные очаги могут возникать на любой части тела). Возможно поражение ногтей (чаще на пальцах стоп): жёлтое прокрашивание, онихолизис и другие виды ониходистрофии. При осмотре слизистых оболочек часто выявляются безболезненные эрозии в полости рта).
При отсутствии специфического лечения подагры у половины больных возможно появление тонусов. Сроки развития тофусов вариабельны, в среднем 8–11 лет, и зависят от особенностей течения болезни, в частности от уровня гиперурикемии и тяжести поражения почек. Чаще тофусы локализуются подкожно или внутрикожно в области пальцев кистей и стоп, коленных суставов, на локтях и ушных раковинах, но могут образовываться практически на любых участках поверхности тела и внутренних органах. У женщин в постменопаузе тофусы нередко располагаются в области узелков Гебердена. Иногда наблюдают изъязвление кожи над тофусами со спонтанным выделением содержимого в виде пастообразной белой массы. Для псориатического артрита высокоспецифичным (специфичность 90,5 %) является параартикулярное явление – багрово-цианотичное окрашивание кожных покровов над воспаленными суставами с формированием «сосискообразной» деформации пальца [2, 7].
Кожные проявления ввиду своей наглядности становятся первыми признаками, привлекающими внимание пациента задолго до возникновения других симптомов соматического заболевания. Задача врача – своевременно выявить связь между изменениями кожи и незаметно развивающейся соматической болезнью, которая по своим последствиям для больного может быть неизмеримо опаснее незначительного косметического дефекта. Чем раньше будет заподозрена истинная причина кожных проявлений и больной будет направлен на дополнительное обследование, тем раньше он начнет патогенетическое, а не симптоматическое лечение.