лихорадка и температура в чем разница
Лихорадка (жар)
Лихорадка возникает при повышении температуры тела. Обычно человек при этом чувствует слабость, озноб, головную боль. Чаще всего жар является признаком простуды или инфекции. Это естественная защитная реакция организма. Сбивать жар нужно не всегда, но в некоторых случаях, если температура быстро повышается, она может стать опасной. Читайте в нашей статье о причинах и симптомах высокой температуры, о том, как правильно ее измерять и сбивать.
Причины лихорадки
Жар появляется, когда в кровь попадают пирогены – липиды, белки, токсины и другие вещества, привнесенные с вирусами, бактериями или аллергенами. Они взаимодействуют с клетками иммунной системы. Из-за этого начинают вырабатываться цитокины, влияющие на процессы терморегуляции, и температура тела начинает подниматься.
Существует много причин, из-за которых может появляться лихорадка. Они могут быть относительно неопасными, например:
Причины могут быть и серьезными, требующими обращения к врачу:
Возможных причин жара очень много, и не всегда удается точно их установить. Существует лихорадка неясной этиологии. При ней никаких других симптомов или изменений в самочувствии нет, а высокая температура сохраняется на срок до 3 недель.
Типы лихорадки
Нормальной считается температура тела 36,6 градуса Цельсия, но у здорового человека она может быть немного ниже или выше. Температура тела также может изменяться в течение дня — например, немного повышаться после сытной еды. Это не является лихорадкой. Повышенной считается температура 37,1°C и выше.
Существует четыре степени повышения температуры:
Лихорадка может быть острой (сохраняется не дольше двух недель, обычно проходит за несколько дней) или подострой (может сохраняться на срок до шести недель).
Существует шесть типов лихорадки, которые различаются по тому, как изменяется температура:
Опасна ли лихорадка?
Обычно лихорадка нормально переносится взрослыми и детьми и не является опасной. При этом важно контролировать значения температуры тела и то, как она изменяется. Ее резкое и быстрое повышение до значений больше 40°C может быть опасным.
Важно! Жар переносится тяжелее и является более опасным для людей в пожилом возрасте, для тех, у кого есть хронические болезни сердца или органов дыхания, эндокринные или неврологические заболевания. Также возможна индивидуальная непереносимость жара. В этом случае при лихорадке могут появляться судороги.
Осложнения
Чаще всего при лихорадке температура повышается в пределах 38-40°C. Более высокие значения опасны. Если температура достигает 42°C, начинается разрушение белков в клетках, выделение воспалительных цитокинов. Работа клеток нарушается. Из-за этого возникает недостаточность большинства внутренних органов. Такое состояние приводит к смерти.
При некоторых заболеваниях лихорадка может вызывать дополнительные осложнения. Она может усиливать сердечную или дыхательную недостаточность у пациентов с хроническими болезнями сердца и органов дыхания. При психических заболеваниях жар может ухудшать состояние. У детей высокая температура может вызывать фебрильные судороги.
Симптомы и особенности
При повышении температуры появляется несколько характерных симптомов:
У детей могут появляться некоторые дополнительные симптомы:
При сильной лихорадке могут появляться более тяжелые симптомы, например, судороги, спутанность сознания, рвота и понос.
Диагностика заболевания: как измерить температуру
Для диагностики лихорадки измеряют температуру тела. Это можно сделать несколькими способами.
Чтобы измерить температуру в подмышечной впадине, термометр зажимают рукой в подмышке примерно на 10 минут. Кожа должна быть сухой, наконечник термометра должен плотно прилегать к ней.
При измерении температуры в прямой кишке до введения наконечник термометра смазывают вазелином и вводят на глубину до 2 см через задний проход на 1-2 минуты. Ректальное измерение считается самым точным. Оно выполняется быстро, и его рекомендуют использовать для маленьких детей.
Чтобы измерить температуру во рту, нужно поместить наконечник термометра под язык на 3 минуты (или до сигнала цифрового термометра). За 15 минут до термометрии ничего не едят и не пьют. Способ подходит для взрослых и детей старше 4 лет.
Для измерения температуры в ухе используют ушной инфракрасный термометр с наконечником специальной формы. Термометр подносят к уху, направляя его датчиком в сторону слухового прохода. Измерение выполняют до звукового сигнала. Вставлять наконечник в слуховой проход не нужно. Способ можно использовать для детей старше 6 месяцев и для взрослых.
Важно! До и после каждого измерения температуры (особенно, если оно выполняется ректально или орально) наконечник термометра нужно обрабатывать дезинфицирующим средством. Для ректальных и оральных измерений нельзя использовать один и тот же термометр.
Если термометра нет, примерно оценить температуру можно с помощью прикосновения. Для этого сначала нужно коснуться своей кожи, а затем кожи другого человека: так можно почувствовать, является ли она горячей. Косвенным признаком жара может быть обезвоживание. Чтобы проверить его, нужно несильно ущипнуть кожу на тыльной стороне руки. Если кожа не расправляется мгновенно, организм может быть обезвожен.
Виды термометров
Существует три основных вида медицинских термометров: ртутные, электронные и инфракрасные (рис. 1). Они различаются по принципу действия, по точности и способу применения.
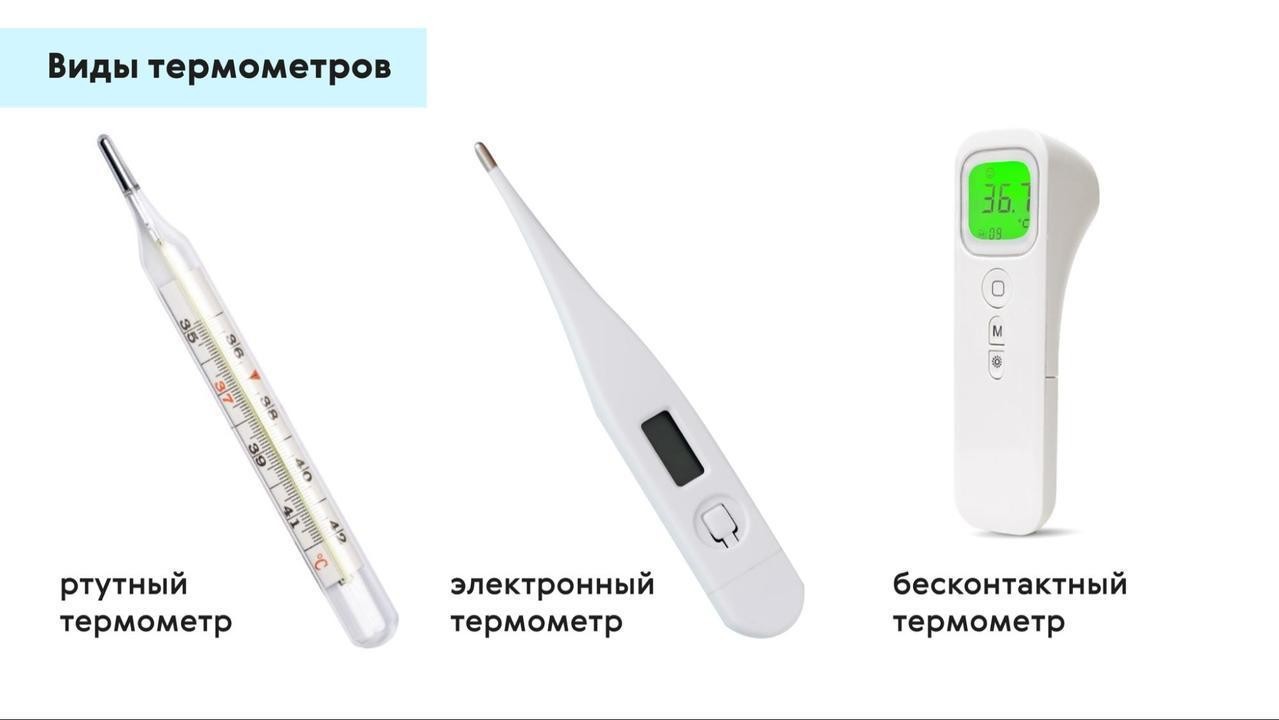
Ртутные термометры
В колбу такого термометра залита ртуть, объем которой уменьшается или увеличивается при изменении температуры. Ртутные градусники очень точны, у них минимальная погрешность, они подходят для измерений в подмышечной впадине, орально или ректально. С другой стороны, у них большое время измерения. Содержащаяся в них ртуть опасна для здоровья, а сами термометры являются хрупкими и часто бьются. С 2020 года ртутные градусники запрещены в соответствии с Минаматской конвенцией о ртути. Россия подписала ее в 2014 году.
Что делать, если разбился ртутный градусник?
Если ртутный термометр разбился:
Электронные термометры
Измерение температуры электронным термометром выполняется контактно (градусник должен касаться кожи или слизистой). Показатель температуры определяется измерением электрического сопротивления проводника. Такие градусники можно использовать для измерения температуры на коже, в прямой кишке, во рту. Их форма может быть традиционной, в виде полоски, которая наклеивается на лоб, в виде соски (используются для маленьких детей). Измерение выполняется быстро. Когда оно закончено, термометр подает звуковой сигнал. Среди недостатков — погрешность измерений и ограниченный срок службы. Когда срок гарантии для электронного градусника истекает, нужно периодически проводить его поверку, чтобы убедиться, что он выполняет измерения точно.
Бесконтактные термометры
Реагируют на инфракрасное излучение кожи человека и преобразуют его в значения температуры. Выполняют измерение за несколько секунд. Могут быть ушными (с наконечником особой формы). Их не нужно дезинфицировать до или после применения. Недостатки — высокая цена и погрешность до 0,2°C при измерениях.

Когда и как нужно сбивать температуру?
Использовать лекарства для того, чтобы сбивать температуру, нужно не всегда. Пока она остается в пределах 38,9°C, взрослым можно не использовать жаропонижающие средства, если самочувствие остается нормальным. Исключение — пожилые люди, а также люди с болезнями сердца, органов дыхания, неврологическими и другими тяжелыми заболеваниями.
Для снижения температуры используются жаропонижающие или нестероидные противовоспалительные средства. По рекомендациям Всемирной организации здравоохранения, безопасными считаются препараты на основе парацетамола и ибупрофена (но их не нужно применять вместе). При лихорадке лекарства принимают только в случае, если жар начинает нарастать (не нужно пить их постоянно). Между приемами обязательно соблюдают интервал, рекомендованный лечащим врачом или указанный в инструкции препарата.
При высокой температуре важно использовать нелекарственные методы лечения:
Важно! Холодная ванна или душ не всегда эффективны при высокой температуре. Прохладная вода охладит тело, но она также может вызвать дрожание мышц и озноб, из-за которых жар только усилится.
При лихорадке у ребенка важно, чтобы температура не становилась выше 38,5°C. Для этого можно давать рекомендованные врачом жаропонижающие средства, следить, чтобы ребенок не перегревался (не нужно укутывать его). При повышении температуры можно делать обтирания прохладной водой, но не спиртом, водкой или уксусом. Также необходимо исключить обезвоживание: все в порядке, если ребенок достаточно пьет, мочится в среднем раз в четыре часа, а его моча остается светлой. Чтобы корректировать баланс жидкости, ребенку можно давать сладкие напитки, соки, компоты, воду. Пока сохраняется жар, нужно постоянно наблюдать за ребенком, контролировать его состояние и обращаться к врачу, если оно ухудшается (рис. 2).
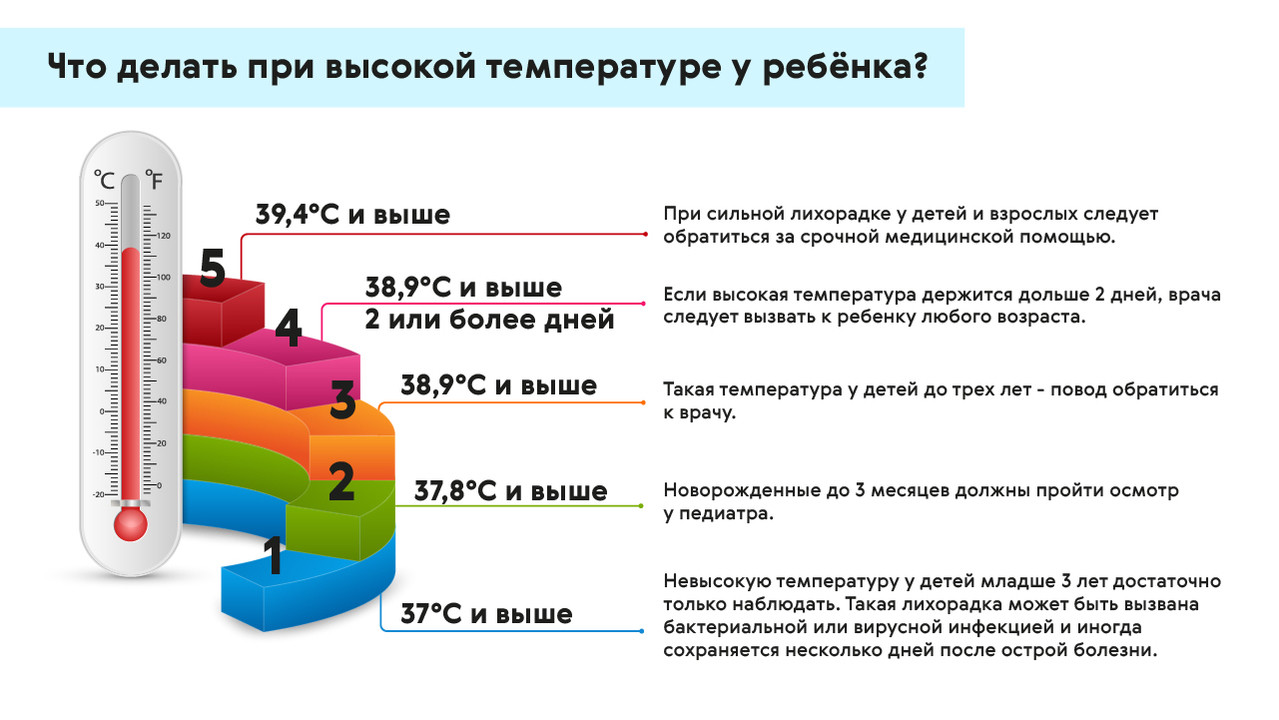
Когда нужно обратиться к врачу?
При лихорадке у взрослого обратиться к врачу нужно, если температура тела поднимается выше 40°C, и жаропонижающие средства не помогают ее сбить. Помощь врача также нужна, если жар появляется у пожилого человека, если есть болезни сердца, органов дыхания, неврологические заболевания, ослабленная иммунная система.
При лихорадке у маленького ребенка обращаться к врачу нужно, если температура поднимается выше 38°C для возраста младше трех месяцев или выше 39°C – для возраста старше трех лет.
Срочная медицинская помощь взрослому человеку нужна при появлении вместе с лихорадкой следующих симптомов:
При лихорадке у ребенка вызвать скорую помощь нужно при любом из следующих условий:
Как можно быстрее, в течение нескольких часов обратиться к врачу нужно, если жаропонижающие не помогают сбить температуру, если возраст ребенка меньше 6 месяцев, его состояние ухудшается, или есть риск обезвоживания из-за отказа от питья, поноса, рвоты.
Заключение
Чаще всего жар появляется из-за инфекций. Обычно он не является опасным, его не нужно сбивать. При этом важно постоянно контролировать температуру, измерять ее, использовать жаропонижающие, если она сильно поднимается. Если это не помогает, состояние ухудшается, или у человека есть тяжелые сопутствующие заболевания, важно как можно быстрее обратиться к врачу.
Лихорадка
Причины повышения температуры
Cимптомы лихорадки
Иногда повышение температуры тела может сопровождаться другими симптомами, связанными с обострением хронических заболеваний.
Следует вызвать врача, если у детей младше 3 месяцев температура поднялась выше 37.5, если температура повышена более 24 ч.
У детей в возрасте от 6 месяцев до 6 лет при высокой температуре иногда наблюдаются судороги. Если у вашего ребенка такие судороги, следите за тем, чтобы он не поранился, уберите все опасные предметы рядом с ним и удостоверьтесь, что он свободно дышит.
Если у детей повышенная температура сопровождается судорогами, ригидностью затылочных мышц, сыпью, если при повышенной температуре отмечаются боли в животе, то следует немедленно обратиться за медицинской помощью.
Если температура сопровождается отеком и болями в суставах; а также сыпью, особенно темно-красного цвета или в виде больших волдырей, то следует срочно обратиться к врачу. При возникновении сопутствующих симптомов: кашель с желтоватой или зеленоватой мокротой, сильная головная боль, боль в ушах, спутанность сознания, сильная раздражительность, сухость во рту, боль в животе, сыпь, сильная жажда, сильная боль в горле, болезненное мочеиспускание и рвота, следует также вызвать врача. При повышении температуры тела у беременной женщины, также следует обратиться к врачу.
Что можете сделать Вы
Постарайтесь отдохнуть, лучше всего соблюдать постельный режим, не в коем случае не кутайтесь и не одевайтесь слишком тепло, пейте больше жидкости. Обязательно ешьте, но лучше легкую и хорошо усваиваемую пищу. Измеряйте температуру каждые 4-6 ч. Примите жаропонижающее лекарство, если у вас болит голова или температура выше 38 градусов.
Что может сделать врач
Врач должен установить причину повышенной температуры тела и назначить соответствующую терапию. При необходимости назначить дополнительное обследование, а при подозрении на серьезное заболевание направить на госпитализацию.
Простудные заболевания и гипертермия
В 2004 году исполнится 50 лет с тех пор, как ученые установили связь простуды и гриппа с вирусами. На сегодняшний день известно более 200 видов вирусов и микроорганизмов, относящихся
В 2004 году исполнится 50 лет с тех пор, как ученые установили связь простуды и гриппа с вирусами. На сегодняшний день известно более 200 видов вирусов и микроорганизмов, относящихся к 20 семействам, вызывающих острые респираторные заболевания (ОРЗ), и этот список постепенно пополняется. У детей простуда — самая распространенная инфекционная патология.
Простудные заболевания при неправильно организованной и неадекватной помощи, в том числе при самолечении, нередко приводят к формированию группы часто болеющих детей, развитию хронических болезней желудочно-кишечного тракта, почек. Кроме того, ОРЗ являются причиной возникновения хронических очагов инфекции.
Проникновение в организм патогенных вирусов и иных микроорганизмов не всегда вызывает заболевание. Кроме инфекционного начала, необходимы условия, позволяющие патогенным микроорганизмам преодолевать естественную неспецифическую сопротивляемость организма. Одним из таких условий является переохлаждение. Недаром в англоязычных странах простудные заболевания называют cold («холод») и связывают их возникновение с влиянием холодной и влажной погоды. Простудным заболеваниям чаще всего подвергаются дети в возрасте 1-5 лет в связи с утратой материнского и отсутствием приобретенного иммунитета.
Наибольшее количество простудных заболеваний регистрируется в осенне-зимне-весенний период, причем развитию ОРЗ способствует не столько низкая температура воздуха, сколько ее сочетание с повышенной влажностью. Охлаждение организма происходит быстрее, когда поверхность кожи покрыта потом, так как при испарении влаги расходуется много тепла. При охлаждении любого участка тела (и особенно стоп) рефлекторно снижается температура слизистых оболочек верхних дыхательных путей (миндалин, слизистой оболочки носа и др.). В результате слизистая оболочка становится проницаемой для вирусов и болезнетворных микроорганизмов.
В отличие от взрослых у детей ввиду несовершенства механизма теплообмена простуда может наступить не только при переохлаждении, но и при перегревании. Особенно это касается детей раннего возраста. Известно, что 30-40% всех заболеваний у детей первого года жизни составляют ОРЗ.
Процессы теплообразования и теплоотдачи тесно связаны между собой, они помогают поддерживать постоянную температуру тела, и нарушение равновесия приводит к ослаблению местной защиты. В раннем возрасте у нетренированных и незакаленных детей механизмы образования тепла ослаблены, нервно-сосудистые реакции протекают нестабильно, что в условиях контакта с инфекцией приводит к развитию простуды. Следует, однако, отметить, что ребенок благодаря лабильности нервной регуляции быстрее, чем взрослый, приспосабливается к влиянию метеорологических факторов.
Если простуду без лихорадки у детей можно рассматривать как явление, не вызывающее беспокойства, то ОРЗ с лихорадкой и особенно с гипертермической реакцией угрожает ребенку развитием серьезных осложнений. Плохо переносят лихорадку дети с перинатальной энцефалопатией, врожденными пороками сердца, аритмиями, патологией ЦНС, наследственными метаболическими заболеваниями, фебрильными судорогами в анамнезе, родившиеся глубоко недоношенными. Тем не менее лихорадка в большинстве случаев носит защитный характер и ее опасность для организма ребенка преувеличивают из-за боязни возможных осложнений.
Большинство вирусов и патогенных бактерий снижают темпы своей репродукции при повышении температуры окружающей среды. Лихорадка при инфекционно-воспалительном заболевании развивается за счет образования «эндогенных пирогенов» [1]. В ответ на инфицирование вирусами и бактериями циркулирующие лимфоциты, моноциты вырабатывают цитокины, включая интерлейкины 1 и 6, фактор некроза опухоли-α. Эти медиаторы стимулируют продукцию простагландина Е2 в переднем гипоталамусе, что устанавливает новый, более высокий уровень температурного обмена. При лихорадке в основном возникают нарушения теплообмена нейрогенного происхождения. Ускоряются обменные процессы, возрастают потери жидкости, стимулируется продукция интерферона, антител, усиливается фагоцитоз.
При большинстве простудных инфекций максимум температуры тела устанавливается в пределах 37-39°С, что не грозит серьезными расстройствами здоровья. Поэтому исходно здоровым детям с хорошей реактивностью и адекватной реакцией на воспалительный процесс в соответствии с критериями ВОЗ и отечественной педиатрической практикой не рекомендуется вводить жаропонижающие средства при температуре тела ниже 38,5-39,5°С [3, 6].
В свою очередь превышение определенного порога становится для ребенка опасным. Пределом считается температура тела выше 38-39,5°С. Таким образом, можно считать, что с этого момента риск развития у ребенка гипертермического синдрома очень высок. Следует принимать во внимание и способ измерения температуры тела: аксиллярный, ректальный, тимпанический и др.
При гипертермическом синдроме, который признан абсолютным патологическим вариантом лихорадки, отмечается быстрое и неадекватное повышение температуры тела, сопровождающееся нарушениями микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных органов. В основе расстройств лежит патологическая интеграция первично и вторично измененных образований ЦНС или патологическая система по Г. Н. Крыжановскому [9], деятельность которой имеет биологически отрицательное значение для организма. Гипертермический синдром требует обязательной медикаментозной коррекции, при этом не следует пренебрегать методами физического охлаждения.
В процессе клинического наблюдения за ребенком важно различать «красную» и «белую» гипертермию. Чаще наблюдают прогностически более благоприятную «красную» гипертермию, при которой теплопродукция соответствует теплоотдаче. В этом случае поведение ребенка обычное, кожные покровы умеренно гиперемированы, горячие, влажные, конечности теплые, учащение пульса и дыхания соответствует повышению температуры тела (на каждый градус выше 37°С одышка становится больше на 4 дыхания в минуту, а тахикардия — на 20 ударов в минуту). Для «белой» гипертермии характерны нарушения поведения ребенка — безучастность, вялость или, наоборот, возбуждение, бред и судороги. Кожа бледная, с «мраморным рисунком», цианоз ногтевых лож и губ, положительный симптом «белого пятна», конечности холодные, чрезмерные одышка и тахикардия.
При «красной» гипертермии план неотложной медицинской помощи заключается в использовании методов физического охлаждения, ребенку дают обильное питье, назначают ибупрофен (нурофен для детей) или парацетамол. Обычно через 3-4 ч требуется повторный прием препаратов, так как антипиретики оказывают исключительно симптоматическое действие.
При «белой» гипертермии уже изначально нельзя рассчитывать на эффект только от жаропонижающих средств. Парентерально дополнительно вводят сосудорасширяющие препараты: 2%-ный раствор папаверина, 1%-ный раствор дибазола, 0,25%-ный раствор дроперидола. По показаниям добавляют никотиновую кислоту 5-30 мг в сутки и антигистаминные препараты.
Температура тела у больного ребенка контролируется каждые 30 мин. Лечебные мероприятия, направленные на борьбу с гипертермией, прекращаются после понижения температуры тела до 37,5°С, так как в дальнейшем она может понижаться без дополнительных вмешательств.
В патогенезе простудных заболеваний, помимо лихорадки, имеют значение воспалительные явления и болевые ощущения в зеве и носоглотке. В первые часы и дни болезни окончательный диагноз поставить трудно, а ребенку, особенно раннего возраста, нужна немедленная помощь. В связи с этим понятно, как важно иметь в своем арсенале эффективное лекарственное средство, обладающее комплексным воздействием и не вызывающее побочных эффектов. Поэтому при выборе препарата для снятия лихорадки лучше отдавать предпочтение средствам, обладающим жаропонижающим и одновременно противовоспалительным и обезболивающим действием. Этим требованиям при лечении простуды, осложненной лихорадкой, у детей отвечает ибупрофен (нурофен для детей), принцип действия которого основан на ингибировании циклооксигеназной активности.
Ибупрофен относится к нестероидным противовоспалительным средствам (НПВС). Обладая одновременно жаропонижающим, анальгетическим и противовоспалительным действием, НПВС не имеют гормональной активности, но благодаря угнетению синтеза простагландинов как в центральной нервной системе, так и на периферии оказывают необходимый комплексный эффект.
Парацетамол в отличие от ибупрофена обладает исключительно жаропонижающим действием. В настоящее время рекомендовано ограничить применение у детей ацетилсалициловой кислоты и метамизола, учитывая риск тяжелых осложнений. Производные пиразолона и парааминофенола, длительное время использовавшиеся в педиатрии, запрещены к применению у детей из-за существенных побочных действий [7, 10].
Данные о частоте использования жаропонижающих препаратов в России противоречивы. Тем не менее парацетамол при лечении простудных заболеваний, сопровождающихся лихорадкой, выписывают более 90% педиатров, ибупрофен — более 50%, ацетилсалициловую кислоту — около 30% [2, 5]. За рубежом с конца 80-х годов в качестве жаропонижающего лекарственного средства, составляющего альтернативу парацетамолу, в детской практике активно используют ибупрофен, который продается в аптеках без рецепта.
Нами было проведено изучение эффективности, безопасности и переносимости педиатрической суспензии ибупрофена (нурофена для детей). Спектр показаний к назначению препарата включает в себя инфекционно-воспалительную и поствакцинальную лихорадки, болевой синдром при отите, прорезывании и заболеваниях зубов, головную боль, растяжение связок и другие виды болей.
70 детей в возрасте от 6 месяцев до 12 лет (средний возраст 5,3+1,6 года, 29 девочек и 41 мальчик) имели симптомы простуды и гипертермическую температуру тела. Примерно у половины детей было отмечено наличие осложнений в виде отита, синусита и обструктивного бронхита. Все дети получали амбулаторно нурофен для детей.
Критерии включения в исследование: лихорадка выше 39,0°С у детей с благополучным преморбидным фоном и выше 38,0°С у детей из группы риска (фебрильные судороги в анамнезе, неврологическая патология, врожденный порок сердца), информированное письменное согласие родителей. Из исследования исключались больные дети, получавшие одновременно парацетамол, а также пациенты, у которых наблюдалась повышенная чувствительность к нурофену.
Нурофен для детей назначался в соответствии с общепринятыми рекомендациями в разовой дозе 10 мг/кг 3-4 раза в сутки при наличии лихорадки и болевого синдрома (головной и ушной боли, болях в горле, артралгий) в течение 3-7 дней.
Ежедневно регистрировалась информация о самочувствии ребенка, на фоне приема препарата многократно измерялась температура тела. Эффективность лечения детей оценивалась в соответствии с протоколом исследования на основании динамики клинических симптомов заболевания. Для характеристики отдельных клинических симптомов использовалась балльная шкала оценок. Переносимость нурофена для детей характеризовалась наличием или отсутствием побочных эффектов в ходе лечения.
Практически у всех детей с простудой разовый прием нурофена для детей приводил к снижению температуры тела на 1-1,5°С, исчезновению болевых ощущений в зеве. У больных детей из группы риска, когда препарат назначался при температуре тела менее 39,0°С, жаропонижающий эффект от действия нурофена для детей развивался через 30 мин после его приема. В течение 1,5 ч регистрировалось приблизительно равномерное снижение температуры тела, составляющее в целом 3,9% от исходной повышенной температуры тела. Отмечено, что за 90 мин у всех детей данной группы после использования нурофена для детей температура тела снижалась до 37,0-37,2°С.
При исходной температуре тела у детей выше 39,0°С после приема нурофена наблюдалось более интенсивное, однако не столь равномерное снижение лихорадки. Так, через 30 мин после приема препарата понижение температуры тела на 1-1,5°С было отмечено у 58,3% детей, через 60 мин — у 86,1%, через 90 мин — у 94,4%. Через 120-150 мин наблюдения общий показатель падения температуры тела у 36 детей с благополучным преморбидным фоном составил 4,4% от исходной величины. Следует отметить, что детям с «белым» типом лихорадки (3 ребенка) нурофен для детей назначали в комбинации с папаверином в разовой дозе 5-10 мг в зависимости от возраста.
Положительной стороной использования нурофена для детей является довольно стойкий жаропонижающий эффект, наблюдающийся у детей. В большинстве наблюдений после купирования гипертермии субфебрилитет, или температура тела в пределах 37-37,8°С держалась на протяжении 2-3 ч (см. рис.). Повторный подъем температуры тела являлся основанием для дальнейшего использования препарата. Регулярный, строго по часам, прием нурофена для детей, как это принято при курсовом лечении, нами не практиковался.
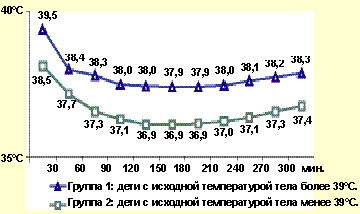 |
| Рисунок. Динамика температуры тела у детей с лихорадкой на фоне приема нурофена |
Помимо жаропонижающего, нурофен для детей оказывает и анальгетическое воздействие, что было зарегистрировано при назначении препарата детям с явлениями интоксикации (головная боль и т. д.), а также с острым катаральным средним отитом. Используя балльную шкалу оценки болевых ощущений, мы выявили, что положительные сдвиги отмечались уже через 30 мин после приема лекарственной суспензии. Обезболивающее действие нурофена для детей также весьма продолжительно и обычно составляет не менее 2,5 ч.
Проведенное нами сравнительное изучение, а также данные других авторов показали, что ибупрофен в дозе 10 мг/кг и парацетамол в дозе 15 мг/кг дают похожий обезболивающий результат — исчезают головные боли, боли в горле и артралгии. В обеих группах эффект был значительно более выражен, чем при приеме плацебо [6]. Так, у всех 6 детей с отитом, получавших нурофен для детей, отмечена положительная динамика по валидной шкале оценок.
Средний срок «курсового» использования нурофена для детей составлял 4,1+1,4 дня. По мере улучшения клинической симптоматики уменьшалось число приемов препарата, а отсутствие лихорадки и болевого синдрома служили показаниями для его отмены.
Нурофен для детей в виде суспензии хорошо переносится, препарат безопасен и обладает приятным вкусом. Следует отметить, что при кратковременном применении ибупрофена риск развития нежелательных эффектов довольно низок [10].
Таким образом, проведенные наблюдения показали высокий жаропонижающий эффект, хорошую переносимость и безопасность суспензии нурофена для детей при лечении пациентов с простудными заболеваниями на фоне гипертермического и болевого синдромов. Нурофен для детей можно использовать в педиатрической практике в качестве безрецептурной формы.
Стойкий и длительный эффект нурофена для детей позволяет признать его высокоэффективным средством лечения простудных заболеваний, сопровождающихся гипертермическим синдромом. В последние годы ибупрофен рекомендован детям в качестве одного из основных жаропонижающих средств. Следует также отметить, что антипиретики необходимо назначать детям только в том случае, если лихорадка превышает допустимый предел и ведет к нарушению функций сердечно-сосудистой, центральной нервной и других систем [5, 7].

