лецитиновые зерна в секрете простаты что это значит
Что показывает секрет простаты: как подготовиться к анализу, расшифровка результатов
Секрет (сок) простаты – биологическая жидкость, которая выделяется предстательной железой в процессе полового акта, смешивается с продуктом выработки семенных пузырьков, что в целом образует полноценную семенную жидкость. Позже к ней присоединяются сперматозоиды, и при активации семяизвержения выделяется уже готовая сперма. Ее треть составляет именно сок простаты. По нему можно определить состояние мужской половой системы и выявить некоторые заболевания.
Какие функции выполняет секрет простаты
Секрет простаты создает в уретре нейтральную питательную среду, без которой сперматозоиды быстро бы погибали. Другая функция сока – делать сперму жидкой, что позволяет быстро переправлять ее к выходу. Не менее значима противомикробная активность секрета простаты, которая помогает защитить сперматозоиды от инфекционных агентов. Исходя из функций сока, легко понять, что при отклонениях в его составе у мужчин появляются проблемы с зачатием. Причинами могут выступать разные заболевания, выявить которые помогает анализ секрета предстательной железы.
Для чего берут анализ секрета простаты
Анализ показателей секрета простаты назначают наряду с исследованием спермы и семенной жидкости, если есть подозрение на мужское бесплодие, хронический простатит, аденому предстательной железы. Что еще показывает исследование:
При инфекционных заболеваниях анализ помогает установить возбудителя заболевания. Дополнительно секрет простаты проверяют на чувствительность к антибиотикам, что позволяет подобрать наиболее эффективный препарат.
Подготовка к анализу секрета простаты
Другие важные нюансы подготовки:
Утром перед анализом необходимо провести тщательный туалет половых органов и области анального отверстия.
Как происходит забор секрета простаты
Мужчине необходимо быть готовым к процедуре взятия сока простаты. Для многих исследование приносит психологический дискомфорт, поскольку для получения секрета необходимо через прямую кишку сделать массаж предстательной железы. Пациент располагается на кушетке в коленно-локтевой позиции.
Как берут анализ секрета простаты у мужчин:
При некоторых заболеваниях сок может не выходить через мочеиспускательный канал. В таком случае по окончании процедуры мужчине предлагают опорожнить мочевой пузырь в стерильную емкость.
Нормальные показатели секрета простаты
Расшифровкой результатов занимается врач-уролог. В процессе происходит сравнение с нормальными показателями анализа секрета простаты:
Причины отклонений
Слишком большое число лейкоцитов, как и недостаток или избыток сока, указывает на воспаление в мочеполовой системе. Эритроциты в секрете простаты говорят о хроническом простатите, травмах мочеиспускательного канала, мочевого пузыря или самой предстательной железы. Появление бактерий свидетельствует об инфекционном процессе.
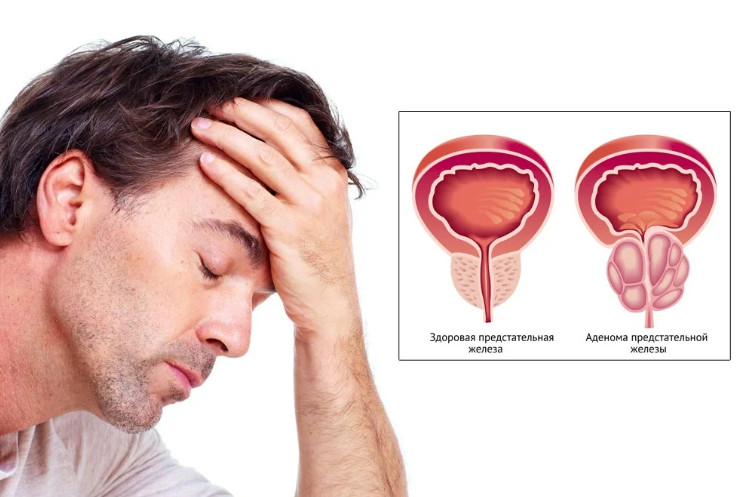
Если при обследовании секрета простаты выявлена слизь, это может быть следствием воспалительной реакции, например, хронического простатита. Присутствие амилоидных телец характерно для аденомы, хотя у мужчин зрелого возраста они могут быть в небольшом количестве даже при отсутствии ярко выраженных проблем с простатой.
В клинике Dr. AkNer вы можете пройти все необходимые исследования, которые помогут определить причину проблем с мочеполовой системой. Приглашаем вас на консультацию к урологу. Записывайтесь на прием на сайте, звоните по контактному номеру или оставляйте заявку на обратный звонок в онлайн-форме.
Абактериальный простатит
Что такое абактериальный простатит?
По статистике, эта патология является наиболее распространенной, причем от заболевания страдают как мужчины преклонного возраста, так и молодые люди. Опасность заболевания заключается в длительном инкубационном периоде, часто бессимптомном. Поэтому риск возникновения осложнений и перерождения болезни в хроническую форму достаточно высок.
Классификация
Абактериальный простатит имеет отличие от других типов этой патологии. Он может быть постоянным или рецидивирующим, иметь яркую или стертую клиническую картину. По американской классификации существует 4 типа воспалений предстательной железы. Простатит небактериального характера относится к третьей группе. Эта категория разделяется на 2 подтипа:
При простатите небактериального типа часто страдает вся мочеполовая система, и происходят нарушения в работе желудочно-кишечного тракта.
Причины возникновения
При отсутствии бактериального фактора источником заболевания предстательной железы является:
При воспалительном типе заболевания возбудитель, так или иначе, выступает основной причиной. В результате лечения патогены могут прекратить активизацию, что дает мнимое улучшение состояния. Но продукты жизнедеятельности патогенных микроорганизмов со временем ухудшают проницаемость клеточных мембран и вызывают их дальнейший распад.
Симптомы патологии
Существует ряд общих признаков заболевания. Симптомы антибактериального простатита:
Так как мужчина, страдающий от патологии, часто испытывает болезненность ночью, возникает еще одна проблема – нарушение сна. Это негативно отражается на психическом состоянии пациента.
Особенности течения болезни
Невоспалительный тип бактериального простатита протекает дольше и сложнее. Эта форма патологии имеет три стадии клинической картины:
При отсутствии лечения небольшой дискомфорт оригинальной стадии перерастет в синдром хронической тазовой боли.
Диагностика
Обследование пациента, страдающего от признаков, характерных для абактериального простатита, комплексное. Диагностика включает:
Ректальное обследование проводится не на первом осмотре уролога, а только после получения результатов анализа на возбудителя. Учитывается показатель лецитиновых зерен (норма – 10 млн на 1 мл секрета).
Дополнительные методы диагностики включают:
Пациент сдает анализы каждые 10 дней в течение периода терапии. Только при отсутствии патогенных бактерий во время лабораторных обследований ставится диагноз абактериальный простатит.
При хронизации процесса потребуются консультации дополнительных специалистов – иммунолога, гастроэнтеролога и так далее.
Лечение заболевания
Терапия патологии предстательной железы включает комплексную программу – от медикаментозного лечения до диеты и физических упражнений. После полного обследования и постановки диагноза уролог назначает оптимальную схему препаратов и дает рекомендации по питанию.
Медикаментозное лечение
Антибактериальная терапия используется при воспалительном процессе. Также антибиотики рекомендованы при хронических формах заболевания любой этиологии. Кроме того, бактериологическое исследование не всегда позволяет обнаружить абсолютно все патогенные микроорганизмы.
Медикаментозное лечение подразумевает назначение следующих препаратов:
Положительная динамика применения лекарственных средств наблюдается на 5 – 7 дней применения. Любые препараты нужно использовать только по назначению врача и согласно рекомендованной схеме.
Физиотерапия
Дополнительные методики входят в программу лечения абактериального простатита:
Лечение лазером дает очень высокий результат. Этот вид воздействия на предстательную железу считается одним из самых эффективных, так как сокращает количество рецидивов при хронических формах патологии.
Массаж простаты
Процедура направлена на удаление излишков жидкости, скопившейся в протоках предстательной железы. Такая методика позволяет:
Массаж нормализует кровообращение и насыщает клетки кислородом, что способствует ускоренной регенерации тканей. Также процедура способствует повышению эффективности применяемых препаратов, поскольку улучшает проницаемость.
Массаж простаты имеет ряд противопоказаний, поэтому его назначают не всем пациентам.
Диета
Быстро устранить симптомы заболевания также помогает коррекция рациона. Следует отказаться от острой, соленой и копченой пищи на период лечения. В дальнейшем такие блюда придется ограничить, чтобы не допустить рецидива.
Рекомендовано употреблять в пищу больше морепродуктов, отварного нежирного мяса, овощи, зелень. Особую эффективность дает добавление в блюда петрушки и сельдерея. Семечки тыквы также благотворно влияют на нормализацию состояния простаты.
Важно! Употребление алкогольных напитков категорически запрещено!
Физическая нагрузка должна быть умеренной. Упражнения направлены на укрепление мышечных тканей пресса и тазового дна. Это помогает устранить застойные явления, привести в норму мужские половые функции.
При проблемах с эрекцией и семяизвержением рекомендуется регулярное выполнение зарядки Кегеля. Этот комплекс направлен на коррекцию мочеиспускания, контроль времени наступления оргазма, профилактику геморроя и так далее.
Специалисты клиники «Дезир» проводят диагностику и лечение абактериального простатита, руководствуясь международными стандартами. Врачи-урологи нашего медицинского центра назначают только необходимые препараты и процедуры, которые показывают высокий результат терапии.
Записывайтесь на прием к урологу на официальном сайте клиники или по указанным телефонам при первых же симптомах. Помните, что болезнь всегда проще предупредить, чем лечить, поэтому плановые осмотры специалистов – лучшая забота о здоровье!
Дополнительную информацию можно посмотреть на странице лечения простатита.
УРОЛОГИЯ В ОМСКЕ
ТЕЛЕФОН «ГОРЯЧЕЙ ЛИНИИ» +79095377482
ОПЕРАТИВНАЯ И КОНСЕРВАТИВНАЯ ПОМОЩЬ НА БЕРЕЗОВОЙ
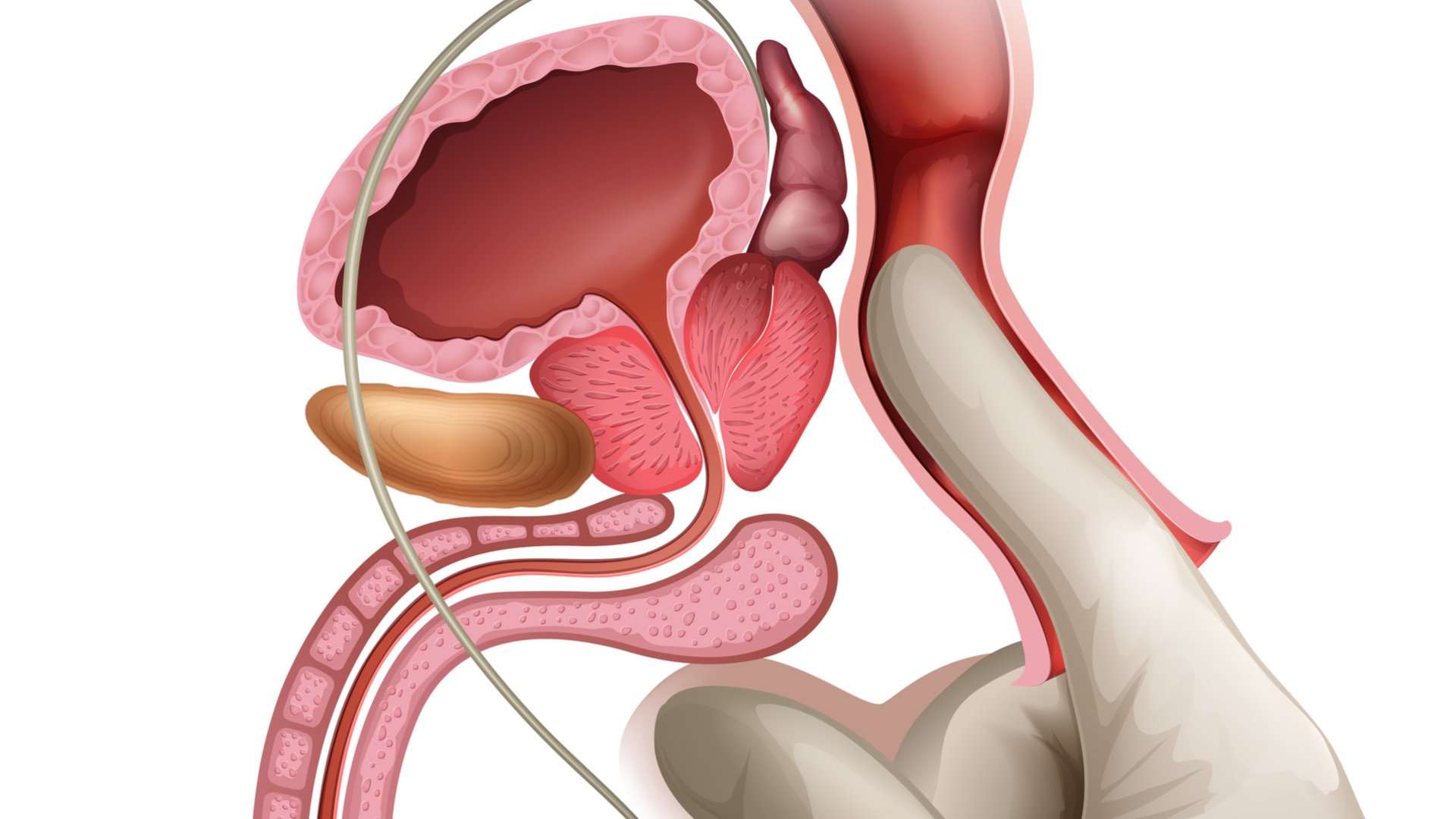
Секрет простаты
Основным методом лабораторной диагностики хронического простатита, по мнению большинства урологов, до сих пор остается исследование секрета предстательной железы. Что это такое? Подробно о диагностике в Омске на Березовой.
Секрет простаты. Анализ секрета простаты в Омске.
Анализ секрета предстательной железы.
Несмотря на аргументированные возражения ряда авторов, основным методом лабораторной диагностики хронического простатита, по мнению большинства урологов, до сих пор остается исследование секрета предстательной железы.
Для выполнения его непосредственно перед исследованием больной частично опорожняет мочевой пузырь, чтобы к секрету не примешивалось отделяемое уретры. Возможность получения жидкости для микроскопического изучения зависит как от состояния железы, так и от техники проводимого массажа. Делать его следует деликатно, производя мягкие движения указательным пальцем по направлению выводных протоков, т. е. от латеральных участков к срединной бороздке, выдавливая секрет в мочеиспускательный канал. Обычно из наружного отверстия его выделяются 2— 4 капли секрета, который собирают в пробирку или на предметное стекло. У некоторых мужчин секрет из наружного отверстия мочеиспускательного канала не выделяется. Тогда больного просят помочиться и посылают на исследование I порцию мочи.
При исследовании секрета в нативном препарате обращают внимание на количество лейкоцитов и лецитиновых зерен. Характерным для хронического простатита считается увеличение в нем количества лейкоцитов больше 10—15 в поле зрения и уменьшение количества лецитиновых зерен. Некоторые исследователи считают характерным для абактериального простатита четырехкратное повышение количества лейкоцитов в секрете предстательной железы по сравнению с их количеством в секрете ее у здоровых мужчин. В то же время другие специалисты при повторных исследованиях секрета предстательной железы как здоровых мужчин, так и больных хроническим простатитом, обнаружили колебания количества лейкоцитов от 0 до 50 в поле зрения. Усиливают сомнения в диагностической ценности этого исследования и данные М. И. Каплуна (1978), который у 75 из 188 больных хроническим простатитом с нормальным содержанием лейкоцитов в секрете предстательной железы констатировал выраженные клинические проявления болезни.
Ценность подсчета количества лейкоцитов в секрете предстательной железы для диагностики хронического простатита несколько повысилась с применением под счета лейкоцитов в единице объема секрета с использованием камеры Горяева. При этом наличие болезни подтверждается при обнаружении в 1 мл секрета более 300 тыс. лейкоцитов. Некоторые урологи отметили четкую зависимость между повышением содержания лейкоцитов в секрете предстательной железы (больше 300 тыс. в 1 мл) и гистологическими признаками хронического простатита.
С. Н. Костенко и М. И. Рутштейн (1972), С. Б. Шапиро и соавт. (1972) показали диагностическое значение определения так называемых активных лейкоцитов в секрете предстательной железы для распознавания хронического простатита и уточнения фазы его активности. Авторы утверждают, что для болезни в активной фазе воспаления характерно высокое содержание активных лейкоцитов (10: 1; 30: 1); в фазе латентного воспаления их количество снижается, а в фазе ремиссии они отсутствуют. Положительно оценивают возможности этой методики Д. В. Кан и соавт. (1980), которые считают, что активность воспалительного процесса подтверждается даже при меньшем количестве активных лейкоцитов и отношении их к неактивным от 3 : 1 и менее. Однако некоторые авторы отводят подсчету лейкоцитов в секрете предстательной железы самое скромное место. Так, К. П. Йоцюс (1979) при обработке факторов ценности диагностических признаков хронического простатита показал, что практическая значимость результатов данного исследования в диагностике хронического простатита серьезно уступает результатам биохимических исследований и даже пальпации предстательной железы.
Кроме лейкоцитов, в секрете предстательной железы принято определять и количество лецитиновых зерен. Содержание последних при хроническом простатите уменьшается. В норме в 1 мл секрета предстательной железы в возрасте 25—35 лет содержится от 5 до 10 млн. лецитиновых зерен, а в более старшем возрасте количество их уменьшается до 3—5 млн. Как свидетельствуют данные Д. В. Кана и др. (1980), при альтеративном и экссудативном процессах в предстательной железе наблюдается умеренное уменьшение количества лецитиновых зерен, а преобладание процесса пролиферации ведет к значительному снижению их количества.
Многие авторы обращают внимание на практический интерес изучения феномена кристаллизации секрета предстательной железы в диагностике хронического простатита. Нарушение феномена кристаллизации выявляется у 28,2—94,5 % больных [Акулович А. И., 1978; Чернышов В. П., Каплан И. Л., 1984]. Его связывают с гипоандрогенемией. А. В. Люлько (1970) выделил 3 вида нарушения кристаллизации секрета предстательной железы у больных хроническим простатитом. При первом виде рисунок кристаллизации секрета еще напоминает лист папоротника, однако он носит скелетизированный характер, ветки истончены, боковые ветки отходят под углом, а поперечные отсутствуют. Рисунок кристаллизации при втором виде значительно отклонен от нормы, ветви утолщены, не носят прямолинейный характер и беспорядочно изогнуты. При третьем виде рисунок кристаллизации представляет собой беспорядочно разбросанные кристаллы в виде грубых деформированных стеблей. У здоровых мужчин кристаллизация секрета предстательной железы характеризуется типичным феноменом папоротника.
Многие авторы обращают внимание на увеличение при хроническом простатите pH секрета предстательной железы до 8 и выше (в норме 6,4—-7,0), снижение содержания в нем цинка и лимонной кислоты.
Однако некоторые авторы высказывают сомнения в диагностической ценности оценки этого показателя [Тиктинский О. Л., 1984].
В последние годы интенсивно ведутся поиски диагностических биохимических тестов хронического простатита при исследовании секрета предстательной железы. Однако надежного биохимического критерия болезни до настоящего времени не найдено.
При выяснении активности кининовой системы Г. Г. Селезнев (1985) установил факт появления кининов у больных хроническим простатитом. Если у здоровых лиц активность кининовой системы в секрете предстательной железы была равна нулю, то при наличии хронического простатита в нем выявляются различные компоненты кининовой системы, в том числе и калликреин, активность которого составила 29,34 ± 1,25 ЕД/мл. Доказано, что уровень содержания кал- ликреина в секрете предстательной железы коррелирует со степенью активности воспалительного процесса в ней. Следовательно, данный тест позволяет оценивать степень активности воспаления и может служить контролем за эффективностью проводимого лечения. Поэтому выполнение его уместно при диспансерном наблюдении за больными.
До сих пор не найдено места определения активности кислой фосфатазы в диагностике хронического простатита. Так, А. В. Люлько и Л. С. Масалыгина (1984) наблюдали снижение активности кислой фосфатазы в секрете, эякуляте и моче при одновременном повышении ее в крови у больных. Р. Mobera и соавт. (1984) отмечали повышение концентрации ее в моче после массажа от 0,16 до 1,48 мкмоль/(л- ч). Однако A. Dufour и соавт. (1977) указывают, что массаж и пальпация предстательной железы не влияют на количество кислой фосфатазы в крови. Авторы считают, что эти методы исследования не обладают селективностью и определяют суммарно все кислые фосфатазы сыворотки, независимо от происхождения. Они подчеркивают, что простатическая часть кислой фосфатазы обычно не настолько велика, чтобы влиять на общее количество кислой фосфатазы. По их мнению, эти тесты не характеризуют обмена в предстательной железе, поскольку в таком же количестве простатическая кислая фосфатаза выделена и у женщин. Патогномоничным для хронического простатита Jivgis (1983) считает увеличение в секрете железы С-реактивного белка.
Секрет простаты.
Поскольку большинство урологов являются сторонниками инфекционной теории хронического простатита, большое количество работ посвящено бактериологическому исследованию секрета предстательной железы и III порции мочи. Перед получением секрета предстательной железы для бактериологического исследования рекомендуется предварительно дезинфицировать головку полового члена и промыть передний отдел уретры антисептическим раствором. Для посева секрета III его каплю берут стерильным тампоном и помещают в стерильную пробирку. Обычно при посеве его на флору определяют ее чувствительность к антибактериальным препаратам. При этом чаще других из секрета предстательной железы больных хроническим простатитом выделяют патогенные кокки, несколько реже — кишечную палочку, протей и другие виды бактерий. По данным многих авторов, у большинства больных обычными методами не удается выявить возбудителя болезни. В связи с этим в последние годы повысился интерес к поискам в секрете предстательной железы и отделяемом из уретры L-форм бактерий, хламидий, микоплазм, вирусов и грибов.
В диагностике хронического простатита и определении степени активности воспалительного процесса, а также гормонального фона у этих больных В. Н. Ткачук и соавт. (1972), Г. Г. Корик (1975), Р. Р. Алетин и соавт. (1984), Камараускас В. Ю. (1984), Г. Г. Селезнев и соавт. (1984) и др. придают большое значение цитологическим исследованиям секрета предстательной железы.
Результаты проведенных нами [Ткачук В. Н. и др., 1972] люминесцентно-цитологических исследований показали, что этот метод позволяет в каждом конкретном случае установить глубину и распространенность процесса, его активность, а в ряде случаев — и этиологию болезни. При цитологическом исследовании в мазках больных хооническим простатитом обнаруживаются повышение количества клеток плоского и переходного эпителия, нередко выраженный анизоцитоз, вакуолизация цитоплазмы, фрагментация и распад ядер, уменьшение количества ШИК-положительных веществ [Селезнев Г. Г. и др., 1984]. Возможности цитологического исследования секрета предстательной железы в диагностике болезни В. Ю. Камараускас (1984) использовал не только при обследовании больных, но и для выявления болезни при профилактических осмотрах мужчин в возрасте 18—35 лет. Автору удалось выявить хронический простатит у 14,9 % из 281 обследованного с профилактической целью мужчины. Р. Р. Алетин и соавт. (1984) подтверждают положение о том, что цитологическое исследование секрета предстательной железы позволяет дифференцировать воспалительные изменения выводных протоков, ацинусов и тотальное вовлечение в процесс ее ткани.
Применение иммунофлюоресцентного метода исследования секрета предстательной железы с использованием стандартных специфических сывороток позволило В. И. Шкрябаю (1983) диагностировать вирусную этиологию воспаления у 15 % больных с резистентными формами болезни.
Иммунологические исследования секрета простаты
В последние годы были опубликованы работы об иммунологических исследованиях секрета предстательной железы у больных хроническим простатитом. Так, А. С. Сегал и соавт. (1984) обнаружили повышение количества иммуноглобулинов А и G в секрете предстательной железы. Обследовав 112 больных, Д. В. Кан (1984) выявил увеличение содержания в нем IgA в 6 раз, IgG — в 3 раза и IgM — в 2 раза по отношению к норме. Обращает на себя внимание способность иммуноглобулинов фиксироваться не только на поверхности бактерий, но и на поверхности лейкоцитов секрета с образованием иммунных комплексов. При этом ухудшается течение воспалительного процесса [Ухаль М. И., 1984].
Доказано, что в процессе развития хронического простатита иммунологическая реактивность организма снижается. Это отражается на изменении содержания факторов клеточного иммунитета в секрете предстательной железы. Как показали проведенные нами, а также И. В. Карпухиным и соавт. (1983), исследования, отмечается повышение содержания Т-лимфоцитов в секрете предстательной железы больных с небольшой продолжительностью болезни и в фазе активного воспалительного процесса и снижение их количества у длительно болеющих. Наблюдается уменьшение не только количества, но и функциональной активности Т- и В-лейкоцитов. В начальном периоде развития хронического простатита по мере активации Т- и В-субпопуляций лимфоцитов как следствие этого происходит снижение содержания О-лимфоцитов. По мере развития болезни отмечается более выраженный иммунодефицит.
Итак, исследование секрета предстательной железы до сих пор остается наиболее распространенным способом лабораторной диагностики хронического простатита. Наряду с микроскопическими, широкое распространение получили бактериологические, биохимические, цитологические, иммунологические исследования. Однако ряд авторов высказывают сомнения в диагностической ценности этих исследований. Недостатки исследования секрета предстательной железы при хроническом простатите связаны с возможностью получения ложноположительных результатов при смешивании его с отделяемым мочеиспускательного канала и ложноотрицательных — при отсутствии дренирования наиболее измененных ацинусов.
Оценивая значимость исследования секрета предстательной железы в диагностике хронического простатита с точки зрения собственных представлений об этиологии и патогенезе болезни, мы пришли к заключению, что оно недостаточно обосновано теоретически и не имеет большой практической ценности, поскольку изменение свойств секрета часто не отражает в достаточной мере процессов, происходящих в предстательной железе. Поэтому исследование секрета ее при хроническом простатите без изучения микроциркуляции в ней подобно изучению дыма без изучения очага. Мы разделяем точку зрения тех урологов, которые видят преимущества изучения эякулята.
Исследование эякулята.
Секрет предстательной железы является составной частью эякулята. Однако исследование последнего в диагностике хронического простатита представляет большой практический интерес в связи с присутствием в нем экскретов других половых желез, функция которых также существенно страдает в ходе развития болезни. При этом обычно изменяется реакция эякулята, которая у больных хроническим простатитом становится щелочной [Ковалев Ю. Н., Ильин И. И., 1974; Чепуров А. К и др., 1984]. Определенную роль в диагностике болезни играет подсчет числа форменных элементов крови в эякуляте. Так, И. А. Гаврилюк и Н. А. Гаврилюк (1977), Р. Дж. Пепперелл и В. Хадсон (1983) и другие указывают на диагностическую ценность повышения числа лейкоцитов в эякуляте при хроническом простатите. Н. Giamarellon и соавт. (1984) отмечали наличие повышения их количества в спермограмме у 100 % больных. Р. Дж. Пепперелл и В. Хадсон (1983) считают, что диагностическое значение имеет повышение числа лейкоциов более 5 млн. в 1 мл эякулята. Ряд авторов отмечают возможность гемоспермии при хроническом простатите [Бреннер Л. А. и др., 1984; Boreau J., 1973].
С развитием хронического простатита постепенно уменьшается объем эякулята [Чепуров А. К. и др., 1984]. Обращается внимание также на уменьшение количества сперматозоидов, особенно процентное содержание подвижных форм [Ковалев Ю. Н., Ильин И. И., 1974; Ворник Б. М., 1984]. Нарушение подвижности сперматозоидов у больных хроническим простатитом принято связывать с нарушением биохимических свойств спермы. Наряду с этим И. А. Гаврилюк, Н. А. Гаврилюк (1977) и В. Daunter и соавт. (1981) указывают на еще одну причину некроспермии у этих больных — образование сгустков семенной плазмы с включением в них сперматозоидов. У многих больных при обследовании по поводу бесплодного брака выявляется агглютинация сперматозоидов [Цейтлин Н. Н. и др., 1984].
Для комплексной оценки патоспермии у больных хроническим простатитом М. Н. Соколова (1985) применила люминесцентную микроскопию эякулята, которая позволяет более точно исследовать основные показатели сперматозоидов и определить их функциональную активность. Кроме того, этот метод исследования позволяет четко различать структуру клеточных включений в эякуляте, в том числе и лейкоцитов.
Довольно характерным для хронического простатита считается снижение содержания в эякуляте лимонной кислоты и фруктозы [Тиктинский О. Л. и др., 1984; Чепуров А. К. и др., 1984]. Б. У. Джарбусынов и Б. У. Шалекенов (1984) описывают нарушения аминокислотного состава семенной плазмы у лиц, страдающих бесплодием вследствие хронического простатита, и подчеркивают их зависимость от степени насыщенности эякулята сперматозоидами.
Диагностическое значение содержания цинка и магния в эякуляте при хроническом простатите, по-видимому, преувеличено. Одни авторы отмечают уменьшение их концентрации в сперме при хроническом простатите [Colleen S. et al., 1975], тогда как другие, наоборот,— увеличение и значительные возрастные колебания содержания этих элементов [Немушкин В. В., 1968]. А. В. Люлько и Л. С. Масалыгина (1984) при обследовании 320 больных выявили у них снижение активности простатической кислой фосфатазы в эякуляте, моче и повышение ее в крови.
Специалисты провели исследование эякулята у 210 больных хроническим простатитом. При этом патологические изменения эякулята были выявлены у 150 (71,4 %) из них. Объем эякулята колебался от 0,3 до 10 мл и в среднем составил 4,2+2,1 мл. Общее количество сперматозоидов в 1 мл эякулята составляло от 10 до 250 млн. (в среднем 98,7+30,2 млн.), в том числе: количество подвижных сперматозоидов колебалось от 0 до 90 % (в среднем — 51,0+2,4 %), доля неподвижных сперматозоидов — от 0 до 65 % (в среднем — 34,3 + 4,5), доля слабоподвижных — от 0 до 50 % (в среднем — 12,8 + 6,4 %). Количество лейкоцитов в поле зрения колебалось от 0 до 40 и в среднем составило 8,2 + 1,3.
При микробиологическом исследовании эякулята у 30,1 — 95,2 % больных хроническим простатитом выявляется бактериальная флора [Гафаров Ш. С., 1984; Эфендиев Н. Л., Исраилов С. Р., 1984; Noci J. et al., 1978].
Практический интерес представляет сообщение J. Noci и соавт. (1978) о том, что у 20,5 % больных хроническим простатитом при посеве эякулята выделяется флора, типичная для уретры. Авторы считают такой результат ложноположительным.
В тех случаях, когда бактериальная флора при посеве не обнаруживается, специальные исследования позволяют нередко выявить в эякуляте больных хроническим простатитом микоплазмы [Юнда И. Ф., 1974; Суходольская А. Е. и др., 1977]. А. В. Руденко и А. Т. Носов (1984) при электронной микроскопии обнаружили фиксацию микоплазм на поверхности сперматозоидов, что, по мнению авторов, ограничивает подвижность последних и нарушает их структуру.
Приведенные данные показывают определенную диагностическую ценность спермографии в диагностике хронического простатита.