лечение субхондральный склероз позвоночника что это такое лечение
Причины возникновения субхондрального склероза позвоночника
На сегодняшний день заболевания позвоночника поражают большее количество людей трудоспособного возраста вследствие специфики их трудовой деятельности. Степень активности во время работы может находиться на одной из крайностей. Это может быть статическая сидячая или стоячая работа (например, офисные работники, комбайнеры, сотрудники цехов), либо тяжелая изнуряющая (грузчики, строители). Немногие обращают внимание на первое возникновение болевых ощущений в пояснице, спине или шее и идут с проблемой к врачу, боль является сигналом начала дегенеративных изменений в суставах, чем по сути и является субхондральный склероз.
Что такое субхондральный склероз позвоночника
Такого заболевания, как субхондральный склероз, нет в МКБ−10. Этим термином пользуются для обозначения рентгенологического симптома при обнаружении структурных изменений в суставах при рентгенографии определенного участка по поводу другого заболевания позвоночного столба. На снимках субхондральный склероз определяется как более светлые участки суставных поверхностей. Следует вспомнить, что более плотные структуры будут намного ярче, чем остальные, так как поглотят больше всего рентгеновских лучей, в том месте они не попадут на пленку.
Межпозвоночный диск, находящийся между позвонками, соприкасается с ними их субхондральными пластинами (или замыкательными пластинами), которые пронизаны нервами и сетью капилляров, обеспечивающих кровоснабжение костных структур. Благодаря этому осуществляется питание хрящевого диска в результате сжатия при ходьбе. При давлении из хряща выходит синовиальная жидкость, она контактирует с сосудами субхондральной части кости. Склероз замыкательных пластин возникает в результате повреждения хряща. Снижается объем движений в поврежденном суставе, возникают остеофиты, защемляющие нервные корешки — появляются боли, которые дополнительно усиливаются из-за защитного мышечного спазма.
Субхондральный склероз позвоночника классифицируется в зависимости от локализации поражения: шейный, грудной и поясничный. Грудной протекает не так сильно выраженно, а возникающие боли в области сердца или затруднение дыхания могут навести на мысль, что проблема заключается в заболевании сердца или легких.
Симптомы склероза шейного отдела связаны с нарушением кровоснабжения головного мозга и защемлением нервных окончаний, выходящих из межпозвоночных отверстий. Возможные жалобы:
При склерозе поясничного отдела симптомы следующие:
Мнение эксперта
Автор: Ольга Владимировна Бойко
Врач-невролог, доктор медицинских наук
Официально такого диагноза как субхондральный склероз в МКБ нет. На деле мы имеем замещение межпозвоночных хрящей на соединительную ткань. Одновременно с этим костная ткань разрастается и образуются наросты. Субхондральный склероз — это не самостоятельное заболевание и его считают проявлением остеоартроза суставов или остеохондроза позвоночного столба.
Субхондральный склероз может случиться в любом месте организма. Наибольшую опасность представляют патологии шейного отдела позвоночника — даже небольшая нагрузка может вызвать компрессионный перелом.
Патология характеризуется хроническими болями в определенной области позвоночника, но это не единственные симптомы. Больные часто жалуются на мышечную слабость, тремор, затруднения в работе дыхательной системы, боли за грудиной (поэтому часто отправляются к кардиологу, чтобы получить лечение сердца).
Диагностика субхондрального склероза — это в первую очередь рентген, МРТ и определение плотности костной ткани.
Субхондральный склероз — это неизлечимое дегенеративное заболевание, поэтому терапия симптоматическая. Специалисты любого уровня рекомендуют отказаться от вредных привычек, заняться спортом (с учетом противопоказаний) и особенно обращают внимание на диету.
Причины возникновения этой патологии
В результате повреждения межпозвоночного диска и нарушения его питания происходит разрушение и потеря упругости, что в свою очередь ведет к нарушению подвижности в межпозвонковом сочленении из-за так называемого сухого сустава — состояния, когда снижается продукция синовиальной жидкости, отвечающей за эластичность хряща. В свою очередь возрастает нагрузка на замыкательные пластины, что приводит к их утолщению за счет разрастания фиброзной ткани. Избыток разросшейся соединительной ткани увеличивает нагрузку в этом месте на суставные поверхности, что приводит к компенсаторному разрастанию на противоположной стороне костных наростов – остеофитов. Из-за них снижается подвижность суставов, возникает боль и воспалительный процесс.
Следует еще раз акцентировать внимание на том, что субхондральный склероз, или склероз замыкательных пластин, не является диагнозом, это следствие другого заболевания. Наиболее часто остеосклероз — синдром таких заболеваний, как остеохондроз, артрит и артроз. Провоцирующие факторы склероза делятся на две большие группы:
Эндогенные, или внутренние:
Диагностика склероза шейного отдела
Самыми точными методами диагностики будут являться инструментальные рентгенологические методы. В Юсуповской клинике есть весь необходимый перечень аппаратуры для определения данной патологии. Наши специалисты обладают значительным опытом диагностирования заболевания позвоночника на различных снимках.
Склероз замыкательных пластин является признаком наличия патологического процесса, вызванного основным заболеванием. Для его дифференциальной диагностики и подтверждения диагноза используют следующие инструментальные обследования:
Лечение склероза шейного отдела
Этиотропного лечения не существует, так как данный патологический процесс является следствием основного заболевания. Специалисты Юсуповской больницы после тщательной диагностики и выявления болезни, вызвавшей остеосклероз шейного отдела, назначают комплексную терапию, конкретно направленную на нее. Следует иметь в виду, что терапия крайне эффективна только на начальных стадиях, симптоматика которых не так сильно беспокоит пациента. Из-за этого лечение проводится позже и уже целью является не излечение, а остановка прогрессирования. Изменения, возникшие в суставе, необратимы и чем раньше вы придете к врачу, тем больше шансов на полное выздоровление.
Лечение многокомпонентное, оно состоит из медикаментозной терапии, физиотерапии, в тяжелых случаях добавляется хирургические методы.
Используют следующие группы препаратов:
Можно еще использовать различные разогревающие мази для снятия боли. Но это симптоматическое лечение, которое лишь облегчает состояние.
Физиотерапия крайне положительно зарекомендовала себя, так как ее применение улучшает кровоснабжение пораженной области, снижается воспаление и ускоряется регенерацию тканей, тормозится дальнейшее склерозирование.
Среди физиотерапевтических процедур крайне положительно себя зарекомендовали:
Во время обострения запрещаются лечебная физкультура и массаж. Их назначение определяет лечащий врач. Следует выполнять упражнения только вместе с инструктором в кабинете ЛФК, чтобы предотвратить возможные травмы. С восстановлением подвижности увеличится сила мышц спины и шеи. Мышечный корсет позволит стабилизировать позвоночник. Массаж увеличивает кровоток в массируемой области, снижает мышечный спазм. В классическом массаже есть три основных движения: поглаживание, растирание и разминание.
При позднем обращении с проблемой, когда возникли остеофиты, требуется хирургическое лечение, так как никакими лекарствами и физиотерапией они не удаляются. Зато можно полностью вылечить сустав.
Прогноз заболевания
К сожалению, склероз шейного отдела позвоночника — прогрессирующее дегенеративное заболевание. Чем раньше Вы обратитесь к врачу, тем выше благоприятный прогноз. При проблемах с позвоночником следует каждые полгода проходить курс массажа, следить за режимом работы и отдыха, беречь спину от поднятия тяжестей. Но полностью отказываться от физической активности не следует.
Склероз позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
Субхондральный склероз шейного отдела позвоночника представляет собой утолщение кости под хрящом в фасеточных суставах. Патологические изменения связаны с разрушением хрящевой ткани и формированием костных наростов — шпор. Субхондральный склероз замыкательных пластинок тел позвонков является одним из признаков спондилоартроза при системном дегенеративно-дистрофическом процессе. Диагностика опирается на рентгеновские способы исследования, магнитно-резонансную томографию. Лечение коррелирует со стадией, для стабилизации состояния и сохранения биомеханики центральной оси костно-мышечного аппарата важно регулярно проходить реабилитацию.
Рассказывает специалист ЦМРТ
Дата публикации: 15 Июля 2021 года
Дата проверки: 11 Октября 2021 года
Содержание статьи
Причины склероза позвоночника
При остеоартрите (спондилоартрозе) истончается и разрушается хрящ в суставе, что приводит к повреждению субхондральной кости под ним. В процессе ремоделирования при отсутствии лечения и сохраненной двигательной активности происходит постоянное избыточное продуцирование остеоцитов. Кость утолщается, изменяет конфигурацию, “обрастает” солями кальция — подобные признаки субхондрального склероза характерны для поздней стадии заболевания. Остеофиты (костные наросты) и замещение хряща соединительной тканью уменьшают диапазон движений в сочленениях, поддерживают воспаление.
Склероз позвоночника имеет множество факторов риска:
Симптомы склероза позвоночника
Клинические проявления субхондрального склероза замыкательных пластинок позвонков выражены:
Классификация
Наиболее часто используют систематизацию с учетом признаков аппаратной визуализации, рассматривают стадии:
Как диагностировать склероз позвоночника
При осмотре в пользу субхондрального склероз замыкательных пластинок тел позвонков шеи свидетельствует:
Диагноз подтверждают результатами:
Методы нейровизуализации позволяют обнаружить источник хронической боли, диагностировать неврологические осложнения — радикулопатии, плексопатии, определить тактику ведения пациента.
К какому врачу обратиться
С нарушением функций позвоночника, болевым синдромом в шее, спине или крестце больные приходят к неврологу, вертебрологу, ортопеду. Если диагноз известен, и операция не требуется, помогут специалисты восстановительной медицины — физиотерапевты, врачи ЛФК, массажисты и др.
Субхондральный склероз позвоночника
Субхондральный склероз позвоночника представляет собой опасный патологический процесс, развивающийся в костных структурах. Развивается он на фоне острого нарушения кровообращения тканей, полученных травм или специфики профессиональной деятельности. В группе риска пожилые люди и молодое поколение, с различными заболеваниями опорно-двигательного аппарата. Заболевание требует комплексного лечения для сохранения высокого качества жизни пациента.
Особенности болезни
Что это такое склероз позвоночника, мало кто знает, хотя о такой патологии почти все слышали. Нарушение возникает из-за разрастания костных структур и увеличения их плотности. Это не самостоятельное заболевание, а скорее следствие негативных изменений в организме. Развиться характерное изменение может в любой зоне позвоночника (шейный, грудной, поясничный).
Поражает патология людей трудоспособного возраста, преимущественно офисных работников, комбайнеров, сотрудников цеха, грузчиков строителей. Всех, чья профессиональная деятельность связана с изнуряющим трудом, длительным пребыванием в неудобном положении. Сигналом начала характерных изменений является острая боль в месте локализации.
Такой патологии, как субхондральный склероз замыкательных пластинок тел позвонков, не существует. Определение используется врачами для обозначения структурных изменений в суставах на рентгеновском снимке. На нем заметны белые пятна, что говорит о том, что эти участки поглотили больше всего рентгеновских лучей. Возникает он в результате повреждения межпозвоночного диска. Существенно сокращается двигательная активность, развиваются остеофиты.
Классификация
Склероз замыкательных пластинок позвоночника может начать развиваться в любом месте скелета. Наибольшую опасность для человека представляет патология, в верхней части спины, ведь даже незначительное механическое воздействие может стать причиной компрессионного перелома. Классифицируют нарушение следующим образом:
Область поражения выглядит как уплотнение костной ткани, в результате чего начинают появляться наросты, остеофиты. Они, в свою очередь, становятся причиной воспалительных процессов и вызывают боль. Независимо от разновидности патологического процесса, каждый пациент нуждается в получении медицинской помощи. Самолечение исключается, требуется консультация опытного специалиста.
Причины появления
Склероз хребта развивается на фоне острого нарушения метаболизма в организме. В позвоночную ткань перестают поступать полезные вещества, что приводит к дегенеративным изменениям.
Основными причинами появления изменений выделяют:
Провоцирующими факторами выступают также преждевременное старение волокон и воспалительные процессы. Поэтому в группе риска пожилые люди. Не следует исключать из списка также генетическую предрасположенность и частые стрессы. Заболевание является сопутствующим, и развивается при наличии других патологий опорно-двигательного аппарата.
Симптомы
Симптомы заболевания легко спутать с другими патологическими процессами. Они напрямую связаны с острым нарушением работы головного мозга, и защемлением нервных окончаний, которые выходят в межпозвоночное пространство. Пациенты чаще всего жалуются на следующие состояния:
Симптоматика нарушения не выражена, и признаки часто появляются отдельными группами. У некоторых пациентов остеосклероз протекает бессимптомно, что затрудняет своевременное его обнаружение на ранних стадиях.
Диагностика
Постановкой диагноза и лечением занимается врач-ортопед. К нему необходимо обратиться за консультацией при появлении первых симптомов заболевания. Для уточнения состояния, исключения наличия атеросклероза или рассеянного склероза, назначают следующие виды инструментальных исследований:
Дополнительно пациенту потребуется сдать анализ мочи и крови, с целью выявления воспалительного процесса. Генетическую природу заболевания помогают определить специальные тесты.
В результате полученный данных визуализируется степень поражения сустава, особенности изменения его структуры, объем разрастания соединительной ткани. Все это позволяет врачу определить максимально корректную тактику борьбы для возвращения нормального качества жизни пациенту.
Лечение склероза позвоночника
Специфического лечения склероза позвоночника просто не существует. Специалист на основе тщательной диагностики, назначает комплексную терапию, которая направлена на устранение неприятной симптоматики, улучшение кровообращение в поврежденном участке и замедление прогрессирование патологии. Следует учитывать, что все дегенеративные изменения в костной ткани необратимы. Поэтому чем раньше пациент обратится к врачу, тем выше шансы сохранить здоровье и нормальную двигательную активность.
Терапия подразумевает прием обезболивающих средств, иммуномодуляторов, посещение физиотерапевта. Дополнительно назначается лечебная гимнастика и корректируется питание. В процессе получения лечения отслеживается динамика, чтобы исключить стремительное прогрессирование патологии. Если консервативный подход не дает ожидаемого результата, врач назначает хирургическое вмешательство.
Медикаментозная терапия
Устранить неприятную симптоматику и вернуть пациенту возможность нормально двигаться поможет фармакологическая продукция. Подбирается комплекс медикаментов индивидуально, с учетом возраста пациента, состояния здоровья, наличия хронических патологий. В него обычно включаются следующие категории медикаментов:
Назначаются препараты в таблетках, капсулах или инъекциях. В некоторых случаях используются мази для снятия боли, или специальные пластыри. Менять выбранные врачом препараты или уменьшать дозировку категорически запрещено. Это не позволит получить ожидаемый результат и приведет к быстрому прогрессированию патологии.
Физиотерапия
Физиотерапевтические процедуры хорошо себя зарекомендовали в лечении склероза позвоночника. Они могут усилить кровоток в пораженном участке, снизить воспалительный процесс и ускорить восстановление тканей. Все это замедляет прогрессирование патологии и улучшает состояние пациента. Основными методиками, которые назначает врач выделяют:
Во время обострения посещение кабинета физиотерапии категорически запрещено. Назначаются сеансы только в период устранения острого болевого синдрома и облегчения состояния больного. Весь процесс воздействия строго контролируется врачом.
Лечебная физкультура
Добиться стойкого результата от комплексного лечения без курса ЛФК практически невозможно. Врач-ортопед назначает больному комплекс физических упражнений, направленных на восстановление подвижности позвоночника, нормализации кровотока и устранения мышечных спазмов. Составляется он индивидуально, на основе разработанных специалистами методик (Дикуля, Бубновского, Шишонина).
Регулярные тренировки позволяют минимизировать вероятность окостенения хребта, позволит укрепить организм и мускулатуру в целом, зафиксировать позвонки в правильном положении. Нагрузки всегда должны быть умеренными, с постепенным увеличением количества движений, по мере улучшения состояния. В противном случае высока вероятность получения травмы.
Хирургическое вмешательство
Когда консервативное лечение не дало ожидаемых результатов, и болезнь продолжает прогрессировать, врач прибегает к хирургическому вмешательству. Используются преимущественно артроскопические методики, одной из которых является эндопротезирование. Оно позволяет полностью заменить суставную площадку или отдельную ее часть.
Склероз позвоночника представляет собой серьезный патологический процесс, который развивается на фоне хронического заболевания опорно-двигательного аппарата. Основной причиной развития является острое нарушение кровообращения в спине, что часто происходит из-за травмы, особенностей профессиональной деятельности или других негативных воздействий на организм. Для получения комплексного лечения потребуется пройти обследование.
Субхондральный склероз суставных поверхностей
Субхондральный склероз поверхностей сустава представляет собой дегенеративно-дистрофическое заболевание суставов, для которого характерна первичная дегенерация суставного хряща с последующими изменениями суставных поверхностей и развитием краевых остеофитов. Это в последующем приводит к деформации суставов.
Дегенеративные заболевания вылечить невозможно. Этиотропное лечение направлено на замедление процессов прогрессирования заболевания и не доведение до эндопротезирования.
Усилия неврологов Юсуповской больницы направлены на стабилизацию состояния пациента, достижение устойчивой ремиссии и предотвращения инвалидности. Своевременное обращение к врачам позволит улучшить состояние и качество жизни пациента.
Этиология и патогенез субхондрального склероза суставных поверхностей
Основной причиной склероза суставов являются возрастные изменения. Он развивается в случае эндокринных и иммунологических заболеваний, после травм и вследствие врождённых аномалий. При травме или воспалении хряща, под которым находится прочная пластинка, начинают стремительно делиться клетки костной ткани, из которых формируются наросты – остеофиты. Если небольшие образования располагаются по краям, то функция сустава сохраняется. Однако, краевые разрастания могут проникать вглубь сустава, сужая его щель и препятствуя движению. В рентгенологи выделяют 4 основные стадии субхондрального склероза суставных поверхностей:
Субхондральный склероз медиального мыщелка большеберцовой кости
Склероз коленных и локтевых суставов на начальной стадии проявляется безболезненным хрустом и лёгкими щелчками при движениях ног, рук. Когда диагностируется субхондральный склероз мыщелков большеберцовой кости, пациенты начинают испытывать дискомфорт при сгибании конечности. Затем становится трудно разгибать руки или ноги. Субхондральный склероз медиального мыщелка большеберцовой кости может проявляться болью с внутренней стороны коленного сустава.
Субхондральный склероз тазобедренного сустава
Субхондральный склероз тазобедренного сустава проявляется скованностью движений по утрам. Пациентов беспокоит боль в области поясницы и таза, которые обостряются ночью и при ходьбе. Может нарушиться работа кишечника и мочеполовых органов, появиться ощущение затруднённого вдоха, загрудинные боли и тахикардия. Со временем возникает хромота, больной не может обходиться без трости, а потом и без инвалидной коляски.
При наличии признаков заболевания звоните по телефону. В Юсуповской больнице лечат не проявление, а основную патологию. Для уменьшения болезненных ощущений врачи назначают анальгетики, противовоспалительные препараты и физиотерапевтические процедуры. Состояние тканей улучшают с помощью лекарственных препаратов, содержащих хондроитин и глюкозамин. Частично восстанавливается подвижность суставов при помощи мануальной терапии, ЛФК, массажа и плавания. Комплексный подход, применяемый в Юсуповской больнице, поможет улучшить качество жизни пациента.
Причины субхондрального склероза
Основная причина заболевания – несоответствие между механической нагрузкой, падающей на суставную поверхность хряща, и его возможностями сопротивляться этой нагрузке. Это происходит при тяжёлой физической работе с часто повторяющимися стереотипными движениями, нагружающими одни и те же суставы при чрезмерных занятиях спортом и выраженном ожирении.
Второй причиной является нарушение нормальной конгруэнтности суставных поверхностей здорового хряща. К этому приводят травма или контузия, нарушение субхондрального кровообращения, синовииты, артриты, нарушения метаболизма, эндокринной и нервной систем или наследственный фактор.
Проявления субхондрального склероза
При субхондральном склерозе поражаются главным образом наиболее нагруженные суставы нижних конечностей – тазобедренный и коленный, а также первый плюснефалангового сустава. Умеренный субхондральный склероз проявляется хрустом в суставах при движении, пациентов беспокоят небольшие периодические боли после значительной физической нагрузки, которые быстро проходят в покое. Постепенно боль становиться интенсивней, продолжительней, иногда появляется ночью.
Неравномерный субхондральный склероз характеризуется вариабельностью симптомов. Боль вначале может возникать то в одном, то в другом суставе, иногда сразу в обоих. В последующем боли могут надолго исчезать, однако в большинстве случаев они делаются постоянными. Субхондральный склероз эпифизов выявляют во время рентгенологического обследования.
Субхондральный склероз суставных поверхностей: лечение
Неврологи Юсуповской больницы решают следующие общие задачи:
Ни в коем случае нельзя лечить заболевание только местными процедурами. Комплексное лечение включает методы воздействия на местные процессы в тканях сустава и влияющие на весь организм в целом.
Подробнее узнать комплексном лечении в Юсуповской больнице при субхондральном склерозе вы можете, позвонив по телефону.
Современные аспекты диагностики и лечения дегенеративных заболеваний позвоночника и суставов
Опубликовано в журнале:
Фарматека № 20 — 2005 1
Н.А. Шостак, А.А. Клименко
Кафедра факультетской терапии им. академика А.И. Нестерова, Москва
ГОУ ВПО РГМУ Росздрава, Москва Реферат
Остеоартроз (ОА) – хроническое прогрессирующее заболевание суставов, характеризующееся первичной дегенерацией суставного хряща с последующим изменением субхондральной кости и развитием краевых остеофитов и сопровождающееся реактивным синовитом. Обсуждаются этиология и патогенез ОА. Рассматриваются клиническая картина и принципы диагностики ОА, в первую очередь спондилоартроза. Представлены современные подходы к лечению ОА. Обосновывается целесообразность применения при ОА препаратов хондроитина сульфата, в частности мази Хондроксид. В клинических исследованиях доказана ее эффективность при синдроме нейродистрофической люмбоишиалгии, обусловленном поясничным спондилоартрозом, а также при ОА I–II стадии периферических суставов. Указывается на целесообразность комбинирования препаратов хондроитина сульфата с нестероидными противовоспалительными средствами.
Остеоартроз (ОА) – хроническое прогрессирующее заболевание суставов, характеризующееся первичной дегенерацией суставного хряща с последующим изменением субхондральной кости и развитием краевых остеофитов и сопровождающееся реактивным синовитом.
ОА – самое распространенное заболевание суставов, поражающее как мужчин, так и женщин. Чаще оно развивается у мужчин в возрасте до 45 лет и женщин в возрасте старше 55 лет [2, 3, 12]. Распространенность ОА одинакова у лиц обоего пола старше 70 лет, и в этом возрасте заболевание встречается практически у каждого. Риск утраты трудоспособности в связи с ОА так же велик, как при сердечно-сосудистой патологии, и выше, чем при любых других заболеваниях у лиц пожилого возраста. В недавнем отчете ВОЗ о социальных последствиях заболеваний указывается, что ОА коленных суставов выходит на 4-е место среди причин нетрудоспособности у женщин и на 8-е – у мужчин [9, 11].
Этиология и патогенез ОА
В развитии ОА существенную роль играют общие конституциональные (старение, пол, ожирение, наследственность, репродуктивные особенности) и неблагоприятные механические (травмы, профессиональные и бытовые вредности, осанка) факторы [12]. Высокая распространенность ОА обусловлена генетическими факторами, что подтверждается высоким индексом наследования заболевания (0,39–0,65 среди близнецов) независимо от предрасполагающих факторов внешней среды или демографических особенностей [12].
Различают первичный и вторичный ОА [2, 9, 13]. Первичный (идиопатический) ОА развивается в периферических суставах, наиболее часто в дистальных и проксимальных межфаланговых суставах кистей (с образованием узелков Гебердена и Бушара), первом запястно-пястном, первом плюснефаланговом, тазобедренном и коленном суставах, межпозвоночных дисках и суставах позвоночника, особенно шейного и поясничного отделов.
В зависимости от распространенности процесса выделяют 2 формы первичного ОА:
Вторичный ОА развивается в результате травмы, врожденной дисплазии опорно-двигательного аппарата, эндокринных заболеваний (акромегалия, гиперпаратиреоз), метаболических нарушений (охроноз, гемохроматоз, подагра) и другой костно-суставной патологии (ревматоидный артрит, инфекционные артриты, асептические некрозы костей).
Ведущими патогенетическими факторами при ОА являются дегенерация и деструкция суставного хряща, развивающиеся вследствие несоответствия между механической нагрузкой на суставную поверхность хряща и его способностью выдерживать эту нагрузку [4, 5, 8]. Изменение суставного хряща может быть обусловлено как врожденными и приобретенными внутренними факторами, так и воздействием окружающей среды. Наиболее выраженные патоморфологические изменения при артрозе происходят в хрящевом матриксе. Они приводят к развитию прогрессирующей эрозии хряща и разрушению коллагеновых волокон II типа, а также к деградации протеогликановых макромолекул. В основе нарушения метаболизма хряща лежат количественные и качественные изменения протеогликанов – белковополисахаридных комплексов, обеспечивающих стабильность структуры коллагеновой сети, которая служит основой хрящевого матрикса. Повреждение хряща при артрозе является результатом повышенного синтеза и высвобождения из хондроцитов коллагеназы и стромелизина (металлопротеаз), разрушающих протеогликаны и коллагеновую сеть. Увеличение в пораженном хряще синтеза коллагеназы и стромелизина, которое может быть генетически обусловленным и находится под контролем цитокинов, высвобождаемых из синовиальной мембраны, ведет к дальнейшей деградации матрикса хряща.
Металлопротеазы синтезируются в форме проэнзимов, которые предположительно активируются под влиянием активаторов протеаз. Активатором металлопротеаз является плазмин. В культуральных фрагментах хряща от больных ОА уровень плазмина возрастает за счет урокиназной формы плазминогенного активатора. Одновременно уровень ингибиторов плазминогенного активатора у больных ОА значительно уменьшается, что приводит к нарастанию трансформации плазминогена в плазмин. Плазмин, в свою очередь, превращает прометаллопротеазы в активные энзимы, разрушающие хрящ. С распадом хряща фрагменты коллагена и протеогликана, а возможно, и другие компоненты матрикса попадают в синовиальную жидкость и инициируют либо усиливают воспалительную реакцию в синовиальной ткани. Они могут также стимулировать выработку воспалительных пептидов либо, являясь антигенами, индуцировать аутоиммунный ответ организма или повреждать хондроциты непосредственно.
Воспаление в суставе связано также с уровнем цитокинов, которые часто обнаруживаются в синовиальной жидкости больных ОА. Цитокины, в частности интерлейкин 1, стимулируют хондроциты и способствуют возрастанию синтеза металло- и сериновых протеаз. Кроме того, цитокины способны тормозить продукцию наиболее физиологичных ингибиторов энзимов и блокировать синтез основных элементов матрикса – коллагена и протеогликанов. Снижение уровня ингибиторов и возрастание содержания энзимов приводит к увеличению суммарной активности протеаз, что в комбинации с угнетением синтеза матрикса ведет к дегенерации хряща и развитию ОА.
В последние годы разрабатывается концепция вязкоэластической защиты сустава: упруговязкие свойства синовиальной жидкости зависят от содержания в ней гиалуроната [4]. Способность поглощать и удерживать воду определяет физиологическую роль гиалуроновой кислоты, которая заключается в обеспечении защиты, смазки и механической стабилизации коллагеновой сети и клеток в тканях сустава и на его поверхности. При ОА в суставе нарушается реологический гомеостаз, который связан с вязкоэластическими свойствами среды сустава и обеспечивает условия для его нормального функционирования.
Морфологически при ОА хрящ из прочного, эластичного и голубого превращается в сухой, желтый, тусклый с шероховатой поверхностью. На ранней стадии ОА в местах максимальной нагрузки, как правило, формируются локальные зоны размягчения хряща, на более поздних стадиях происходит фрагментация, в хряще образуются вертикальные трещины. Местами хрящ обызвествляется. Растрескивание хряща приводит к изъязвлению с обнажением подлежащей кости и отделением фрагментов, которые поступают в полость сустава в виде детрита. При истонченном хрящевом покрове распределение давления между суставными поверхностями становится неравномерным. Это ведет к локальным перегрузкам, нарастанию трения между суставными поверхностями.
Клиническая картина и диагностика ОА (спондилоартроза)
Основными клиническими проявлениями ОА являются боль, деформация и тугоподвижность суставов.
Кардинальный клинический симптом ОА – боль в пораженных суставах. Боль носит неоднородный характер и имеет разнообразные механизмы возникновения (табл. 1).
Таблица 1. Предполагаемые причины боли при ОА
| Ткань | Механизм боли |
|---|---|
| Субхондральная кость | Медуллярная гипертензия, микропереломы,воспаление |
| Остеофиты | Травматизация нервных окончаний в периостиуме |
| Связки | Растяжение |
| Энтезисы | Воспаление |
| Суставная капсула | Воспаление, растяжение |
| Околосуставные мышцы | Спазм |
| Синовиальная оболочка | Воспаление |
При ОА описывают 4 основных типа боли:
Для синовита, помимо боли в суставе (как при движении, так и в покое), характерны утренняя скованность, припухлость сустава, локальное повышение кожной температуры. По мере прогрессирования заболевания рецидивы синовита учащаются. Постепенно развиваются деформация и тугоподвижность суставов за счет фиброзно-склеротических и гипотрофических изменений параартикулярных тканей. На ранней стадии ОА нарушения функции сустава обусловлены болевым синдромом и рефлекторным спазмом мышц. При прогрессировании заболевания на снижение объема движений влияют сухожильно-мышечные контрактуры, остеофиты и нарушение конгруэнтности суставных поверхностей [9, 11].
Наиболее значимым в диагностике ОА является рентгенологическое исследование опорно-двигательного аппарата. В настоящее время выделяют:
Клиническая картина ОА определяется конкретным суставом, вовлеченным в патологический процесс [9].
Спондилоартроз – это разновидность ОА с локализацией дегенеративного процесса в межпозвоночных суставах, являющихся обычными синовиальными суставами с двумя суставными поверхностями, покрытыми гиалиновым хрящом. В настоящее время доказано, что процессы дегенерации хряща при ОА и спондилоартрозе развиваются по однотипному сценарию [1, 7, 10].
Спондилоартроз – самая частая причина болей в пояснице у лиц пожилого возраста. При артрозе фасеточных суставов боль обычно двухсторонняя, локализуется в отличие от дискогенной паравертебрально, а не по средней линии, усиливается при длительном стоянии и разгибании и уменьшается при ходьбе и сидении [1, 7].
Позвоночный столб выполняет две основные задачи, которые с точки зрения механики кажутся диаметрально противоположными. С одной стороны, позвоночный столб должен быть гибким. С другой стороны, он должен быть жестким и негнущимся, особенно при нагрузке, для того чтобы поддерживать анатомические отношения и защищать нервные элементы. Одна из первых моделей, описывающая создание прочности позвоночника, была развита Panjabi [10]. Согласно этой модели, прочность позвоночника возникает, когда нервная подсистема получает движение, нагрузку и позиционную информацию от рецепторных органов, расположенных в суставах, мышцах и связках [10]. Нервная подсистема определяет специфические требования для контроля положения и движения и активирует мышечную систему. Координация и интеграция центральной (нервной), пассивной (костно-связочной) и активной (мышечной) подсистем обеспечивает сбалансированные реакции, направленные на то, чтобы позволить позвоночному столбу справиться с его двойной ролью. Эти компоненты и их функции кратко представлены в табл. 2.
Таблица 2. Модель прочности позвоночника по Panjabi
| Подсистема | Компоненты | Функции |
|---|---|---|
| Пассивная (костно-связочная) | Позвонки, межпозвоночные диски, межпозвонковые суставы, связки позвоночника, суставные капсулы | Прочность по направлению к крайним амплитудам. Передача информации о позе и нагрузке |
| Активная (мышечная) | Мышцы позвоночника | Генерация силы. Движение. Прочность |
| Контрольная (нервная) | Чувствительные/двигательные рецепторы, локализованные в мышцах, связках, сухожилиях | Обрабатывают информацию от активной и пассивной систем. Координация прочности и движения |
Эти мышечные ответы управляемы контрольными механизмами центральной нервной системы, главным образом, спинальными рефлексами. Костно-связочная структура создает основу, на которой предыдущие системы будут действовать, и это с помощью системы обратной связи обеспечивает информацией о позе и нагрузке. Мышечная система обеспечивает первую линию “защиты” от нефизиологических движений позвоночника. Эта “защита” координируется нервной системой.
Выделение функциональной двигательной единицы позвоночного столба – позвонково-двигательного сегмента (ПДС) – позволяет оценить объем движений на уровне каждого сегмента [10]. Движения в ПДС осуществляются за счет дугоотростчатых суставов и межпозвонковых дисков. Очевидно, что движения в ПДС различны на протяжении позвоночника не только по объему, но и происходят в разных плоскостях. Это объясняется особенностями анатомического строения и пространственной ориентации межпозвонковых суставов.
Доказано, что в дегенеративно-измененном ПДС происходит синтез противоспалительных цитокинов (интерлейкины 1 и 6, фактор некроза опухоли с формированием “неврогенного воспаления”. Этот патогенетический компонент формирования боли является одним из основополагающих при спондилоартрозе. Однако практически на появление болевой импульсации всегда откликаются мышцы, отвечая тонической рефлекторной реакцией, а их избыточное напряжение при длительном болевом синдроме приводит к дисфункции миофасциальных тканей и усугублению боли. Сокращенная мышца выделяет метаболиты, которые в нормальных условиях вымываются кровью. При длительном мышечном спазме нарушается кровоток, и накопленные метаболиты активируют болевые рецепторы. Боль, вызванная локальным мышечным спазмом, сама по себе может являться стимулом, провоцирующим спазм. Из вышесказанного следует, что болевой синдром при спондилоартрозе всегда осложняется формированием рефлекторных мышечно-тонических реакций. Локализация боли при мышечно-тонических синдромах связана с подвергшимся ирритации корешком и особенностями вторичного поражения нервных стволов по компрессионно-ишемическому типу на уровне спазмированных мышц.
Мышечный спазм, возникающий как проявление спондилоартроза, представляет собой базовый патогенетический механизм болевого синдрома, обеспечивающий его поддержание по принципу порочного круга.
Таким образом, существуют 3 основных звена патогенеза болевых синдромов в области позвоночника при спондилоартрозе:
Классическим методом диагностики ОА позвоночника, помимо оценки клинических проявлений, является рентгенологическое обследование больных. В зарубежных исследованиях рентгенологические параметры при спондилоартрозе часто оцениваются по классификации Kellgren, согласно которой выделяются 4 градации – от 1 (отсутствие остеофитов) до 4 (большие остеофиты, склероз замыкательных пластинок, снижение высоты межпозвонкового диска вплоть до его исчезновения).
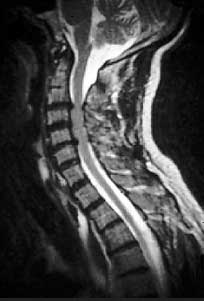
Магнитно-резонансная томография (МРТ) является одним из самых современных методов исследования, помогающим точно установить уровень и тяжесть поражения суставов при ОА [4]. Данная методика обладает целым рядом достоинств: хорошее контрастирование мягких тканей, свободный выбор плоскости изображения, трехмерный характер получаемой информации, отсутствие лучевой нагрузки и артефактов от костных структур, воздуха. МРТ обеспечивает контрастность в изображении хрящевого слоя, позволяет идентифицировать поверхностные изменения различных размеров и отклонения в обмене веществ (рис. 1).
Рис. 1. Спондилоартроз. Стеноз позвоночного канала из-за протрузии межпозвонкового диска в шейном отделе позвоночника (МРТ)
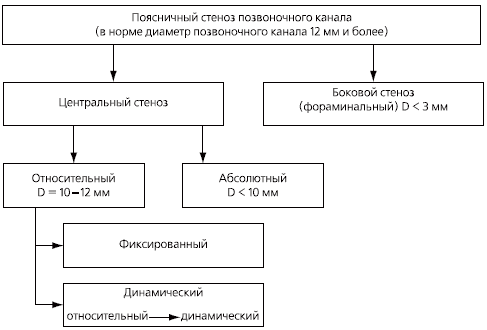
У большинства пациентов со спондилоартрозом, даже при умеренной его симптоматике, при МРТ и компьютерной томографии обнаруживаются значительные дегенеративные изменения фасеточных суставов. Остеоартроз фасеточных суставов может способствовать развитию стеноза позвоночного канала и компрессиинервных корешков (рис. 2). В этом случае могут появиться симптомы люмбоишиалгии, такие как боль, онемение и слабость в ноге [1].
Рис. 2. Виды позвоночного стеноза в поясничном отделе позвоночника
Лечение ОА
Современные подходы к лечению ОА призваны уменьшить патологическую симптоматику, для чего используются следующие методы [3, 11, 13]:
Основными задачами проводимого лечения являются:
Медикаментозное лечение ОА направлено на купирование признаков воспаления и болевого синдрома, улучшение внутрикостного и регионарного кровотока, стимуляцию метаболических процессов в организме.
Парацетамол – пероральный анальгетик, с которого должно начинаться лечение ОА, и в случае его эффективности продолжаться в течение длительного времени. Этот препарат может использоваться для самостоятельного лечения легкой и умеренной боли.
НПВС следует назначать пациентам, не ответившим на терапию парацетамолом. У больных с повышенным риском гастроинтестинальных осложнений необходимо комбинировать прием НПВС с гастропротективными средствами.
“Золотым” стандартом среди НПВС считается диклофенак – производное арилуксусной кислоты в виде натриевой и калиевой солей, сочетающий в себе высокую эффективность и безопасность. Для всех препаратов группы диклофенака показано отсутствие отрицательного влияния на метаболизм суставного хряща и, следовательно, межпозвонкового диска, относящегося к хрящевой ткани. При остром течении дорсалгии высокоэффективно применение как пероральных, так и локальных форм препарата. Существует множество лекарственных форм диклофенака для внутривенного и внутримышечного введения, а также для наружного и ректального использования.
Суппозитории ректальные и гель Дикловит, содержащие в качестве активного действующего вещества диклофенак, используются как болеутоляющие и противовоспалительные препараты. Обезболивающий эффект Дикловита, так же как и его противовоспалительная активность, связан в основном с блокированием синтеза простагландинов в периферических тканях. Дикловит подавляет экссудативную и пролиферативную фазы воспаления. При этом снижается образование простагландинов и простациклинов в очагах воспаления, предупреждается образование свободных радикалов из циклических эндоперекисей и перекисей липидов в клеточных мембранах, что приводит к ограничению воспаления.
Эти свойства Дикловита целесообразно использовать при лечении острой и обострении хронической дорсалгии, а также при поражении периферических суставов, обусловленном ОА. В острую фазу процесса рекомендуется использование Дикловита в форме ректальных суппозиториев – по 1 свече (50 мг) 2 раза в сутки – с последующим переходом на Дикловит в форме геля. При этом небольшое количество геля (2–4 г, что соответствует полоске геля 1–2 см) наносят 2–3 раза в сутки тонким слоем на участок кожи над очагом воспаления и слегка втирают до полного всасывания. Курс лечения должен составлять не менее 10 дней.
Опиоидные анальгетики (с парацетамолом или без него) могут применяться у больных, которым противопоказаны НПВС или если НПВС неэффективны и/или плохо переносятся.
Симптоматические препараты замедленного действия для лечения ОА (symptomatic slow acting drug in osteoarthritis – SYSADOA) – генерическое название группы лекарственных средств, включающей глюкозамина сульфат и его производные, хондроитина сульфат (ХС) и диацерин, неомыляемые соединения авокадо/сои. В настоящее время число данных, подтверждающих эффективность глюкозамина сульфата и ХС, неуклонно растет (отнесены к 1А категории доказательности).
ХС, наряду с дерматансульфатом, кератансульфатом, гепарансульфатом и гепараном, относится к соединениям, классифицируемым как гликозаминогликаны. ХС сформирован на основе объединения чередующихся остатков сульфатированных и/или несульфатированных остатков глюкуроновой кислоты и N-ацетилгалактозамина в полисахаридные цепи. Из-за биохимического разнообразия дисахаридов, включенных в первичную структуру цепи полисахарида, ХС рассматривают как гетерогенную группу соединений, имеющих различную молекулярную массу и удельный вес. Наличие переменной первичной структуры позволяет ХС специализировать биологические функции в пределах живого организма.
ХС обеспечивает субстрат для синтеза протеогликанов. Было показано, что ХС способствует существенному увеличению гликозаминогликанов во внеклеточном матриксе хряща, ингибирует деградацию протеогликанов и стимулирует регенерацию хряща после экспериментально вызванного повреждения.
Среди препаратов группы SYSADOA особое место занимает Хондроксид мазь 5 %. Основным действующим веществом препарата является ХС – высокомолекулярный мукополисахарид, замедляющий резорбцию костной ткани и снижающий потерю кальция, а также препятствующий коллапсу соединительной ткани. Кроме того, Хондроксид ингибирует ферменты, вызывающие поражение хрящевой ткани, стимулирует синтез гликозаминогликанов, способствует регенерации суставной сумки и хрящевых поверхностей суставов, увеличивает продукцию внутрисуставной жидкости. Это приводит к уменьшению болезненности и увеличению подвижности пораженных суставов.
Диметилсульфоксид, входящий в состав мази, оказывает противовоспалительное, анальгетическое и фибринолитическое действие, способствует лучшему проникновению ХС через клеточные мембраны, обеспечивая его эффективный трансдермальный транспорт в зоны поражения суставов и позвоночника.
Мазь наносят 2–3 раза в сутки на кожу над очагом поражения, втирая до полного впитывания в течение 2–3 минут. Курс лечения должен составлять не менее 12 недель. В то же время, как показывают клинические наблюдения, длительная – до 3 лет – терапия хондропротекторами дает наилучшие результаты. По клиническим показаниям может быть использована прерывистая схема лечения курсами по 12–16 недель с перерывами на 8–10 недель.
Российскими специалистами уже накоплен весомый опыт клинического применения мази Хондроксид. Так, на базе Казанской государственной медицинской академии было проведено двойное слепое клиническое исследование ее эффективности в сравнении с мазью, содержащей ибупрофен. В исследование были включены 64 пациента с нейродистрофической формой люмбоишиалгии, развившейся на фоне поясничного спондилоартроза. Результаты этого исследования подтвердили высокую анальгетическую активность мази Хондроксид: через 2 недели лечения интенсивность боли в пояснице у больных уменьшалась в среднем в 2 раза. Был сделан вывод, что Хондроксид мазь 5% может рекомендоваться для местного применения при синдроме нейродистрофической люмбоишиалгии, обусловленном поясничным спондилоартрозом, в качестве лечебного и профилактического средства как в амбулаторных, так и в стационарных условиях [7]. Показана высокая эффективность применения мази Хондроксид и у пациентов с остеоартрозом I–II стадии периферических суставов: на фоне лечения отмечалось уменьшение боли в суставах, улучшение их функции, ослабление выраженности явлений синовита и повышение качества жизни пациентов.
Учитывая ведущую роль мышечного спазма в клинической картине болевых синдромов при спондилоартрозе, в их комплексную терапию целесообразно включать миорелаксанты. Миорелаксанты снижают патологическое мышечное напряжение, уменьшают боль, улучшают двигательные функции, облегчают проведение физиотерапевтических мероприятий и лечебной физкультуры. Доказано, что при дорсалгии, возникающей вследствие мышечного спазма, добавление к стандартной терапии (нестероидные противовоспалительные средства, анальгетики, физиотерапия, лечебная гимнастика) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника.
Таким образом, новейшие исследования позволяют на основании критериев доказательной медицины подтвердить клиническую значимость комплексного подхода к лечению остеоартроза. ХС как в виде препарата для перорального приема, так и наружной мази, в сочетании с НПВП может составлять основу длительной терапии больных с дегенеративными заболеваниями позвоночника и суставов, способной существенно изменить течение болезни.
Литература