латерализация бугристости большеберцовой кости что такое
Болезнь Осгуда-Шлаттера
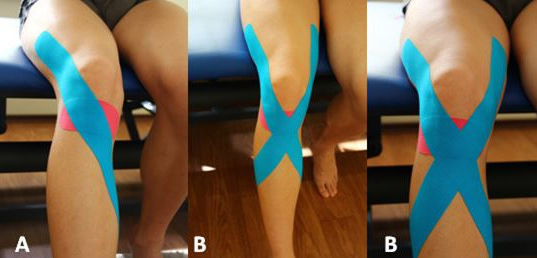
Дано определение болезни Осгуда-Шлаттера, Описаны факторы риска возникновения болезни: возраст, пол, занятия спортом. Приведены рекомендации по лечению болезни Осгуда-Шлаттера: консервативное лечение, прием витамина Д, тейпирование коленного сустава, использование комплекса упражнений, снижение нагрузки на коленные суставы при спортивной тренировке.
Болезнь Осгуда-Шлаттера
Определение
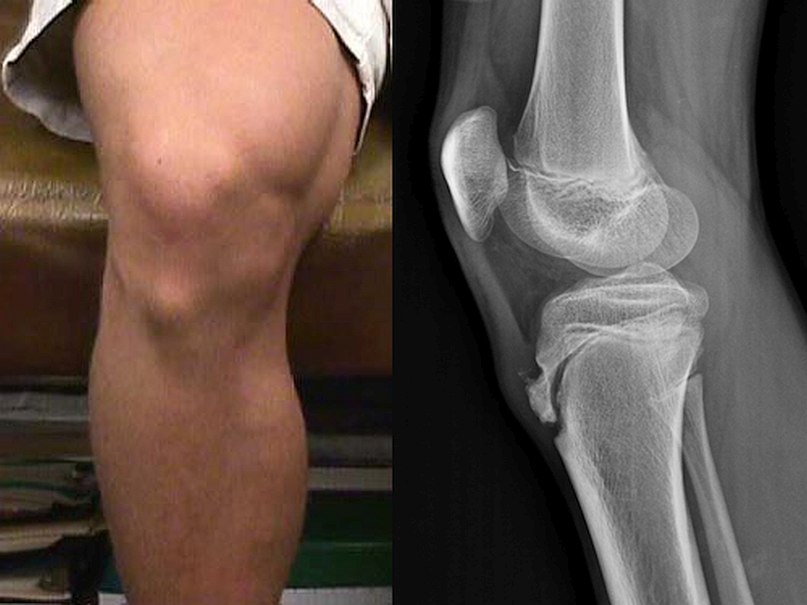
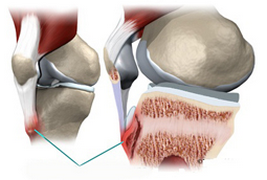
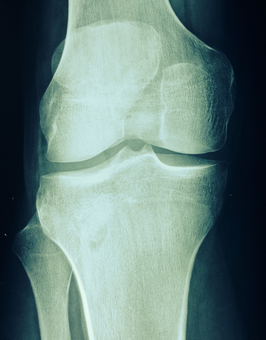
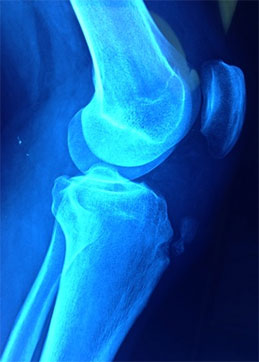
Болезнь Осгуда-Шлаттера представляет собой асептический некроз бугристости большеберцовой кости или другими словами, остеохондропатию бугристости большеберцовой кости. Внешне болезнь Осгуда-Шлаттера проявляется в появлении бугристости на месте прикрепления связки надколенника к большеберцовой кости. На рентгеновском снимке болезнь Осгуда-Шлаттера проявляется в виде частичного отрыва надкостницы большеберцовой кости в месте прикрепления связки надколенника (рис. 1). Эта болезнь имеет относительно доброкачественное течение и благоприятный прогноз, однако длительность болезни составляет от нескольких месяцев до нескольких лет.
Рис.1. Внешние и внутренние проявления болезни Осгуда-Шлаттера. Слева: бугристость большеберцовой кости припухшая и имеет явно выраженную «шишку». Справа: рентгеновский снимок коленного сустава. Виден отрыв части большеберцовой кости в области метафиза.
Факторы риска
Выделяют следующие факторы риска возникновения болезни Осгуда-Шлаттера: возраст, пол и занятия спортом.
Возраст
Многочисленными исследованиями доказано, что болезнь Осгуда-Шлаттера чаще всего проявляется в период полового созревания детей и подростков, что соответствует возрасту 10-12 лет у девушек и 12-15 лет у юношей. В этом возрасте происходит увеличение длины большеберцовой кости за счет эпифизарной пластинки роста – прослойки хряща между эпифизом и диафизом[1].
Увеличение длины большеберцовой кости происходит из-за резкого повышения (более чем в два раза) концентрации в крови подростков гормона роста.
Существуют доказательства, что эта болезнь распространена намного чаще среди юношей (94%), чем девушек (6%). Это связано с тем, что в крови юношей резко повышается концентрация тестостерона. Это приводит к значительному возрастанию силы четырехглавой мышцы бедра (Самсонова А.В., 2019), что повышает вероятность возникновения травм в области прикрепления связки надколенника.
Занятия спортом
Доказано, что у подростков, активно занимающихся спортом, эта болезнь встречается достаточно часто и составляет 12,9%. Исследования 257 юных баскетболистов показали, что у 23 из них, то есть в 8,9% встречается болезнь Осгуда-Шлаттера.
На проявлении этой болезни также оказывает влияние вид спорта, которым занимаются подростки. Лидирующие позиции занимают скоростно-силовые виды спорта: футбол, легкая и тяжелая атлетика, а также большой теннис.
Рекомендации по лечению болезни Осгуда-Шлаттера
3. Выполнять упражнения на растягивание и увеличение силовых показателей мышц передней и задней поверхности бедра.
4. Применять комплекс упражнений для лечения болезни Осгуда-Шлаттера предложеный Кумачным А.Л., Москаленко М.С., Шульговым Ю.И. (2017). Этот комплекс включает упражнения для укрепления коленного сустава; увеличения силы мышц бедра; растягивания четырехглавой мышцы бедра и мышц задней поверхности бедра (таблица 1).
Комплекс упражнений лечебной физической культуры для лечения болени Осгуда-Шлаттера (Кумачный А.Л., Москаленко М.С., Шульгов Ю.И., 2017).
| Направленность упражнений | Упражнения | Комментарий авторов |
| УКРЕПЛЕНИЕ КОЛЕННОГО СУСТАВА | 1. Стойка на одной ноге Встать на одну ногу, стоять прямо, без движений. Поставьте рядом с собой стул. На него можно опираться для легкой коррекции равновесия (это лучше, чем поставить поднятую ногу на пол). Менять ноги каждый раз, когда теряется равновесие. | Как только появится возможность стоять по 30 секунд на каждой ноге, не раскачиваясь и не касаясь стула перейти к следующему упражнению. |
| 2. Стойка на нестабильной поверхности Попытка удержать равновесие на нестабильной поверхности усилит нагрузку на коленный сустава и укрепит его еще сильнее. Поскольку на обычном полу уже хорошо сохраняется равновесие на одной ноге, то же самое выполнить на обычной подушке. Держать равновесие. | Как только это упражнение будет выполняться более 30 секунд, свернуть подушку вдвое – это увеличит сложность упражнения. | |
| 3. Стойка с закрытыми глазам Стоя на полу, закрыть глаза ладонью. Встать рядом со стеной, чтобы можно было опереться на нее в случае внезапной потери равновесия. | Стоять 30 секунд, после чего сменить ногу. Когда все три упражнения будут легко выполняться, переходи к следующим. | |
| 4. Прыжки на одной ноге Стоя на одной ноге, руки в стороны, аккуратно подпрыгни всего на 1 см. Сделать 3–5 сетов по 10 повторений на каждую ногу. | Постарайся очень мягко приземлиться и не повторяй прыжок до тех пор, пока полностью не восстановишь баланс. | |
| 5. Прыжки по стрелке После освоения первого упражнения, представить (или нарисовать) на полу квадрат 20х20 см. После этого прыгать по часовой стрелке вокруг него. Сделать 5 полных оборотов по часовой стрелке и 5 – против часовой. | Если упражнение выполняется очень легко – нужно увеличить диаметр квадрата. | |
| 6. Прыжки по диагонали Встать на левый ближний угол воображаемого квадрата. Прыжком сместись вперед и вправо, затем строго влево, затем назад, после чего в исходное положение. Сделать 3 таких дорожки, после чего сменить ногу и выполнить то же самое. После отдыха, повторить все это еще 2-3 раза. | ||
| РАСТЯГИВАНИЕ МЫШЦ ЗАДНЕЙ ПОВЕРХНОСТИ БЕДРА | 1. Растягивание с помощью полотенца Лечь на пол ровно. Выпрямить ноги, руки положите вдоль туловища. Можно лечь на мат, если это более удобно. Согнуть правую ногу в колене и стопу поставить на пол. Между бедром и туловищем, а также между бедром и голенью сохраняйте угол в 90 град. Закрепить петлей полотенце под левой ступней и обхватить концы руками. Потянуть на себя полотенце, чтобы оторвать ногу от земли. Постарайтесь выпрямить ногу насколько сможете. Продолжайте ее поднимать, пока нога не будет находиться относительно пола под углом 90 градусов. Сделайте то же самое с другой ногой. Согните левую ногу в колене, а ступню поставьте на пол. Закрепите петлей полотенце под правой ступней и поднимайте ее, натягивая полотенце. Сделайте от 3 до 5 повторов на каждую ногу. | Ваша нога должна быть немного согнута в этом положении. Удостоверьтесь, что полотенце достаточной длины, чтобы было удобно его обхватить. Колено не должно наклоняться из стороны в сторону. Продолжайте выполнять упражнение до тех пор, пока не почувствуете «жжение» в мышцах задней поверхности бедра, в этом положении задержитесь 10 с. |
| 2. Растягивание в положении стоя Поставьте ноги на ширину плеч. Поставьте пятку правой ноги на сиденье невысокого стула. С прямой спиной наклоняйтесь вперед к левой ноге, обе руки держите ровно над бедром. | Держите обе ноги прямыми и продолжайте выполнять упражнение до тех пор, пока не почувствуете легкое жжение в мышцах. Задержитесь в этой позиции 10 секунд. Повторите упражнение от 3 до 5 раз на каждую ногу. | |
| 3. Растягивание в положении лёжа Примите положение упор лежа. Ноги и руки расположены на ширине плеч. Поднимите таз вверх. Старайтесь держать ноги как можно ровнее. Ваше тело будет находиться в положении перевернутой «v». | Постепенно добейтесь при выпрямлении ног достать пятками до пола. Ноги в коленых не сгибать. Удерживать это положение в течении 10 с. | |
| УВЕЛИЧЕНИЕ СИЛЫ ЧЕТЫРЁХГЛАВОЙ МЫШЦЫ БЕДРА | Слегка согнуть ноги в коленях, присев примерно на четверть. Затем одной ногой менять точку опоры, опуская её в разные места вокруг тела: с боку, спереди и сзади, по диагонали. Меняйте положение ноги, выполняя упражнение по 1-2 мин. на каждую опорную ногу. Выполните 2-3 подхода. | Без перерыва! Жжение в мышцах почувствуется дольно быстро. Если упражнение выполняется легко, можно присесть немного глубже. |
| УВЕЛИЧЕНИЕ СИЛЫ МЫШЦ БЕДРА | 1. Сгибание ног в коленном суставе на трунажере. Лечь лицом вниз на тренажер для сгибания голени и подвести пятки под рычажный механизм. Ноги должны быть полностью выпрямлены. Затем согните ноги в коленях и медленно верните их в исходное положение. Руками держаться за ручки тренажера или за скамейку, чтобы не приподниматься и не отрывать от нее тело. | К этими упражнениям стоит подходить крайне осторожно, так как большинство из них могут негативно сказаться на коленях и вызывать болевые ощущения. |
| 2. Приведение одной ноги стоя Стоя на одной ноге, рукой той же стороны держаться за раму тренажера. Ко второй ноге прикрепить манжету нижнего блока. Руку этой же стороны положить на пояс. Сделать вдох и привести ногу, заведя её максимально перекрестно по отношению к опорной ноге. По окончании движения сделать выдох. | Все упражнения нужно делать крайне аккуратно. Главная задача – не ухудшить своё состояние. Если чувствуется ухудшение или боль в суставах от какого-то из упражнений, то его стоит исключить из комплекса. |
Литература
[1] Диафиз – центральный отдел (тело) трубчатой кости, расположенный между эпифизами. Диафиз образован преимущественно компактным костным веществом, обычно имеет цилиндрическую или трёхгранную форму. Рост диафиза осуществляется за счёт метаэпифизарной зоны – метафиза и хрящевой эпифизарной пластинки.
Остеохондропатии
Остеохондропатии представляют собой группу болезней опорно-двигательной системы, которые сопровождаются нарушением питания костной ткани в месте приложения высокой механической нагрузки и последующим развитием асептического некроза. Заболевание развивается у детей и подростков, характеризуется длительным течением и имеет относительно благоприятный прогноз.
Причины возникновения
Ведущую роль в формировании патологии играет травматический фактор. К развитию остеохондропатии могут привести как частые однотипные травмы, так и чрезмерно высокие физические нагрузки. Результатом систематического локального травмирования или сильных мышечных сокращений является сдавление, а затем и полная несостоятельность функции сосудов, которые питают кость.
Выделяют также ряд факторов, повышающих риск формирования остеохондропатий:
Действие патологических факторов приводит к развитию подхрящевого некроза определенных участков кости. Постепенно происходит деструкция костной ткани, а затем – изменение формы пораженной области, что нередко сопровождается деформацией ближайшего сустава.
Отличительные признаки остеохондропатий
Все патологии, которые относятся к данной группе заболеваний, имеют ряд общих проявлений:
Патологический процесс поражает эпифизы (расширенные конечные участки) и апофизы (области прикрепления сухожилий) трубчатых костей. Реже наблюдается остеохондропатия позвоночника и губчатых костей.
Развитие патологического процесса
Течение всех остеохондропатий характеризуется 5 последовательными стадиями:
Развитию асептического некроза, как правило, предшествует либо механическая травма, либо длительная ишемия (недостаточность кровоснабжения). В качестве компенсации, возникает воспалительный процесс. Но если травматическое воздействие продолжается, как например, в случае высоких спортивных нагрузок, либо сохраняется ишемия, а тем более, если она усугубляется приемом противовоспалительных средств, блокирующих компенсаторное воспаление, наступает стадия некроза. Иными словами, происходит гибель костной или хрящевой ткани.
Патологический процесс часто заканчивается деформацией пораженной области, выраженность которой будет зависеть от правильного выбора терапии и полноценной разгрузки сустава во время болезни. Отсутствие лечения или неправильная тактика ведения пациента может привести к развитию у ребенка стойкой костной деформации и остеоартроза вторичного характера.
Характеристика отдельных остеохондропатий
Рассмотрим симптоматику и характерные особенности наиболее распространенных вариантов заболевания.
Болезнь Легга-Кальве-Пертеса
Остеохондропатия головки бедренной кости возникает у детей младшего возраста и подростков до начала полового созревания. У мальчиков болезнь встречается гораздо чаще, чем у девочек. Патологический процесс отличается длительным течением: средняя продолжительность составляет 3 года, но иногда болезнь затягивается до 5 и даже 6 лет. Патологические изменения обычно имеют односторонний характер (чаще выявляются слева), но в части случаев поражаются суставы с обеих сторон.
Главными причинами развития болезни Пертеса является предшествующая травма области поражения или чрезмерная спортивная нагрузка в сочетании с местными сосудистыми нарушениями врожденного характера. Допускается также действие таких факторов, как:
Патологический процесс развивается медленно. Симптоматика на первой стадии заболевания неяркая: дети предъявляют жалобы на боль в суставе приступообразного характера, которая, как правило, иррадиирует в колено. Дальнейшее развитие болезни приводит к тому, что ребенок быстро устает при ходьбе, хромает. При отсутствии медицинской помощи или неполноценном лечении возможность свободных движений в суставе затрудняется, а затем нога на стороне поражения становится короче здоровой. Самым неблагоприятным исходом заболевания является развитие остеоартроза тазобедренного сустава у детей с нарушением его функции и выраженным болевым синдромом.
Остеохондропатии коленного сустава
Остеохондропатия бугристости большеберцовой кости, или болезнь Осгуд-Шляттера характерна для юношей старше 13 лет. Поражение может носить одно- или двухсторонний характер.
Болезнь Осгуда-Шлаттера иногда развивается у подростков на фоне полного здоровья. В остальных случаях пациент может отмечает связь патологического процесса с высокими нагрузками на ноги во время интенсивных спортивных тренировок, занятий в балетной школе.
Объективным проявлением патологии является болезненная припухлость, расположенная чуть ниже коленной чашечки. При болезни Осгуд-Шляттера основной жалобой пациентов заболевания является боль в колене, которая усиливается при ходьбе и беге. Функциональные возможности сустава не нарушаются или страдают незначительно.
Еще одним вариантом остеохондропатии коленного сустава является болезнь Синдинга-Ларсена-Йоханссона. Она также диагностируется в основном у мальчиков старше 10 лет, которые активно занимаются спортом. Патология проявляется остеохондропатией нижней или (реже) верхней части надколенника. Субъективно заболевание проявляется болью в передней части коленного сустава, ее интенсивность увеличивается при быстрой ходьбе, беге, подъеме по лестнице. Болезнь Ларсена может сочетаться с болезнью Осгуд-Шляттера.
Болезнь Келлера-II
Остеохондропатия плюсневой кости поражает преимущественно девушек-подростков. Заболевание имеет постепенное начало. В области 2 или 3 плюсневой кости стопы появляются приступообразные боли, которые провоцируют возникновение хромоты. Когда период выраженной болезненности стихает, пациент перестает хромать.
В месте поражения определяется небольшой отек. При отсутствии лечения или неправильной терапии наблюдается укорочение соответствующего пальца, которое сопровождается ограничением движений и резкой болезненностью при пальпации.
Болезнь Келлера-I
Остеохондропатия ладьевидной кости – редкая патология, которая встречается у мальчиков дошкольного возраста. Причиной развития заболевания является травма, а также костная деформация, вызванная недостатком витамина D.
Болезнь Келлера-I сопровождается болью, которая усиливается во время ходьбы, и отеком в области внутренней поверхности стопы. При дальнейшем течении заболевания развивается хромота.
Болезнь Шейермана-Мау (Шоермана-Мау)
Довольно частое заболевание, которое сопровождается поражением апофизов позвонков, возникает у подростков, чаще мужского пола. При болезни Шейермана-Мау образуется кифоз средней и нижней части грудного отдела позвоночника. Формируется косметический недостаток: спина принимает округлый вид. Как правило, это и является поводом для обращения к врачу, так как боли при этой патологии выражены слабо.
Болезнь Кальве
Остеохондропатия тела позвонка – редкое заболевание, которое наблюдается, как правило у мальчиков младшего возраста. Причины развития болезни неясны, допускается роль наследственной предрасположенности.
В большинстве случаев при болезни Кальве происходит поражение позвонка грудного отдела. Ребенок внезапно начинает предъявлять жалобы на боль и усталость в спине. Объективно определяется болезненность и припухлость в области пораженного позвонка.
Болезнь Шинца
Заболевание представляет собой остеохондропатию пяточной кости. Развивается болезнь Шинца у детей в подростковом возрасте, чаще – у девочек. Провоцирующими факторами являются повышенные спортивные нагрузки и постоянное травмирование области пяточного бугра (например, при ношении неудобной обуви). Часто поражаются пяточные бугры с обеих сторон.
Болезнь Шинца сопровождается болями в пятке, которые усиливаются после долгой ходьбы, прыжков, бега. В области пяточного бугра образуется плотная припухлость без признаков воспаления.
Частичные остеохондропатии
Эти варианты заболевания присущи подросткам мужского пола и молодым мужчинам. Чаще всего частичные остеохондропатии локализуются в области коленного сустава. На одной из суставных поверхностей образуется локальный некроз, который может привести к формированию так называемой «суставной мыши» – свободно расположенного внутрисуставного тела. Частичные остеохондропатии также сопровождаются болевым синдромом, выраженность которого усиливается после физической нагрузки.
Лечение в клинике доктора Симкина
Общие принципы терапии остеохондропатий основаны на борьбе с проявлениями патологии и обеспечении покоя пораженной области. Однако истинная причина этой группы заболеваний кроется в нарушении кровообращения в зоне воспаления. Следовательно, и бороться надо не с воспалительными явлениями, а с их причиной. С этой задачей эффективно справляется остеопатия.
В процессе диагностики врач-остеопат при помощи своего основного инструмента – рук – исследует весь организм пациента в целом, выявляя проблемные места и прорабатывая их. В частности, в области патологических изменений при остеохондропатиях специалист определяет локальное напряжение тканей, вызывающее недостаточность кровообращения, и при помощи легкого остеопатического массажа работает над улучшением питания пораженных тканей. Кроме того, возможна еще одна причина напряжения тканей и нарушения кровоснабжения, проявляющаяся в остеохондропатии. Это нарушение баланса тела, например, с его смещением вперед или в сторону. При этом увеличивается нагрузка на соответствующие суставы, сухожилия или позвонки. В свою очередь, причиной этого нарушения может быть полученная когда-то травма. И в этом случае, остеопатия также может быть эффективна для выявления первопричины и эффективного лечения остеохондропатии.
Лечение у врача-остеопата способствует стиханию боли и восстановлению нарушенных функций. Устранение местного дефицита кровообращения обеспечивает профилактику осложнений в виде костных деформаций и вторичного остеоартроза.
Врачи клиники доктора Симкина имеют богатый опыт лечения различных заболеваний. Мы гарантируем профессионализм и внимательность со стороны специалистов, индивидуальный подход к каждому из пациентов.
Записаться на прием можно по телефону или при помощи мессенджеров.
Вам понравилась статья? Добавьте сайт в Закладки браузера
Болезнь Осгуда-Шляттера
Общая информация
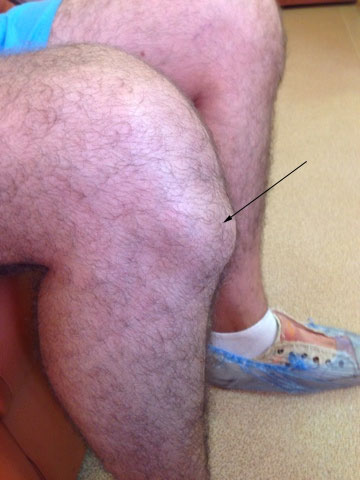
Болезнь Осгуда-Шлаттера (остеохондропатия бугристости большеберцовой кости) — проявляется болезненной шишкой на передней поверхности голени, ниже коленной чашечки.
Характеризуется нарушением процессов окостенения апофиза бугристости большеберцовой кости.
В основном, это заболевание регистрируется у подростков (мальчиков) ведущий активный образ жизни.
Болезнь Осгуда-Шлаттера бывает и односторонняя, и двусторонняя.
Причины и механизмы развития заболевания
Истинные причины развития болезни Осгуда-Шлаттера до конца не известны.
Основные факторы, которые влияют на развитие заболевания:
В результате воздействия вышеперечисленных факторов, происходят микропереломы ростковых пластинок бугристости, нарушается кровоснабжение в районе бугра большеберцовой кости, появляются кровоизлияния, участки некротического изменения бугристости большеберцовой кости.
Симптомы
Вначале боль не постоянная, затем становится более стойкой, усиливается в положении стоя на коленях, при больших физических нагрузках.
Диагностика
Анамнезы заболевания и жизни, анализ клинической картины позволяют врачу-ортопеду ставить диагноз. Из инструментальных методов используется во всех случаях рентгенография.
В редких случаях используют МРТ.
Консервативное лечение
Часто симптомы болезни исчезают после завершения роста костей и болезнь Осгуда-Шлаттера излечивается самостоятельно. При выраженной симптоматике используют консервативное лечение.
Для достижения успеха необходимо:
Оперативное лечение
Хирургическое вмешательство используется, если после завершения процесса окостенения и консервативной терапии, остается шишковидное выпячивание, которое причиняет боль и нарушает функцию сустава. Также показанием для оперативного вмешательство является косметический дефект.
Операция заключается в фиксации костных фрагментов к бугристости большеберцовой кости, если фрагмент больших размеров. Либо удаляются эти фрагменты.
Удаление выполняется открыто, через небольшой разрез в области бугристости большеберцовой кости
В нашей клинике мы используем артроскопический метод хирургического лечения.
Клинический пример. Пациент М., 34 года
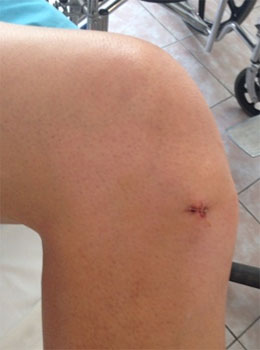
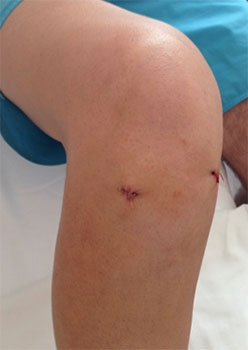
внешний вид колена до операции
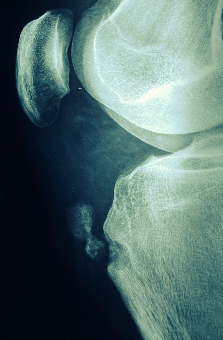
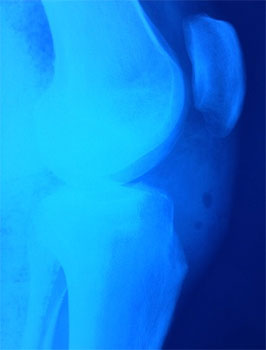
рентгенограмма до операции
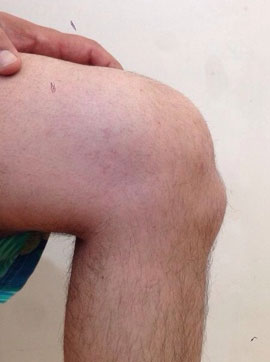
внешний вид коленного сустава
рентгенограмма после операции
Преимущества артроскопического метода операции:
Преимущества лечения болезни Осгуда-Шляттера у нас:
Не теряйте время и деньги! Не рискуйте своим здоровьем!
Обращайтесь к квалифицированному ортопеду при первых же симптомах заболевания. В нашей клинике мы поможем Вам быстро избавиться от вашего недуга.
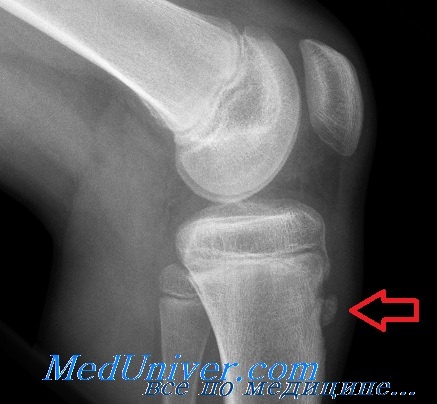
Латерализация бугристости большеберцовой кости что такое
Остеохондропатия бугристости большеберцовой кости (болезнь Осгуда-Шлаттера) стречается у учащихся хореографических училищ в возрасте 13—17 лет, причем мальчики болеют чаще девочек.
Клинически заболевание протекает с. появления болей и припухлости в области бугристости болыиеберцовой кости после физической нагрузки. Покой и тепловые процедуры снимают боли.
У танцовщиков со стажем приходится встречаться с последствиями болезни Осгуда — Шлаттера в виде постоянных болей, возникновения бурситов в области прикрепления связки надколенника к бугристости больше-берцовой кости, которая у них постоянно увеличена.
Рентгенологически отмечается характерная картина для этого заболевания. У молодых людей, когда еще не закрылась зона роста, видны неслившийся апофиз бугристости и отдельные костные фрагменты. Часто можно видеть значительную деформацию бугристости в виде «хобота». У более старших танцовщиков эта бугристость может иметь вид отдельных костных фрагментов.
Лечение болезни консервативное. Для улучшения местного кровообращения требуется предоставить покой на 2—3 нед, назначают тепловые процедуры (УФО, теплые ванны, парафино-озокеритовые аппликации, полуспиртовые компрессы), электрофорез с йодидом калия или хлоридом кальция. Хирургическое лечение при этом заболевании в молодом возрасте не показано; оно показано в более старшем возрасте при условии отсутствия эффекта от консервативного лечения, наличии болей, невозможности заниматься танцевальной деятельностью и если при рентгенологическом обследовании отмечается фрагментация бугристости большеберцовой кости и отдельно лежащих фрагментов, которые могут травмировать связку надколенника.
Деформирующий артроз коленного сустава
Это тяжелое дегенеративно-дистрофическое заболевание коленного сустава. У артистов балета коленный сустав часто подвержен этому заболеванию и занимает второе место после деформирующего артроза I плюснефалангового сустава.
Причины развития деформирующего артроза коленного сустава самые разнообразные. Наиболее частыми являются травмы коленного сустава, хроническая микротравматизация, воспалительные явления, несвоевременно удаленные поврежденные мениски. В результате перегрузок нарушается питание суставного хряща, возникает гипоксия тканей, окружающих коленный сустав.
У ведущих солистов балета, имеющих большую нагрузку и занятость в спектаклях, рано отмечаются явления деформирующего артроза коленного сустава различной степени. Наиболее выраженные явления деформирующего артроза коленного сустава наблюдаются у исполнителей прыжковых партий, у артистов балета в течение многих лет, танцующих с поврежденным мениском, у танцовщиков с большим стажем работы. Причиной артроза может быть поздняя диагностика и неправильное лечение различных внутрисуставных повреждений коленного сустава.
Диагностика деформирующегося артроза коленного сустава несложна. Многие авторы выделяют триаду основных рентгенологических признаков, которым сопутствует соответствующая клиническая картина: неравномерное сужение суставной щели, склероз (уплотнение) субхондральных пластинок, краевые костные разрастания в области эпифизов костей и заострение межмыщелковых возвышений.
Выделяют три степени развития деформирующего артроза.
I степень — это склероз субхондральных пластинок, заострение межмыщелковых возвышений, умеренные боли в суставе после физической нагрузки, нежный хруст при движениях в суставе.
III степень — самая тяжелая степень развития деформирующего артроза. Клинически отмечается ограничение подвижности в коленном суставе, боли как после физической нагрузки, так и в покое, деформация сустава, выраженный хруст. В этой стадии синовиты бывают уже реже и сустав почти «сухой». Отмечается атрофия мышц бедра. На рентгенограмме суставная щель узкая, массивные костные разрастания, дегенеративные кисты в субхондральной зоне, суставные поверхности резко деформированы, явления подвывиха в суставе.
Артисты балета выносливы и постоянно находятся в высокой тренированной форме. Из-за деформирующего артроза артисты балета не теряют трудоспособности на длительный срок. У них редко развиваются запущенные формы артроза.
Лечение больных с деформирующим артрозом коленного сустава может быть самым разнообразным. Широкое применение находят физические и бальнеологические методы лечения. Методика лечения больных, страдающих деформирующим артрозом, сопровождающимся синовитом, заключается в следующем: всем больным проводится пункция коленного сустава, удаляется жидкость, в полость сустава вводится гидрокортизон, кена-лог, или артепарон. У ряда больных одновременно проводится оксигенотерапия, т. е. вводится кислород в количестве 60—80 см3.
В промежутках между введениями кислорода больные занимаются лечебной гимнастикой и получают массаж для улучшения кровообращения и питания в тканях. Хороший эффект дает санаторно-курортное лечение на бальнеологических (Цхалтубо, Сочи — Мацеста, Пятигорск) и грязевых (Саки, Евпатория, Одесса) курортах.