лапаротомия по пфанненштилю что такое прикус это
Современная техника операции кесарева сечения в доказательной медицине
ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздрава России, Москва, Россия
В представленной лекции изложены имеющиеся в настоящее время данные доказательной медицины по каждому из этапов операции кесарева сечения. Показано, что в настоящее время доказанными преимуществами обладают лапаротомия по Джоэл-Кохену, поперечный разрез в нижнем сегменте матки с увеличением разреза пальцами хирурга, выделение плаценты тракциями за пуповину, зашивание стенки матки в один или два слоя непрерывным швом, оставление незашитой париетальной и висцеральной брюшины, рутинное зашивание подкожной клетчатки толщиной 2 см и более без рутинного дренирования подкожного и подапоневротического пространства.
Кесарево сечение (КС) – одна из наиболее древних операций, имеющая длинную историю развития. В современном мире КС является наиболее частой абдоминальной операцией и тенденция роста ее частоты сохраняется. На 2007–2008 гг. в развитых странах наиболее высокая частота КС в Мексике (43,9%), Италии (39,8%), Южной Корее (35,3%) [1]. В США в этот период абдоминальное родоразрешение проведено в 31,8% случаев. В настоящее времяв России путем КС родоразрешается каждая пятая беременная.
При такой высокой частоте КС, данная операция должна сопровождаться отработанной, практически рутинной техникой, В то же время данные современной литературы указывают на значительное многообразие подходов к выполнению отдельных этапов этой операции не только в разных странах, но даже в соседних у чреждениях и, более того, нередко в стенах одного родильного дома.
Это многообразие указывает на незавершенность представлений о преимуществах и недостатках тех или иных методик. К настоящему моменту сложились определенные подходы к выбору техники КС, но насколько они верны, можно оценить только с позиций доказательных данных.
Основными техническими этапами родоразрешения путем КС являются лапаротомия, разрез матки и извлечение плода, восстановление целости матки и передней брюшной стенки.
Лапаротомия
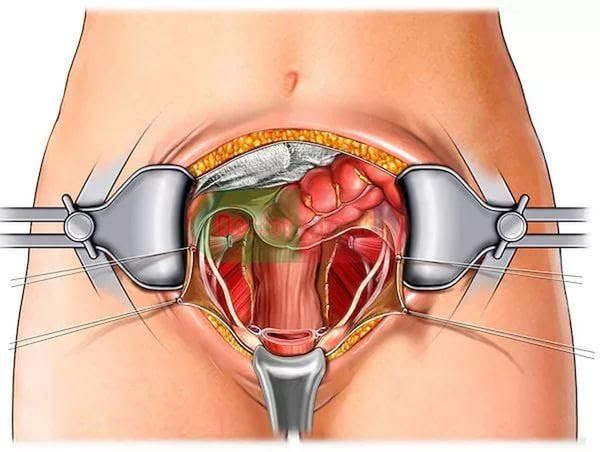
При операции КС могут быть применены следующие виды лапаротомий: нижнесрединная, поперечная надлобковая по Пфанненштилю, Джоэл- Кохену, а также чрезмышечные по Черни или Мэйлард. Каждая лапаротомия обладает своими преимуществами и недостатками. При выборе вида лапаротомии следует опираться на следующие характеристики: адекватность доступа к области хирургического вмешательства, отсутствие препятствий для свободного излечения плода, возможность ревизии смежных органов.
Нижнесрединный разрез является к лассическим методом лапаротомии, который быстро обеспечивает хороший доступ к органам нижней половины брюшной полости и малого таза, а так же возможность ревизии органов верхней половины живота. По сравнению с надлобковым чревосечением по Пфанненштилю нижнесрединная лапаротомия является более быстрым методом чревосечения. По данным S. Timonen и соавт. (1970) [2], при лапаротомии по Пфанненштилю в 72% для извлечения плода требуется более 4 минут, тогда как при нижнесрединном разрезе в 56% он рож дается раньше. Затрудненное извлечение плода, продолжительность которого превышает 8 минут, при надлобковом разрезе встречается в 17%, тогда как при продольной лапаротомии – в два раза реже (8%). Поэтому в экстренных ситуациях, когда необходимо срочное извлечение плода, обычно рекомендуют нижнесрединный разрез. В то же время N. Youssef и соавт. (1989) [3] на большом числе наблюдений (7216 КС, произведенных за 5 лет в 102 перинатальных центрах, государственных и частных институтах Франции) показали, что, несмотря на более длительное время от начала операции до извлечения плода при разрезе по Пфанненштилю, состояние новорожденного не зависело от типа лапаротомии.
Таким образом, преимуществами нижнесрединной лапаротомии являются короткое время от разреза кожи до разреза на матке, широкий доступ и легкость извлечения плода. Однако в послеоперационном периоде отмечается выраженная болезненность, более высокий риск формирования послеоперационных грыж, худшая косметичность, чем при поперечной надлобковой лапаротомии. Разрез по Пфанненштилю удлиняет времяоперации, чаще сопровождается формированием гематом, затрудненным выведением плода.
В настоящее время в развитых странах чаще применяют поперечный надлобковый разрез, в том числе у женщин с ожирением (риск осложнений в 12 раз ниже), Доля нижнесрединной лапаротомии составляет около 1%. Кроме того, с внедрением в акушерскую практику поперечной лапаротомии по Джоэл-Кохену такой критерий, как скорость вхождения в брюшную полость потерял свою актуальность [4]. При лапаротомии по Джоэл-Кохену поверхностный поперечный прямолинейный разрез кожи живота осуществляют на 2,5–3 см ниже линии, соединяющей передневерхние ости подвздошных костей. По средней линии скальпелем разрез углубляют до обнажения апоневроза, который надсекают по бокам от белой линии. Затем апоневроз рассекают в стороны под подкожно-жировой клетчаткой слегка раскрытыми концами прямых ножниц. Прямые мышцы живота освобождают тупым путем, открывая доступ к париетальной брюшине. Мышцы и подкожно-жировую клетчатку одновременно разводят путем билатеральной тракции. Брюшину вскрывают тупым путем, растягивая пальцами в поперечном направлении.
Данный вид лапаротомии сокращает время до извлечения плода в среднем на 3–4 мин. Кроме того, сокращается общая продолжительность операции, объем кровопотери, выраженность болевого синдрома и частота лихорадки в послеоперационном периоде [5, 6].
Разрез на матке
Классический (корпоральный) разрез не требует формирования лоскута пузырно-маточной складки, предоставляет широкое операционное окно, выполняется быстро и позволяет без затруднений извлечь плод. Однако в настоящее.
Оперативная гинекология: большие гинекологические операции
Авторы статьи
Большие гинекологические операции — один из методов лечения заболеваний женской репродуктивной системы. Такие операции позволяют устранить патологии и по-максимуму сохраняют возможность успешно зачать ребёнка.
В зависимости от оперативного доступа, операции в гинекологии делятся на несколько видов:
Все эти операции мы проводим в Центре новых медицинских технологий.
Лапароскопические операции
Лапароскопия — современный метод оперативной гинекологии. В ходе операции в брюшную полость через несколько проколов вводятся манипуляторы, оснащённые подсветкой, микрокамерами и микроинструментами. Чтобы брюшная стенка не мешала осмотру и операции, её приподнимают — нагнетают в брюшную полость воздух. Показания к лапароскопии:
Как и у любого хирургического вмешательства, у лапароскопии есть противопоказания: тяжёлые сердечно-сосудистые и лёгочные заболевания; кома; шоковое состояние; выраженное истощение организма; нарушения в системе свёртывания крови; грыжа белой линии живота, передней брюшной стенки, диафрагмы.
Лапароскопические операции могут быть экстренными и плановыми. В первом случае, если речь идёт о спасении жизни пациентки, подготовка может быть минимальной. А вот при плановой операции нужно сдать анализы (общий анализ крови, биохимия, на свёртывание, ВИЧ, сифилис и гепатиты, анализ мочи, кровь на глюкозу, группа крови, резус-фактор) и обследования (гинекологический мазок, ЭКГ, флюорография, гинекологическое УЗИ). Если есть хронические заболевания, понадобится также заключение терапевта о безопасности наркоза.
За несколько дней до лапароскопии назначают лёгкую диету, а вечером перед операцией проводят очищение кишечника.
Лапароскопия выполняется под общей анестезией. В зависимости от объёма или локализации, используют 3 или 4 прокола. После дезинфекции кожи передней брюшной стенки, вводят троакары (устройства для прокола брюшной полости и введения инструментов).
В брюшную полость вводят углекислый газ, определяют объём и технику операции, тщательно осматривают брюшную полость и приступают к манипуляциям. Операция длится от 15-30 минут до нескольких часов. В финале операции ещё раз проводят ревизию брюшной полости, удаляют газ, выводят инструменты.
Преимущества лапароскопической операции
Лапаротомические операции
Лапаротомия — инвазивная хирургическая операция, рассечение передней стенки живота для получения доступа к органам брюшной полости и малого таза. Показания к лапаротомии такие:
Противопоказания к лапаротомии: патологии крови, которые влияют на свёртываемость; тяжёлые почечные, печёночные и сердечно-сосудистые заболевания; коматозное или шоковое состояние; сильное истощение организма.
Лапаротомия — открытое хирургическое вмешательство, поэтому она требует адекватной подготовки. Если операция будет плановой, то пациентке назначается всестороннее обследование: общий и биохимический анализ крови, исследование мочи, коагулограмма, УЗИ органов малого таза. Непосредственно перед операцией с пациенткой беседует анестезиолог. За 12 часов до лапаротомии исключен приём пищи и воды, показано очищение кишечника.
Если операция экстренная, то время подготовки сокращается до 30 минут — 2 часов (зависит от патологии). За это время у пациентки берут анализы крови и мочи, исследуют свёртываемость, определяют группу крови и резус-фактор.
В гинекологии в основном встречаются такие виды лапаротомии:
При выполнении лапаротомии по Пфанненштилю, врач-хирург, профессор Игорь Олегович Маринкин выполняет поперечный разрез максимально низко, так, что после заживления шов не видно под одеждой
Преимущества лапаротомии
Влагалищные операции
Влагалищным доступом выполняются вагинальная гистерэктомия (удаление матки) и вагинальная пластика (лечение опущения стенок влагалища).
При вагинальном удалении матки разрез делается в области верхушки влагалища. Через такой доступ хирург пересекает связки, удерживающие матку, кровеносные сосуды, и матка удаляется через влагалище.
Некоторые операции проводятся одновременно двумя доступами. Например, лапароскопически ассистированная влагалищная гистерэктомия или пластика влагалища с вентрофиксацией матки.
Для лечения стрессового недержания мочи, которое часто сопровождает опущение половых органов, в нашем Центре используется оригинальная операция с применением свободной синтетической петли (TVT-О). Метод был разработан в Университетском госпитале (Швеция) и сегодня является «золотым стандартом» в хирургическом лечении недержания мочи.
Операции TVT-O в нашем Центре проводит врач-хирург, акушер-гинеколог, профессор Игорь Олегович Маринкин
Преимущества операции TVT: малая травматичность, возможность контролировать натяжение петли (проленовая лента). Операция проводится под эндотрахеальной анестезией и длится около 30 минут. Подтверждённая эффективность метода 97%.
Бережный подход
Лапароскопию и гистероскопию мы можем провести одновременно, на одном наркозе — такой подход значительно сокращает сроки обследования, восстановления и расходов пациента на операцию. Также выполняем симультанные операции — одновременно на двух или более органах.
После гинекологической операции в Центре новых медицинских технологий восстановление проходит очень быстро. В стационаре придётся провести всего 1-3 дня, затем пациентка может выписываться. В зависимости от объёма операции выдаётся больничный лист на период, который необходим для восстановления пациента.
Отметим, наши хирурги нацелены на органосохраняющие операции.
Уважаемые пациентки! Если вам назначена операция, но вы не согласны с её объёмом, или если вас отказываются принять в других клиниках из-за сложности оперативного вмешательства — воспользуйтесь бесплатной консультацией наших опытных хирургов. Специалисты проведут осмотр, изучат результаты обследований и дадут рекомендации по хирургическому вмешательству, оптимальных сроках и объёме операции, методиках и периоде восстановления.
Лапаротомические операции
В оперативной гинекологии все виды операций принято делить на две условные части: «большие» и «малые».
«Большие» гинекологические операции — то есть те, которые предполагают значительный объем вмешательств и длительное нахождение в стационаре — в свою очередь делятся на:
Лапаротомия — это вскрытие брюшной полости посредством разреза (иначе говоря, полосная операция). Разрез при определенном виде вмешательства может быть как поперечным, так и продольным.
Найти врача по направлению Лапаротомические операции
Акции
В одних случаях лапаротомия обеспечивает доступ к определенному органу или патологическому процессу (состоянию), в других, с помощью лапаротомии происходит проверка органов брюшной полости (или с точки зрения их повреждения, или с целью оценить перспективы операции при опухолевом процессе).
Лапаротомия в настоящее время применяется в гинекологии не так часто, уступая место эндоскопическим методам. Данный метод хирургического доступа может быть использован при следующих заболеваниях:
В гинекологии наиболее часто применяют следующие виды лапаротомии:
Основные преимущества лапаротомии
Последствия лапаротомии и возможные осложнения
Реабилитация после лапаротомических операций зависит от многих факторов и прежде всего от заболевания, по поводу которого было произведено вмешательство и в среднем составляет от 2 недель до 1 месяца.
Осложнения возможны, как и при других оперативных вмешательствах.
Лапаротомические операции, как правило, проводятся под регионарной анестезией (спинальной, эпидуральной).
С появлением лапароскопии частота использования в оперативной гинекологии лапаротомического доступа значительно снизилась. Однако существуют клинические ситуации, когда только традиционные полостные операции позволяют помочь пациентам.
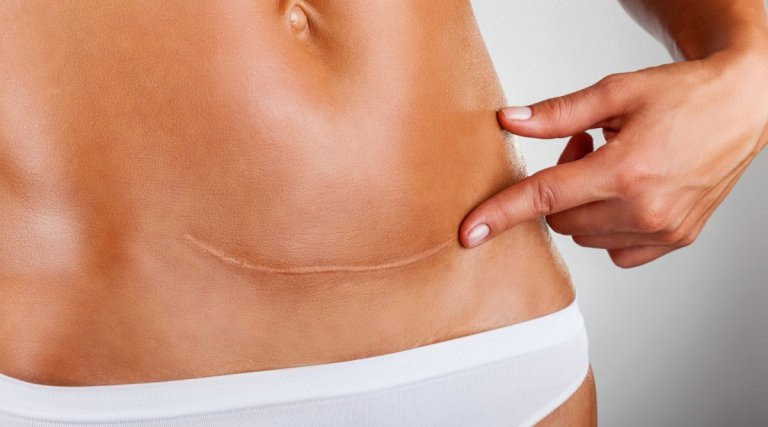
Лечение рубцов после кесарева сечения
Для лечения рубцов после “кесарева сечения” в Институте красоты СПИК применяются высокоэффективные комплексные методики, которые могут сочетать в себе как консервативное лечение, так и оперативный компонент. Направление курирует Борис Алексеевич Парамонов – доктор медицинских наук, профессор, создатель ряда авторских методик по лечению рубцов, результативность и безопасность которых, клинически подтверждена.
Показания к хирургическому иссечению рубцов после «кесарева сечения»
Особенности формирования рубца после «кесарева сечения»
Кесарево сечение – хирургическая операция, при которой плод и послед извлекают через разрез брюшной стенки (лапаротомия) и матки (гистеротомия). К сожалению, выполнив жизненно необходимую операцию, женщина сталкивается и с ее последствиями – эстетическими дефектами, которые могут вызывать ощутимый психологический дискомфорт. К ним относятся: наличие рубца и дефигурация – нарушение контуров тела той или иной степени выраженности. Первая из этих проблем связана с деформациями в области оперативного доступа, а вторая – с изменениями кожи живота (истончение, растяжки и т.д.).
Существует довольно много оперативных доступов при выполнении КС, среди которых наиболее распространены следующие три.
1. Нижнесрединная лапаротомия (рассечение передней брюшной стенки). Разрез проводится вертикально, по срединной линии между лоном и пупком. Обычно, длина составляет 12-15 см. Главные достоинства доступа: быстрота и удобство. В связи с последними обстоятельствами этот доступ применяется, главным образом, в экстренных ситуациях, когда даже несколько минут могут иметь решающее значение (например, при массивном кровотечении).
2. Лапаротомия по Джоэл-Кохену. При этом, поперечный разрез выполняют на 2-3 см ниже середины расстояния между лоном и пупком. Считается, что это тоже достаточно удобный и быстрый оперативный доступ при кесаревом сечении.
3. Лапаротомия по Пфанненштилю. При этом осуществляется поперечный разрез дугообразной формы выполняется по ходу кожной надлобковой складки.
В случае выполнения нижнесрединной лапаротомии у пациенток наиболее часто появляется повод обратиться к пластическому хирургу для устранения нежелательных последствий. При таком доступе возникает риск формирования грубого гипертрофического послеоперационного рубца (в периоде первого года после операции) на месте оперативного доступа, который сменяется атрофическим рубцом, доставляющим значительное беспокойство пациентке.
Уже само расположение линии разреза создает предпосылки для будущих эстетических дефектов. Находясь в «подвижной» зоне туловища и в поперченном (в отношении линий Ланжера) положении, т.н. «стыковая зона» находится в неблагоприятных условиях. Постоянные механические раздражения вызывают ответную воспалительную реакцию в участках кожи, окружающих каждый отдельный шов. Сам шов является вторичным раздражителем. Это заметно по уплотнению и покраснению кожи в участках наложения швов.
Т.н. «поперечные» доступы имеют лучший результат в силу того, механические воздействия (натяжение кожи) выражено в значительно меньшей степени. Именно это обстоятельство – правильный выбор места разреза обеспечивает наилучший косметический эффект и, как следствие, популярность этого вида вмешательства.
Оба поперечных разреза создают более благоприятные условия для формирования послеоперационного рубца (прочного и, одновременно негрубого). Продольный же рубец, расположенный поперек линий Ланжера, будет всегда грубым в раннем послеоперационном периоде, а в поздние сроки – он растянется.
Лучший эстетический результат связан с выполнением доступа по Пфанненштилю. Находясь в кожной складке, тонкий кожный рубец сливается с ней и иногда делается вообще трудноразличимым.
Выраженность развивающихся рубцовых деформаций зависит от комплекса общих и местных причин, включая состояние подкожно-жировой клетчатки и степени натяжения тканей после ушивания операционной раны.
Нехирургические способы лечения рубца после «кесарева сечения»
К нехирургическим способам коррекции рубцов относятся:
Все эти методики направлены на выравнивание поверхности кожи и стимуляцию естественной регенерации тканей. Положительный эффект достигается после курса лечения.
Хирургическое иссечение рубца после «кесарева сечения»
Пластическая операция позволяет полностью или частично удалить сформировавшееся образование. С помощью этого метода можно уменьшить ширину рубца, скорректировать нарушения рельефа тканей и удалить возможные инородные частицы из ткани рубца. Рана ушивается специальной нитью из рассасывающегося или нерассасывающегося материала аккуратным и незаметным швом. Продолжительность операции зависит от сложности и размера рубца.
Важно понимать, что не всегда послеоперационный рубец можно иссечь полностью, в некоторых случаях для совершенного результата может потребоваться не одна операция.
Подготовка к операции
Операция по иссечению рубца может выполняться как под местной, так и под общей анестезией. В первом случае от пациента не требуется никакой специальной подготовки, во втором – необходимо сдать ряд клинических анализов и пройти ряд предоперационных обследований.
Реабилитация
После операции необходимо строго соблюдать предписания лечащего врача. Нарушение правил восстановительного периода может спровоцировать образование новых рубцов. Пациент должен защищать линию шва профилактическими средствами, которые предотвращают развитие рубцов (в частности, «Мепиформ» или «Дерматикс») и использовать бандаж в течение времени, предписанного хирургом.
Как можно дольше необходимо предохранять рубец от солнечного света, так как УФ-лучи могут спровоцировать стойкую гиперпигментацию. Спустя 1,5-2 месяца для лучшего результата пациенту может быть рекомендовано консервативное лечение или другие методики, используемые для коррекции рубцов.
Когда проводится лапаротомическая операция
Согласно статистике, в большинстве случаев хирургическое вмешательство методом лапаротомии проводится при заболеваниях органов брюшной полости и малого таза. Открытая операция дает возможность врачу получить свободный доступ к органам для выполнения необходимых манипуляции в патологической зоне.
Когда применяется лапаротомия
Решение о проведении лапаротомической операции принимается врачом-хирургом до проведения хирургического вмешательства. Допустимость методики определяется целями лапаротомии и особенностями патологии.
Лапаротомия представляет собой способ хирургического вмешательства путем рассечения тканей в области передней стенки живота. Операция проводится преимущественно при доброкачественных и злокачественных образованиях брюшной полости и новообразований больших размеров в малом тазу.
Показания к лапаротомии в гинекологии:
Показания в гастроэнтерологии:
Лапаротомия часто выполняется при лечении раковых опухолей, например, для резекции органов ЖКТ.
Проведение лапаротомии нередко является единственным эффективным методом проведения операции на внутренних органах брюшной полости и малого таза. Возможность прямого доступа к патологической зоне — несомненное преимущество лапаротомической операции.
Методы проведения операции
В классическом случае лапаротомия предполагает выполнение врачом разреза брюшной стенки по вертикальному направлению в обход, выше или ниже пупка. Продолжительность линии рассечения зависит от показаний для процедуры.
Техники направления линий рассечения:
В гинекологии применяется поперечная и продольная техника.
Выделяют и эксплоративную лапаротомию, которая применяется в хирургии для вскрытия брюшной полости в целях диагностики особенностей развития онкологической опухоли.
Подготовка к лапаротомической операции
Лапаротомия не является полноценной операцией, а считается методом получения доступа к проведению более серьезного хирургического вмешательства. Подготовительный этап предполагает соблюдения рекомендаций врача относительно лапаротомии и определенного метода проведения полноценной операции. целью подготовки считается предупреждение осложнений, которые могут возникнуть в процессе операции или после ее завершения.
О приеме любых препаратов необходимо сообщить врачу-хирургу до назначения даты лапаротомии. Возможно потребуется отмена медикаментов.
Как проводят лапаротомию
В Юсуповской больнице лапаротомическая операция проводится в клинике хирургии, где работают квалифицированные хирурги. Лапаротомия может быть выполнена только после консультации с лечащим врачом и анестезиологом, диагностики, проведения предварительной консервативной терапии и подготовки.
Лапаротомия проводится под местной спинальной анестезией (в гинекологии) или под общим наркозом. Перед началом операции хирург обрабатывает область живота антисептическим раствором. Затем скальпелем выполняется разрез кожного покрова и подкожно-жировой клетчатки. Хирург использует коагулятор для запаивания сосудов и прекращения кровотечения. С помощью специальных инструментов врач разводит края раны, рассекает апоневротический слой и брюшину.
После завершения всех манипуляций, хирург осуществляет поочередное сшивание всех слоев тканей. Для исключения внутреннего кровотечения, скопления жидкости или гнойного процесса, устанавливают дренажи. Область шва обрабатывается антисептиком. Сверху накладывают повязку.
Продолжительность операции зависит от целей ее проведения. Лапаротомия может длиться от 30 минут до 2 часов и более.
Возможные последствия
Любое хирургическое вмешательство не исключает риски осложнений, поскольку происходит травмирование тканей. Если операцию выполняет опытный хирург, такие риски сведены к минимуму.
Обращаться к врачу после выписки необходимо при патологических симптомах:
Такие признаки, как слабость и незначительные болевые ощущения без усиления выраженности, являются нормой и проходят в течение нескольких дней.
Реабилитация
Лапаротомия — сложное хирургическое вмешательство, требующее медицинского контроля в послеоперационный период, поэтому пациента не отправляют домой сразу после операции. В стационаре больной находится до стабилизации его состояния. Минимальный срок госпитализации — 2 дня. После проведения диагностики и осмотра, если у пациента нет осложнений, его отпускают домой на амбулаторное лечение.
Общая реабилитация занимает до 6 недель, на протяжении которых необходимо соблюдать рекомендации послеоперационного периода:
Доктор сообщит и о других ограничениях, которые будут связаны непосредственно с проведенной операцией. Полное восстановление требует не менее 3 месяцев.
Как лечат в Юсуповской больнице
В клинике хирургии Юсуповской больницы лапаротомия проводится квалифицированными хирургами с многолетним опытом, что позволяет нам быть уверенными в результатах и отсутствии врачебных ошибок.
Лапаротомическая операция в целях диагностики и лечения в Юсуповской больнице проводится в современных операционных квалифицированными хирургами с многолетним опытом. Наши специалисты всегда готовы оказать профессиональную помощь на самом высоком уровне.








.jpg)