крайне тяжелое состояние в реанимации при коронавирусе что
6 часов в красной зоне. Что мы увидели в реанимации 52-й больницы
На автобусной остановке у больницы полная женщина средних лет с крупной родинкой у виска говорит в телефон: «Никакой вакцины я никогда делать не буду! Смерти не боюсь. Умру так умру».
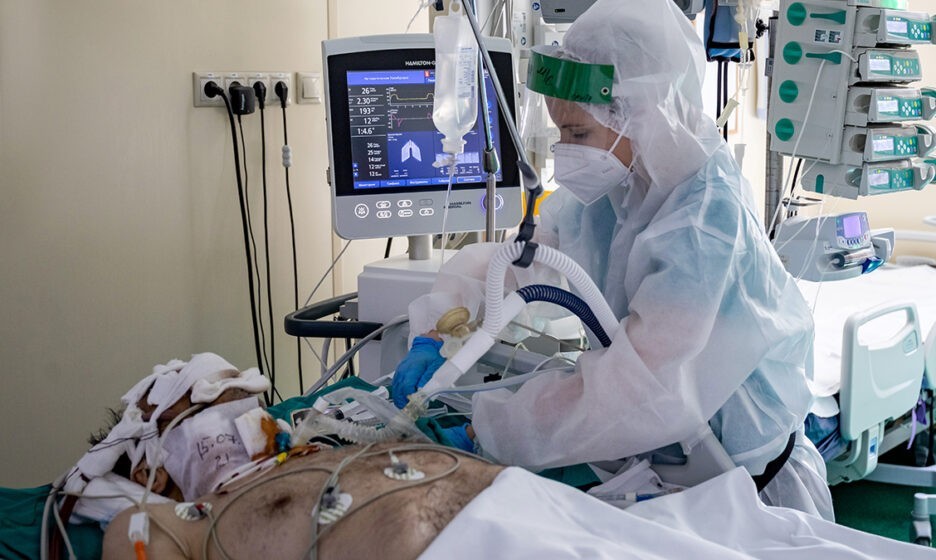
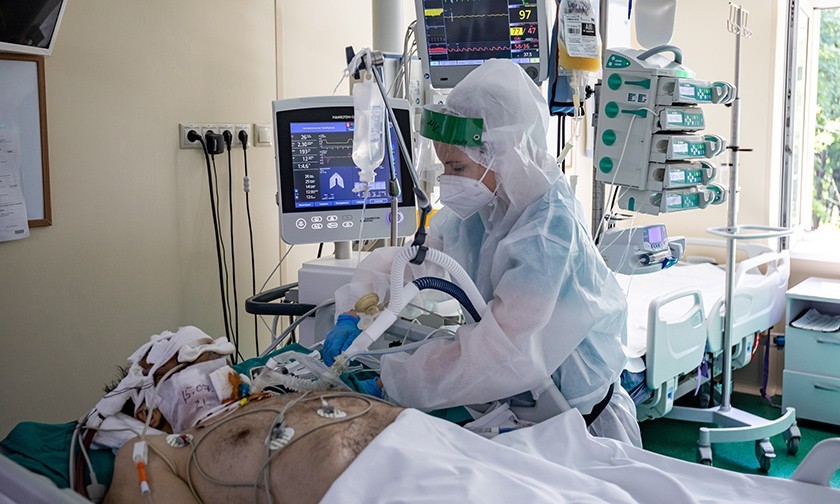
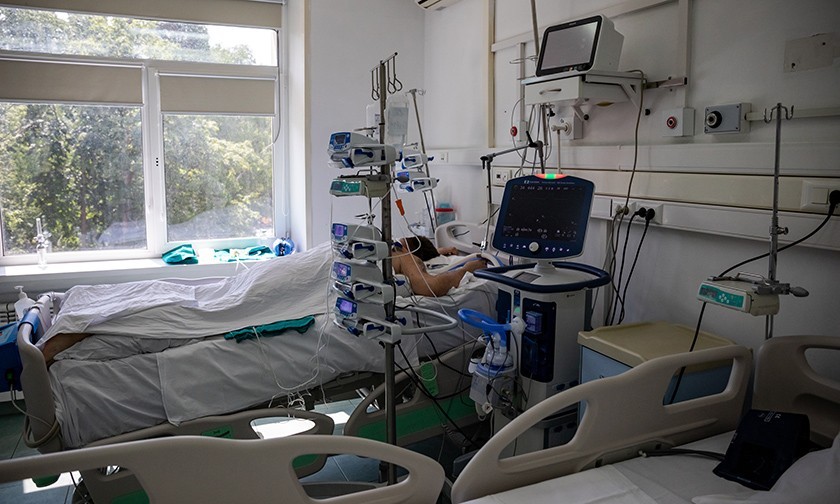
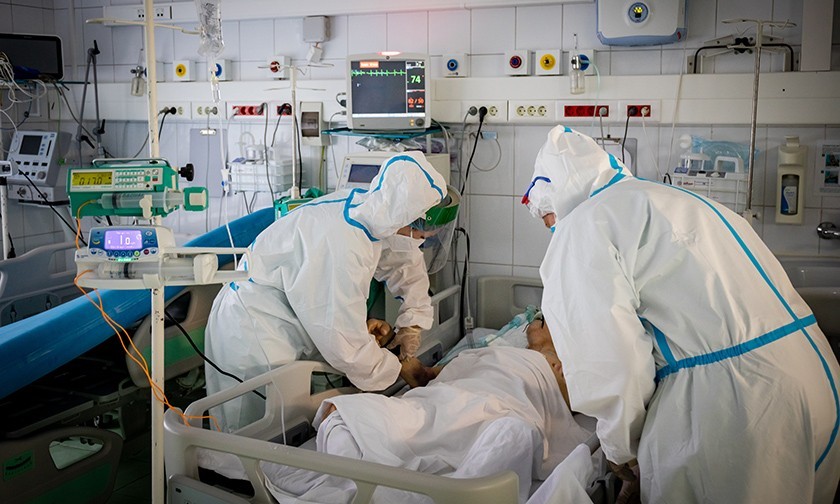
За ее спиной — 52-я больница. Здесь на втором этаже в реанимации лежит юноша. Ему 21 год. Растрепанные русые волосы, голова неестественно повернута к окну, кожа очень бледная. Легкие больше не работают. Он в коме. По трубкам от бумажно-белого тела густая темная кровь движется к аппарату ЭКМО. Там она напитывается кислородом и по трубкам возвращается к молодому человеку. Помпа качает густую кровь в резервуар. Маленькие черные капельки окаймляют край резервуара. Машина дышит за юношу. Это машина последнего шанса.
Некоторые пациенты подключены не только к ИВЛ, но и диализным аппаратам. При ковиде нередко возникают проблемы с почками
«Болезнь пришла за молодыми»
Пациентам требуется постоянный мониторинг. Ухудшение может произойти внезапно
Последний месяц мы наблюдаем, что пациенты в крайне тяжелом состоянии с ковидом помолодели, — продолжает врач. — У нас были пациенты 18-ти лет. Если весной прошлого года это были люди возрастные, то сейчас коронавирус пришел за молодыми. У 21-летнего мальчика крайне тяжелое состояние. Пациенты на ЭКМО в принципе исключительно тяжелые. Это длительно болеющие пациенты с тотальным поражением легких. Позже присоединяется полиорганная недостаточность (перестают работать сразу несколько органов. — «Правмир»). И даже если удается этих пациентов спасти, потом следует долгий период реабилитации.
У мальчика мы не выявили никаких сопутствующих заболеваний. Вполне себе сохранный был пациент. За две недели это с ним произошло.
Но есть и те, кто за 2–3 дня после поступления был переведен на ЭКМО.
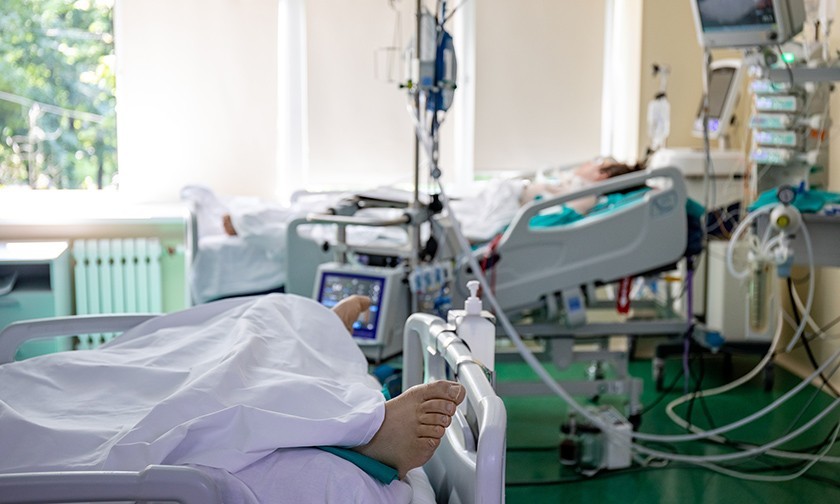
Все пять отделений реанимации больницы заполнены почти на 100 процентов. В марте, когда казалось, что в битве с вирусом произошел перелом и враг отступает, клиника вернулась к обычному режиму работы. Врачи снова стали просто хирургами, кардиологами, гематологами. Некоторым удалось снять СИЗы. Но надежда на мирное время продлилась всего месяц, пришла новая волна.
В СИЗе начинаешь обливаться потом через две минуты. Пот льется по спине, ногам, заливает глаза. На улице жара. И это делает СИЗовы муки адовыми.
17 марта 2020 года в 7-е отделение реанимации поступил первый пациент с COVID-19. Все медсестры и врачи здесь переболели. Одна из медсестер провела в этой реанимации три недели. Ее спасли. В 52-й за полтора года умерли от ковида двое медиков.
Некоторые пациенты в 7-й реанимации подключены к двум машинам. Толстые ребристые фиолетовые трубки от горла ведут к аппаратам ИВЛ, трубки потоньше — к аппаратам диализа. У тяжелых пациентов с ковидом часто отказывают почки.
Больные проводят здесь в среднем около 20 дней, некоторые — по три месяца.
— Конечно, мы не можем сказать, что мы победили ковид, — признается Елена Филимонова. — Как можно об этом говорить? Но мы многое о нем поняли. У нас в больнице настолько тяжелая категория больных, что 23 часа 50 минут может быть все хорошо и стабильно, а какие-то 10 минут решат исход. Тут в любой момент может случиться какая-то острая катастрофа, которая сведет на нет все усилия. Выживают единицы со 100 процентами поражения легких. Никакого чуда не происходит — это ежедневная тяжелая борьба.
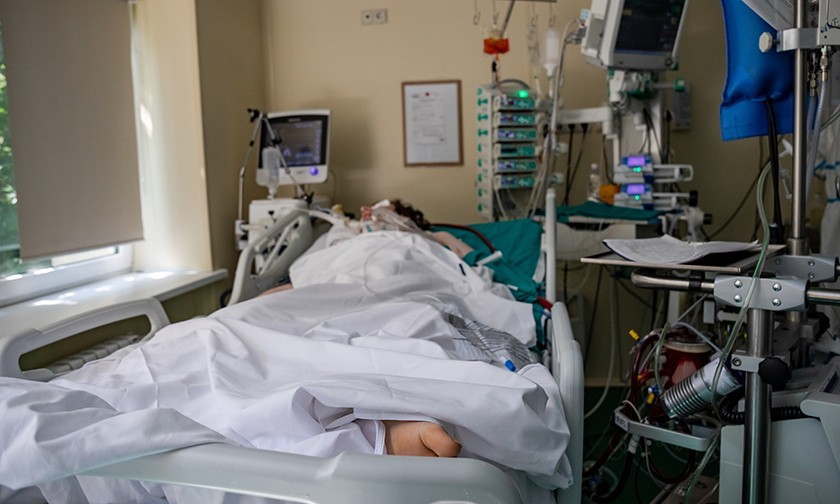
Чистота и тишина здесь стерильные. На высокой койке посередине палаты умирает пациент. Никакой суеты и звуков. Врачи в аквариумной немоте и сосредоточенности пытаются его реанимировать. На голубой простыне кровь.
Приемное отделение
Молодая девушка в черной футболке и джинсах сидит в приемном отделении. Врач в защитном комбинезоне заполняет анкету.
— Хронические заболевания есть?
Девушка говорит медленно, у нее высокая температура. Испуганно озирается. С жаркой улицы, где всем невыносимо носить маски, она попала в безличный мир закрытых лиц и белых комбинезонов. Ей странно, что эти скрипящие при ходьбе как снег комбинезоны защищают врачей от нее.
У пациентов теперь очень высокая температура, отмечает собеседница «Правмира»: «Год назад и осенью у пациентов могло быть 37.1, 37.2. Больные даже не обращали на эту температуру внимания. Сейчас они приезжают — у них с первого дня температура 38–39».
— Если раньше осложнения болезни мы списывали на лишний вес, возраст, сопутствующие заболевания, то сейчас молодые, стройные, спортивные лежат пластом, — продолжает Марина Черемухина.
— Это очевидно новый штамм. Если раньше таких молодых больных было 10-20%, то сейчас их 50% точно. Когда ты видишь, что в реанимации половина молодежи — это просто страшно.
У многих больных сейчас выраженное расстройство пищеварения, по словам врача. Оно было и раньше, но сейчас это зачастую стало предвестником начала болезни. Люди думают, что это отравление, а температура — просто простуда от кондиционера. В 52-ю поступает много тех, кто вовремя не обратился за помощью. Некоторые сразу отправляются в реанимацию.
— В моей семье привились все, — говорит заведующая. — Когда мне заявляют, что сомневаются, вакцинироваться или нет, я всегда отвечаю — вам нужно просто прийти в нашу реанимацию и посмотреть.
Белый кокон
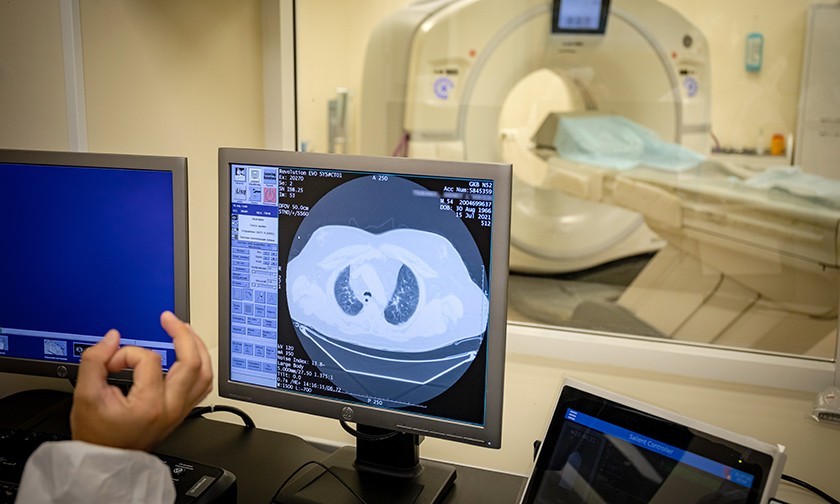
Из гигантского аппарата КТ вывозят пожилую полную женщину в кислородной маске. На мониторе видны ее легкие. Они в белых коконах, от которых тянутся паутинные щупальца по всем легким. Эти белые коконы и называют матовым стеклом. У женщины 90 процентов поражения легких.
Поражение лёгких от 5 процентов до 50 может произойти за 2 дня
Врач показывает, как выглядели легкие пациентки три и пять дней назад. Меньше белой паутины, но очень, очень быстро она разрастается, становится густой. Женщину на каталке везут в реанимацию, над виском у нее большая родинка.
Врачи говорят, что ковидная пневмония отличается от обычной так же, как Земля от Марса. Это разные планеты. Обычная пневмония проявляется на КТ затемнениями, ковидная — этими белыми коконами, матовым стеклом.
Врачи в конце мая поняли, что с течением ковида происходит что-то не то, рассказывает Ирина Белоглазова.
«У нас появились более агрессивно и скоротечно болеющие пациенты, которые хуже стали отвечать на применяемые до этого схемы лечения, пациенты более молодого возраста», — говорит она. После исследований был выявлен «индийский» штамм, который подтвердил догадки медиков.
— Я надеюсь, что эта ситуация пойдет на спад. Этот ковид очень быстротечен, с серьезными последствиями. Некоторые больные вынуждены дышать кислородом и дома, после выписки, с помощью кислородных концентраторов, — отмечает пульмонолог. — Предположить характер течения болезни у данного конкретного больного не так просто. Если больной поступил и мы видим, что у него не очень легкое состояние, а на следующий день он значимо хуже, значит, это неблагоприятный вариант развития болезни.
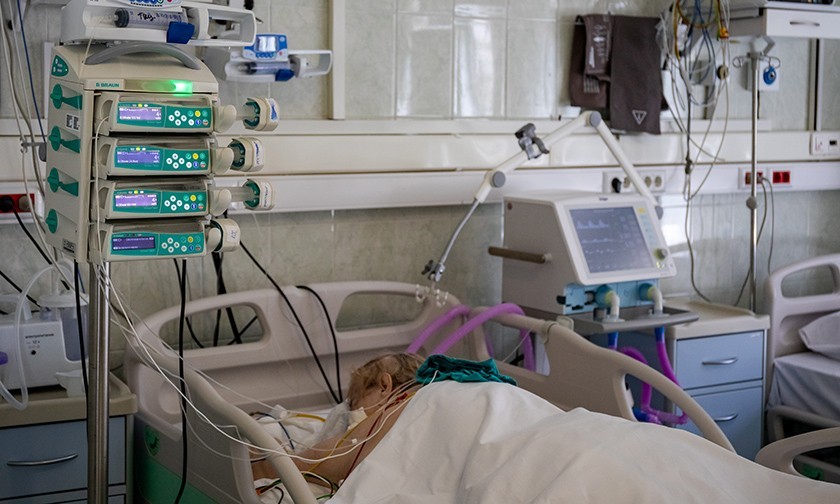
Иногда пациенты проводят в больнице несколько месяцев
Есть другая категория пациентов, и это в основном пожилые люди, у которых нет бурной клинической картины — запредельной температуры, кашля, они не ощущают одышку, говорят, что чувствуют себя неплохо. И вдруг на 5–6-й день сатурация достаточно резко снижается, мы делаем КТ и там 60–90% поражения легких, — заключает врач.
Теперь больным требуется более жесткий мониторинг, более частый контроль КТ. Причем и анализы не всегда коррелируют с отрицательной клинической и рентгенологической динамикой.
— Мы в доковидной эре привыкли ориентироваться на лабораторные показатели, — рассказывает Ирина Белоглазова. — Если лейкоциты снижаются, С-реактивный белок уменьшается — значит, все хорошо. При ковиде — не тут-то было, он очень коварен — вроде и С-реактивный белок меньше, и сатурация в норме, а мы делаем КТ и там видим прогрессирующее поражение легких. Работа с пациентами стала просто ювелирной. Нам нужно очень тщательно, детально мониторировать их состояние, лавировать по острию болезни приходится с каждым больным, исключительно индивидуальный подход — подбор тактики, комбинации лечения.
В этом отделении лежат два пациента. Толстый и тонкий. Мужчина средних лет с ожирением и спортивный, молодой парень. Мужчина привит. Он постоянно ходит по коридорам, желает общаться и ведет себя крайне энергично. Спортивный, молодой лежит пластом на высокопоточном кислороде и не может подняться. Он не вакцинировался. «Вот, понаблюдайте эффект от прививки в действии, — говорят врачи, — небольшой процент заболевает, но переносят они гораздо, гораздо легче».
«Мы становимся стальными»
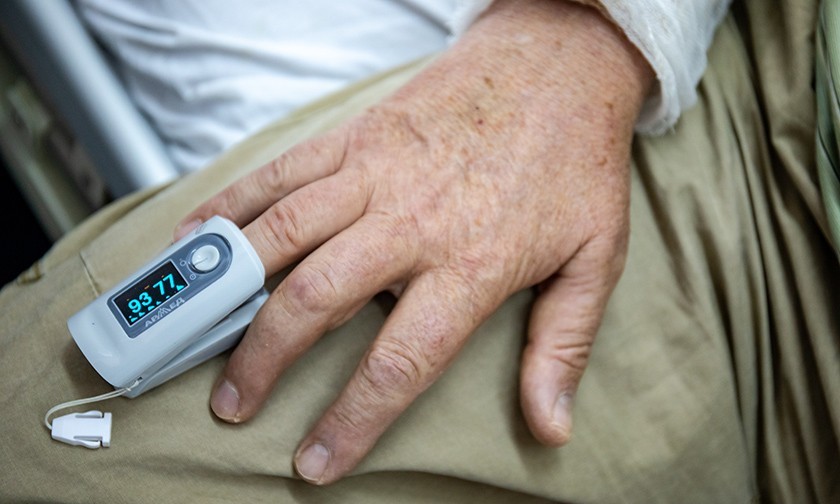
Медсестра стоит у лифта с огромным баллоном. В баллоне — гелий и кислород. Она везет смесь пациенту. Молекула гелия очень мала, она проникает туда, куда не может проникнуть кислород. Поэтому некоторым пациентам дают подышать этой смесью и у них сразу повышается сатурация.
Мужчина лежит на боку перед распахнутым окном и жадно вдыхает газ. Медсестра отслеживает, как растет сатурация.
— 93, 94, 96, — говорит она. Потом восклицает радостно: — 98!
Медсестры и медбратья проводят много времени в непосредственном контакте с больными. У них самый высокий риск заразиться. Их смена длится сутки. Они не всегда успевают выйти, чтобы отдохнуть. Некоторые работают сутки через двое, другие — сутки через сутки.
Добредают после работы из своего корпуса в общежитие, которое построили рядом с больницей, падают в кровать, засыпают, а потом снова заступают на смену.
Саша — самый веселый и молодой медбрат отделения реанимации №1.
— Страшно, когда ничем помочь не можешь, — говорит он, — люди пачками умирали, умирали, умирали, руки опускались, потом вроде как получше стало. Сейчас так много не умирают. Сейчас в жару очень тяжело работать, обтекаешь постоянно. Раньше нам спонсоры давали всякие кремы, присыпки. Сейчас чего-то не дают (хохочет).
По словам Саши, самое важное — ободрять пациентов.
— Люди здесь изолированы от внешней среды — они не знают, что там происходит. Поэтому им интересно, когда рассказываешь, какая там на улице погода, что там за птички, как там вообще все, что в стране происходит. Длительные пациенты, которые долго лежат, идут на поправку, их поддерживаешь всякими словами — говоришь «давай — ты молодец, у тебя все получится, тебе уже лучше стало». Пациентка вот у нас сейчас — все за нее переживают — почти полтора месяца лежит. Пошла на поправку, но сейчас ей стало хуже.
Реаниматологи привыкли стоять на рубеже жизни и смерти. «Но сейчас, — как выразился Сергей Петриков, директор НИИ скорой помощи им Н.В. Склифосовского, — мы ощущаем себя на границе какого-то огромного засасывающего жизни портала. Очень много тяжелых больных. Такого потока пациентов, находящихся в критическом состоянии, в нашей профессиональной жизни не было никогда».
— Мы с годами становимся стальными, — говорит старшая медсестра отделения реанимации №1, — но ты не можешь привыкнуть к смерти. Это просто невозможно.
Когда это закончится? У нас уже нет никаких ожиданий. Мы — люди военные, нам родина сказала, значит, нужно идти воевать с вирусом. Конечно, мы привыкли, но и физически, и морально тяжело.
Полную женщину с родинкой над виском привозят в реанимацию, ей будут вставлять трубку ИВЛ в трахею. Датчики прикрепляют к груди. Она тихо стонет.
Бельцкий независимый портал
Языки
Сообщить новость | Задать вопрос
Чтобы отправлять сообщения «СП», авторизуйтесь с помощью одного из сервисов
Войти через соцсеть
Калькулятор курса валют
«Как умирает больной с ковидом». Бельцкий врач описал, что в реанимации переживают тяжелобольные
«Как умирает больной с ковидом». Бельцкий врач описал, что в реанимации переживают тяжелобольные
«Возьмите фен для сушки волос, включите его на максимальный режим, направьте его себе в лицо с расстояния 20 см и подышите. Вот так дышат пациенты с маской СРАР». Фото иллюстративное: wp.com
Бельцкий врач Дмитрий Дубинчак-Мулер, анестезиолог-реаниматолог отделения реанимации Бельцкой клинической больницы, на своей странице в соцсети описал, что происходит с больными коронавирусом, у которых заболевание протекает в тяжёлой и крайне тяжёлой формах. Приводим его текст полностью.
«Мне пришлось видеть десятки, а то и сотни смертей»
— Как умирает больной с ковидом.
К сожалению, в последние недели случаев заражения коронавирусной инфекцией становится все больше, мест в больницах становится все меньше, а отношение людей к пандемии становится все более пофигистическим.
За год работы с заражёнными пациентами в реанимации мне пришлось видеть десятки, а то и сотни смертей. К сожалению, нельзя провести «не верящих в ковид» туда, в самое пекло, где мои коллеги каждый день сражаются за жизни людей. Уверен, один день такой «экскурсии» заставил бы поверить в ковид даже самых заядлых скептиков. Но, увы, этого сделать нельзя из соображений этики и безопасности.
Тем не менее я могу поделиться информацией о том, что происходит с больными коронавирусом, у которых заболевание протекает в тяжёлой и крайне тяжёлой формах. Могу рассказать, как они вместе с врачами сражаются за свою жизнь и, к сожалению, не всегда побеждают в этом сражении. Может быть, после прочтения этой статьи некоторые пересмотрят свое отношение к ношению масок, социальной дистанции и «тяжёлым формам простуды» (именно так многие называют коронавирус).
«Не все попадают в реанимацию»
— Для начала: кто попадает в реанимацию? Не все, а точнее, далеко не все.
Первые симптомы, которые ощущает заболевший коронавирусом пациент — это сильнейшая слабость, боль во всем теле, иногда сухой кашель и повышение температуры до 37-40 градусов (у всех по-разному). При этом уже на 2-3 день с момента появления симптомов у человека может появиться одышка различной степени выраженности. Если одышка слабая, пациента помещают в обычное отделение и при необходимости дают ему кислородную маску, в результате чего дышать ему становится легче. Если одышка усиливается и переходит в тяжёлую форму, пациента переводят в реанимацию.
«Что такое одышка?»
— Что такое одышка? Встаньте прямо сейчас и сделайте 10 отжиманий, или пробегите лёгким бегом 100 метров, или быстро поднимитесь по лестнице на 4-5 этаж. Сейчас вы ощущаете лёгкую одышку.
Теперь пробегите с максимальной для вас скоростью 300 метров или поднимитесь бегом на 9 этаж. Теперь у вас тяжёлая одышка. Как ощущения? Вот так дышит больной, попадая в отделение ковидной реанимации. Происходит это из-за того, что на фоне коронавирусной инфекции поражаются лёгкие. Лёгочная ткань отекает, а сосуды, проходящие в лёгких, забиваются мелкими тромбами. В результате этого человек дышит, но кислород не попадает в его организм через пораженные лёгкие, то есть пациент начинает задыхаться.
И вот, задыхаясь, человек попадает на кровать в реанимации. Первое, что делают врачи, — переворачивают пациента на живот и надевают ему обычную кислородную маску. Не вдаваясь в подробности анатомии и физиологии, скажу, что в положении «лёжа на животе» кровоснабжение и вентиляция лёгких улучшаются, в результате чего сатурация (концентрация кислорода в крови) может повышаться, то есть человеку становится легче дышать. Но не всегда, не всем и не надолго.
«Больные плачут, но это единственный шанс на жизнь»
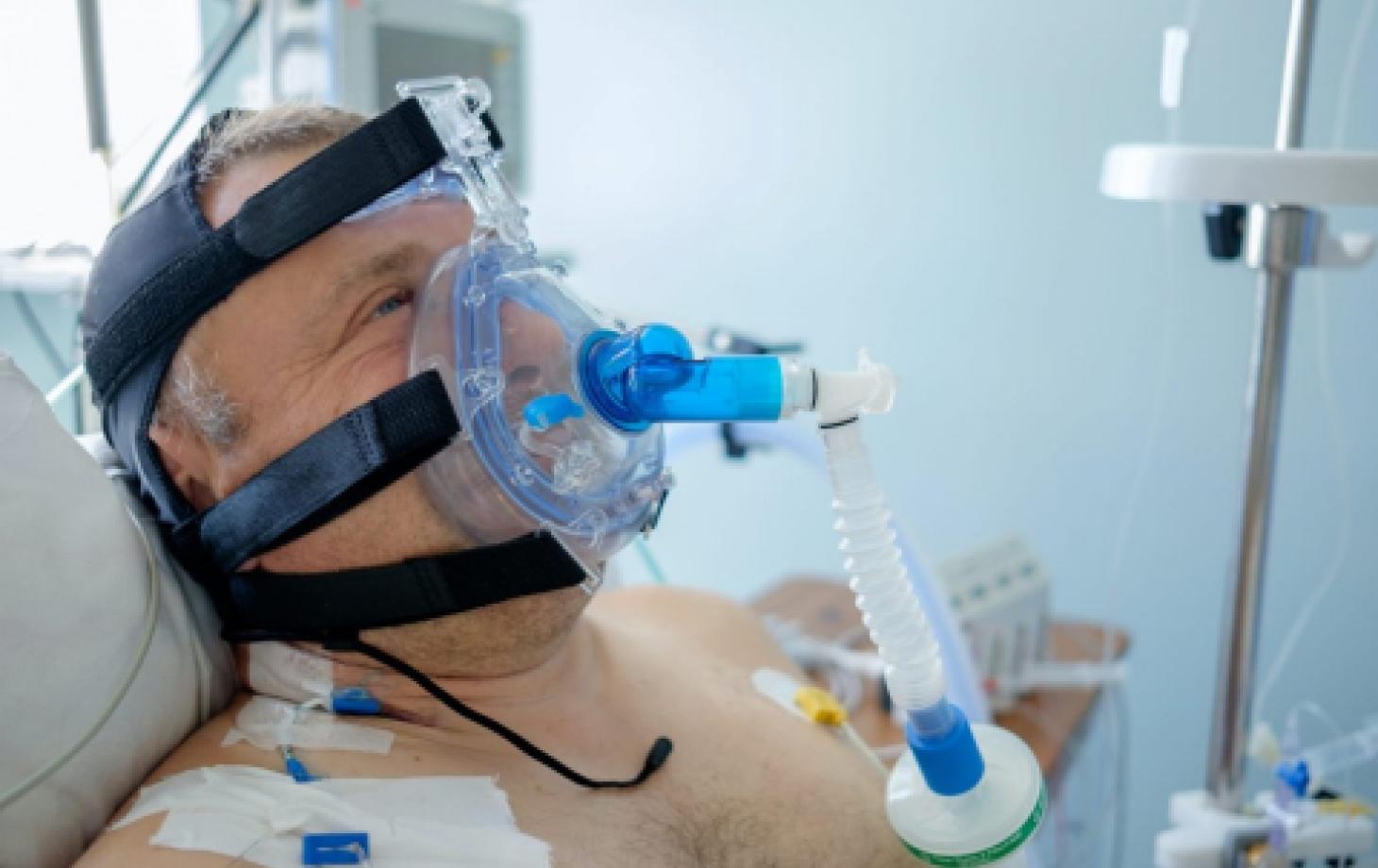
— Если через несколько минут/часов врач видит, что пациенту не становится легче, и он продолжает задыхаться, его переводят на маску CPAР (сипап). Что это такое? К лицу пациента прикладывается специальная маска, которая герметично прилегает к коже, закрывая нос и рот больного. Маска подключается к аппарату, который под давлением «вдувает» насыщенный кислородом воздух в лёгкие пациента. Пациент при этом все ещё находится в сознании и испытывает не самые приятные ощущения. Какие?
Находясь в автомобиле, движущемся со скоростью около 100 км/час, высуньте голову из окна лицом вперёд и попробуйте подышать. Или проще: возьмите фен для сушки волос, включите его на максимальный режим, направьте его себе в лицо с расстояния 20 см и подышите. Вот так дышат пациенты с маской СРАР.
Маска эта плотно привязывается к голове пациента, и ему приходится лежать с ней по несколько часов в день, но чаще — целыми днями, а иногда неделями. Все это время пациенты в сознании, и врачи объясняют им, что хоть это и тяжело, но им нужно стараться дышать через эту маску, так как это для них — единственный шанс на жизнь. Больные плачут, им тяжело, им больно, но они хотят жить и поэтому стараются. Стараются дышать, регулярно переворачиваются на живот, на один бок, потом на другой, выполняя все указания врачей. При этом они продолжают принимать огромное количество антибиотиков, спазмолитиков, гормонов и других лекарств, которые нужны для лечения пневмонии и других осложнений коронавирусной инфекции.
В таком состоянии больной может провести день, неделю и даже больше. Если повезет и организм будет отвечать на лечение, через определенное время лёгкие начнут восстанавливаться, маску СРАР снимут, и лечение продолжится дальше. Но так везёт не всем, далеко не всем.
Как подключают пациента к аппарату ИВЛ
— Очень часто даже в положении «на животе», даже с маской СРАР, даже при назначении лучших антибиотиков и других лекарств больному лучше не становится. Он продолжает задыхаться, при этом частота дыханий может доходить до 30 и более в минуту (попробуйте, каково это, делать вдох-выдох каждые 1,5–2 секунды). Не забывайте, что все это время (часы, дни) у пациента ощущения такие, как будто он только что взбежал по лестнице на 9 этаж за минуту. Он говорит врачу, что ему тяжело дышать, что он задыхается, что он боится умереть и что хочет жить.
На данном этапе (а иногда и раньше) у врача не остаётся другого выбора, кроме как подключить пациента к аппарату ИВЛ (искусственной вентиляции лёгких).
Как это происходит? Больного вводят в состояние, подобное наркозу во время операции: он засыпает и перестает чувствовать боль и вообще что-либо. После этого ему в горло (в трахею) вводится пластиковая трубка, которая подключается к аппарату и через которую аппарат вентилирует лёгкие (то есть дышит за пациента).
Для медицинского персонала при этом начинается самый тяжёлый период: больного на ИВЛ по несколько раз в день переворачивают со спины на живот, с живота на бок, потом снова на спину и по новой. При этом некоторые больные (больше половины, а то и 2/3) весят за 100 кг (а были и по 150, и по 200). И переворачивают их не специально подготовленные, физически крепкие люди, а санитарки, медсестры и врачи. Да да, стокилограммовых пациентов переворачивают женщины, причем одного больного нужно переворачивать по 4-5 раз в день, а таких больных в отделении реанимации обычно от 2 до 5–6, иногда и больше.
Если интубированному больному повезет, его организм ответит на лечение и его лёгкие начнут восстанавливаться, через несколько дней его отключат от аппарата ИВЛ и снова поставят на маску СРАР, затем на обычную маску. При этом не исключено, что пациенту может снова стать хуже и его снова подключат к ИВЛ, после чего все начнется заново.
«Спит и не понимает, что умирает»
— Но есть и другой сценарий: несмотря на лечение, несмотря на усилия врачей, несмотря на СРАР и ИВЛ, состояние пациента продолжает ухудшаться, поражение лёгких прогрессирует, сатурация продолжает падать, и падать, и падать. И сделать уже нельзя ничего. «Положительный» (не то слово, совсем не то, но другого подобрать не могу) момент во всем этом лишь тот, что пациент при этом находится с медикаментозном сне, не чувствует невыносимой одышки и вообще ничего не чувствует, не страдает. Он спит и не понимает, что умирает. А он умирает.
Из-за недостатка кислорода в первую очередь отмирают клетки мозга, потом отказывают другие органы, и под конец происходит остановка сердца, и «завести» его уже не удается даже во время реанимации. Человек умер, для него страдания закончились.
А для дежурного врача наступает один из самых тяжёлых (по моему мнению) моментов: он берет телефон, набирает записанный в истории номер, и.
— Здравствуйте, вам звонит врач из реанимации по поводу пациента *******, кем вы ему приходитесь? К сожалению, вынужден сообщить, что ваша мама (ваш папа, ваша бабушка, ваш дедушка, ваша сестра, ваш брат, ваш сын, ваша дочь) скончалась.
Как реагируют люди на такой звонок? Рассказывать не буду, сами догадываетесь. А врач снова надевает костюм и идёт к следующему больному, бороться за следующую жизнь, понимая, что победят в этой битве не все.
Как умирает больной с ковидом. К сожалению, в последние недели случаев заражения коронавирусной инфекцией становится.
Коронавирус и ИВЛ: как лечат самых тяжелых пациентов
— На какие сутки обычно развивается коронавирусная пневмония, требующая серьезной медицинской помощи? Часто слышу, что поражение легких начинается еще до первых симптомов заболевания.
Степень тяжести и распространенность воспалительного процесса в легких напрямую зависят от так называемой вирусной нагрузки, то есть количества вирусных частиц, которые попали в организм человека. Свою роль играют и состояние иммунной системы, генетические особенности, наличие сопутствующих заболеваний. Соответственно, чем больше вирусных частиц, слабее иммунитет, тем быстрее развивается и тяжелее протекает процесс. Хронические заболевания или какие-то генетические особенности, врожденные патологии тоже могут привести к более тяжелому течению COVID-19.
Действительно, поражение легких начинается еще до появления первых симптомов заболевания, но это вполне закономерно. Не будет клинических симптомов, если нет поражения. Я бы сформулировала эту мысль по-другому: главной особенностью COVID-19 является то, что имеющаяся у пациента клиническая картина часто не соответствует степени поражения легких. Этот феномен проявляется, например, неожиданными находками двусторонних пневмоний при случайно выполненных рентгенографии или компьютерной томографии легких. То есть человек чувствует себя хорошо, серьезных жалоб нет, а обратился в учреждение здравоохранения с каким-то другим заболеванием, ему выполнили КТ или рентген и нашли пневмонию. При этом характерных признаков воспаления (кашля, температуры, одышки) не было. Эта особенность коронавирусной инфекции и ставит ее в уникальное положение, когда приходится предпринимать комплекс шагов для своевременного выявления.
— В ситуации, если это случайно выявленная пневмония, она протекает легко или может перейти в тяжелую форму?
К слову, на многих смартфонах, фитнес-трекерах, умных часах есть функция пульсоксиметра. Например, в некоторых моделях смартфонов на задней панели рядом с камерой находится датчик сердечного ритма. К нему надо приложить палец и с помощью установленного приложения измерить уровень сатурации и частоту сердечных сокращений.
— В каких случаях принимается решение о подключении пациента с COVID-19 к аппарату искусственной вентиляции легких? Речь идет о пограничных состояниях?
— В принципе некорректно сравнивать летальность среди тех пациентов, которые находились на аппарате искусственной вентиляции легких, и тех, которые обошлись без ИВЛ. Это две совершенно разные группы. В аппаратном дыхании нуждаются люди, которые по каким-то причинам не могут дышать самостоятельно, у них критически нарушен газообмен в легких: кислород не может перейти из легочной альвеолы в кровь, а углекислый газ, наоборот, из крови в альвеолу. Это угрожающая жизни ситуация, поэтому перевод на ИВЛ действительно в какой-то мере последний шанс на спасение.
Что касается SARS-COV-2, который вызывает COVID-19, на сегодня лекарственных средств с хорошей доказательной базой против этого вируса нет. Мы уповаем на ответ собственной иммунной системы человека. Аппаратная поддержка (по сути, искусственное жизнеобеспечение) дает время организму справиться с вирусной нагрузкой.
— Есть ли методы, позволяющие отсрочить перевод пациентов с коронавирусом на искусственную вентиляцию легких?
На ИВЛ переводятся только те пациенты, у которых кислородотерапия с помощью носовых катетеров или лицевой маски и поворот на живот были неэффективны. Если эти меры не позволяют добиться улучшения оксигенации, мы принимаем решение о переводе на аппаратное дыхание, что позволяет моделировать функцию дыхания и увеличить процент кислорода в подаваемой смеси.
— Пожалуй, только высококлассный специалист четко знает, когда человека нужно переводить на ИВЛ. Ведь промедление, как и спешка, может сыграть не в пользу человека.
— Действительно, это должны быть высококвалифицированные анестезиологи-реаниматологи со стажем. На самом деле есть ряд еще более тонких и информативных показателей, кроме сатурации. Например, в реанимационных отделениях мы берем артериальную кровь для проведения лабораторных исследований, анализируются ее кислотно-основное состояние и газовый состав. Если парциальное напряжение кислорода меньше определенного уровня, это является абсолютным основанием для перевода на искусственную вентиляцию легких.
— А проводится ли обучение врачей в регионах? Ежедневно появляются новые знания по ведению коронавирусных пациентов, этот опыт важно донести до коллег.
— За каждым регионом закреплены консультанты, которые оказывают методологическую и практическую помощь, при необходимости могут выехать в конкретную больницу. Например, я закреплена за Гомельской областью. Кроме того, мы записываем видеолекции для докторов. Работы много, но она слаженная, врачи знают, что им делать.
Что касается перевода на ИВЛ, после 2009 года, когда была вспышка пневмоний, вызванных свиным гриппом, наша служба получила уникальный опыт. За эти годы мы очень далеко шагнули. В Беларуси накоплены знания и методики выхаживания пациентов с тяжелыми респираторными дистресс-синдромами, поэтому к этой пандемии мы были хорошо подготовлены. Аппаратов искусственной вентиляции легких у нас достаточно, есть квалифицированные кадры.
По данным наших зарубежных коллег, и мы это видим тоже, частота тромбозов у пациентов с COVID-19, находившихся в отделениях реанимации и интенсивной терапии, составляет порядка 30%. То есть у каждого третьего пациента с тяжелым течением COVID-19 имеют место какие-либо тромботические осложнения. Это могут быть тромбозы глубоких вен, тромбоэмболия легочной артерии, острый коронарный синдром, инфаркты или ишемические инсульты. Еще одной особенностью коронавирусной инфекции является то, что при COVID-19 отмечается полиорганность повреждения. То есть страдают не только легкие, но и сердце, и почки, и нервная система. А в этом случае ИВЛ не поможет, нужно улучшать реологические свойства крови.
— Многих ли пациентов удается отключить от ИВЛ и перевести в палату?
— Вопреки распространенному среди обывателей мнению, ИВЛ не приговор, отключить от аппарата удается достаточно много пациентов. Однако нужно понимать, что процесс отлучения может занимать до двух третей всего времени нахождения на искусственной вентиляции легких. Снять пациента с ИВЛ непросто, это искусство.
У человека, которого в критическом состоянии перевели на аппаратное дыхание, в течение нескольких дней развивается атрофия мышц. Особенно это касается пожилых людей, которым и так свойственна возрастная естественная потеря массы и силы мышц. Если пациент неделю находился на ИВЛ, заставить его мышцы снова работать становится очень сложно. Процесс отлучения пожилых от искусственной вентиляции легких занимает дни, недели. Обязательно приходит реабилитолог, делаем гимнастику и т.д.
— Как проходит отлучение пациента от ИВЛ? Есть ли какие-либо техники тренировки дыхания?
Процесс отлучения от аппарата постепенный. Как я отмечала, он может занимать от нескольких дней до нескольких недель в зависимости от возраста пациента, тяжести заболевания. Сначала мы тренируем дыхание с помощью аппарата, постепенно изменяя параметры. Условно говоря, здоровый человек делает 16 вдохов в минуту. Мы выставляем специальный режим вентиляции, чтобы аппарат дышал за пациента 12 раз, а остальные четыре вдоха он делал сам. Затем начинаем снижать аппаратную поддержку и в итоге выставляем режим спонтанного дыхания. И только тогда, когда у человека появляются силы, ставится вопрос о том, чтобы полностью снять его с ИВЛ.
— Нуждаются ли пациенты с COVID-19 после этого в длительной реабилитации?
— Все пациенты, которые проходят через критические состояния в реанимации, в том числе после пневмоний, нуждаются в длительной реабилитации. И легкие нужно восстановить, и оправиться от стресса. У нас ежегодно есть пациенты с тяжелыми пневмониями, дистресс-синдромами, система их реабилитации хорошо налажена.
— Может ли экстракорпоральная мембранная оксигенация (ЭКМО) стать альтернативой ИВЛ при лечении коронавирусных пациентов?
— ЭКМО широко применяется, в частности, в кардиохирургии. Что касается тяжелых форм ОРДС, экстракорпоральная мембранная оксигенация показана пациентам с тяжелыми его формами, когда кислород не проходит из альвеол в кровь, то есть при неэффективности поддержания газообмена с помощью ИВЛ. Однако эта процедура непростая, очень дорогая и требует специально подготовленного персонала. Ни в одной стране мира ЭКМО не является панацеей и не может служить полноценной альтернативой ИВЛ, потому что тяжесть состояния связана не только с респираторными нарушениями, но и тромбозами, тромбоэмболиями и диссеминированным внутрисосудистым свертыванием крови.
Метод может точечно использоваться в отдельных случаях при ряде условий. При COVID-19 ЭКМО на сегодня используется нечасто. С момента начала эпидемии пациентам с подтвержденным диагнозом во всем мире проведено более 800 таких процедур, в том числе свыше 200 в Европе. С учетом количества заболевших это очень маленький процент.
— По прогнозам экспертов, коронавирусом переболеет большая часть земного шара. К счастью, 80-85% перенесут заболевание бессимптомно или в легкой степени. Какие рекомендации можно дать населению, чтобы не допустить тяжелого течения болезни и, соответственно, не попасть на ИВЛ?
Избежать встречи с вирусом будет трудно. Сейчас многие эксперты действительно прогнозируют, что около 70% населения земного шара переболеют. Этот вирус имеет тенденцию встроиться в обычную сезонную заболеваемость, поэтому не встретим его сегодня или завтра, встретим через год. В любом случае нужно постараться снизить вирусную нагрузку с помощью тех рекомендаций, которые дает наша система здравоохранения. Это очень простые правила, которые можно соблюдать и при этом работать и жить активной жизнью.
Например, группе риска в общественных местах желательно носить маски. Здоровым людям, кто не входит в группу риска, это не обязательно. Вместе с тем призываю к ответственности: если вы чувствуете себя плохо, вам не здоровится, проявите уважение к обществу и тоже наденьте маску, чтобы не заразить тех, кто находится рядом с вами.
Если вы не равнодушны и заботитесь об экологии, пользуйтесь в быту многоразовыми масками. Сейчас их в магазинах полно, на любой вкус и цвет, и стоят недорого. Неприятно видеть кучи выброшенных масок, валяющихся на земле возле лечебных учреждений, магазинов, во дворах. Да и в океане уже плавают тонны масок.