края позвонков заострены что это
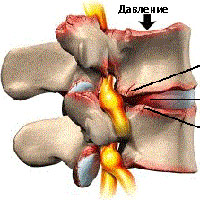
Остеофиты позвоночника
Причины
Повседневные нагрузки на позвоночник со временем приводят к дегенерации межпозвонковых дисков и изнашиванию суставов позвоночника. При сочетании таких факторов как возраст, травмы, плохая осанка увеличивается воздействие на костные структуры и суставы позвоночника. По мере изнашивания межпозвонкового диска происходит большая нагрузка на связки и суставы, что приводит к утолщению связок, накопление извести в связках, а также трение в суставах, в свою очередь, ведет к избыточному росту костных образований. Это способствует образованию остеофитов.
Дегенеративные изменения в тканях начинаются уже в молодом возрасте, но обычно это медленный процесс и не приводит к воздействию на нервные структуры до тех пор, пока человек не достигает возраста 60-70 лет.
Факторы, которые могут ускорить дегенеративный процесс и рост остеофитов в позвоночнике, включают в себя:
Наиболее частой причиной развития остеофитов считается артроз фасеточных суставов, что нередко способствует возникновению болей в спине у пациентов в возрасте старше 55 лет. Артроз фасеточных суставов может приводить к болям в пояснице и скованности в утренние часы, болевой синдром по мере двигательной активности уменьшается, а к вечеру вновь усиливается.
Наиболее распространенной причиной шейного и поясничного остеоартрита является генетическая предрасположенность. Пациенты могут отмечать появление симптомов остеоартрита в возрасте от 40 до 50. Мужчины более склонны к развитию симптомов в более раннем возрасте, однако у женщин с наличием остеофитов симптоматика бывает более выраженной.
Симптомы
Наиболее частыми симптомами являются боль в пояснице или боль в шее, вследствие воспалительных процессов в суставах и мышечного спазма, как реакция на воспаление. Типичные симптомы включают в себя:
Симптомы, обусловленные остеофитами усиливаются при физических нагрузках и уменьшаются после отдыха. Кроме того, симптомы могут уменьшаться после наклона туловища вперед и сгибании в талии. При компрессии остеофитами нервов могут появиться следующие симптомы:
В очень редких случаях могут быть нарушения функции кишечника и мочевого пузыря. Но такие симптомы могут быть связаны не только с остеофитами, но и с такими заболеваниями, как сахарный диабет, нарушение кровообращения в конечностях, опухоли спинного мозга, переломы позвоночника, инфекции позвоночника. Кроме того, многие симптомы при остеофитах аналогичны таковым при ревматологических заболеваниях (ревматоидный артрит, СКВ), а также похожи на симптомы при компрессии грыжей диска нервных корешков. В связи с тем, что симптомы при остеофитах схожи с другими медицинскими состояниями, необходимо полноценное обследование для выяснения точного диагноза.
Диагностика
Диагностика начинается с клинического обследования. Врач должен сначала провести детальный осмотр, неврологическое обследование для оценки работы нервных корешков и выявление признаков компрессии корешков или спинного мозга. На основании осмотра, истории заболевания, жалоб пациента врач назначает необходимый план обследования, включающий следующие методы исследования:
ЭНМГ позволяет определить нарушение проводимости по нервному волокну и определить как степень повреждения, так и уровень повреждения нервных волокон. Рентгенография нередко назначается в первую очередь для диагностики остеофитов и позволяет визуализировать остеофиты в позвоночнике. Кроме того рентгенография позволяет обнаружить и другие изменения в костных тканях позвонков.
Компьютерная томография (КТ) или МРТ может предоставить более подробную информацию об изменениях в структурах позвоночника как в костных, так и мягкотканных, и обнаружить наличие компрессии нервных корешков или спинного мозга.
Данные нейровизуализации позволяют врачу выбрать адекватную тактику лечения как консервативную, так и в случаях необходимости оперативную, в зависимости от наличия признаков компрессии нервных структур в корреляции с клиническими данными.
Лечение
Существует широкий спектр возможных вариантов лечения остеофитов, сопровождающихся симптоматикой.
У большинства пациентов с мягкой или умеренной компрессией нервов и раздражением от остеофитов возможно консервативное лечение.
Медикаментозное лечение, например противовоспалительные препараты или мышечные релаксанты, в течение нескольких недель.
Покой в течение короткого промежутка времени, который позволяет уменьшить воспалительные явления в суставах.
ЛФК. После уменьшения болевой симптоматики подключаются физические упражнения с постепенным увеличением объемов нагрузки.
Мануальная терапия и массаж позволяют увеличить мобильность двигательных сегментов, снять мышечный спазм.
Эпидуральные инъекции стероидов могут быть полезны при воспалительных процессах в фасеточных суставах, позволяя уменьшить воспаление, отек, и, таким образом, улучшить симптоматику.
Физиотерапия. В настоящее время существуют физиотерапевтические методы лечения (например, ХИЛТ – терапия или УВТ) которые позволяют добиваться хороших результатов лечения.
В тех случаях, когда консервативное лечение оказывается не эффективно или же есть выраженная компрессия корешков или спинного мозга, необходимо решать вопрос об оперативном лечении.
Задача хирургических методов лечения это провести декомпрессию нервных структур. Удаление остеофитов позволяет избавиться в большинстве случаев от симптоматики. Но иногда бывает так, что неврологическая симптоматика может сохраняться и в послеоперационном периоде, и в таких случаях имеет место длительный период компрессии нервных структур и необратимые изменения в нервных волокнах. Или: Но в некоторых случаях неврологическая симптоматика может сохраняться и в послеоперационном периоде, и тогда наиболее вероятен длительный период компрессии нервных структур и необратимые изменения в нервных волокнах.).
Исследования показали, что возраст не является основным фактором, определяющим возможность проведения оперативного лечения остеофитов. Тем не менее, заболевания, часто связанные с возрастом, такие, как гипертоническая болезнь, диабет, заболевания сердца могут увеличивать риск хирургических операций и замедлять восстановительные процессы, и, следовательно, должны приниматься во внимание при принятии решения об оперативном лечении.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Остеофиты позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Остеофиты — патологическое разрастание костной ткани или перерождение ткани связок, образующее заостренные шипы или наросты по краям сегментов позвоночника. Развитию патологии способствуют возрастные дегенеративные изменения, постоянные нагрузки, излишняя масса тела и малоподвижный образ жизни. В качестве последствий больному человеку грозят неврологические осложнения, возникновение сильных болей, потеря подвижности и инвалидность. Для лечения используют консервативный и хирургический методы. Рассмотрим, что это такое остеофиты или краевые костные разрастания тел позвонков, возможно ли приостановить процесс и какое лечение эффективно.
Рассказывает специалист ЦМРТ
Дата публикации: 19 Мая 2021 года
Дата проверки: 26 Мая 2021 года
Содержание статьи
Причины образования остеофитов
Медиками выявлен ряд причин, влияющих на развития остеофитов:
На образования остеофитов влияют недостаток витаминов и недостаточное питание, стрессы, вредные привычки, гормональные сбои, малоподвижный образ жизни и плохая экология. Риск увеличивается с возрастом, поэтому с 40 лет необходимо проходить ежегодные обследования.
Симптомы
Патология дает общие и различающиеся в зависимости от локализации симптомы.
Остеофиты шейного отдела позвоночника — головокружение и головные боли, звон в ушах, иррадиация боли в плечи, руки.
Остеофиты грудного отдела позвоночника — усиление боли при чихании, глубоких вдохах или кашле.
Остеофиты поясничного отдела позвоночника — иррадиация боли в ягодицы, стопы, нарушение мочеиспускания.
К общей симптоматике относят:
При разрастании костной ткани происходит сдавливание спинного мозга и сосудов, нарушение нервной проводимости и питания поврежденных областей, возникают осложнения неврологического характера.
Классификация и виды
Остеофиты классифицируют по локализации, генезу, структуре и форме наростов. По области образования выделяют следующие виды: передние, задние, переднебоковые (клювовидные) и заднебоковые. Последние опасны при локализации в шейном отделе — при разрастании или дорсальном выпячивании диска воздействуют на спинной мозг и нервные окончания.
В зависимости от причины возникновения, различают следующие виды:
Как диагностировать
Диагностика заключена в проведении детального и неврологического осмотра для оценки чувствительности нервных корешков, выявления компрессии.
Аппаратная диагностика включает:
Комплексное обследование поможет составить полную клиническую картину и выработать адекватные меры лечения.
Лечение спондилеза
Спондилез — это обобщенный термин, которым называют хроническое невоспалительное заболевание позвоночника и которое сопровождается постепенным изнашиванием и разрушением фиброзного кольца межпозвонкового диска, уплотнением передней продольной связки и образованием краевых костных разрастаний (остеофитов) тел позвонков вдоль оси позвоночника.
Спондилез очень коварное заболевание, так как он длительное время не имеет клинических проявлений. Постепенно под влиянием различных причин ткани позвоночного столба теряют эластичность, появляются дополнительные костные разрастания в местах избыточной нагрузки — остеофиты, которые распространяются от позвонка к позвонку и приводят к их сращению. При дальнейшем прогрессировании процесса начинают страдать сосуды, нервы, мышечная ткань и близлежащие органы.
Данным заболеванием почти одинаково страдают как мужчины, так и женщины старше 50 лет. Но первые признаки появляются уже в возрасте 20-30 лет.
Причины возникновения спондилеза
Клиническая картина
У спондилеза есть два основных проявления заболевания – это болевой синдром и ограничение подвижности позвоночника.
Болевой синдром возникает из-за разрастаний остеофитов, которые могут сдавливать сосуды и нервные корешки, а в тяжелых случаях и спинной мозг.
Боль может возникнуть в любом отделе позвоночника в зависимости от расположения патологического процесса. При изменениях в шейном отделе позвоночника появляется боль в области шеи с распространением в плечи, руки, лопатки и затылочную область. Если изменения возникают преимущественно в грудном отделе позвоночника, то боль может локализоваться не только непосредственно в области грудного отдела и между лопаток, но и отдавать по межреберным промежуткам (что может имитировать, например, клиническую картину инфаркта миокарда или заболевание желудка). Если же изменения появляются в пояснично-крестцовом отделе позвоночника, то боль локализуется в пояснице. Боль носит ноющий, тупой характер. Провоцировать ее может резкое движение или переохлаждение, но иногда она может появляться и в состоянии покоя. Ограничение движений наблюдается в любом отделе позвоночника, где происходит разрастание остеофитов (шейный, грудной или пояснично-крестцовый отделы). В тяжелых случаях может наблюдаться полная обездвиженность пораженного отдела позвоночника.
Диагностика
Диагностировать спондилез можно с помощью рентгена позвоночника, на котором можно обнаружить снижение высоты дисков, деформацию суставов и костные разрастания
Для более подробного обследования назначают компьютерную или магнито-резонансную томографию.
Лечение
Так как спондилез — это хроническое заболевание, связанное с развитием дегенеративных процессов, то излечить полностью его нельзя. Можно только перевести в стадию ремиссии, поэтому применяют симптоматическую терапию. Для купирования воспалительного процесса, болевых ощущений и спазма чаще всего назначают нестероидные противовоспалительные препараты, обезболивающие средства и миорелаксанты. Кроме медикаментозной терапии, отличные результаты в лечении дает физиотерапевтическое лечение, массаж, иглорефлексотерапия и другие вспомогательные методики. Поддерживать здоровье позвоночника помогают систематические занятия лечебной физкультурой.
Клиновидная деформация позвонков
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
Основной причиной развития нестабильности при врожденных аномалиях и застарелых повреждениях позвоночника является клиновидная деформация тел позвонков. Нарушение анатомического строения костей, составляющих спинной хребет, влечет за собой комплекс чувствительных и двигательных расстройств, вплоть до стеноза позвоночного канала. И только своевременная диагностика и грамотный комплексный подход к лечению позволяют значительно снизить болевой синдром и улучшить качество жизни пациентов.
Рассказывает специалист ЦМРТ
Дата публикации: 17 Июля 2021 года
Дата проверки: 06 Октября 2021 года
Содержание статьи
Причины клиновидной деформации
Клиновидными называют позвонки с неполностью сформированной или разрушенной второй половиной. Существует множество причин, приводящих к возникновению полупозвонков. Патологические изменения в строении позвоночника подразделяются на первичные (врожденные) и вторичные (приобретенные).
Основанием для появления клиновидности у детей служат:
Среди факторов риска, приводящих к возникновению клиновидных дефектов у здоровых детей и взрослых, следует выделить:
Симптомы клиновидной деформации
К самым характерным жалобам, с которыми обращаются к врачу, относят различные по интенсивности боли в спине, повышенную утомляемость при физических нагрузках и длительном нахождении в одной позе. Клиновидные позвонки в грудном отделе ухудшают работу легких и приводят к развитию одышки.
При поражении шейного отдела наблюдаются цефалгии. Клиновидная деформация позвонков поясничного отдела характеризуется болями, отдающими в ягодицы и нижние конечности, снижением рефлексов и различными расстройствами чувствительности. В ходе осмотра у пациента выявляют нарушение осанки, от незначительного бокового или кифотического искривления, до ярко выраженного горба и «куриной груди», с выступающей грудиной и ребрами.
Классификация и степени клиновидности
В клинической практике чаще встречается клиновидная деформация позвонков грудного отдела (Th7-Th12) и верхне-поясничной области, реже – в шейном отделе. Полупозвонки бывают:
Существует 3 степени клиновидной деформации:
При недостаточном развитии переднего ядра окостенения формируется передняя клиновидная деформация. Недоразвитие заднего ядра является причиной искривления, приводящего к образованию горба. При симметричном изменении тела позвонка со снижением высоты до 4 мм диагностируется вентральная клиновидность.
Диагностика
Для постановки диагноза применяются инструментальные методы обследования:
Самым безопасным и информативным методом, дающим всестороннюю оценку всем паравертебральным и спинномозговым структурам, является магнитно-резонансная томография. Именно она признана предопределяющим фактором при принятии решения о проведении хирургической коррекции.
К какому врачу обратиться
Лечением клиновидных дефектов занимается команда специалистов, включающая ортопеда-травматолога, вертебролога, невролога, реабилитолога, терапевта и пр.
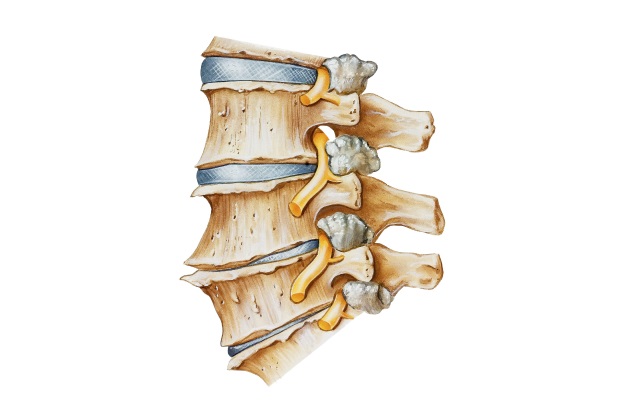
Костные разрастания тел позвонков
Лечение в нашей клинике:
Разрастание позвонков является защитной или компенсаторной реакцией организма, стремящегося сохранить максимальную целостность важнейшей структурной части опорно-двигательного аппарата.
Костные разрастания позвонков могут выявляться у людей разного возраста. Молодые пациенты в основном страдают от остеофитов, сформировавшихся после травматического воздействия. Это могут быть удары, ранения, трещины тел позвонков и их остистых отростков. Искривление позвоночника часто провоцирует образование крючкообразных наростов на задних, боковых и передних поверхностях тел позвонков.
Разрастания тел позвонков у пожилых людей в основном связаны с остеопорозом и геронтологическими изменениями в организме. Это может быть дегенерация хрящевой ткани, смыкание тел позвонков и катастрофическом снижении высоты межпозвоночных дисков и т.д. В более молодом возрасте (40 – 55 лет) остеофиты сопровождают ряд серьезных заболеваний позвоночного столба, таких как спондилез, спондилоартроз, остеохондроз, дорсопатия, грыжа, протрузия и т.д.
Проводить дифференциальную диагностику и разрабатывать эффективный курс лечения может только опытный врач вертебролог. Этот специалист сможет исключить другие вероятные патологии и расскажет о том, как правильно проводить терапию и реабилитацию для восстановления физиологической структуры тел позвонков и предотвращения дальнейшего прогрессирования патологии.
В Москве можно записаться на бесплатный прием к врачу вертебрологу или неврологу прямо сейчас. В нашей клинике мануальной терапии врач вертебролог бесплатно принимает всех, впервые обратившихся за помощью пациентов. В ходе консультации будет проведено полноценное обследование. После постановки точного диагноза доктор разработает индивидуальный план терапии.
Запишитесь на прием к вертебрологу прямо сейчас – для этого достаточно заполнить специальную форму, расположенную внизу этой страницы, или позвонить по указанному номеру телефона.
Причины разрастания позвонков
Краевые разрастания позвонков появляются в силу действия патологических факторов. Любые костные разрастания тел позвонков появляются не случайно. Это защитная реакция на механическое нарушение целостности ткани тела позвонка, межпозвоночного сустава (унковертебрального, фасеточного или дугоотростчатого). Если на поверхности тела позвонка появляются сколы и трещины, то они заполняются отложениями солей кальция. Так начинается процесс разрастания остеофита. При дальнейшей травматизации площадь костного нароста постепенно увеличивается. С течением времени может произойти полное срастание соседних тел позвонков или деформация межпозвоночных суставов. Позвоночный столб при этом полностью или частично утратит свою подвижность.
Основные причины, по которым развиваются краевые костные разрастания позвонков – это:
Особую опасность для здоровья позвоночго столба представляют болезни соединительной ткани, такие как ревматизм, системная красная волчанка, болезнь Бехтерева и т.д. У пациентов с подобными изменениями регистрируется постоянный воспалительный процесс в хрящевых и соединительных тканях. В результате этого формируются контрактуры и костные разрастания.
К факторам риска развития костных наростов на телах позвонков можно отнести:
Все возможные причины и факторы риска следует исключать до начала проведения лечения. Это позволит быстро восстановить целостность позвонков и исключить риск развития рецидива патологи в будущем.
Виды краевых разрастаний тел позвонков
Краевые разрастания тел позвонков могут быть передними, боковыми и задними. Они также подразделяются на виды в зависимости от локализации и типа костной мозоли.
Краевые костные разрастания тел позвонков часто образуются в поясничном отделе позвоночника в виду высокой амортизационной нагрузки на него. Они начинают формироваться в сравнительно молодом возрасте, создавая дискомфорт после физической нагрузки и ограничивая подвижность и гибкость позвоночго столба.
Крючкообразные краевые передние разрастания тел позвонков характерны для шейного отдела позвоночника. Если происходит постепенная дегенерация хрящевой ткани межпозвоночных дисков, то тела позвонков начинают сталкиваться друг с другом. На их поверхностях образуются трещины. Зачастую страдают межпозвонковые суставы. Для того, чтобы их защитить от разрушения, организм запускает механизм отложения солей кальция на крайних частях позвонков.
Достаточно редко встречаются разрастания тел позвонков в области грудного отдела. Но здесь в большей степени разрастанию подвержены суставные поверхности, входящие в реберно-позвоночное сочленение костей. При подобном типе разрастания часто травмируются окружающие мягкие ткани, страдает дыхательная функция легких.
Симптомы разрастания шейных позвонков
Разрастание шейных позвонков может начинаться в молодом возрасте. В группу риска входят люди, занятые сидячим трудом. В основном это офисные сотрудники, которые при работе за компьютером или с документацией вынуждены длительно время удерживать в статическом напряжении мышцы шеи и воротниковой зоны.
При этом нарушается микроциркуляция крови и лимфатической жидкости, происходит дегенерация и трансформация межпозвоночных дисков. В качестве компенсаторной реакции развивается клювовидное разрастание позвонков, оно дает специфические клинические признаки.
Если не лечить клювовидные разрастания тел позвонков, то может начаться процесс поглощения тел позвонков и их сращение между собой. Это приведет к утрате подвижности шейного отдела позвоночника и нарушению проходимости задних позвоночных артерий.
Клинические симптомы поражения данного отдела позвоночника следующие:
На рентгенографическом снимке видны костные разрастания.
Краевые костные разрастания тел позвонков грудного отдела
В большинстве случаев краевые костные разрастания грудных позвонков появляются на фоне сколиоза или травматического воздействия. Например, после падения на спину на твёрдую поверхность могут возникнуть краевые костные разрастания тел позвонков грудного отдела в области остистых отростков. Они ограничивают подвижность в этом отделе, создают препятствия для полноценного расширение грудной клетки при совершении вдоха.
Основные клинические проявления данной патологии:
При переднем расположении краевых разрастаний может травмироваться костный мозг. Это дает выраженные неврологические проявления патологии: онемение отдельных участков тела, парезы и параличи мышц, ощущение бегающих мурашек и т.д.
Краевые костные разрастания тел позвонков поясничного отдела
Массивные краевые костные разрастания замыкательных пластинок позвонков часто диагностируются в поясничном отделе, поскольку на него оказывается значительная амортизационная и физическая нагрузка. Краевые костные разрастания тел позвонков поясничного отдела дают следующую клиническую картину:
Для диагностики необходимо обратиться на прием к вертебрологу. Доктор уже в ходе первичного осмотра сможет поставить точный диагноз. Он порекомендует сделать рентгенографический снимок, провести КТ и МРТ обследование. По результатам этих снимков можно будет установить локализацию костного разрастания и потенциальную причину их появления.
Как лечить костные разрастания
Лечение спондилезных разрастаний тел позвонков необходимо начинать с устранения той причины, которая их спровоцировала. Без этого все лечение может оказаться совершенно бесполезным. Передние костные разрастания тел позвонков можно лечить консервативным и хирургическим путем.
В официальной медицине используется хирургический способ восстановления позвонков. В мануальной терапии применяются методики, которые позволяют запустить инволюцию костных наростов и восстановить нормальное строение ткани.
В нашей клинике мануальной терапии для лечения костных разрастаний позвонков применяется лазерное воздействие, рефлексотерапия, физиопроцедуры, лечебная гимнастика и многие другие способы воздействия.
Начинается лечение всегда с тщательной дифференциальной диагностики Доктор проводит специальные тесты и мануальные исследования. После того, как установлена причина разрастаний, она устраняется с помощью лечебных мероприятий. Затем разрабатывается индивидуальный курс терапии, который позволяет восстановить подвижность позвоночного стола и устранить все патологические разрастания.
Если вам необходима квалифицированная помощь при болях в спине, то вы можете прямо сейчас записаться на бесплатный прием к вертебрологу или неврологу в нашей клинике мануальной терапии.
Помните! Самолечение может быть опасно! Обратитесь ко врачу