красный плоский лишай у ребенка чем лечить
Лишай у ребенка
Содержание статьи
Лишай у детей – это ряд инфекционных кожных заболеваний, имеющих вирусную или грибковую природу. Поражает один либо несколько участков тела. Внешне выглядит как воспаленные пятна и папулы или шелушащиеся узелки. Имеет высокую степень заразности.
Симптомы лишая у детей
Клинические признаки разных видов лишая у детей различаются. При этом есть ряд общих проявлений патологии:
Общее состояние и самочувствие не ухудшаются.
Как выглядит лишай у детей?
В зависимости от разновидности, лишай имеет характерные клинические проявления. Как правило, те или иные зоны тела поражает характерная сыпь:
Причины заболевания у ребенка
Лишай передается детям путем контакта с инфицированным человеком или животным. Возбудители заболевания – вирусы и три типа грибка:
Возбудители вирусного лишая могут находиться в организме долгое время бессимптомно и проявляться при снижении защитных механизмов – на фоне тяжелых заболеваний и длительного медикаментозного лечения, аллергии, хронических стрессов, систематически несбалансированного питания.
Методы диагностики
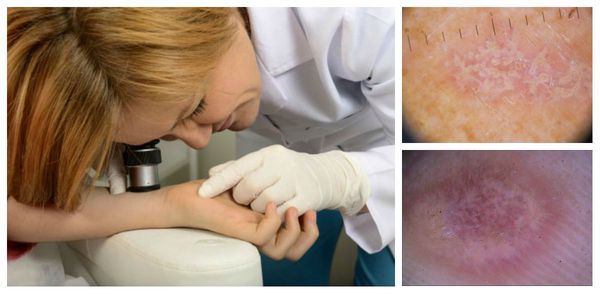
При подозрении на лишай отведите ребенка на прием к детскому дерматологу. Врач проводит опрос и осмотр – визуальный и с помощью ртутно-кварцевой увеличительной лампы Вуду. С помощью прибора специалист выявляет невидимые невооруженному глазу патологии кожи. Так, разные виды лишая светятся разными оттенками коричнево-желтого спектра.
Чтобы точно опередить тип возбудителя, назначают микроскопическое исследование соскоба пораженной кожи. При необходимости дополнительно делают биохимический анализ крови и общий анализ мочи. Полученные диагностические данные позволяют подбирать наиболее эффективную лечебную тактику.
Виды лишая у детей
То, как проявляется лишай на коже детей, зависит от вида этого заболевания.
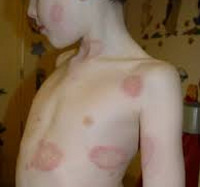
Опоясывающий (герпес)
Появляется у детей в возрасте старше 10 лет, которые в прошлом болели ветряной оспой. Начинается болезнь с недомогания, озноба, повышенной температуры тела. Ребенок ощущает покалывание, жжение в зонах, где позже появится сыпь. Через один-два дня формируются пузырьки, наполненные прозрачной жидкостью, диаметром до 5 мм. Во время активного образования сыпи присутствует лихорадка, возникают боли по ходу троичного и межреберных нервов, опухают лимфоузлы. Через несколько дней жидкость внутри пузырьков становится мутной, они засыхают, на их местах формируются корочки. Ребенок выздоравливает в течение двух-четырех недель. Ослабленные дети подвержены осложнениям: миелиту, менингиту, энцефалиту. Источник:
А.А. Свистунов, Т.И. Спиридонова, А.Л. Бакулев
Современные подходы фармакотерапии опоясывающего лишая
// Саратовский научно-медицинский журнал, 2008, №2(20), с.31-33
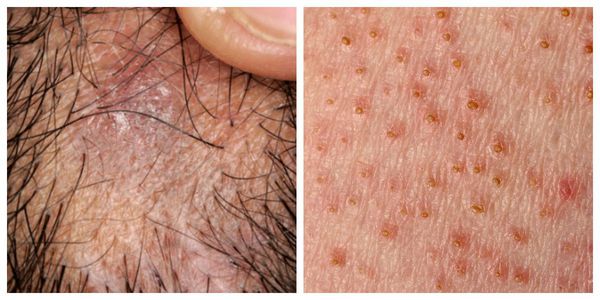
Стригущий лишай
Самый распространенный вид, имеет грибковую природу. Воздействию патологии подвергаются ногти, кожа, волосы. Эта форма патологии имеет у детей инкубационный период от одной до шести недель. Клиническая картина: красноватые пятна – овальные и круглые, – покрытые чешуйками кожи и корочками. Болезнь характеризуется сильным шелушением, жжением и зудом. Если поражена голова, то формируются очаги облысения. В пределах кожных пятен волосы выглядят обломанными на уровне до восьми миллиметров от поверхности головы. Иногда повышается температура тела, опухают лимфоузлы, снижается аппетит.
Эта форма болезни осложняется тем, что внешние признаки и лечение откладываются, по сравнению с моментом заражения. Если причина – это заражение от животного, то проявления болезни могут отсутствовать до недели. Если заражение произошло от другого ребенка, то инкубационный период длится до полутора месяцев. Чем лечить стригущий лишай, определяет врач после того, как будет уточнен вид грибка у ребенка. Обычно лечение проходит в домашних условиях, но иногда необходимо пребывание в стационаре.
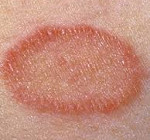
Розовый
Появляется на теле (на спине, животе, груди, боках, плечах). Сначала появляется ярко-розовое пятно диаметром до пяти сантиметров. Через одну-полторы недели от него распространяются мелкие высыпания. Форма – овальная. В центре пятен кожа шелушится, вокруг них – красный контур. Обычно сыпь локализуется в естественных кожных складках. Зуд обычно умеренный. Высыпания удерживаются до полутора месяцев, потом проходят без следа. Важно предотвратить их травмирование, вследствие чего может быть занесена инфекция.
Разноцветный
Чаще всего разноцветный лишай поражает верхнюю часть тела, волосистую часть головы и лицо ребенка. Сначала около волосяных луковиц формируются точки желтого оттенка, потом они вырастают до пятен, цвет которых – от розоватого до коричневого с желтым оттенком. Сверху пятна покрыты чешуйками. Постепенно они разрастаются и могут сливаться в обширные элементы. Цвет может стать бурым.
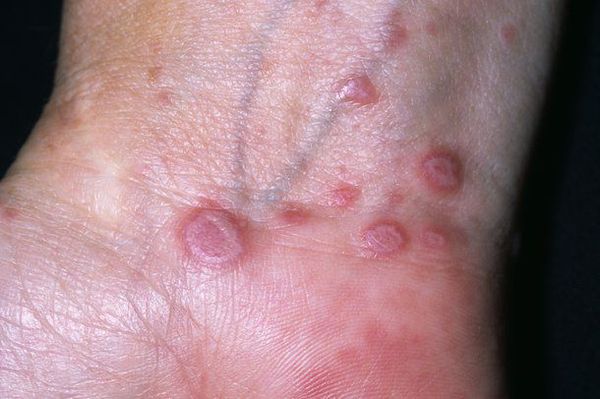
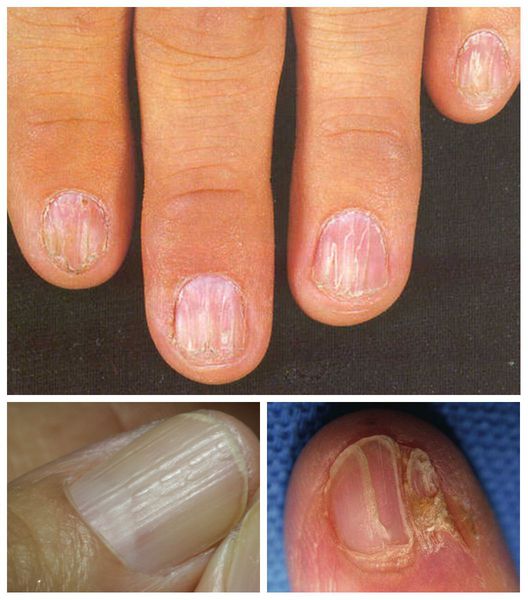
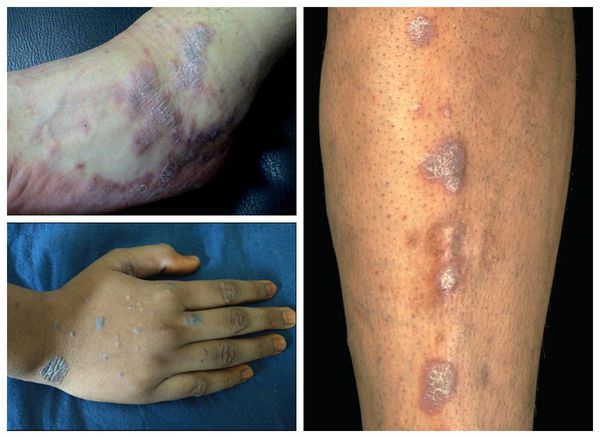
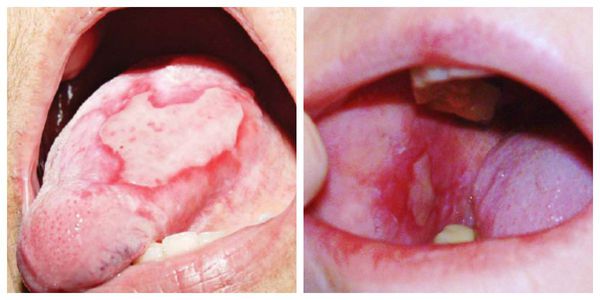
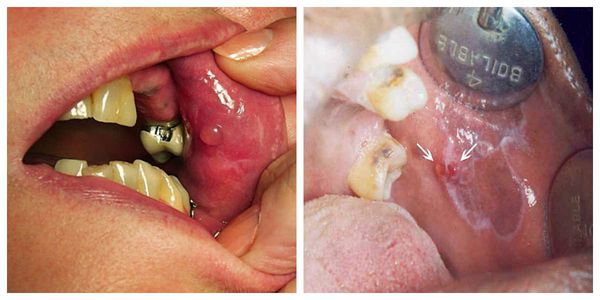
Красный плоский
У детей встречается редко. Поражает слизистые оболочки, кожу, ногти (иногда). Сыпь представляет собой красные или синюшные блестящие узелки до трех миллиметров размером. Тяжелый симптом – очень сильный зуд. Узелки постепенно разрастаются и сливаются в чешуйчатые бляшки. Высыпания локализуются в паху, подмышками, во рту, на внутренней поверхности бедер, на сгибах предплечий. Источник:
Л.А. Юсупова, Э.И. Ильясова
Красный плоский лишай: современные патогенетические аспекты и методы терапии
// Практическая медицина, 2013, №1-4(73), с.13-16
Как вылечить?
Лечение лишая комплексное; различается, в зависимости от его вида и выраженности у ребенка симптомов. Занимается этой патологией детский дерматолог.
Помимо этого, назначается гипоаллергенная диета. Источник:
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5110329/
Huyenlan Dinh, DO, Stephen M. Purcell, DO, Catherine Chung, MD, and Andrea L. Zaenglein, MD
Pediatric Lichen Sclerosus: A Review of the Literature and Management Recommendations
// J Clin Aesthet Dermatol. 2016 Sep; 9(9): 49–54
Уход за ребенком
Лишай можно вывести, только соблюдая правила гигиены, такие как: регулярная смена и стирка одежды, постельного белья, дезинфекция расчесок, зубной щетки ребенка и др., высокотемпературная глажка одежды.
Сколько лечится болезнь, зависит от ее формы и стадии. Важно и после исчезновения симптомов еще одну-две недели применять мазь, чтобы закрепить эффект.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Лишай у детей
Лишай у детей – группа инфекционных дерматозов грибковой или вирусной природы, протекающих с высыпаниями, зудом, шелушением, нарушением пигментации кожи, выпадением волос. У детей встречаются различные виды лишая (стригущий, разноцветный, красный плоский, отрубевидный, опоясывающий), имеющие специфические проявления. Для выявления лишая у детей проводится дерматологическая диагностика: осмотр кожи под лампой Вуда, микроскопия соскобов, вирусологическое и культуральное исследование. Лечение лишая у детей включает карантинные мероприятия, обработку пораженных участков кожи противогрибковыми, противовирусными, кортикостероидными препаратами, физиотерапевтическое воздействие.
Общие сведения
Лишай у детей – собирательный термин, обозначающий вирусные и грибковые заболевания кожи у детей, различные по этиологии, внешним проявлениям и течению. По статистике, тем или иным видом лишая поражается до 90% детей, посещающих различные детские учреждения. В детской дерматологии лишай чаще диагностируется у детей в возрасте до 14 лет. Ввиду того, что некоторые виды лишая высококонтагиозны и представляют опасность для окружающих детей и взрослых, при любых кожных изменениях необходимо показать ребенка педиатру, детскому дерматологу или инфекционисту.
Специалистам в области педиатрии наиболее часто приходится сталкиваться со случаями стригущего лишая (трихофитией и микроспорией), отрубевидного (разноцветного), розового (лишая Жибера), реже – красного плоского и опоясывающего лишая у детей.
Причины лишая у детей
С учетом вызывающих их возбудителей, лишаи у детей делятся на грибковые и вирусные. Заражение детей лишаем обычно происходит в коллективах (детском саду, школе, лагере), общественных местах (бассейнах, банях, парикмахерских), при тесном контакте с животными (собаками, кошками), несоблюдении правил личной гигиены.
Розовый лишай у детей обычно возникает после перенесенных респираторных и кишечных инфекций, вакцинации, острых лихорадочных состояний. Причины заболевания точно не известны; предположительно возбудителем выступает вирус герпеса человека типа 7 (HHV7), а инфекция передается воздушно-капельным или контактным путем. Розовым лишаем заболевают дети и взрослые в возрасте от 10 до 35 лет.
Этиология красного плоского лишая также изучена недостаточно. В настоящее время рассматривается ряд теорий (наследственная, вирусная, иммуноаллергическая, неврогенная, интоксикационная).
Опоясывающий лишай у детей больше известен как опоясывающий герпес. Заболевание вызывается вирусом герпеса Varicella zoster, который также является возбудителем ветряной оспы. После перенесенной ветрянки вирус «дремлет» в нервных ганглиях и активизируется под воздействием неблагоприятных факторов. Серонегативные дети, контактировавшие с больным опоясывающим лишаем, могут заболеть ветрянкой.
Наибольшая заболеваемость грибковым лишаем среди детей отмечается в теплое время года; вирусным – в холодные сезоны. К возникновению лишая у детей предрасполагает ослабление иммунитета, недостаток витаминов, переутомление; наличие ОРВИ, аллергических реакций, вегетоневрозов, повышенной потливости, мелких повреждений кожи.
Симптомы лишая у детей
Стригущий лишай у детей
Стригущий лишай является самым распространенным среди детей грибковым заболеванием, поражающим кожу, волосы, ногти. От момента заражения грибком до появления симптомов лишая у детей может пройти от 5 дней до 6 недель. При поражении кожи образуются отграниченные круглые и овальные пятна красноватого цвета. Кожа на этих участках покрыта корочками и чешуйками, сильно шелушится; иногда выражены зуд и жжение.
Если стригущий лишай у детей поражает волосистую часть головы, это сопровождается образованием крупного очага облысения округлой формы, в границах которого волосы обломаны (как будто подстрижены) на уровне 4-8 мм от кожи головы. Вокруг основного очага могут располагаться мелкие, иногда многочисленные аналогичные очажки поражения.
У ослабленных детей стригущий лишай может протекать с лимфаденитом, повышением температуры, снижением аппетита, головной болью, пиодермией, фолликулитом и перифолликулитом головы.
Отрубевидный (разноцветный) лишай у детей
Окраска пораженных участков может варьировать от светло-кремового до темно-бурого цвета, что послужило двоякому названию лишая у детей – отрубевидный или разноцветный. Зоны, пораженные лишаем, имеют свойство не темнеть от загара, что объясняет появление на коже у детей гипопигментированных участков.
Розовый лишай у детей
Красный плоский лишай у детей
Данная разновидность лишая у детей встречается крайне редко. При заболевании поражаются кожа, слизистые оболочки, редко – ногти. Дерматоз характеризуется мономорфной сыпью в виде плоских узелков ярко-красного или синюшного цвета с блестящей поверхностью, диаметром 2–3 мм. Красный плоский лишай сопровождается интенсивным зудом, лишающим детей сна. Сливаясь, узелки образуют небольшие бляшки с мелкими чешуйками на их поверхности.
Опоясывающий лишай у детей
Опоясывающий лишай (герпес) развивается у детей старше 10 лет и взрослых, перенесших в прошлом ветряную оспу. Появлению кожных высыпаний при опоясывающем лишае у детей предшествует гриппоподобное состояние – недомогание, познабливание, повышение температуры, ощущение жжения, онемения или покалывания по ходу чувствительных нервов, в зоне будущих высыпаний.
Через 1-2 суток на эритематозно-отечном фоне появляются группы пузырьков размером 0,3-0,5 см, заполненные прозрачным содержимым. Сыпь располагается линейно, по ходу крупных нервных стволов и нервных ветвей. В период активных высыпаний отмечается высокая лихорадка, иррадиирующие боли по ходу межреберных и тройничного нерва, лимфаденит. Спустя несколько дней содержимое пузырьков мутнеет и подсыхает; на их месте образуются корочки, которые затем отпадают, оставляя после себя легкую пигментацию. Выздоровление обычно наступает в сроки от 15 дней до 1 месяца.
При опоясывающем лишае у детей могут развиваться стоматит, конъюнктивит, кератит, иридоциклит, неврит зрительного и глазодвигательного нервов, невралгии. У ослабленных детей опоясывающий лишай может осложняться серозным менингитом, энцефалитом, миелитом.
Диагностика лишая у детей
Диагностика лишая у детей, а также определение его формы осуществляется детским дерматологом, микологом или инфекционистом. Для подтверждения предполагаемого диагноза врач проводит визуальный осмотр кожных покровов, специальные пробы, люминесцентную диагностику. Каждой форме лишая у детей присущи свои особенности морфологии элементов, а также характерная флюоресценция пораженных участков при осмотре кожи ребенка под лампой Вуда.
Для определения видовой принадлежности грибковых возбудителей проводится исследование соскоба кожи под световым микроскопом, бакпосев соскоба/отделяемого на микрофлору. С целью подтверждения диагноза красного плоского лишая у детей иногда приходится прибегать к биопсии кожи и исследованию морфологии клеток и тканей.
При опоясывающем лишае у детей может потребоваться проведение ИФА крови, консультаций детского невролога и детского офтальмолога.
Дифференциальная диагностика лишая у детей проводится с псориазом, экземой, локальными аллергическими реакциями, детскими инфекциями (корью, краснухой), витилиго, гнездной алопецией у детей (при стригущем лишае).
Лечение лишая у детей
Схема терапии лишая у детей зависит от вида инфекции и выраженности проявлений. Во всех случаях лечение должно проводиться под контролем врача-дерматолога. Заразные формы лишая требуют изоляции больного ребенка и временного прекращения контактов с ним других детей.
Терапия опоясывающего лишая у детей проводится противовирусными препаратами местного и общего действия (интерферон, ацикловир), анальгетиками, НПВС. Осуществляется смазывание очагов высыпаний зеленкой и другими дезинфицирующими растворами для предупреждения нагноительных осложнений. Очень эффективны при опоясывающем лишае у детей физиотерапевтические процедуры – соллюкс, УФО, ультразвуковая терапия, электрофорез, диатермия, магнитное поле. При выраженном болевом синдроме проводятся новокаиновые блокады, рефлексотерапия.
Важным моментом является строгое соблюдение правил гигиены (регулярная смена белья и одежды ребенка, их стирка и проглаживание; недопущение расчесывания элементов; дезинфекция предметов личной гигиены), временное исключение общих водных процедур, гипоаллергенное питание.
Профилактика лишая у детей
Факторами, позволяющими предотвратить заражение лишаем, служат: полная изоляция больного ребенка от здоровых детей; ограничение контактов детей с бездомными животными; регулярный осмотр домашних питомцев ветеринаром. Крайне важно уделять внимание укреплению иммунитета детей, прививать детям гигиенические навыки.
Лечение лишая у детей – долгий и требующий терпения процесс. Зачастую исчезновение видимых проявлений вовсе не означает полного выздоровления, поэтому необходимо строго выдерживать обозначенные врачом сроки терапии и карантина.
Что такое лишай красный плоский? Причины возникновения, диагностику и методы лечения разберем в статье доктора Костюковой Д. С., детского дерматолога со стажем в 8 лет.
Определение болезни. Причины заболевания
Симптомы красного плоского лишая
Для заболевания характерны:
Характерными признаками поражения кожи являются:
Патогенез красного плоского лишая
Так как красный плоский лишай — это хроническое заболевание, для которого характерен воспалительный процесс с последовательной сменой фаз:
В развитии заболевания главная роль принадлежит иммунным изменениям в организме. В крови и в области высыпаний происходит нарушение между клетками, регулирующими иммунный ответ. В крови образуются иммунные комплексы, при которых иммунная система не распознаёт собственные клетки. В результате вырабатываются лимфоциты, лейкоциты, иммуноглобулины. Это вызывает повреждение собственных тканей кожи и слизистой.
Классификация и стадии развития красного плоского лишая
По Международной классификации болезней (МКБ-10) выделяют несколько разновидностей болезни:
Также выделяют три стадии болезни:
По клинической картине выделяют множество форм заболевания.
Формы поражения кожи
Формы поражения слизистых оболочек
Осложнения красного плоского лишая
После высыпаний могут оставаться шрамы. Некоторые участки кожи, на которых были высыпания, темнеют. Возможно необратимое выпадение волос — алопеция.
Диагностика красного плоского лишая
Для подбора правильной тактики лечения необходимо сдать:
Чтобы выявить или исключить патологии со стороны внутренних органов, назначаются консультации других специалистов:
При сифилисе сыпь многообразна, представлена одинаковыми по величине папулами тёмно-красного цвета, плотными в основании, овальных очертаний, болезненных при надавливании (симптом Ядассона). Отмечается шелушение по типу воротничка Биетта — появление чешуек по краю папул, когда шелушение в центре уже закончилось. Также для этой болезни характерны положительные серологические реакции — наличие антител в сыворотке крови. При красном плоском лишае все эти признаки не наблюдаются, папулы красновато-фиолетового цвета с пупковидным вдавлением в центре, отличается зудом.
При атопическом дерматите слизистые оболочки не поражаются. Сыпь обычно локализуется на лице, сгибах колен и локтей. Вокруг высыпаний кожа утолщается.
При отрубевидном волосяном лишае (болезни Девержи) папулы желтовато-красного цвета, появляются на коже разгибательной части рук и ног, тыльной стороне пальцев (симптом Бенье — мелкое шелушение при поскабливании). Когда папулы сливаются, образуется поверхность, напоминающая тёрку, кожа становится плотной и грубой. Для красного плоского лишая данная картина не характерна.
Лечение красного плоского лишая
Лекарственная терапия предполагает следующие варианты лечения:
Прогноз. Профилактика
Методов профилактики не существует. Чтобы вовремя выставить диагноз, начать лечение и не допустить развития осложнений, нужно обратиться к врачу при первых признаках заболевания.
Для профилактики рецидивов красного плоского лишая нужно придерживаться здорового образа жизни, исключать приём лекарств, которые могут спровоцировать рецидив, избегать психоэмоциональных перенапряжений.
Красный плоский лишай
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ КРАСНЫМ ПЛОСКИМ ЛИШАЕМ
Шифр по Международной классификации болезней МКБ-10
L43
ОПРЕДЕЛЕНИЕ
Красный плоский лишай (КПЛ) – хроническое воспалительное заболевание кожи и слизистых оболочек, реже поражающее ногти и волосы, типичными элементами которого являются папулы.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
L43.0 Лишай гипертрофический красный плоский
L43.1 Лишай красный плоский буллезный
L43.2 Лишаевидная реакция на лекарственное средство
При необходимости идентифицировать лекарственное средство используют дополнительный код внешних причин (класс XX).
L43.3 Лишай красный плоский подострый (активный)
Лишай красный плоский тропический
L43.8 Другой красный плоский лишай
Этиология и патогенез
Этиология заболевания неизвестна. КПЛ рассматривается как аутоиммунное заболевание, при котором экспрессия неидентифицированного до настоящего времени антигена кератиноцитами базального слоя приводит к активации и миграции в кожу Т-лимфоцитов с формированием иммунного ответа и воспалительной реакции. Предполагается связь КПЛ с вирусным гепатитом С, однако убедительных данных, подтверждающих эту ассоциацию, не получено.
Заболеваемость КПЛ в Российской Федерации среди лиц в возрасте 18 лет и старше в 2014 году составила 12,7 случаев на 100000 соответствующего населения.
Наиболее часто КПЛ встречается у людей в возрасте от 30 до 60 лет. На долю женщин приходится 60–75% больных КПЛ с поражением слизистой оболочки полости рта и около 50% больных КПЛ с поражением кожи.
КПЛ редко встречается у детей, лишь 5% случаев заболевания приходится на пациентов детского возраста.
Клиническая картина
Cимптомы, течение
КПЛ характеризуется различной клинической картиной поражения кожи и слизистых оболочек, среди которых наиболее клинически значимо поражение слизистой оболочки полости рта, хотя при КПЛ высыпания могут отмечаться также на слизистых оболочках пищевода и аногенитальной области. Наиболее часто встречаются следующие формы поражения кожи при КПЛ:
1. Типичная.
2. Гипертрофическая, или веррукозная.
3. Атрофическая.
4. Пигментная.
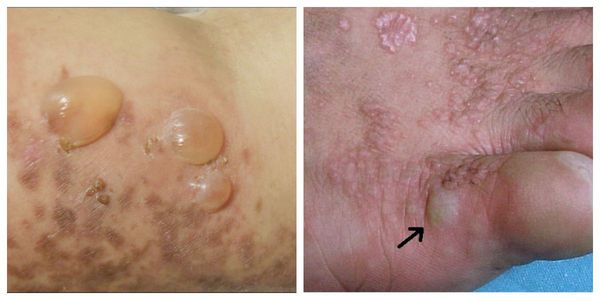
5. Пузырная.
6. Эрозивно-язвенная.
7. Фолликулярная.
Выделяют 6 форм поражений слизистой оболочки полости рта и красной каймы губ при КПЛ.
1. Типичная.
2. Гиперкератотическая.
3. Экссудативно-гиперемическая.
4. Эрозивно-язвенная.
5. Буллезная.
6. Атипичная.
Поражение кожи при КПЛ
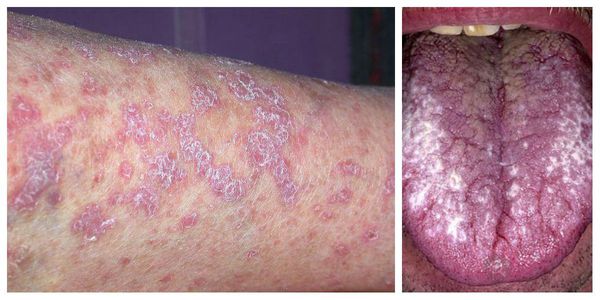
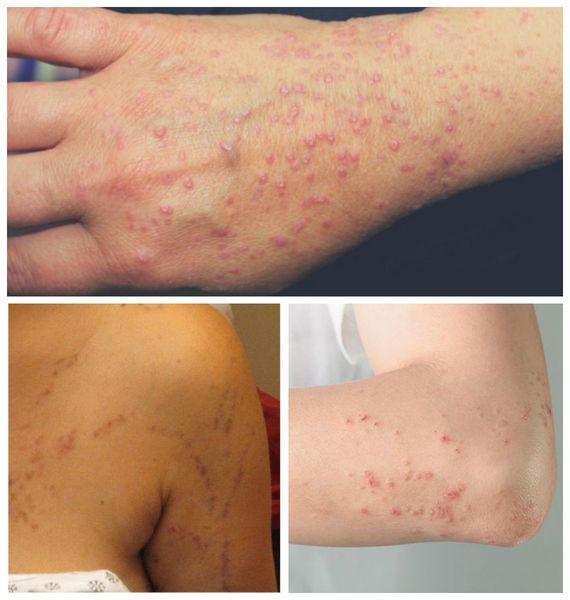
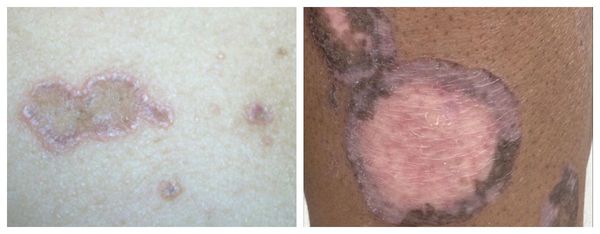
Поражение кожи при типичной форме красного плоского лишая характеризуется плоскими папулами диаметром 2–5 мм, с полигональными очертаниями, с вдавлением в центре, розовато-красного цвета с характерным фиолетовым или сиреневатым оттенком и восковидным блеском, более отчетливым при боковом освещении. Шелушение обычно незначительное, чешуйки отделяются с трудом. На поверхности более крупных узелков, особенно после смазывания маслом, можно обнаружить сетевидный рисунок (симптом сетки Уикхема).
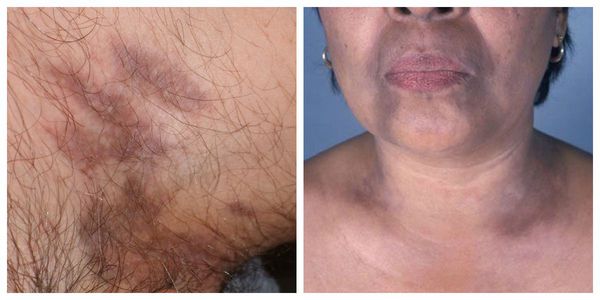
Характерным признаком красного плоского лишая является склонность к сгруппированному расположению высыпаний с образованием колец, гирлянд, линий. Реже узелки сливаются, образуя бляшки с шагреневой поверхностью. Вокруг бляшек могут возникать новые папулы, располагающиеся более или менее густо. В большинстве случаев сыпь локализуется симметрично на сгибательных поверхностях конечностей, туловище, половых органах, довольно часто – на слизистой оболочке полости рта. Редко поражаются ладони, подошвы, лицо. Субъективно больных беспокоит зуд. В период обострения КПЛ наблюдается положительный феномен Кебнера – появление новых узелков на месте травматизации кожи.
Гипертрофическая форма КПЛ характеризуется образованием бляшек округлых или овальных очертаний, диаметром 4–7 см и более. Цвет бляшек – ливидный с фиолетовым оттенком. Поверхность бляшек неровная, бугристая, испещрена бородавчатыми выступами с множеством углублений. По периферии основных очагов поражения могут обнаруживаться мелкие фиолетово-красноватые узелки, характерные для типичной формы КПЛ.
Атрофическая форма КПЛ отличается исходом высыпных элементов в атрофию. Поражение кожи чаще наблюдается на голове, туловище, в подмышечных впадинах и на половых органах. Высыпания немногочисленны, состоят из типичных узелков и атрофических пятен с лиловой и желтовато-бурой окраской. При их слиянии образуются синевато-буроватые атрофические бляшки размером от 1 до 2–3 см.
Пигментная форма КПЛ возникает остро, поражает значительную поверхность кожного покрова (туловище, лицо, конечности) и характеризуется множественными бурыми пятнистыми высыпаниями, которые сливаются в диффузные очаги поражения. При этом можно обнаружить как узелки, характерные для типичной формы КПЛ, так и пигментированные элементы. Пигментация кожи может сочетаться с характерными высыпаниями КПЛ на слизистых оболочках полости рта.
При эрозивно-язвенной форме КПЛ на коже и слизистых оболочках отмечаются эрозии, чаще с фестончатыми краями, размером от 1 до 4–5 см и более. Язвенные поражения встречаются редко, локализуются на нижних конечностях и сопровождаются болезненностью, усиливающейся при ходьбе. Края язв плотные, розовато-синюшной окраски, возвышаются над уровнем окружающей здоровой кожи. Дно язв покрыто вялыми зернистыми грануляциями с некротическим налетом.
Фолликулярная форма КПЛ характеризуется появлением преимущественно на коже туловища и внутренних поверхностей конечностей фолликулярных остроконечных папул, покрытых плотными роговыми шипиками. Сочетание фолликулярной формы КПЛ, рубцовой алопеции на волосистой части головы, а также нерубцовой алопеции в области подмышечных впадин и лобка известно как синдром Грэма-Литтла-Лассюэра.
Течение КПЛ с поражением кожи обычно благоприятное. Спонтанные ремиссии поражений кожи при КПЛ в течение 1 года после манифестации наблюдаются у 64–68% больных.
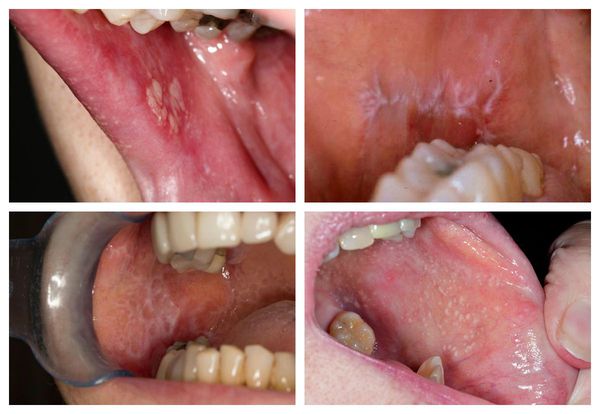
Поражение слизистой оболочки полости рта при КПЛ
Изменения слизистой оболочки полости рта при КПЛ чаще всего локализуются в области щек, языка, губ, реже –десен, нёба, дна полости рта.
Типичная форма КПЛ слизистой оболочки полости рта характеризуется мелкими папулами серовато-белого цвета до 2–3 мм в диаметре. Папулы могут сливаться между собой, образуя сетку, линии, дуги, причудливый рисунок кружева. Возможно появление бляшек с резкими границами, выступающих над окружающей слизистой оболочкой и напоминающих лейкоплакию. Субъективные ощущения при типичной форме КПЛ слизистой оболочки полости рта обычно отсутствуют.
Гиперкератотическая форма КПЛ отличается появлением на фоне типичных высыпаний сплошных очагов ороговения с резкими границами или появлением веррукозных разрастаний на поверхности бляшек. Больные могут отмечать сухость во рту и незначительную боль при приеме горячей пищи.
Экссудативно-гиперемическая форма КПЛ слизистой оболочки полости рта отличается расположением типичных серовато-белых папул на гиперемированной и отечной слизистой оболочке. Прием пищи, особенно горячей и острой, сопровождается болезненностью.
Эрозивно-язвенная форма КПЛ слизистой оболочки полости рта характеризуется наличием мелких единичных или множественных, занимающих большую площадь эрозий, реже – язв, неправильных очертаний, покрытых фиброзным налетом, после удаления которого наблюдается кровотечение. Для эрозивно-язвенной формы КПЛ характерно длительное существование возникших эрозий и язв, вокруг которых на гиперемированном и отечном основании могут располагаться типичные для КПЛ папулы.
Буллезная форма КПЛ слизистой оболочки полости рта характеризуется одновременным присутствием типичных папулезных высыпаний и беловато-перламутровых пузырей размером до 1–2 см в диаметре. Пузыри имеют плотную покрышку и могут существовать от нескольких часов до 2 суток. После вскрытия пузырей образуются быстро эпителизирующиеся эрозии.
Атипичная форма КПЛ слизистой оболочки полости рта представляет собой поражение слизистой оболочки верхней губы в виде симметрично расположенных очагов ограниченной застойной гиперемии, выступающих над окружающей слизистой оболочкой. Верхняя губа отечна.
КПЛ слизистой оболочки полости рта рассматривается как потенциально предраковое состояние с возможностью развития плоскоклеточного рака. Описаны случаи развития плоскоклеточного рака в хронических очагах КПЛ аногенитальной области, пищевода, при гипертрофическом КПЛ.
Спонтанные ремиссии КПЛ слизистой оболочки полости рта отмечаются у 2,8–6,5% больных, что намного реже, чем при поражениях кожи. Средняя продолжительность существования высыпаний на слизистой оболочке полости рта при КПЛ составляет около 5 лет, однако эрозивная форма заболевания не склонна к спонтанному разрешению. Типичная форма заболевания с ретикулярным расположением высыпаний на слизистой оболочке полости рта имеет лучший прогноз, так как спонтанная ремиссия происходит в 40% случаях.
Диагностика
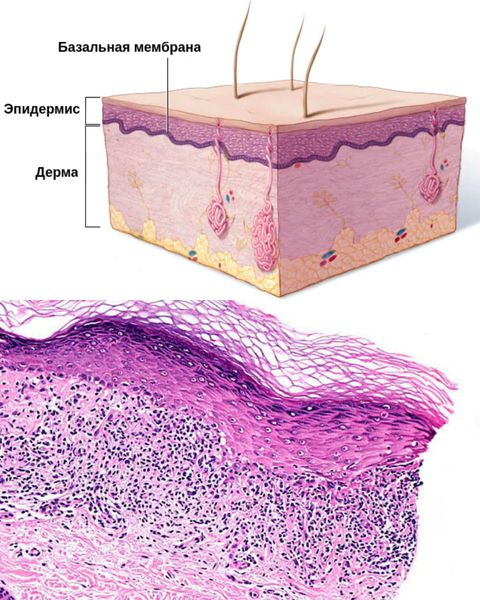
В большинстве случаев диагноз КПЛ ставится на основании данных клинической картины. Однако в случае наличия у пациента гипертрофической, атрофической, пигментной, пузырной, эрозивно-язвенной и фолликулярной форм, типичные элементы КПЛ, позволяющие установить диагноз клинически, могут отсутствовать. Для уточнения диагноза проводят гистологическое исследование биоптатов кожи с наиболее характерных очагов поражения.
При гистологическом исследовании в биоптате кожи при КПЛ отмечают гиперкератоз с неравномерным гранулезом, акантозом, вакуольную дистрофию клеток базального слоя эпидермиса, диффузный полосовидный инфильтрат в верхнем отделе дермы, вплотную примыкающий к эпидермису, нижняя граница которого «размыта» клетками инфильтрата. Отмечается экзоцитоз. В более глубоких отделах дермы видны расширенные сосуды и периваскулярные инфильтраты, состоящие преимущественно из лимфоцитов, среди которых находятся гистиоциты, тканевые базофилы и меланофаги. В длительно существующих очагах инфильтраты более густые и состоят преимущественно из гистиоцитов. На границе между эпидермисом и дермой локализуются тельца Сиватта (коллоидные тельца) – переродившиеся кератиноциты.
Реакция прямой иммунофлюоресценции может использоваться для диагностики при буллезной и эрозивно-язвенной формах КПЛ. При исследовании методом прямой иммунофлюоресценции на границе между эпидермисом и дермой выявляют обильные скопления фибрина, в тельцах Сиватта – IgM, реже – IgA, IgG и компонент комплимента.
В случае изолированного эрозивно-язвенного поражения слизистой оболочки полости рта может потребоваться проведение цитологического исследования в целях дифференциальной диагностики с истинной акантолитической пузырчаткой, при которой в отличие от КПЛ в очагах поражения обнаруживаются акантолитические клетки.
Перед назначением системной медикаментозной терапии или при решении вопроса о дальнейшей тактике лечения необходимо проведение лабораторных исследований:
— клинического анализа крови;
— биохимического анализа крови (АЛТ, АСТ, общий билирубин, триглицериды, холестерин, общий белок);
— клинического анализа мочи.
По показаниям назначаются консультации других специалистов.
— перед назначением ПУВА-терапии, узкополосной средневолновой фототерапии – консультации окулиста, эндокринолога, терапевта, гинеколога для исключения противопоказаний;
— перед назначением антималярийных препаратов для исключения противопоказаний, а также в процессе терапии антималярийными препаратами рекомендуется проводить консультации офтальмолога 1 раз в 1,5–3 месяца для контроля функции органа зрения;
— для определения характера изолированного поражения слизистой оболочки полости рта может быть рекомендована консультация стоматолога.
Дифференциальный диагноз
Дифференциальный диагноз КПЛ проводится с вторичным сифилисом, атопическим дерматитом, красным отрубевидным волосяным лишаем, болезнью Дарье, псориазом (таблица 1).
При сифилисе папулезные элементы овальные или округлые, шелушатся с образованием воротничка Биетта, редко сопровождаются зудом. При этом поверхность папул полушаровидная, а не уплощенная, и не имеет центрального вдавления. Учитывают также другие проявления сифилиса и результаты специфических серологических реакций. В отличие от папулезных сифилидов узелки при красном плоском лишае красновато-фиолетового цвета, расположены более поверхностно и менее инфильтрированы, имеют полигональные очертания.
При атопическом дерматите не наблюдается поражения слизистых оболочек, как при КПЛ. Высыпания при атопическом дерматите обычно располагаются в локтевых и подколенных сгибах, на лице. Для атопического дерматита также более характерна лихенизация очагов поражения.
При красном отрубевидном волосяном лишае (болезни Девержи) высыпания состоят из фолликулярных папул желтовато-красного цвета и локализуются чаще на разгибательной поверхности конечностей, особенно на тыльной поверхности пальцев (симптом Бенье). Отмечается тенденция к слиянию папул с образованием очагов с шероховатой поверхностью, напоминающей терку, иногда развивается эксфолиативная эритродермия, возникают кератозы в области ладоней и подошв, что малохарактерно для КЛП.
Для фолликулярного дискератоза Дарье (болезни Дарье) в отличие от КПЛ характерны папулы диаметром 2–5 мм, сероватого или буроватого цвета, покрытые твердыми ороговевшими корками, плотно прилегающими к их поверхности. Высыпания располагаются обычно симметрично на волосистой части головы, лице, в области шеи, грудины, между лопатками, в подмышечных и пахово-бедренных складках.
При псориазе первичным морфологическим элементом являются папулы розовато-красного или насыщенно-красного цвета, покрытые большим количеством рыхлых серебристо-беловатых чешуек, при поскабливании которых обнаруживается положительная псориатическая триада симптомов: стеаринового пятна, «терминальной пленки» и точечного кровотечения.
Таблица 1. Дифференциальный диагноз красного плоского лишая
Признак
Лечение
Цели лечения
— регресс высыпаний;
— улучшение качества жизни пациентов.
Общие замечания по терапии
Выбор метода лечения при КПЛ зависит от степени выраженности и локализации клинических проявлений, формы и длительности заболевания, сведений об эффективности ранее проводимой терапии.
Не требуется проведения лечения при поражении слизистой оболочки полости рта, ограничивающимся ретикулярными высыпаниями типичной формы КПЛ, не сопровождающимися субъективными ощущениями. В остальных случаях больным КПЛ требуется проведение терапии.
В период обострения заболевания пациентам рекомендуется щадящий режим с ограничением физических и психоэмоциональных нагрузок. В пищевом режиме должны быть ограничены соленые, копченые, жареные продукты. У пациентов с поражением слизистой оболочки полости рта необходимо исключить раздражающую и грубую пищу.
Схемы лечения
Медикаментозное лечение
Наружная терапия
При наличии ограниченных высыпаний лечение начинают с назначения топических глюкокортикостероидных препаратов средней и высокой активности (возможно их чередование):
— бетаметазон, крем, мазь (С) 2 раза в сутки наружно на очаги поражения в течение 12 недель [1]
или
— клобетазол, крем, мазь (С) 2 раза в сутки наружно на очаги поражения в течение 4-8 недель [2, 3]
или
— флуоцинолона ацетонид, крем, гель, мазь (С) 2 раза в сутки наружно на очаги поражения в течение 4-8 недель [4]
или
— гидрокортизона-17 бутират, крем, мазь (С) 2 раза в сутки наружно на очаги поражения в течение 4-8 недель [5]
или
— триамцинолон, мазь (D) 2 раза в сутки наружно на очаги поражения в течение 4-8 недель [6]
или
— мометазон, крем, мазь, лосьон (D) 1-2 раза в сутки наружно на очаги поражения в течение 4-8 недель [6]
или
— бетаметазон + cалициловая кислота, мазь (D) 2 раза в сутки наружно на очаги поражения в течение 4-8 недель [6]
или
— салициловая кислота + флуметазон, мазь (D) 2 раза в сутки наружно на очаги поражения в течение 4-8 недель [6].
Системная терапия
1. Глюкортикостероидные препараты системного действия.
— преднизолон (С) 20–30 мг в сутки перорально в течение 1–2 месяцев с последующей постепенной отменой [5]
или
— бетаметазон (D) 1 мл 1 раз в 2–3 недели внутримышечно или внутриочагово, на курс 3–4 инъекции [2, 3, 7]
2. В лечении больных красным плоским лишаем могут применяться антималярийные препараты, которые используются в качестве системной терапии и могут назначаться с глюкокортикостероидными препаратами.
— гидроксихлорохин (D) 200 мг перорально 2 раза в сутки в течение 5 дней, затем перерыв 2 дня, курсы лечения повторяют в течение 1-2 месяцев [6]
или
— хлорохин (D) 250 мг перорально 2 раза в сутки в течение 5 дней, затем перерыв 2 дня, курсы лечения повторяют в течение 1-2 месяцев [6].
| Примечание. В инструкции по медицинскому применению гидроксихлорохина и хлорохина красный плоский лишай не включен в показания к применению препарата. |
3. Для купирования зуда назначают один из антигистаминных препаратов 1 поколения, который используют, как перорально, так и в инъекционных формах.
— мебгидролин (D) 100 мг перорально 2–3 раза в сутки в течение 7–10 дней [8]
или
— клемастин (D) 1 мг перорально или внутримышечно 2–3 раза в сутки в течение 7–10 дней [8]
Также с целью уменьшения зуда может назначаться нейролептик, обладающий H1-блокирующей активностью: гидроксизин (D) 25-100 мг в сутки перорально в течение 28 дней [8].
Немедикаментозное лечение
1. При незначительной инфильтрации очагов поражения назначается узкополосная средневолновая фототерапия с длиной волны 311 нм (C-D) 3–4 раза в неделю в течение 6–12 недель 9.
2. Пациентам с более выраженной инфильтрацией в очагах поражения показана ПУВА-терапия с пероральным или наружным применением фотосенсибилизатора:
— ПУВА-терапия с применением фотосенсибилизаторов перорально (D): метоксален 0,6 мг на кг массы тела 15
или
— ПУВА-терапия с наружным применением фотосенсибилизаторов (C-D): метоксален 0,5–1 мг/л, на курс от 8 до 23 процедур [16–18].
| Примечание. В инструкции по медицинскому применению метоксалена красный плоский лишай не включен в показания к применению препарата. |
| Примечание. Красный плоский лишай не включен в показания для назначения ПУВА-терапии. |
Лечение КПЛ слизистой оболочки полости рта
1. Препаратами первой линии для лечения больных КПЛ слизистой оболочки полости рта являются топические глюкокортикостероидные препараты:
— бетаметазон, крем, мазь (С) 2 раза в сутки наружно на очаги поражения в течение 8 недель [19]
или
— триамцинолон, мазь (С) 3 раза в сутки наружно на очаги поражения в течение 12 недель [20]
или
— флуоцинолона ацетонид, крем, гель, мазь (С) 2 раза в сутки наружно на очаги поражения в течение 4–12 недель [21, 22]
или
— клобетазол, крем, мазь (С) 2 раза в сутки наружно на очаги поражения в течение 4-8 недель 24
2. В случае неэффективности топических кортикостеороидных препаратов назначают ретиноиды для наружного применения:
— изотретиноин, гель (С) 2 раза в сутки наружно на очаги поражения в течение 8 недель [25].
Примечание. В инструкции по медицинскому применению изотретиноина красный плоский лишай не включен в показания к применению препарата.
3. Дополнительно применяют обезболивающие и ранозаживляющие средства [26, 27]:
— алоэ древовидного листья, линимент (С) 2 раза в сутки наружно на очаги поражения;
— лидокаин + ромашки аптечной экстракт цветов, гель (D): полоску длиной 0,5 см наносят на болезненные или воспаленные участки слизистой оболочки полости рта и втирают легкими массирующими движениями 3 раза в день;
— холина салицилат + цеталкония хлорид, гель стоматологический (D) 1 см для взрослых и 0,5 см для детей выдавливают на чистый палец и втирают легкими массирующими движениями в пораженный участок слизистой оболочки полости рта 2–3 раза в день до или после еды и перед сном.
4. В случае тяжелого КПЛ слизистой оболочки полости рта, резистентного к проводимой терапии, используются системные глюкокортикостероидные препараты:
— преднизолон (D) 0,5–1 мг на кг массы тела в течение 3 недель [3, 28].
Особые ситуации
Для лечения детей применяются топические глюкокортикостероидные препараты [29].
Тактика при отсутствии эффекта от лечения
В случае неэффективности проводимой терапии больным КПЛ могут быть назначены ацитретин или циклоспорин.
— ацитретин (В-С) 30 мг в сутки перорально в течение 3–8 недель 30
или
— циклоспорин (D) 5 мг на кг массы тела в сутки перорально в течение 3–8 недель 34.
| Примечание. В инструкции по медицинскому применению ацитретина и циклоспорина красный плоский лишай не включен в показания к применению препарата. |
В связи с возможностью развития в процессе терапии ретиноидами нежелательных явлений (изменения уровня трансаминаз, гепатит, гипертриглицеридемия, гиперхолестеринемия, гипергликемия и др.) необходимо проводить контроль уровня липидов, глюкозы в крови, функции печени. В связи с тератогенными свойствами ретиноидов женщинам репродуктивного возраста необходимо применять надежные меры контрацепции за 4 недели до, во время и в течение 2 лет после окончания терапии ацитретином. В случае наступления беременности ее следует прервать по медицинским показаниям.
Во время лечения циклоспорином необходим регулярный контроль концентрации креатинина плазмы – повышение может свидетельствовать о нефротоксическом действии препарата и требует снижения дозы: на 25% при возрастании креатинина более чем на 30% от исходного, и на 50%, если уровень его повышается вдвое; когда уменьшение дозы в течение 4 нед не приводит к снижению креатинина, циклоспорин отменяют. Рекомендуется мониторинг артериального давления, содержания в крови калия, мочевой кислоты, билирубина, трансаминаз, липидного профиля. В период лечения противопоказана иммунизация живыми ослабленными вакцинами.
ПРОФИЛАКТИКА
Методов профилактики не существует.
Госпитализация
— неэффективность амбулаторного лечения;
— распространенные и тяжелые поражения кожи и слизистых оболочек, в том числе гиперкератотические, буллезные, эрозивно-язвенные.
Информация
Источники и литература
Информация
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.