кошка рвется шерстью что делать
Кошка рвет шерстью: что делать?
Многие владельцы сталкиваются с ситуацией, когда кот срыгивает шерсть. Опасно ли это? Рвота — нормальное состояние или повод бежать в ветклинику? На эти и другие вопросы найдете ответы в статье.
Рвота шерстью — явление нормальное
Рвота — естественный физиологический процесс кошек, призванный избавить желудочно-кишечный тракт от не переварившихся фрагментов. Кошка может вырвать, например, хитиновыми панцирями креветок или шерстью — организм так очищается. И это не самый худший сценарий. О худших поговорим в конце статьи.
Шерсть попадает в желудок кошки при вылизывании, поэтому под угрозой особо чистоплотные особи. Проблема обостряется в период линьки, когда шерсть активно выпадает и оказывается на кошачьем языке. Длинношерстные породы страдают от рвоты шерстяными комками вдвое чаще короткошерстных.

Если у кошки все в порядке с моторикой кишечника и шерсти проглочено не слишком много, то она транзитом выходит через пищеварительный тракт естественным путем. Если шерсти много или моторика нарушена, возможна рвота и другие неприятные явления.
Когда рвота уже не норма
Если кота рвет шерстью периодически, но зверь здоров, бодр и весел, каких-то особых мер, кроме вычесывания и приема пасты для выведения шерсти либо поедания свежевыращенной травы, предпринимать не стоит.
Если же рвота хроническая и частая, это причина задуматься. Во-первых, возможно, что кошка линяет сверх меры. У некоторых особей сильная линька — это индивидуальная особенность. Но у большинства состояние чрезмерной линьки связано с нехваткой витаминов и микроэлементов. Проблему удается решить при помощи ежедневного вычесывания шерсти специальной лапой либо фурминатором, а также при помощи однократного купания в период линьки.
Дополнительно даются витаминно-минеральные комплексы или пивные дрожжи, чтобы минимизировать линьку. О прочих мерах будет рассказано в конце статьи в разделе «Профилактика».

Во-вторых, кошка может вылизываться сверх меры, даже если существенной линьки нет. А это, в свою очередь, бывает связано с заболеваниями кожи, паразитами либо со стрессом (многие кошки сильно вылизываются на нервной почве). Если вы видите такую проблему, то есть, если кошка слишком много времени проводит за мытьем, ее желательно показать ветеринару. И, разумеется, если у кошки есть блохи, их надо вывести, т.к. зуд из-за них как правило и становится причиной постоянного вылизывания.
Если же кошка вылизывается мало, но все равно рвет шерстью, желательно обследовать желудочно-кишечный тракт на предмет сниженной моторики и ее причин. Нарушение моторики часто происходит из-за следующих факторов:
Также тревожный знак, если в рвоте вы видите не только шерсть, но и вкрапления крови. Если крови совсем мало, это может быть связано с гастритом либо с механическим повреждением желудка или пищевода (например, костями или грубой едой). Если же крови достаточно много или она появляется уже не впервые, нужно идти в клинику, т.к., возможно, имеет место внутреннее кровотечение. Оно подчас бывает небольшим, но меры принять все равно нужно. Самолечение недопустимо.
Что происходит с шерстью дальше?
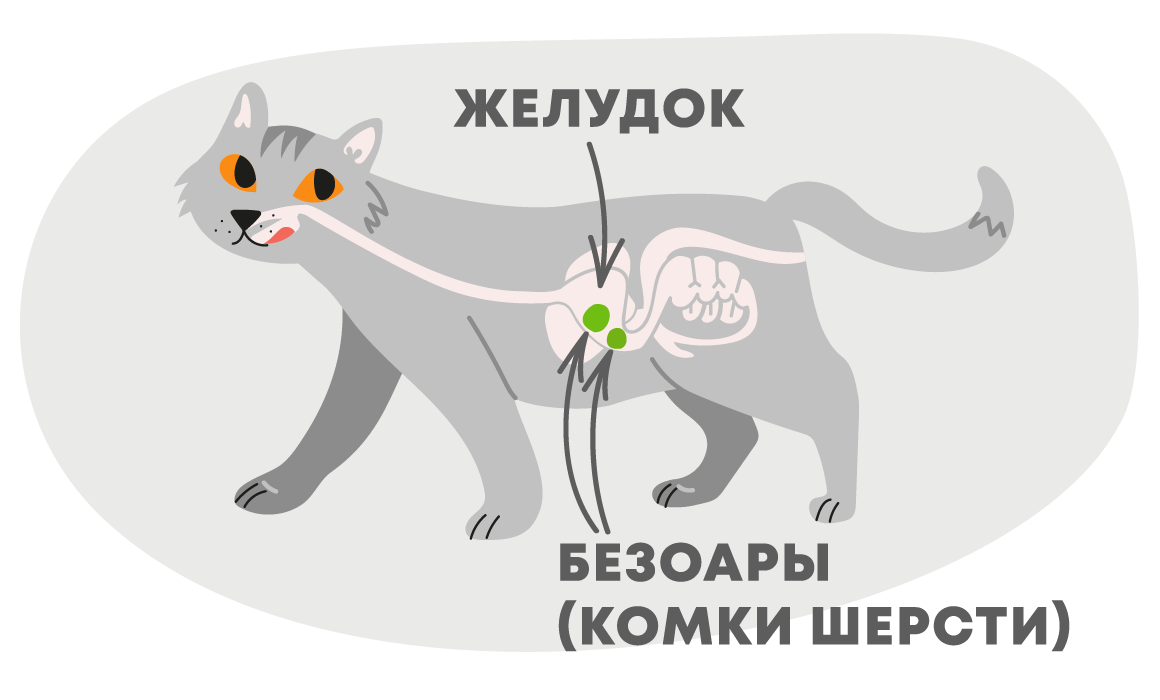
Рвота у кошки шерстью обычно наблюдается в тех случаях, когда ком настолько велик, что не проходит в двенадцатиперстную кишку. Такой ком называется безоаром.
Безоар — инородное тело в желудке, представляющее собой конкремент из плотно свалявшихся волос или волокон растений. История насчитывает множество случаев безоаров у кошек и всего 400 случаев у человека. Безоары подразделяются на виды в зависимости от состава. Ком, образованный шерстью, называется трихобезоаром. Причем он может включать в себя не только шерсть, но и вкрапления того, с чем шерсть встретилась в желудке, например, кусочки мяса, костей или сухого корма.
Если комок шерсти попал в кишечник, он выйдет естественным путем без каких-либо неприятных последствий или вызовет ряд опасных состояний. Это может быть воспаление стенок кишечника (вплоть до появления крови в кале), а также частичная или полная закупорка кишечника.
Явные признаки закупорки кишечника такие:
Нужно помнить, что видимые признаки могут и отсутствовать.
Причиной закупорки может стать не только безоар, но и проглоченный инородный предмет. Поэтому в любом случае обследование должен проводить ветеринар. Тем более, что такое состояние вызывает не только дискомфорт, но и может привести к смерти.
Скорее всего, если ситуация еще не достигла точки невозврата, доктор назначит препараты, способствующие продвижению комка шерсти по пищеварительному тракту. Самое доступное средство — вазелин либо паста для выведения шерсти. Но назначать их самостоятельно, когда проблема уже есть, нельзя, поскольку они могут усугубить состояние. Такое решение принимает только ветеринар после обследования.
Если кошка после приема препаратов сходит в туалет, это хорошо. Но, если она по-прежнему не идет в туалет, ком на месте, а желудочно-кишечный тракт не может функционировать, назначается либо удаление волосяных комков во время эндоскопии (если шерсть прошла недалеко), либо полостная операция, в ходе которой хирург достает безоар из кишечника.
Кошка с закупоркой кишечника без помощи ветеринара погибнет за 2-7 суток, поэтому медлить нельзя!
Профилактика рвоты шерстью
Существует несколько мер по предотвращению рвоты шерстью.
Рвота шерстью у кошек
Рвота шерстью у кошек — частое явление, это физиологический процесс очищения организма. Конечно, она не приносит вашему любимцу приятных ощущений, иногда кошки могут даже мяукать от чувства тошноты. Если рвота происходит не часто, это считается нормой, но в идеале шерсть должна выходить вместе с калом. Чаще всего это остается вне поля зрения хозяев, и многие владельцы не придают этому должного значения.
Что провоцирует рвоту шерстью у кошки?
Шерсть попадает в организм питомца в процессе вылизывания. Особенно обостряется это во время линьки, когда шерстный покров сильно выпадает и, оказываясь на языке питомца, попадает в желудок в большом количестве. Шерстинки накапливаются там (из-за плохой перевариваемости) и сбиваются в комочки, что и вызывает рвоту у котика.
Желудочно-кишечный тракт пушистиков устроен так, что он избавляется от проглоченных инородных предметов именно с помощью рвоты. Это могут быть не только шерстяные комочки, а также трава, шкурки мышей, перья птиц и т. д.
У каких кошек рвота шерстью бывает чаще
Когда стоит беспокоиться?
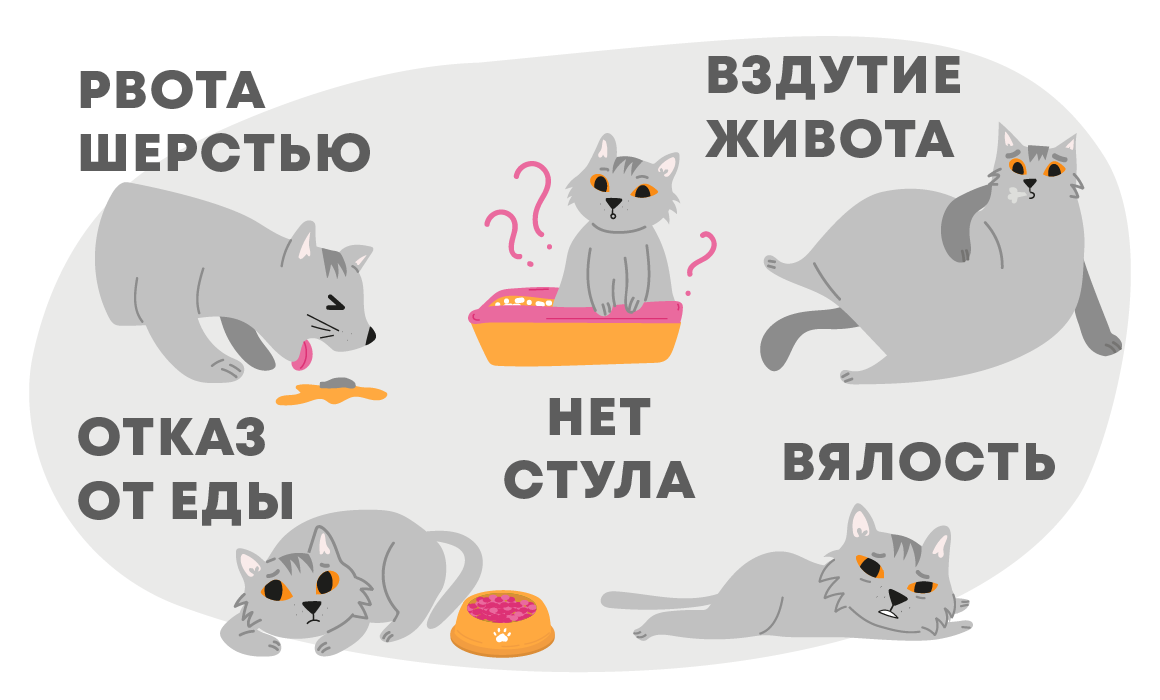
В норме у вашего любимца рвота шерстью должна происходить однократно, при этом никаких изменений в его самочувствии быть не должно.
Если же ваш котик вдруг стал меньше играть и кушать (или вовсе перестал есть), чаще лежать и при этом жалобно мяукать, перестал ходить в туалет по-большому, начал агрессивно реагировать на попытку потрогать живот (если изначально позволял его трогать) или его животик раздут, и при этом наблюдается многократная рвота с шерстью — нужно срочно принять меры.
Возможно, виной тому безоар. Это инородное тело, локализирующееся в желудке и состоящее из свалявшейся в комок шерсти. В нем также могут быть кусочки мяса, корма и костей (все то, что находилось в желудке во время образования шерстяного комка). Из-за этого образования может быть затруднена эвакуация пищи из желудка в кишечник. Если же безоар все же попадает в кишечник, он либо выходит естественным путем, либо застревает и вызывает воспаление стенок кишечника и его закупорку.
Это очень опасная патология, без помощи ветеринара животное может погибнуть, так как нарушены естественные процессы организма.
Профилактика образования комков шерсти в желудке кошки
Для уменьшения образования комков шерсти, правильного выведения её через ЖКТ рекомендуется:
Желаем вашим пушистикам крепкого здоровья, пусть линька у них проходит без безоаров и прочих неприятностей!
БОЛИ В СПИНЕ: болезненный мышечный спазм и его лечение миорелаксантами
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны тел смежных позвонков. Поражение межпозвонкового диска развивается вследствие его повторных травм (подъем тяжести, избыточная статическая и динамическая нагрузка, падения и др.) и возрастных дегенеративных изменений. Студенистое ядро, центральная часть диска, высыхает и частично утрачивает амортизирующую функцию. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем образуются трещины, к которым смещается студенистое ядро, образуя выпячивание (пролапс), а при разрыве фиброзного кольца — грыжу. В настоящее время созданы препараты, оказывающие структурно-модифицирующее действие на хрящевую ткань (старое название — хондропротекторы). Типичным представителем группы является препарат хондро, назначаемый курсом по 4 месяца (эффект сохраняется 2 месяца после отмены). В пораженном позвоночном сегменте возникает относительная нестабильность позвоночника, развиваются остеофиты тел позвонков (спондилез), повреждаются связки и межпозвонковые суставы (спондилоартроз). Грыжи межпозвонковых дисков наиболее часто наблюдаются в нижних поясничных дисках, реже — в нижних шейных и верхних поясничных, крайне редко — в грудных. Грыжи диска в тело позвонка (грыжи Шморля) клинически не значимы, грыжи диска в заднем и заднебоковом направлении могут вызвать сдавление спинно-мозгового корешка (радикулопатию), спинного мозга (миелопатию на шейном уровне) или их сосудов.
Кроме компрессионных синдромов возможны рефлекторные (мышечно-тонические), которые обусловлены импульсацией из рецепторов в ответ на изменения в дисках, связках и суставах позвоночника — болезненный мышечный спазм. Рефлекторное напряжение мышц вначале имеет защитный характер, поскольку приводит к иммобилизации пораженного сегмента, однако в дальнейшем этот фактор становиться причиной возникновения боли. В отличие от компрессионных синдромов остеохондроза позвоночника, которые встречаются относительно редко, болевые мышечные спазмы возникают в течение жизни практически у каждого второго человека.
Классический пример болезненного мышечного спазма представляет люмбаго (поясничный прострел), который характеризуется резкой, простреливающей болью в пояснице, развивающейся, как правило, при физической нагрузке (подъем тяжести и др.) или неловком движении. Больной нередко застывает в неудобном положении, попытка движения приводит к усилению боли. При обследовании выявляют напряжение мышц спины, обычно сколиоз, уплощение поясничного лордоза или кифоз.
Люмбалгия — боль в спине — и люмбоишиалгия — боль в спине и по задней поверхности ноги — развиваются чаще после физической нагрузки, неловкого движения или переохлаждения, реже — без каких-либо причин. Боли носят ноющий характер, усиливаются при движениях в позвоночнике, определенных позах, ходьбе. Для люмбоишиалгии характерна боль в ягодице, в задненаружных отделах ноги, не достигающая пальцев. При обследовании выявляют болезненность, напряжение мышц спины и задней группы мышц ноги, ограничение подвижности позвоночника, часто сколиоз, симптомы натяжения (Ласега, Вассермана и др.).
На шейном уровне могут возникать рефлекторные мышечно-тонические синдромы: цервикалгия и цервикобрахиалгия, которые чаще развиваются после физической нагрузки или неловкого движения шеи. Цервикалгия — боль в шейной области, которая нередко распространяется на затылок (цервикокраниалгия). Цервикобрахиалгия — боль в шейной области, распространяющаяся на руку. Характерно усиление болей при движениях в шее или, наоборот, при длительном статическом положении (в кино, после сна на плотной высокой подушке и др.). При обследовании выявляют напряжение шейных мышц, часто наблюдается ограничение движений в шейном отделе, болезненность при пальпации остистых отростков и межпозвонковых суставов на стороне боли.
При компрессии нервного корешка (радикулопатии) кроме болезненного мышечного спазма и ограничений подвижности в позвоночнике и конечностях выявляются чувствительные, рефлекторные и (или) двигательные нарушения в зоне пораженного корешка. На поясничном уровне чаще поражаются пятый поясничный (L5) и первый крестцовый (S1) корешки, реже — четвертый поясничный корешок и очень редко — верхние поясничные корешки. Радикулопатии нижних шейных корешков встречаются значительно реже.
Важно помнить, что боли в спине могут быть единственным симптомом при опухоли спинного мозга, сирингомиелии и других заболеваниях спинного мозга. Боли возникают при деструкции позвонков и поражении нервных корешков вследствие инфекционных процессов (туберкулезный спондилит, спинальный эпидуральный абсцесс), новообразованиях (первичные и метастатические опухоли позвоночника, миеломная болезнь), дисметаболических нарушениях (остеопороз, гиперпаратиреоз, болезнь Педжета). Боль в спине может быть следствием перелома позвоночника, его врожденных или приобретенных деформаций (сколиоза и др.), стеноза позвоночного канала, спондилолистеза, анкилозирующего спондилоартрита.
Она возможна при различных соматических заболеваниях (сердца, желудка, поджелудочной железы, почек, органов малого таза и др.) по механизму отраженных болей.
Обследование пациента с болью в спине требует тщательности. Нельзя любые боли в спине списывать на «остеохондроз» — состояние, которое при рентгенологическом исследовании выявляется у большинства людей среднего и пожилого возраста. Для неврологических проявлений остеохондроза позвоночника и миофасциальных болей характерны болезненный мышечный спазм и ограничение подвижности позвоночника.
Диагноз рефлекторных и компрессионных осложнений остеохондроза основывается на клинических данных и требует исключения других возможных причин болей в спине. Рентгенографию позвоночника используют, в основном, для исключения врожденных аномалий и деформаций, воспалительных заболеваний (спондилитов), первичных и метастатических опухолей. Рентгеновская КТ или МРТ позволяет выявить грыжу диска, определить ее размеры и локализацию, а также обнаружить стеноз позвоночного канала, опухоль спинного мозга.
Диагноз миофасциальных болей основывается на клинических данных (выявление болезненного мышечного напряжения одной или нескольких мышц) и требует исключения других возможных причин боли; дифференциальный диагноз с рефлекторными синдромами (мышечно-тоническими синдромами) вследствие остеохондроза позвоночника часто вызывает сложности; возможно сочетание этих заболеваний.
Лечение рефлекторных синдромов и радикулопатий вследствие остеохондроза основывается в остром периоде на обеспечении покоя — больному рекомендуется избегать резких наклонов и болезненных поз. Предписаны постельный режим в течение нескольких дней до стихания резких болей, жесткая постель (щит под матрац), прием миорелаксантов центрального действия, при необходимости — также дополнительно анальгетиков, нестероидных противовоспалительных средств. Для облегчения передвижения в этот период следует надеть шейный или поясничный корсет (фиксирующий пояс). Можно использовать физиотерапевтические анальгезирующие процедуры, втирание обезболивающих мазей, компрессы с 30–50-процентным раствором димексида и новокаином, новокаиновые и гидрокортизоновые блокады. При ослаблении болей рекомендуют постепенное увеличение двигательной активности и упражнения на укрепление мышц.
При хроническом течении рефлекторных синдромов и радикулопатий могут быть эффективны мануальная терапия, рефлексотерапия, физиотерапевтическое лечение, санаторно-курортное лечение. Хирургическое лечение (удаление грыжи диска) необходимо в тех редких случаях, когда возникает сдавление спинного мозга или корешков конского хвоста. Хирургическое лечение также показано при дискогенной радикулопатии, сопровождающейся выраженным парезом, и при длительном (более трех-четырех месяцев) отсутствии эффекта от консервативного лечения и наличии большой грыжи диска. Для профилактики обострений остеохондроза рекомендуют избегать провоцирующих факторов (подъем больших грузов, ношение тяжелой сумки в одной руке, переохлаждение и др.), регулярно заниматься лечебной гимнастикой.
При миофасциальных болях необходимо, чтобы мышца находилась в покое в течение нескольких дней. В качестве лечения можно назначать упражнения на растяжение мышц (постизометрическая релаксация), физиотерапию, рефлексотерапию или местное введение анестетиков в триггерные зоны, компрессы с димексидом и анестетиками.
Как уже было отмечено, и при острых болях, и при хронических болевых синдромах большое значение имеет лечение болезненного мышечного спазма. Тоническое напряжение мышц может не только само по себе быть причиной боли, но и способно вызвать деформацию и ограничивать подвижность позвоночника, а также обуславливать компрессию проходящих вблизи нервных стволов и сосудов. Для его лечения помимо нестероидных противовоспалительных средств, анальгетиков, (например, нимулид в форме трансдермального геля для местной терапии или в форме лингвальных таблеток при остром болевом синдроме), физиотерапии и лечебной гимнастики в качестве препаратов первого ряда применяют миорелаксанты — препараты, способные разорвать «порочный круг» болевого синдрома [2].
Для лечения болезненного мышечного спазма миорелаксанты используются внутрь или парентерально. Снижая рефлекторное мышечное напряжение, миорелаксанты уменьшают боль, улучшают двигательные функции и облегчают проведение лечебной физкультуры. Лечение миорелаксантами начинают с обычной терапевтической дозы и продолжают до тех пор, пока сохраняется болевой синдром; как правило, курс лечения составляет несколько недель. В ходе целого ряда исследований удалось доказать, что при болезненном мышечном спазме добавление к стандартной терапии (нестероидные противовоспалительные средства, анальгетики, физиотерапия, лечебная гимнастика) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника.
В качестве миорелаксантов применяются мидокалм, баклофен и сирдалуд. Миорелаксанты обычно не комбинируют друг с другом. Для снятия болезненных мышечных спазмов можно также использовать диазепам (седуксен, реланиум) в индивидульно подобранной дозе.
Сирдалуд (тизанидин) — агонист α-2 адренергических рецепторов. Препарат снижает мышечный тонус вследствие подавления полисинаптических рефлексов на уровне спинного мозга, что может быть вызвано угнетением высвобождения возбуждающих аминокислот и активацией глицина, снижающего возбудимость интернейронов спинного мозга; сирдалуд обладает также умеренным центральным анальгезирующим действием. При приеме внутрь максимальная концентрация сирдалуда в крови достигается через час, прием пищи не влияет на его фармакокинетику. Начальная доза препарата составляет 6 мг в сутки в три приема, средняя терапевтическая доза — 12—24 мг в сутки, максимальная доза — 36 мг в сутки. В качестве побочных эффектов отмечаются сонливость, головокружение, незначительное снижение артериального давления; требуется осторожность при приеме препарата больными пожилого возраста.
Мидокалм (толперизон) в течение длительного времени широко используется при лечении рефлекторных и компрессионных осложнений дегенеративно-дистрофических изменений позвоночника (остеохондроз, спондилез, спондилоартроз) и миофасциальных болей [3]. Мидокалм оказывает преимущественно центральное миорелаксирующее действие. Снижение мышечного тонуса при приеме препарата связывается с угнетающим влиянием на каудальную часть ретикулярной фармации и подавлением спинно-мозговой рефлекторной активности. Препарат обладает умеренным центральным анальгезирующим действием и легким сосудорасширяющим влиянием. Прием мидокалма начинают с 150 мг в сутки три раза в день, постепенно увеличивая дозу до получения эффекта, у взрослых обычно до 300—450 мг в сутки. Для быстрого эффекта препарат вводится внутримышечно по 1 мл (100 мг) два раза в сутки или внутривенно по 1 мл один раз в сутки.
Эффективность и безопасность применения мидокалма при болезненном мышечном спазме доказана в ходе двойного слепого плацебо-контролируемого исследования [4]. В восьми исследовательских центрах 110 больных в возрасте от 20 до 75 лет методом рандомизации получали мидокалм в дозе 300 мг в сутки или плацебо в сочетании с физиотерапией и реабилитацией в течение 21 дня. В качестве объективного критерия эффективности лечения рассматривают болевой порог давления, измеряемый с помощью специального прибора (Pressure Tolerance Meter) в 16 симметричных точек туловища и конечностей. Кроме того, пациенты субъективно оценивали свое состояние по интенсивности боли, ощущению напряжения мышц и подвижности позвоночника; врач также оценивал напряжение мышц и подвижность позвоночника. Перед началом лечения и после его окончания проводилось развернутое клиническое и лабораторное обследование, включая ЭКГ, измерение артериального давления, биохимический анализ крови по 16 показателям.
Согласно результатам исследований, применение мидокалма достоверно снижает болезненный мышечный спазм, измеряемый объективно инструментальным методом. Различие между группами лечения и плацебо, которое отмечалось уже на четвертый день, постепенно увеличивалось и становилось статистически достоверным на 10-й и 21-й дни лечения, которые были выбраны в качестве конечных точек для доказательного сравнения. Анализ субъективной оценке результатов лечения, данной врачами и пациентами после его окончания (через 21 день), показал, что в группе больных, получавших мидокалм, достоверно чаще результаты лечения оценивались как очень хорошие, тогда как в группе плацебо эффект существенно чаще отсутствовал. Согласно субъективной оценке результатов лечения, данной больными после его окончания (через 21 день), каких-либо значимых различий, касающихся переносимости мидокалма и плацебо, выявлено не было. У подавляющего большинства больных отмечалась хорошая переносимость мидокалма. Результаты ЭКГ, биохимические и гематологические показатели в группе пациентов, принимавших как мидокалм, так и плацебо, также не различались.
Важно отметить, что более половины (62%) пациентов, включенных в исследование, получали другие виды терапии до начала исследования, и у большинства из них (68%) при этом не отмечалось улучшения. Это свидетельствует об эффективности мидокалма в лечении болезненного мышечного спазма, резистентного к другим видам терапии.
Введение мидокалма парентерально позволяет быстро снять боль и уменьшить мышечное напряжение. При вертеброгенном мышечно-тоническом синдроме внутримышечное введение 100 мг мидокалма ослабляет боль уже через 1,5 ч, а лечение мидокалмом в течение недели по 200 мг/сут в/м, а затем на протяжении двух недель по 450 мг/сут перорально имеет достоверное преимущество над стандартной терапией; при этом терапия мидокалмом не только позволяет уменьшить боль, но и снимает тревожность, повышает умственную работоспособность [1].
При болезненном мышечном спазме достоинствами мидокалма помимо эффективного миорелаксирующего и обезболивающиего эффекта являются отсутствие побочных эффектов и хорошее взаимодействие с нестероидными противовоспалительными средствами, что во многих случаях позволяет уменьшить дозу последних и вследствие этого ослабить или даже полностью устранить их побочные эффекты, не снижая эффективности лечения.
Важным преимуществом мидокалма перед другими миорелаксантами является отсутствие седативного эффекта и мышечной слабости при его приеме. Это преимущество доказано в ходе двойного слепого плацебо-контролируемого исследования [5]. В исследовании вошли 72 здоровых добровольца в возрасте от 19 до 27 лет (средний возраст — 21,7 лет). Исследование проводилось в течение восьми дней, все это время добровольцы методом рандомизации получали 150 или 450 мг мидокалма в сутки в три приема либо плацебо — также в три приема. Нейропсихологические исследования осуществляются утром в первый и последний (восьмой) дни исследования до и после приема мидокалма через 1,5, 4 и 6 ч либо плацебо. Результаты исследования не показали каких-либо существенных различий в скорости сенсомоторных реакций и быстроте выполнения различных психологических тестов через 1,5, 4 и 6 ч после приема мидокалма в дозе 50 или 150 мг либо плацебо. Аналогичные исследования, проведенные на восьмой день с начала приема мидокалма, также не показали существенных различий в сравнении с группой плацебо. Это свидетельствует о хорошей переносимости мидокалма и возможности назначения его в тех случаях, когда по роду деятельности пациенту требуется сохранить быстроту реакций и способность концентрировать внимание, в том числе при вождении автомобиля.
Таким образом, болезненный мышечный спазм представляет собой одну из наиболее распространенных причин болей в спине (вследствие рефлекторных синдромов остеохондроза или миофасциальных болей). В таких случаях рекомендуется применение миорелаксантов в комбинации с различными лекарственными средствами, физиотерапией и лечебной гимнастикой. В последние годы доказана эффективность и безопасность миорелаксанта мидокалма, который не вызывает седативного эффекта и выпускается в форме для парентерального введения с целью быстрого купирования болевого синдрома.
Литература.
В. А. Парфенов, доктор медицинских наук, профессор ММА им. И. М. Сеченова
Т. Т. Батышева, кандидат медицинских наук Поликлиника восстановительного лечения №7 Москвы