коронавирус и вич инфицированные что будет
ВИЧ-инфекция и вакцинация от коронавируса. Ответы на главные вопросы
Антон Еремин
Можно ли ВИЧ-положительным вакцинироваться против коронавируса?
Можно и нужно. ВИЧ-инфекция не является противопоказанием к вакцинации. Вакцинация — единственный способ снизить вероятность инфицирования, а также риски тяжелого течения и смерти от COVID-19. Всемирная организация здравоохранения просит включить людей, живущих с ВИЧ, в приоритетную группу вакцинации.
Как люди с ВИЧ переносят вакцинацию?
Так же, как и люди без ВИЧ. Уже более 500 ВИЧ-положительных пациентов Московского областного центра СПИДа отмечали, что после вакцинации они не испытывали особенных побочных эффектов по сравнению с ВИЧ-отрицательными людьми. Повышение температуры, боль в мышцах или дискомфорт в месте инъекции возможны, но, как правило, они проходят за пару дней.
Разве препараты антиретровирусной терапии не защищают меня от коронавируса?
Пациенты с ВИЧ-инфекцией, принимающие терапию, могут заболеть COVID-19. Ранние исследования, которые демонстрировали эффективность некоторых препаратов для лечения ВИЧ-инфекции (например, Калетра) против коронавируса, были опровергнуты более масштабными клиническими испытаниями. Однако позже появились исследования, показавшие, что Тенофовир может снижать вероятность тяжелого течения коронавирусной инфекции.
У меня низкий иммунный статус, мне же нельзя делать прививки?
Наоборот, если уровень ваших CD4+ Т-лимфоцитов 0–200 клеток/мл, а вирусная нагрузка определяемая, то вам нужно прививаться в приоритетном порядке. Британская ассоциация по СПИДу (BHIVA) в своих рекомендацияхсообщает, что люди с низким иммунным статусом более уязвимы к развитию тяжелого течения COVID-19 и должны быть вакцинированы в первую очередь. Возможно, что в таком случае иммунный ответ на вакцинацию будет не такой сильный, как у людей с нормальным иммунным статусом, но вакцинировавшись, вы снизите собственные риски.
У меня хроническое заболевание (сердечно-сосудистое, легочное, аутоиммунное), мне запрещено вакцинироваться?
Люди, имеющие хронические заболевания, — это одна из основных групп риска в контексте COVID-19.
Поэтому любое хроническое заболевание вне обострения это не только не противопоказание, а наоборот, еще один довод в пользу вакцинации. Безусловно, решение о вакцинации при наличии хронических заболеваний необходимо принимать после консультации с квалифицированным профильным специалистом.
Я переболел (у меня есть антитела), нужно ли вакцинироваться?
Вакцинироваться нужно, чтобы активировать иммунную систему и снизить собственные риски.
На сегодняшний день ни один из тестов не позволяет надежно предсказать уровень защиты от COVID-19, но по данным исследований, лучшее время для вакцинации — через 3–7 месяцев с момента болезни.
Какую вакцину выбрать?
На сегодняшний день самая проверенная вакцина из доступных в России вакцин — «Спутник V». Она однозначно эффективна и безопасна, по ней есть данные трех стадий клинических исследований, достойные результаты из России и других стран мира, например Аргентины и Сан-Марино.
Вакцина содержит вирус, она может быть опасна?
В вакцине «Спутник V» нет настоящего коронавируса — заразиться COVID-19 из-за ее применения невозможно. Вакцина содержит в себе аденовирус, в который встроен небольшой кусочек, кодирующий так называемый шип коронавируса. Аденовирус не может размножаться и приводить к болезни, зато может вызвать реакцию иммунной системы, которая «подготовится» к проникновению настоящего коронавируса.
А другие вакцины?
Определенно судить об эффективности и безопасности остальных доступных в России вакцин достаточно сложно. Опубликованные данные по вакцине «ЭпиВакКорона» (ГНЦ ВБ «Вектор») неубедительны и не позволяют однозначно рекомендовать ее для массового применения.
По вакцине «КовиВак» (Центр им. Чумакова) на сегодняшний день не опубликовано ни одного исследования. Это значит, что делать выводы о ее безопасности и эффективности было бы преждевременно. Надеемся, что в будущем у нас будет возможность получить больше данных об этих препаратах.
Можно ли заболеть после вакцинации?
Да, это возможно, таких случаев будет регистрироваться все больше, хотя это не означает, что каждый привитый человек заболеет. Как правило, вакцинированные люди переносят COVID-19 в легкой форме. Помните, что рекомендации по ношению масок и социальному дистанцированию актуальны и для вакцинированных.
Мне отказали в вакцинации из-за моего ВИЧ-положительного статуса, что делать?
Требовать письменный отказ, обратиться в другой пункт вакцинации (сообщать о своем ВИЧ-статусе не обязательно), а также сообщить нам на info@aids.center
Что-то я все равно сомневаюсь…
В России идет быстрый рост новых заражений, а значит, практически каждому человеку придется переболеть или вакцинироваться. Вероятность серьезных осложнений после прививки намного меньше, чем после или во время перенесенного COVID-19. Решение за вами, но специалисты в области инфекционных заболеваний предупреждают, что лучшее решение на сегодняшний день — вакцинироваться «Спутником V».
Главные вопросы о ВИЧ и коронавирусе. Отвечает участник международной конференции PROHIV 2021
Слава Сагарёк
Почему люди с ВИЧ, которые не получают лечения, очень уязвимы к COVID-19, а сердечно-сосудистые болезни — это одна из главных причин смерти тех, кто получает эффективную АРВТ и живет долго? На эти и другие вопросы в интервью «СПИД.ЦЕНТРу» отвечает врач-инфекционист, кандидат медицинских наук Елена Орлова-Морозова, которая 20—21 сентября примет участие в международной конференции PROHIV 2021.
— Как пандемия коронавируса повлияла на ситуацию с ВИЧ-инфекцией?
— С точки зрения финансирования лечения и профилактики ВИЧ-инфекции бюджет не урезался: препараты закупаются в прежнем объеме. Поэтому я не могу сказать, что в этом вопросе коронавирус сказался. А вот, что сказалось, так это то, что многие врачи-инфекционисты перешли работать «на ковид» — в силу необходимости, в силу того, что там сейчас больше платят. В то же время врачей, которые работают с ВИЧ-положительными людьми, тоже нужно больше, и сейчас нам было сложнее найти хороших специалистов, которые хотят сменить место работы.
Кроме того, пандемия сократила охват тестированием на ВИЧ-инфекцию. Он, особенно в первый локдаун в начале 2020 года, просел примерно на четверть. Соответственно, и меньше стали выявлять новых случаев. Это, конечно, не очень хорошо, потому что люди, которые не знают, что у них ВИЧ-инфекция, продолжают опасное в отношении передачи ВИЧ поведение. Они не подозревают о том, что инфицированы, и делают то, чего не стали бы делать, имея подтвержденный диагноз. А если бы они знали и получали эффективное лечение, то не были бы, например, опасными для своего полового партнера даже при контакте без защиты.
— Как переносят коронавирус ВИЧ-положительные люди?
— По отношению к COVID-19 и его течению ВИЧ-положительных людей надо разделить на группы. Первая — это те, кто получает лечение, и оно эффективно. Эти пациенты переносят коронавирус примерно так же, как и не инфицированные люди. Вторая группа — это те, кто не лечится по разным причинам или не знают о своем ВИЧ-статусе. У них высокая вирусная нагрузка, и они очень уязвимы к COVID-19 — тяжело переносят его и часто умирают.
После первого полугодия пандемии мы с коллегами изучали доступные нам данные о ВИЧ-положительных пациентах, которые умерли от COVID-19 в стационарах. Их было 22 человека. Среди них двое получали лечение, но оно оказалось неэффективным, один из них был моим пациентом c иммуносупрессией после химиотерапии по поводу лимфомы. Еще 10 человек, вероятно, знали о том, что заражены ВИЧ, но не лечились. У них были положительные анализы на ВИЧ, зарегистрированные в базе данных. Но они никогда не приходили в центр СПИДа и не получали терапию. И у 10 человек ВИЧ обнаружили уже после госпитализации из-за коронавируса.
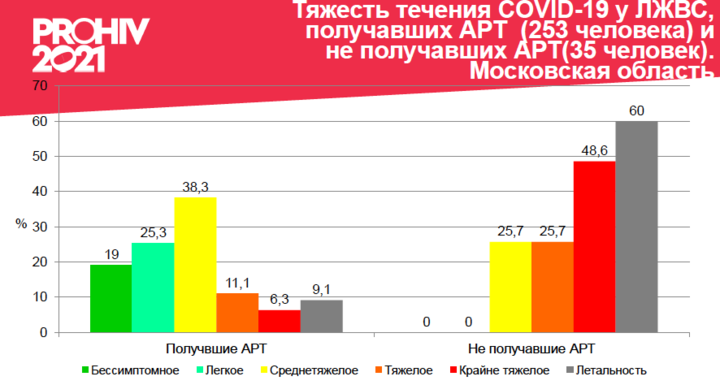
На конец 2020 года мы знали уже примерно о 260 случаях ЛЖВС с COVID-19, и там категории немного размылись, но общие тенденции остались такими же. В этой выборке среди людей с ВИЧ, которые не получают лечение, тяжело болели COVID-19 60%, а среди тех, кто принимает терапию, тяжело болели только 9%.
Позже среди пациентов, которых веду лично я — их более 300, от коронавируса умер еще один человек. Его лечение было эффективным, но у него были серьезные проблемы с лишним весом. А это известный фактор риска тяжелого течения COVID-19. Я долго убеждала его вакцинироваться, но он не хотел. Это было в апреле 2021 года. Через две недели после нашего разговора он написал мне, что попал в реанимацию с коронавирусом, и еще через неделю умер. Я привожу его пример своим пациентам, когда мотивирую на вакцинацию — вакцинироваться для ВИЧ-положительного человека очень важно. Так же, как и получать антиретровирусную терапию (АРТ).
— Как меняется медикаментозное лечение ВИЧ?
— Если сравнивать с тем, как лечили 20 лет назад, сейчас препараты лучше работают и не вызывают тех тяжелых побочных эффектов, которые присутствовали раньше.
Есть разные схемы лечения: одни предполагают, что принимать таблетки нужно два раза в день, другие позволяют делать это один раз. Безусловно, необходимо отдавать предпочтение последним, это влияет на качество жизни пациента — намного легче выпить препарат, например, с утра и забыть об этом до следующего утра. За последние пять лет многое изменилось, и мы идем к тому, что таких препаратов, которые позволяют использовать одноразовый прием, будет все больше и больше.
Также появляются лекарства пролонгированного действия — это инъекции, которые нужно колоть раз в два месяца. В России их пока нет, но те пациенты, которые получают их, участвуя в исследованиях, уже очень хорошо отзываются о них: это дает возможность не вспоминать, что у тебя ВИЧ, каждый день.
Мы пока не можем лечить всех ВИЧ-положительных людей самыми новейшими препаратами. Для увеличения охвата терапией, а это очень важный аспект и в борьбе с эпидемией ВИЧ-инфекции, и с точки зрения сохранения жизни и здоровья отдельного человека, мы часто используем и старые, но доказавшие свою эффективность препараты. У них может быть несколько больше побочных эффектов, они могут быть не так удобны в ежедневном приеме, но они эффективны и также спасают жизни.
— Оказывают ли побочные эффекты современных препаратов существенное влияние на пациента?
— Побочные эффекты бывают двух видов. Острые (сиюминутные) — это когда пациент принимает терапию, а его, например, тошнит. Если имеются острые побочные эффекты, то препарат мы заменяем на другой, который пациент переносит хорошо. А бывают кумулятивные — отдаленные побочные эффекты, которые накапливаются, когда человек долгие годы принимает препараты. Сюда относят метаболические нарушения, атеросклероз, ишемическая болезнь сердца, инфаркты, инсульты, гипертония, сахарный диабет. У людей с рисками ССЗ мы тоже меняем режимы терапии на метаболически благоприятные, то есть не оказывающие сильного воздействия на организм. Сердечно-сосудистые болезни — это одна из первых причин смерти ВИЧ-положительных людей, не связанная со СПИДом. К этим состояниям могут приводить не только отдельные антиретровирусные препараты, но и сама длительно существующая ВИЧ-инфекция, сопровождающаяся активацией иммунитета, выделением медиаторов воспаления и повреждением сосудистой стенки. После появления эффективной АРВТ люди стали жить дольше и доживать до сердечно-сосудистых заболеваний. Они встречаются в когорте ЛЖВ в разы чаще и имеют свои особенности. Изучение этих особенностей, а также способов лечения и профилактики ССЗ у людей с ВИЧ — актуальная задача настоящего времени.
Наша когорта ВИЧ-положительных пациентов в среднем моложе, чем в США или странах Западной Европы, где эпидемия ВИЧ-инфекции началась на 15 лет раньше нашей. Соответственно, сопутствующие заболевания, ассоциированные с возрастом, еще не стали для нас доминирующей проблемой, и у нас есть время подготовиться, в том числе оценивая опыт западных стран.
— Какие факторы мешают прекращению эпидемии ВИЧ-инфекции?
— Что нужно для того, чтобы остановить эпидемию? Теоретически — всех людей с ВИЧ необходимо протестировать, выявить у них ВИЧ-инфекцию и всем назначить лечение. Тогда количество новых случаев заболевания резко сократится. Что мешает сделать это в первую очередь?
Безусловно, стигма, неприятие человека с ВИЧ, клеймо, которое вешает на него общество. Стигма — это стыд и страх. Часть людей из-за этого просто не идет обследоваться или лечиться. Им страшно сталкиваться с проблемами. Могут дискриминировать. Могут отказать в медицинской помощи или в приеме на работу. Люди с ВИЧ не могут стать «видимыми», не могут открыто бороться за свои права, потому что стыд и потому что страх.
Поэтому примеры отдельных людей, которые живут открыто с диагнозом ВИЧ-инфекция, очень важны для общества. Стигма присутствует во всех слоях общества вне зависимости от уровня образования и профессии. И даже в медицинской среде.
Чем меньше проблем будет в жизни ВИЧ-положительного человека, чем доступнее и приятнее будет медицинская помощь и другие социальные институты — тем проще будет снизить уровень стигмы, тем проще будет снизить темпы распространения ВИЧ-инфекции.
Ситуация, наверное, все же меняется, но это не быстрый процесс — нельзя изменить человеческое сознание по щелчку пальца.
Если говорить о том, что может помешать эффективному лечению людей с ВИЧ-инфекцией — это распространение резистентных штаммов вируса. Резистентность, или лекарственная устойчивость, бывает двух видов — возникающая на фоне лечения, если пациент принимает препараты нерегулярно и допускает пропуски. Тогда концентрации препаратов снижаются, вирус начинает активнее размножаться, и в процессе размножения вируса возникают «ошибки» — мутации. Некоторые из них оказываются жизнеспособными даже в присутствии препаратов, которые еще сохраняются в организме пациента. Так возникает лекарственная устойчивость. При этом вирус «дикого типа» — то есть вирус исходный — может быть полностью заменен лекарственно-устойчивым за две недели. Поэтому процесс лечения нужно тщательно контролировать, назначая пациенту соответствующие анализы. А в схемах лечения таких пациентов нужно применять современные препараты с высоким генетическим барьером, которые могут выдержать 3–5 мутаций без потери эффективности.
Также бывает резистентность первичная, если человек исходно заразился вирусом с уже имеющейся устойчивостью к некоторым препаратам. Эта проблема для России пока умеренно актуальна. Но тем не менее — наличие первичной резистентности более, чем у 10% людей, никогда не получавших лечение в соответствии с протоколом ВОЗ, также предполагает использование препаратов с высоким генетическим барьером.
— Произошли ли в последние годы прорывные открытия, которые могут кардинально изменить ситуацию с ВИЧ?
— Активно проводятся разработки вакцин от ВИЧ. За 40 лет эпидемии не удалось изобрести вакцину, хотя испытания проходили более 40. Вирус очень хорошо умеет обходить иммунную защиту. Это связано с его быстрой мутирующей способностью и особенностями его оболочки, которая во многом похожа на оболочку клетки человека. Максимальный эффект вакцины, который был получен, — 25% снижения новых случаев. Поэтому разработка вакцины от ВИЧ продолжается. Например, компания Moderna, которая создала вакцину от коронавируса, планирует использовать технологию мРНК в производстве вакцины от ВИЧ.
Очень важное событие последних лет — открытие технологии CRISPR — «генетических ножниц». Ее создатели даже получили Нобелевскую премию несколько лет назад. Это очень обнадеживающее открытие с точки зрения излечения от ВИЧ.
У меня есть ощущение, что сегодня мы намного ближе к победе над ВИЧ и к вакцине, чем были десять лет назад.
Синдемия ВИЧ+COVID-19 — в чем угроза? Интервью с Еленой Дробышевской
Юлия Репринцева
Сегодня медики много говорят о том, что коронавирус неразрывно связан с социально-экономическими процессами. Неблагоприятные факторы накладываются друг на друга таким образом, что их суммарный негативный эффект многократно возрастает. Этот процесс известен еще с 90-х годов, но только сейчас он комплексно изучается во всем мире. Синдемия, как называют эту теорию специалисты, способствует развитию науки и тем самым помогает предотвращать более тяжелые формы развития многих болезней. Как это происходит — «СПИД.ЦЕНТРу» рассказала заместитель главного врача по медицинской части Московского областного центра по борьбе со СПИДом Елена Дробышевская.
— Что такое синдемия?
— Основатель синдемической теории — Мерил Сингер, медицинский антрополог, профессор антропологии в университете Коннектикута.
Синдемическая теория зародилась в 1990-х годах. Именно тогда заметили, что СПИД более распространен в городской среде, где чаще употребляют психоактивные вещества и больше насилия. Это сочетание факторов стало известно как синдром злоупотребления психоактивными веществами, насилия и СПИДа и получило название «синдемия».
Синдемия — это совокупность двух или более заболеваний или других состояний здоровья на фоне психосоциальной нагрузки вследствие стигмы, депрессии, тревожных состояний, заниженной самооценки, географических факторов и социального неравенства. Любому врачу, который работает с пациентами с ВИЧ-инфекцией, знакомы эти проблемы. Это те состояния, которые могут повлиять на приверженность лечению и, соответственно, ее эффективность. А значит, к моменту инфицирования вирусом SARS-Cov-2 пациент не имеет защитных сил.
Но, безусловно, основа синдемического взаимодействия — это синергическое влияние нескольких патогенных факторов на организм пациента.
Если говорить про практику, то для врачей клинической специальности, которые ежедневно занимаются лечением коморбидных состояний, ничего не изменится. Синдемическая теория, скорее, представляет интерес для тех, кто работает на стыке науки и практики. Это направление — своего рода вызов для общественного здравоохранения. Сегодня мы можем объединить все знания по синергическому взаимодействию эффектов и работать на упреждение. Например, когда мы ставим пациента с ВИЧ-инфекцией под наблюдение, мы, конечно же, проводим ряд обследований, и одним из обязательных является обследование на туберкулез. Синдемия, помогая нам суммировать знания, призвана помочь предпринять ряд мер для изменения подходов к профилактике и стандартам медицинской помощи. Зная, как наши пациенты тяжело переносят COVID-19, мы можем что-то менять в подходах к их наблюдению — с первого дня.
— Что происходит с эпидемией ВИЧ в период синдемии, когда на нее накладывается эпидемия коронавируса?
— По данным мировых исследований, которые совпадают с данными, полученными в нашем Центре, цифры заболеваемости COVID-19 среди когорты пациентов с ВИЧ-инфекцией не выше, чем в общей популяции. Однако имеет место более длительное и более тяжелое течение заболевания. Нельзя сказать, что при сочетании этих двух инфекцией пациент обязательно обречен на тяжелый исход. Есть ряд абсолютно объективных факторов, обусловленных ВИЧ, которые утяжеляют течение COVID-19. Это, конечно, наличие иммунодефицитного состояния и виремии (присутствия вируса в кровотоке — прим. ред).
У пациентов с тяжелым иммунодефицитом доля крайне тяжелых форм течения COVID-19 встречается в 11 раз чаще. Летальность от COVID-19 при тяжелом иммунодефиците в восемь раз выше, чем у пациентов без иммунодефицита. Такие же тенденции мы имеем, анализируя уровень вирусной нагрузки ВИЧ в крови пациента. Я привожу фактические данные исследования, проводимого в нашем Центре. Тенденции совпадают с мировыми данными.
И поскольку причина таких проблем с высокой вирусной нагрузкой и низким иммунным статуса очевидна, не могу не упомянуть о результатах анализа тяжести течения COVID-19 у пациентов, получавших и не получавших антиретровирусную терапию. Наибольшая доля тяжелых и крайне тяжелых форм течения COVID-19 зарегистрирована в группе пациентов, получавших антиретровирусную терапию менее месяца. Это назначение АРВТ при госпитализации по поводу COVID-19, с увеличением длительности приема АРВТ уменьшается доля тяжелых и крайне тяжелых форм течения COVID-19 и снижается летальность от COVID-19.
Если мы возьмем группу пациентов, не получавших лечение ВИЧ-инфекции, увидим крайне тяжелую и безрадостную картину: почти половина случаев — крайне тяжелая степень течения COVID-19. Бессимптомных и легких форм новой коронавирусной инфекции в этой группе пациентов не было совсем. Летальность невероятно высока — 60%! Это в семь раз выше, чем в группе пациентов, получающих АРВТ.
— Как одна эпидемия влияет на другую?
— В ситуации с ВИЧ-инфекцией и COVID-19 синдемическое взаимодействие заключается в том, что вирус иммунодефицита человека, снижая иммунитет, «подготавливает» организм к беспрепятственному проникновению и размножению вируса SARS-Cov-2, увеличивая вирулентность последнего (вирулентность — степень способности патогена вызывать болезнь или гибель организма. Вирулентность обусловлена не только свойствами микроорганизмов, но и степенью устойчивости организма, — прим. ред.).
Чтобы наглядно увидеть, как действует на пациента совокупность факторов синдемической теории, возьмем для примера группу пациентов с коморбидностью.
В 2020 году у 288 пациентов с ВИЧ-инфекцией была подтверждена новая коронавирусная инфекция. Из них тяжелое и крайне тяжелое течение COVID-19 было зарегистрировано более чем у 24% пациентов, летальность от COVID-19 составила 15,35%.
Госпитализация потребовалась 68% пациентов, в отделении анестезиологии и реанимации находились 27% больных, кислородная поддержка потребовалась 36%, на ИВЛ находились 11%. Эти значения уже говорят о том, как непросто когорта пациентов с ВИЧ-инфекцией переносила COVID-19. Но если добавить еще один утяжеляющий фактор — вирусную нагрузку более 1000 копий/мл, то доля пациентов, перенесших заболевание в тяжелой и крайне тяжелой формах, увеличивается в два раза, а летальность — в 1,7 раз.
Добавим еще один фактор — инфекционное СПИД-ассоциированное заболевание, которое пациент имел на момент заболевания новой коронавирусной инфекцией, и увидим, что госпитализация из-за COVID-19 потребовалась каждому такому пациенту, также выросла доля находившихся в отделениях реанимации и на ИВЛ.
Аналогичные закономерности мы видим при сочетанной патологии ВИЧ+COVID-19 и наркомании. Наркомания — это не только коморбидность, но и мощнейший психосоциальный фактор в контексте синдемий, так как первопричина наркозависимости скрывается в психосоциальных нарушениях.
У пациентов, являющихся потребителями психоактивных веществ, при наличии вирусной нагрузки более 1000 коп/мл доля тяжелых и крайне тяжелых форм течения COVID-19, также как и летальность от COVID-19, в два раза выше.
— Складывается довольно пугающая картина.
— Все не так страшно, как кажется на первый взгляд. Если с точки зрения синдемической теории посмотреть, совокупность каких факторов повлияла на уровень летальности от COVID-19, то мы увидим, что более половины пациентов заболели ВИЧ-инфекцией более пяти лет назад, многие из них до 2020 года не получали лечения или получали с крайне низкой приверженностью. В итоге более 70% имели высокую вирусную нагрузку и выраженный либо тяжелый иммунодефицит. Это закономерно повлияло на то, что часть пациентов имели СПИД-индикаторные состояния. Около 40% являлись наркопотребителями, почти четверть имели тяжелые фоновые заболевания (артериальная гипертензия, сахарный диабет, бронхиальная астма, острый коронарный синдром). И вот такой синергизм патогенной и психосоциальной нагрузки дает неутешительный прогноз течения заболевания COVID-19.
Но важно сказать, что это 44 человека из 44 000 человек, имеющих антитела к ВИЧ, выявленные методом иммунного блота. Смертность от COVID-19 среди пациентов с ВИЧ-инфекцией была бы несоизмеримо более высокой, если бы под диспансерным наблюдением в нашем регионе (в Московской области, — прим. ред.) не находились бы 38 000 пациентов с ВИЧ-инфекцией, 31 000 из них не получали бы антиретровирусную терапию с эффективностью 87%. А еще в нашем регионе лечение назначают в день постановки диагноза ВИЧ-инфекции, и у пациентов есть доступ к самым современным лекарственным препаратам. Для когорты людей, живущих с ВИЧ/СПИДом, это очень существенный фактор, влияющий на снижение заболеваемости и тяжести течения COVID-19.
Весь год, пользуясь любой трибуной, любой информационной площадкой, я обращаюсь к пациентам с ВИЧ-инфекцией, все еще не получающих специфическое лечение — вы в группе риска! Пожалуйста, приходите и начинайте лечение.