корь у детей информация что это
Корь у детей информация что это
Поликлиника
8915 873-08-41
27-3-04
Врачебная амбулатория
с.Платоновка
Врачебная амбулатория с.Верхнеспасское
Врачебная амбулатория с.Нижнеспасское
Врачебная амбулатория
с.Саюкино
Врачебная амбулатория
п. им.2-й Пятилетки
Детская поликлиника
дополнительный:
Стоматология
Женская консультация
Корь — симптомы у детей, лечение,профилактика и первые признаки кори

Корь — это остро протекающее вирусное заболевание инфекционного характера, передающееся, как правило, воздушно-капельным путём.
Данной болезнью болеют лишь 1 раз. После нее у человека вырабатывается иммунитет. Однако опасна не только сама патология, но и последствия, которые она способна спровоцировать.
В качестве источника инфекции всегда выступает больной человек. Нередко он опасен для окружающих людей уже с 7-го дня инфицирования и в особенности при появлении сыпи. Вирус кори перестает поступать в окружающую среду на 4 день от момента появления элементов на коже и с этого дня человек становится не заразным.
Корь истощает иммунную систему и на протяжении нескольких месяцев после болезни защита от инфекций ослаблена. В этот период ребенок часто болеет. Поэтому постарайтесь не посещать с малышом массовые скопления людей. Кормите его белковой и витаминной пищей, больше гуляйте на свежем воздухе.
Причиной распространения инфекции всегда является заболевший человек. Вирус попадает в воздух через капельки слюны, выделяющейся при кашле, чихании или разговоре, а затем «переселяется» в дыхательные пути находящегося рядом ребенка. Больной считается заразным в течение последних двух дней периода инкубации вируса и вплоть до 4-го дня высыпаний.
Чаще корью болеют дети до 5 лет. Взрослые, не прошедшие обязательной вакцинации, болеют реже, но риск заражения у них очень высок, причем заболевание протекает в более тяжелой форме, чем у детей. В весенне-зимний период отмечается пик заболеваемости, а спад приходится на август и сентябрь. После выздоровления сохраняется стойкий пожизненный иммунитет с сохранением в крови противокоревых антител.
Младенцы до 1 года корью практически не могут заболеть, так как в их крови сохраняются антитела, полученные от матери, но постепенно к году их количество уменьшается, соответственно повышая риск развития заболевания без вакцинирования. При заражении беременной женщины возможна передача вируса через плаценту плоду и развитие врожденной кори.
Это тот временной промежуток, который начинается в момент заражения и продолжается до проявления первых признаков заболевания. Принято считать, что этот период у детей составляет 7-14 дней. На данном этапе вирус в организме размножается «по-тихому», симптомы кори отсутствуют, ребенка абсолютно ничего не беспокоит. При этом малыш становится заразным для окружающих только в последние 5 дней инкубационного периода.
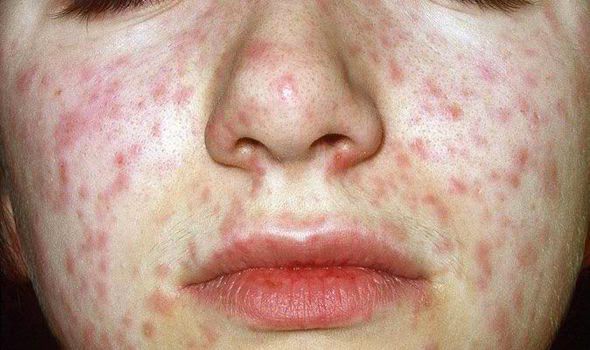
Как проявляется корь: фото детей с высыпанием
Корь можно отличить от других болезней по характеру протекания. Вначале появляется температура до 39 градусов, затем краснеют, начинают слезиться и гноиться глаза.
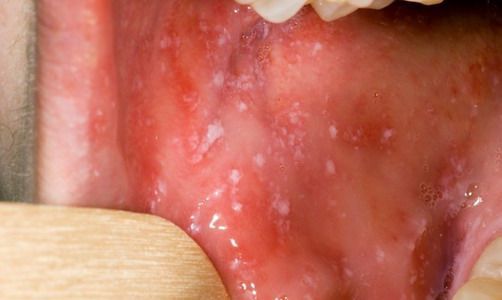
Обратите внимание на фото – симптомом кори у детей на начальной стадии также являются пятна Вельского — Филатова на слизистой оболочке щек:
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Привитая (переболевшая) и имеющая иммунитет мать передаёт его своему ребёнку (до 3-х месяцев), то есть у таких детей имеется врожденный иммунитет, который постепенно снижается и к 10 месяцам исчезает – дети становятся восприимчивыми к заболеванию. Болеют преимущественно дети (переносящие заболевание относительно благоприятно), однако в последнее время всё чаще поступают сообщения о развитии кори у взрослых, у которых заболевание протекает крайне тяжело (причины — массовый отказ от профилактических прививок).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
Описана так называемая ранняя диагностика кори, включающая:
Характерные жалобы больных: нарастающие слабость, вялость, снижение аппетита, нарушения сна, «песок в глазах», отёчность нижних век, иногда насморк, повышенная температура тела (до 39°С). Далее присоединяется першение в горле, появляется сухой кашель, одышка, могут быть боли в животе, диарея (наслоение вторичной флоры), появляется сыпь (с её появлением усиливаются синдромы общей инфекционной интоксикации и поражения респираторного тракта).
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Корь у детей информация что это
Возбудитель
Источник инфекции
Инфицированный корью человек.
Пути передачи
Группы риска
В группу риска по развитию кори входят дети до 5 лет, взрослые, беременные, а также лица с иммунодефицитными состояниями.
Взрослые, входящие в группы риска инфицирования корью:
работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы; лица, работающие вахтовым методом, и сотрудники государственных контрольных органов в пунктах пропуска через государственную границу Российской Федерации.
Инкубационный период
Период заразности
Клиника
Чем опасно заболевание
Инфицирование корью опасно развитием осложнений, в некоторых случаях приводящих к летальному исходу.
Осложнения кори: пневмония (частая причина смерти маленьких детей), отек мозга (энцефалит), синдром крупа, слепота.
Диагностика
Окончательный диагноз кори устанавливается на основании клинических проявлений, лабораторных данных и эпидемиологической связи с другими лабораторно подтвержденными случаями данного заболевания.
Лечение
Заболевшие корью, в случае тяжелого течения подлежат госпитализации. Лечение симптоматическое.
Профилактика
Наиболее безопасным и эффективным способом профилактики кори является вакцинация, проводимая одновременно с вакцинацией против краснухи и эпидемического паротита.
Схема вакцинации детей
Вакцинация и ревакцинация против кори также проводится детям от 1 года до 18 лет (включительно) и взрослым до 35 лет (включительно), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори; взрослым от 36 до 55 лет (включительно), относящимся к группам риска, не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках.
Интервал между первой и второй прививками не менее 3 месяцев.
Вакцинация по эпидемическим показаниям проводится контактным лицам без ограничения возраста из очагов заболевания, ранее не болевшим, не привитым и не имеющим сведений о профилактических прививках против кори или однократно привитым.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного.
Противопоказания к вакцинации
Реакция на введение вакцины
После прививки в некоторых случаях, спустя 5-12 дней, могут появиться незначительные катаральные явления (насморк, кашель), возможно повышение температуры до 38*С. В редких случаях возникает немногочисленная сыпь.
Неспецифическая профилактика
Неспецифическая профилактика кори заключается в исключении контактов с заболевшими корью, а также в соблюдении правил личной гигиены.
Корь у детей информация что это
Поликлиника
8915 873-08-41
27-3-04
Врачебная амбулатория
с.Платоновка
Врачебная амбулатория с.Верхнеспасское
Врачебная амбулатория с.Нижнеспасское
Врачебная амбулатория
с.Саюкино
Врачебная амбулатория
п. им.2-й Пятилетки
Детская поликлиника
дополнительный:
Стоматология
Женская консультация
Корь — симптомы у детей, лечение, профилактика и первые признаки кори

Источником инфекции считается больной человек, формы кори, у которого могут протекать не только с типичной картиной, но и атипичной. Болезнь также опасна ввиду возможности развития разных осложнений, что особенно опасно при ослабленном иммунитете. Давайте узнаем, как выглядит корь у детей на фото, какие причины и симптомы заболевания, а также лечение и методы профилактики, которые обязательно нужно соблюдать.

Корь — это остро протекающее вирусное заболевание инфекционного характера, передающееся, как правило, воздушно-капельным путём.
Данной болезнью болеют лишь 1 раз. После нее у человека вырабатывается иммунитет. Однако опасна не только сама патология, но и последствия, которые она способна спровоцировать.
В качестве источника инфекции всегда выступает больной человек. Нередко он опасен для окружающих людей уже с 7-го дня инфицирования и в особенности при появлении сыпи. Вирус кори перестает поступать в окружающую среду на 4 день от момента появления элементов на коже и с этого дня человек становится не заразным.
Корь истощает иммунную систему и на протяжении нескольких месяцев после болезни защита от инфекций ослаблена. В этот период ребенок часто болеет. Поэтому постарайтесь не посещать с малышом массовые скопления людей. Кормите его белковой и витаминной пищей, больше гуляйте на свежем воздухе.
Причиной распространения инфекции всегда является заболевший человек. Вирус попадает в воздух через капельки слюны, выделяющейся при кашле, чихании или разговоре, а затем «переселяется» в дыхательные пути находящегося рядом ребенка. Больной считается заразным в течение последних двух дней периода инкубации вируса и вплоть до 4-го дня высыпаний.
Чаще корью болеют дети до 5 лет. Взрослые, не прошедшие обязательной вакцинации, болеют реже, но риск заражения у них очень высок, причем заболевание протекает в более тяжелой форме, чем у детей. В весенне-зимний период отмечается пик заболеваемости, а спад приходится на август и сентябрь. После выздоровления сохраняется стойкий пожизненный иммунитет с сохранением в крови противокоревых антител.
Младенцы до 1 года корью практически не могут заболеть, так как в их крови сохраняются антитела, полученные от матери, но постепенно к году их количество уменьшается, соответственно повышая риск развития заболевания без вакцинирования. При заражении беременной женщины возможна передача вируса через плаценту плоду и развитие врожденной кори.
Это тот временной промежуток, который начинается в момент заражения и продолжается до проявления первых признаков заболевания. Принято считать, что этот период у детей составляет 7-14 дней. На данном этапе вирус в организме размножается «по-тихому», симптомы кори отсутствуют, ребенка абсолютно ничего не беспокоит. При этом малыш становится заразным для окружающих только в последние 5 дней инкубационного периода.
Как проявляется корь: фото детей с высыпанием
Корь можно отличить от других болезней по характеру протекания. Вначале появляется температура до 39 градусов, затем краснеют, начинают слезиться и гноиться глаза.
Обратите внимание на фото – симптомом кори у детей на начальной стадии также являются пятна Вельского — Филатова на слизистой оболочке щек:
Симптомы кори у детей
Как ни странно, но как начинается корь, не увидит даже самый проницательный родитель. Эта коварная болезнь развивается по этапам, причём начальный период может длиться недели и совершенно не проявлять себя. Ребёнок будет продолжать веселиться и играть, а зловредный вирус тем самым временем будет подтачивать его организм изнутри.

Этот период считается первым и называется инкубационным.
Наиболее характерным признаком заболевания корью являются пятна у основания коренных зубов. Они возникают из-за того, что вирус разрушает слизистую оболочку. Она становится тоньше. Белые пятна окружены красной припухшей каймой. По этому признаку корь можно отличить от других заболеваний, имеющих схожие проявления.
Протекание кори у ребенка – это последовательная смена 3-х стадий:
Для каждой из них характерен свой временной диапазон и соответствующие симптомы.
В таблице рассмотрим, как проявляется корь на разных стадиях
Длится у детей от 3 до 5 дней. В это время появляется ряд симптомов, похожих на обычную простуду, которые обусловлены циркуляцией вируса в крови (вирусемией):
В этот период активность у детей снижается. Они становятся вялыми, капризными и малоподвижными из-за слабости. Нарушается сон и ухудшается аппетит.
Сыпь при кори появляется на 3-4 день после начала болезни. Период высыпаний продолжается 4-5 дней.
Приблизительно с четвертого дня периода высыпаний состояние крохи начинает улучшаться. Малыш уже перестает быть заразным. Стадия пигментации может длиться 7-10 дней. Пятна постепенно светлеют, исчезают:
После сыпи не остаются следы и шрамы на коже.
Любой из этих симптомов должен стать поводом для обращения к доктору. В случае необходимости детский терапевт направит маленького пациента к узкопрофильным специалистам для дополнительного обследования.
Различные последствия возникают вследствие ослабления иммунитета, из-за чего вирусная инфекция осложняется присоединившейся бактериальной. В больных корью часто диагностируется вторичная бактериальная пневмония. Редки, но возможны стоматиты.
Осложнения, возникающие у маленьких детей, сложно назвать редким явлением. Именно поэтому лечить малыша нужно под чутким контролем участкового педиатра. Идеально, если доктор будет посещать вашего ребенка не реже, чем раз в три дня.
Для постановки достоверного диагноза вашего ребенка обязательно должны отправить на следующие виды лабораторных исследований:
Несмотря на тяжесть заболевания, прогноз при детской кори благоприятный.
Большинство осложнений требуют немедленной госпитализации ребенка.
Антибактериальная терапия при кори у детей не назначается, потому что болезнь имеет вирусную, а не бактериальную природу.
Основная роль в профилактике кори у детей принадлежит активной иммунизации. В основе вакцинации лежит процесс искусственного создания иммунного ответа к инфекциям, посредством введения в организм белковых компонентов бактерий и вирусов, вызывающих развитие инфекционных процессов.
При появлении первых признаков заболевания родители обязаны изолировать ребенка от других детей, вызвать на дом участкового педиатра; если ребенок посещал детское учреждение (детский сад, школа), мама должна сообщить в это учреждение о заболевании ребенка.
Общие рекомендации по профилактике кори:
Повторное заболевание корью встречается в крайне редких случаях. После перенесенного заболевания иммунитет пожизненный. После прививки сохраняется стойкий иммунитет на протяжении 15 лет. Заметив появление сыпи у ребенка, следует обратиться к врачу, он поможет вам своими пояснениями. Важно помнить, что опасен не сам вирус, а те негативные последствия в виде осложнений, которые он нередко имеет.
Корь у детей
Общая информация
Краткое описание
Корь – высоко контагиозное острое вирусное инфекционное заболевание с воздушно-капельным механизмом передачи, вызываемое РНК-содержащим вирусом кори и протекающей с лихорадкой, катаральным воспалением слизистых оболочек глаз и верхних дыхательных путей, специфическими высыпаниями на слизистой оболочке рта и пятнисто-папулезной сыпью на коже с переходом в пигментацию [1,2].
Дата разработки/пересмотра протокола: 2007 год/2016 год.
Пользователи протокола: врачи общей практики, детские инфекционисты, педиатры, врачи скорой медицинской помощи, детские невропатологи.
Категория пациентов: дети.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
[1,2] (Н.И. Нисевич, В.Ф. Учайкин, 1985 год)
| Тип | Тяжесть | Течение |
| Типичная; по клиническому периоду кори: • катаральный период; • период высыпаний; • период пигментации. |
Атипичная:
· стертая;
· митигированная;
· геморрагическая (гипертоксическая или злокачественная).
· среднетяжелая;
· тяжелая: без геморрагического синдрома; с геморрагическим синдромом.
· гладкое (без осложнений); негладкое (с осложнениями);
· микст-инфекция.
Классификация случаев кори: [9,10]
Клиническое определение заболевания:
Больной с температурой и макуло-папулезной сыпью (не везикулярная) и одним из следующих признаков: кашель, насморк, конъюнктивит;
Подозрительный случай: любой больной, соответствующий клиническому определению заболевания;
Эпидемиологический связанный случай: больной, имеющий проявления и симптомы, соответствующие кори, находившийся в контакте с лабораторно подтвержденным случаем за 7-18 дней до появления симптомов;
Лабораторно подтвержденный случай: больной, имеющий проявления и симптомы, соответствующие кори, а также отвечающий лабораторным критериям подтверждения случая:
· обнаружение противокоревых IgM-антител в сыворотке крови, сухой капле крови или слюне;
или
· из образца цельной крови, отделяемого носоглотки или мочи выявление РНК вируса кори методом ПЦР;
или
· значительное нарастание противокоревых IgG-антител в парных сыворотках (более 4 раза);
Отмененный случай: любой больной, который не соответствует определению клинического, лабораторно-подтвержденного или эпидемиологически связанного случая.
Лабораторно подтвержденный случай не обязательно должен отвечать клиническому определению случая.
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ:[1,2]
Диагностические критерии
Жалобы:
• повышение температуры тела;
• кашель;
• слезотечение, светобоязнь;
• насморк;
• головная боль;
• слабость, вялость, недомогание;
• высыпания на коже;
• жидкий стул.
Анамнез:
• острое начало;
• контакт с лабораторно-подтвержденным случаем кори за 7-18 дней до появления симптомов заболевания;
• цикличное течение заболевания с выраженными катаральными явлениями в первые дни болезни, высыпаниями с 4-5 дня болезни;
• после затухания сыпи температура тела нормализуется, остаются пигментация и шелушение.
Физикальное обследование:
В катаральном периоде (продолжительность периода 3-4 дня):
• нарастающий катаральный синдром (кашель, ринит, трахеит, ларингит, бронхит, конъюнктивит, склерит, слезотечение, светобоязнь, блефароспазм, покраснение глаз);
• лицо больного одутловатое, веки пастозные;
• коревая энантема: красные неправильной формы пятна на слизистой оболочке мягкого, отчасти твердого неба;
• пятна Филатова-Коплика-Бельского (в конце периода) на слизистой оболочке щек против малых коренных зубов, реже – на слизистой оболочке губ, десен и конъюнктивы глаз.
При выявлении симптома Бельского-Филатова-Коплика диагноз кори бесспорен (клинически).
В периоде высыпания:
• наличие в первый день высыпаний пятен Бельского-Филатова-Коплика;
• появление сыпи на 4-5-й день от начала заболевания;
•сыпь макуло-папулезная с тенденцией к слиянию;
•этапное распространение сыпи в течение 3 дней: в течение первых суток за ушами, на лице, шее, верхней части груди, на 2-й день- на туловище, на 3-й день- на конечностях;
• усиление интоксикации, катаральных явлений со стороны слизистых оболочек дыхательных путей и конъюнктивы глаз (насморк, кашель, слезотечение, светобоязнь;
• признаки трахеобронхита, ларингита, крупа;
• возникновение пигментации после сыпи;
В периоде пигментации:
• сыпь угасает в той же последовательности, что и появляется, оставляя пигментацию и шелушение.
Митигированная корь наблюдается у детей, получивших с профилактической целью гаммаглобулин в первые 5 дней от момента контакта с больным. При митигированной кори инкубационный период может удлиняться до 21 дней. При этой форме нарушается цикличность инфекционного процесса, катаральные явления выражены слабо, катаральный период укорочен до 1-2 дней или может отсутствовать. Пятна Бельского-Филатова-Коплика у основной части больных отсутствуют. Сыпь появляется одномоментно на 1 или 2 день от начала болезни, она может наблюдаться на отдельных участках кожи тела. Высыпания мелкие, необильные, пятнисто-папулезного характера на неизмененном фоне кожи. Сыпь держится 1-2 дня и исчезает сразу, не оставляя пигментацию и шелушение. Течение болезни обычно без осложнений.
Стертая форма клинически не отличается от митигированной формы, встречается у вакцинированных детей в возрастной группе от 2 до 10 лет.
Корь с аггравированными симптомами (гипертоксическая, геморрагическая, злокачественная) встречается очень редко. При геморрагической форме состояние больных тяжелое за счет интоксикационного и геморрагического синдромов. Отмечаются множественные кровоизлияния в кожу, слизистые оболочки, в анализах мочи у таких больных выявляется гематурия. В клинике гипертоксических и злокачественных форм преобладают симптомы интоксикации, изменения со стороны нервной системы в виде гиперестезии, судорожной готовности и судорог. Эти формы могут привести к летальному исходу.
Легкая форма кори характеризуется слабо выраженными симптомами интоксикации, повышением температуры тела до 38 0 С в течение 2-3 дней, легким кашлем, насморком и конъюнктивитом. Пятна Бельского-Филатова-Коплика отмечаются у 30% больных. Пятнистая и пятнисто-папулезная сыпь появляется на 4-5 день, имеет слабую тенденцию к слиянию. Высыпания на нижних конечностях обычно необильная или отсутствует.
Среднетяжелая форма характеризуется симптомами общей интоксикации, лихорадкой до 39 0 С, катаральными явлениями верхних дыхательных путей и конъюнктивитом. У всех больных выявляются пятна Бельского-Филатова-Коплика. Период высыпания сопровождается высокой температурой, усилением катаральных явлений и интоксикацией. Сыпь обычно обильная, пятнисто-папулезная, сливается, локализуется на лице, туловище, конечностях и имеет этапный характер. При среднетяжелых формах могут быть осложнения со стороны бронхолегочной и нервной систем (2-3%).
Тяжелая форма кори характеризуется гипертермией до 40 0 С, поражением нервной системы с расстройством сознания, (могут быть судорожная готовность и судороги), адинамией. Катаральные явления выраженные, пятна Бельского-Филатова-Коплика встречаются у всех больных. Сыпь обильная, сливная, пятнисто-папулезная, иногда имеет геморрагический характер. Этапность высыпания сохраняется. Чаще, чем при других формах, наблюдаются осложнения со стороны ЦНС и бронхолегочной системы.
Осложнения: [1,2,3,4]
· со стороны органов дыхания (пневмонии, ларингиты, ларинготрахеиты, бронхиты, бронхиолиты, плевриты);
· пищеварительной системы (стоматиты, глубокие или обширные язвы в ротовой полости, энтериты, колиты);
· нервной системы (энцефалиты, менингоэнцефалиты, миелиты);
· органов зрения (конъюнктивиты, кератиты, блефариты, кератоконъюнктивиты);
· органов слуха (отиты, мастоидиты);
· мочевыделительной системы (циститы, пиелонефриты);
· кожи (пиодермия, абсцесс, флегмона).
Лабораторные исследования: [1,2,9,10]
ОАК:
· в катаральном периоде (лейкопения, нейтропения);
· в периоде высыпания (лейкопения, эозинопения, возможна тромбоцитопения);
· в случае развития бактериальных осложнений – лейкоцитоз, нейтрофилез, ускорение СОЭ.
ОАМ:
· протеинурия, микрогематурия, цилиндрурия (при тяжелых формах).
· выявление специфических антител класса IgM (за исключением случаев, когда образование IgM было вызвано вакцинацией) в сыворотке крови методом ИФА (не ранее 5 дня от начало сыпи);
· из образца цельной крови, отделяемого носоглотки или мочи выявление РНК вируса кори методом ПЦР (взятие образцов в течение первых 3 дней от начала появления сыпи).
Инструментальные исследования:
• рентгенография органов грудной клетки (при наличии симптомов пневмонии);
• забор материала для исследования проводится медицинским работником при посещении больного на дому.
Диагностический алгоритм [1,2]
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне: [1,2,6,7,8]
Жалобы:
• повышение температуры тела;
• кашель;
• слезотечение, светобоязнь;
• насморк;
• головная боль;
• слабость, вялость, недомогание;
• высыпания на коже;
• жидкий стул.
Анамнез:
• острое начало;
• контакт с лабораторно-подтвержденным случаем кори за 7-18 дней до появления симптомов заболевания;
• цикличное течение заболевания с выраженными катаральными явлениями в первые дни болезни, высыпаниями с 4-5 дня болезни;
• после затухания сыпи температура тела нормализуется, остаются пигментация и шелушение.
Физикальное обследование:
В периоде высыпания:
· наличие в первый день высыпаний пятен Бельского-Филатова-Коплика;
· появление сыпи на 4-5-й день от начала заболевания;
· сыпь макуло-папулезная с тенденцией к слиянию;
· этапное распространение сыпи в течение 3 дней: в течение первых суток за ушами, на лице, шее, верхней части груди, на 2-й день- на туловище, на 3-й день- на конечностях;
· усиление интоксикации, катаральных явлений со стороны слизистых оболочек дыхательных путей и конъюнктивы глаз (насморк, кашель, слезотечение, светобоязнь;
· признаки трахеобронхита, ларингита, крупа;
· возникновение пигментации после сыпи.
В периоде пигментации:
• сыпь угасает в той же последовательности, что и появляется, оставляя пигментацию и шелушение.
Лабораторные исследования:
ОАК:
· в катаральном периоде (лейкопения, нейтропения);
· в периоде высыпания (лейкопения, эозинопения, возможна тромбоцитопения);
· в случае развития бактериальных осложнений (лейкоцитоз, нейтрофилез, ускорение СОЭ).
ОАМ:
· протеинурия, микрогематурия, цилиндрурия (при тяжелых формах);
· коагулограмма (при геморрагическом синдроме);
· спинномозговая пункция (при подозрении на менингит, энцефалит);
· выявление специфических антител класса IgM (за исключением случаев, когда образование IgM было вызвано вакцинацией) в сыворотке крови методом ИФА (не ранее 5 дня от начало сыпи);
· из образца цельной крови, отделяемого носоглотки или мочи выявление РНК вируса кори методом ПЦР (взятие образцов в течение первых 3 дней от начала появления сыпи).
Инструментальные исследования:
· рентгенография органов грудной клетки (при наличии симптомов пневмонии);
· ЭКГ (при наличии симптомов миокардита и перикардита).
Диагностический алгоритм:[1,2] (смотрите амбулаторный уровень)
Перечень основных диагностических мероприятий:
· ОАК;
· ОАМ;
· выявление специфических антител класса IgM в сыворотке крови методом ИФА (не ранее 5 дня от начало сыпи);
· из образца цельной крови или мочи выявление РНК вируса кори методом ПЦР (взятие образцов в течение первых 3 дней от начала появления сыпи).
Перечень дополнительных диагностических мероприятий:
· коагулограмма (при геморрагическом синдроме);
· спинномозговая пункция (при подозрении на менингит, энцефалит);
· рентгенография органов грудной клетки (при наличии симптомов пневмонии);
· ЭКГ (при наличии симптомов миокардита и перикардита).
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Скарлатина | Наличие симптомов интоксикации, сыпи. | Бактериологический анализ из ротоглотки на патогенную флору. | Гнойный тонзиллит, мелкоточечная сыпь на гиперемированном фоне кожи, одномоментность появления сыпи, бледный носогубной треугольник, отсутствие катаральных явлений,»малиновый язык», крупнопластинчатое шелушение кожи пальцев рук и ног, ладоней и подошв. |
| Менингококковая инфекция | Наличие симптомов интоксикации и сыпи. | Бактериологический анализ из носоглотки, элементов сыпи на менингококки. При наличии менингеальных симптомов- бактериологическое исследование ликвора. | геморрагическая «звездчатая» сыпь с некротическим компонентом в центре и тенденцией к слиянию, экхимозы, сильная головная боль, менингеальные симптомы, признаки шока. |
| Ветряная оспа | Наличие симптомов интоксикации и сыпи | Выявление иммуноглобулинов класса М к вирусу варицелла зостер. | везикулезная сыпь на коже, в том числе на волосистой части головы, и слизистых, «ложный полиморфизм»: пятно-папула- везикула-корочка, контакт с больным ветряной оспой или опоясывающим герпесом. |
| Краснуха | Наличие симптомов интоксикации и сыпи. | Определение противо-краснушных антител класса M в остром периоде заболевания. | мелкопятнистая быстро проходящая сыпь, слабо выраженный катаральный и интоксикационный синдром,увеличение заднее-шейных и затылочных лимфоузлов, контакт с больным краснухой. |
| аллергический дерматит | Наличие сыпи | Обследование на аллергены | полиморфная сыпь: пятнисто- папулезные и уртикарные элементы, сопровождающиеся зудом, без интоксикации, лихорадки, катаральных явлений. Появляются после контакта с потенциальным аллергеном (медикаменты, пищевой продукт и др.) |
| Энтеровирусная экзантема |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азитромицин (Azithromycin) |
| Амикацин (Amikacin) |
| Амоксициллин (Amoxicillin) |
| Ампициллин (Ampicillin) |
| Ацетазоламид (Acetazolamide) |
| Вальпроевая кислота (Valproic Acid) |
| Гентамицин (Gentamicin) |
| Дексаметазон (Dexamethasone) |
| Декстран (Dextran) |
| Декстроза (Dextrose) |
| Диазепам (Diazepam) |
| Ибупрофен (Ibuprofen) |
| Интерферон альфа 2b (Interferon alfa-2b) |
| Калия, магния аспарагинат (Potassium, magnesium aspartate) |
| Клавулановая кислота (Clavulanic acid) |
| Маннитол (Mannitol) |
| Натрия оксибутират (Sodium hydroxybutyrate) |
| Натрия хлорид (Sodium chloride) |
| Нитрофурал (Nitrofural) |
| Парацетамол (Paracetamol) |
| Преднизолон (Prednisolone) |
| Ретинол (Retinol) |
| Сульбактам (Sulbactam) |
| Сульфацетамид (Sulfacetamide) |
| Фенобарбитал (Phenobarbital) |
| Фуросемид (Furosemide) |
| Хлоропирамин (Chloropyramine) |
| Цефотаксим (Cefotaxime) |
| Цефтриаксон (Ceftriaxone) |
| Цефуроксим (Cefuroxime) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ [1,2]
Тактика лечения [1,2,4,5,9,10,11]
Немедикаментозное лечение:
Режим:
постельный (в течение всего периода лихорадки);
Строгая гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа, ушей, несколько раз в день промывать глаза теплой кипяченой водой.
Диета: стол № 13.
Приказ 172 от 31 марта 2011 года. «Карманный справочник по оказанию стационарной помощи детям. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Медикаментозное лечение:
При легкой, стертой и митигированной формах кори при конъюнктивите –промывание глаз раствором нитрофурала 1:5000 3-4 раза в день – 5 дней, сульфацетамид 20% по 1 капли 4 раза в день в каждый глаз – 5 дней;[УД – C];
Ретинол– 1 раз в день, 2 дня: до 6 мес-50.000 МЕ, 6-11 мес-100.000 МЕ, 12 мес. и старше-200.000 МЕ. [УД-В].
Перечень основных лекарственных средств:
· Ретинол 50000 МЕ, 10 мл, 33000 МЕ, 100000МЕ [УД-В]
Перечень дополнительных лекарственных средств:
• раствор нитрофурала 1:5000; [УД – D]
• раствор сульфацетамида 20%. [УД – С]
Показания для консультации специалистов:
• консультация оториноларинголога (при остром среднем отите, гайморите, фронтите);
• консультация окулиста (при блефарите, иридоциклите).
Профилактические мероприятия [1,2,9,10]
Специфическая профилактика кори подразделяется на активную (ЖКВ) и пассивную. Вакцинацию против кори в плановом порядке подлежат дети, достигшие возраста 1 года и не болевшие корью. Ревакцинация проводится в 6 лет.
Неспецифические меры профилактики включают раннее выявление и изоляцию источника инфекции и мероприятия среди контактных. Изолируют больных на срок от начала болезни до 5-го дня с момента появления высыпаний, при наличии пневмонии этот срок удлиняется до 10 сут. Помещение, где находился больной, должно быть проветрено в течение 30-45 мин. Дети, контактировавшие с больным корью и не получившие гамма-глобулин, изолируются с 7 по 18 дни, а получившие ее и дети в возрасте до 6 месяцев с 7 по 21 дни контакта. Дети, бывшие в контакте, перенесшие в прошлом корь не подлежат изоляции и профилактические мероприятия среди них не проводятся.
Пассивную иммунизацию проводят контактным детям, не вакцинированным против кори по противопоказаниям.
Для профилактики стоматита – частое теплое питье. Для профилактики гнойного конъюнктивита частое промывание глаз теплой кипяченой водой.
Мониторинг состояния пациента:
• повторный осмотр участкового врача через 2 дня или раньше, если ребенку стало хуже или он не может пить или сосать грудь, появляется лихорадка свыше 38 о С, учащенное или затрудненное дыхание;
• научить мать, в какой ситуации необходимо срочно вновь обратиться к врачу;
• при появлении общих признаков опасности, осложнений со стороны дыхательных путей (пневмония, ларингит со стенозом гортани, учащенное дыхание), глаз (блефарит, кератиты, кератоконъюнктивиты), пищеварительной системы (стоматиты, энтериты, колиты),выделительной системы (циститы, пиелиты, пиелонефриты) и органов слуха (отиты, мастоидиты) детей направляют на стационарное лечение.
Индикаторы эффективности лечения:
• полное выздоровление;
• отсутствие эпидемического распространения заболевания.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия: не проводятся.
Медикаментозное лечение: при лихорадке свыше 38,5 0 С парацетамол 10- 15 мг/кг через рот или perrectum; [УД – А][11]
• при судорогах – диазепам 0,5% – 0,2- 0,5 мг/кг в/м или perrectum; [УД – А]
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:[1,2,4,5,9,10,11]
Немедикаментозное лечение:
Режим:
— Госпитализация в Мельцеровский бокс;
— Строгая гигиена больного: гигиенический уход за слизистыми оболочками полости рта, глаз, туалет носа, ушей, несколько раз в день промывать глаза теплой кипяченой водой.
Диета: стол № 13.
Приказ 172 от 31 марта 2011 года. «Карманный справочник по оказанию стационарной помощи детям. Схема 16». Рекомендации по питанию здорового и больного ребенка. Дробное теплое питье. Молочно-растительная диета.
Медикаментозное лечение:
При средней степени тяжести кори:
• Для купирования гипертермического синдрома свыше 38,5 о С назначается парацетамол 10- 15 мг/кг с интервалом не менее 4 часов, не более трех дней через рот или per rectum или ибупрофен в дозе 5-10 мг/кг не более 3-х раз в сутки через рот; (УД – А).
• С целью десенсибилизирующей терапии хлоропирамин 1-2 мг/кг в сутки через рот или парентерально, два раза в сутки, в течение 5- 7 дней; (УД – В)
• при конъюнктивите- промывание глаз раствором нитрофурала 1:5000 3- 4 раза в день- 5 дней, сульфацетамид 20% по 1 капли 4раза в день в каждый глаз- 5 дней; (УД – С)
Ретинол– 1 раз в день, 2 дня: до 6 мес-50.000 МЕ, 6-11 мес-100.000 МЕ, 12 мес. и старше – 200.000 МЕ через рот.(УД-В)
При тяжелой степени тяжести кори:
• Для купирования гипертермического синдрома свыше 38,5 0 С назначается парацетамол 10- 15 мг/кг с интервалом не менее 4 часов, не более трех дней через рот или per rectum или ибупрофен в дозе 5-10 мг/кг не более 3-х раз в суткичерез рот;(УД – А)
• С противовирусной и иммуномодулирующей целью – интерферон α-2b- человеческий рекомбинантный: для детей до двух лет по 150000, от двух до 5 лет по 500 000 МЕ и старше пяти лет по 1 млн. МЕ 2 раза в сутки per rectum, курс лечения 10 дней; (УД – D)
• При конъюнктивите – промывание глаз раствором нитрофурала1:5000 3- 4 раза в день –5 дней, сульфацетамид 20% по 1 капли 4 раза в день в каждый глаз – 5 дней; (УД – С)
Ретинол– 1 раз в день, 2 дня: до 6 мес-50.000 МЕ, 6-11 мес-100.000 МЕ, 12 мес. и старше – 200.000 МЕ; (УД-В)
• С целью дезинтоксикационной терапии внутривенная инфузия из расчета 30 – 50 мл /кг с включением растворов: декстрана с молекулярной массой 30000- 40000 (10-15 мл/кг), 5% или 10% декстрозы (10- 15 мл/кг), 0,9% натрия хлорида (10- 15 мл/кг) (УД – С);
• При отеке головного мозга – оксигенотерапия.
Антибактериальные препараты назначаются в зависимости от предполагаемого и выделенного возбудителя при:
· тяжелых формах кори;
· развитии бактериальных осложнений;
· развитии кори у детей раннего возраста с неблагоприятным преморбидным фоном (анемия 2 и 3 степени, белково- энергетическая недостаточность 2 и 3 степени, иммунодефицитные состояния).
Перечень основных лекарственных средств:
· ретинол 50000 МЕ, 10 мл; 33000 МЕ, 100000 МЕ; (УД-В)
· хлоропирамин, 25 мг, 20 мг/мл; (УД-В)
· ибупрофен 100 мг/5 мл, 200 мг, 400 мг, 600 мг внутрь (УД-А)
или
парацетамол 200, 500 мг внутрь; ректально 80 мг,100 мг,125 мг,150 мг, 250 мг; раствор для инъекций 1г/6,7 мл (УД-А)
Перечень дополнительных лекарственных средств
Дозы антибактериальных препаратов [1,2,3,4,9,10]
· раствор нитрофурала 1:5000;
· раствор сульфацетамида 20%;
· интерферон α-2b- человеческий рекомбинантныйсуппозитории ректальные 150 000МЕ, 500 000 МЕ, 1 000 000 МЕ; 3 000 000 МЕ;
· раствор декстрозы 5-10%, по 200 мл, 400 мл;
· раствор натрия хлорида 0,9%, по 200 мл, 400 мл;
· раствор декстрана 30000- 40000, по 200 мл, 400 мл;
· дексаметазон, в 1 мл 0,004;
· преднизолон, 30 мг/мл, 25 мг/мл, 0,005;
· маннитол 15%, по 200 и 400 мл;
· фуросемид, 10мг/мл по 2,0 мл;
· ацетазоламид 0,25 г;
· вальпроевая кислота в/в 100мг/мл, внутрь 150мг, 300мг,5г/100мл.
· фенобарбитал 0,05 и 0,1;
· диазепам – 0,5% по 2 мл;
· натрия оксибутират – 20%;
· калия, магния аспаргинат 200 мл 400 мл
Хирургическое вмешательство, оказываемое в стационарных условиях: нет.
Другие виды лечения: нет.
Показания для консультации специалистов:
· консультация оториноларинголога (при остром среднем отите, гайморите, фронтите);
· консультация окулиста (при блефарите, иридоциклите);
· консультация невролога (при менингите, менингоэнцефалите и при судорожном синдроме);
· консультация кардиолога (при миокардите и перикардите).
Показания для перевода в отделение интенсивной терапии и реанимации:[1,2,11]
· наличие общих признаков опасности у детей в возрасте до 5 лет;
· острая дыхательная недостаточность 2- 3 степени;
· острая сердечно-сосудистая недостаточность 2-3 степени;
· повторные судороги;
· нарушение сознания;
· ДВС – синдром.
Индикаторы эффективности лечения:
· купирование лихорадки и интоксикации;
· исчезновение сыпи;
· нормализация показателей СМЖ при менингоэнцефалите;
· нормализация лабораторных показателей;
· отсутствие и купирование осложнений.
Дальнейшее ведение: организуется контроль за выпиской и установлением диспансерного наблюдения за реконвалесцентами. Выписку больного из стационара после перенесенной кори проводят не ранее 5-го дня с момента появления высыпаний, при наличии пневмонии не ранее 10 дней.
Реконвалесценты кори с поражением нервной системы, сердца, почек, глаз, слизистой ротовой полости и пневмонией подлежат диспансерному наблюдению у соответствующих специалистов, которые определяют программу реабилитации и срок диспансерного наблюдения. Снятие с диспансерного учета после стойкого исчезновения остаточных явлений.
Госпитализация
Показания для плановой госпитализации:
• контактные дети из закрытых и других медицинских учреждений с 7 по 18 дни контакта (по эпидемиологическим показаниям).
Показания для экстренной госпитализации:
· у детей до 5 лет наличие общих признаков опасностей (не может пить или сосать грудь, рвота после каждого приема пищи и питья, судороги в анамнезе данного заболевания и летаргичен или без сознания);
· тяжелые и среднетяжелые формы кори;
· корь с сопутствующими субкомпенсированными/ декомпенсированными хроническими заболеваниями;
· дети из закрытых медицинских учреждений.
Информация
Источники и литература
Информация
| HFMK | – | Hand-Fuss-MundKrankheit |
| IgG | – | иммуноглобулины класса G |
| IgM | – | иммуноглобулины класса М |
| ВОП | – | врач общей практики |
| ИФА | – | иммуноферментный анализ |
| КТ | – | компьютерная томография |
| МКБ | – | международная классификация болезней |
| МРТ | – | магнитно-резонансная томография |
| НПВС | – | Нестероидные противовоспалительные средства |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ПЦР | – | полимеразная цепная реакция |
| РНК(RNA) кори | – | рибонуклеаза (геном) коревой инфекции |
| РПГА | – | Реакция прямой гемагглютинации |
| РСК | – | Реакция связывания комплемента |
| СМЖ | – | спинномозговая жидкость |
| ССС | – | сердечно – сосудистая система |
| ЭВ | – | энтеровирус |
| ЭВИ | – | энтеровирусная инфекция |
| ЭКГ | – | электрокардиограмма |
Список разработчиков протокола:
1) Эфендиев Имдат Муса оглы – кандидат медицинских наук, РГП на ПХВ «Государственный медицинский университет города Семей» доцент, заведующий кафедрой детских инфекционных болезней и фтизиатрии.
2) Куттыкужанова Галия Габдуллаевна – доктор медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет им. С.Д. Асфендиярова» профессор, профессор кафедры детских инфекционных болезней.
3) Баешева Динагуль Аяпбековна – доктор медицинских наук, доцент, АО «Медицинский университет Астана» заведующая кафедрой детских инфекционных болезней, главный внештатный детский инфекционист МЗСР РК.
4) Кенжебаева Сауле Кенжетаевна – ГККП «Городская детская инфекционная больница» Управление здравоохранения города Астаны, заместитель главного врача по лечебной работе.
5) Оспанова Зарипа Амангелдиевна – ГКП «Шымкентская городская инфекционная больница» Управление здравоохранения Южно-Казахстанской области, заместитель главного врача по лечебной работе.
6) Елубаева Алтынай Мукашевна – кандидат медицинских наук, АО «Медицинский университет Астана»доцент кафедры неврологии с курсами наркологии и психиатрии.
7) Катарбаев Адыл Каирбекович – доктор медицинских наук, профессор, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» заведующий кафедрой детских инфекционных болезней.
8) Худайбергенова Махира Сейдуалиевна – АО «Национальный научный центр онкологии и трансплантологии» клинический фармаколог.
Конфликт интересов: отсутствует.
Список рецензентов: Бегайдарова Роза Хасановна – доктор медицинских наук, профессор, РГП на ПХВ «Карагандинский государственный медицинский университет» заведующая кафедрой детских инфекционных болезней.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.