корь чем опасно это заболевание
Что такое корь? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
Корь (Measles) — острое инфекционное заболевание, вызываемое вирусом кори, который поражает эпителий верхних дыхательных путей и кожные покровы. Клинически характеризуется выраженным синдромом общей инфекционной интоксикации, патогномоничной энантемой, макуло-папулёзной сыпью, конъюнктивитом и синдромом поражения респираторного тракта (дыхательных путей).
Этиология
вид — возбудитель кори (Polinosa morbillarum)
Синдромально заболевание было описано в 1890 году доктором Бельским (Псков), в 1895 году детским доктором Филатовым и в 1898 году доктором Копликом (США).
Оболочка вируса имеет 3 слоя: белковую мембрану, липидный слой и наружные гликопротеидные комплексы, образующие своеобразные выступы. Штаммы вирусов идентичны в антигенном отношении, обладают комплементсвязывающими, гемагглютинирующими, гемолизирующими свойствами и симпластообразующей активностью. СД-46 является рецептором у человека к вирусу кори.
Вирус неустойчив во внешней среде – чувствителен к ультрафиолету, в каплях слюны погибает за 30 минут, при высыхании и действии дезинфицирующих средств — мгновенно. Хорошо переносит пониженные температуры. Вирус можно выделить из различных сред организма (кровь, моча, кал, смывы со слизистых ротоглотки, конъюнктив, цереброспинальной жидкости). [2] [5]
Эпидемиология
Антропоноз. Источник заболевания – исключительно заражённый человек, также с атипичной формой заболевания кори. Инфицированный заразен с последних 2-х дней инкубации и до 4-го дня с момента появления высыпаний включительно — с 5 дня заразность пропадает.
Передача заболевания
Механизм передачи: воздушно-капельный (путь аэрозольный), редко трансплацентарный (при заболевании женщины в конце беременности). Теоретически возможно заражение от недавно привитых (но на практике такое случается чрезвычайно редко).
Привитая (переболевшая) и имеющая иммунитет мать передаёт его своему ребёнку (до 3-х месяцев), то есть у таких детей имеется врожденный иммунитет, который постепенно снижается и к 10 месяцам исчезает – дети становятся восприимчивыми к заболеванию. Болеют преимущественно дети (переносящие заболевание относительно благоприятно), однако в последнее время всё чаще поступают сообщения о развитии кори у взрослых, у которых заболевание протекает крайне тяжело (причины — массовый отказ от профилактических прививок).
Существует весенне-зимняя сезонность. После перенесённой инфекции, полного курса вакцинации развивается стойкий пожизненный иммунитет.
Корь — одна из основных причин смерти среди детей раннего возраста.
В 2015 году в глобальных масштабах произошло 134 200 случаев смерти от кори. [1] [3]
Кто подвергается риску
Заразиться корью может любой человек, не имеющий иммунитета — тот, кто не был вакцинирован или тот, у кого не выработался иммунитет после вакцинации.
Симптомы кори
Инкубационный период
Инкубационный период при типичной форме — от 9 до 11 суток (в некоторых случая до 13).
Симптомы кори у взрослых
Начало заболевания подострое (т.е. основной синдром появляется на 2-3 сутки от начала заболевания), однако при должной подготовке врача (выявлении патогномоничной энантемы — сыпи на слизистых оболочках) можно определить острое начало (в течении первых суток). Во взрослом возрасте из-за особенностей иммунной системы эти критерии могут не соблюдаться.
Описана так называемая ранняя диагностика кори, включающая:
Характерные жалобы больных: нарастающие слабость, вялость, снижение аппетита, нарушения сна, «песок в глазах», отёчность нижних век, иногда насморк, повышенная температура тела (до 39°С). Далее присоединяется першение в горле, появляется сухой кашель, одышка, могут быть боли в животе, диарея (наслоение вторичной флоры), появляется сыпь (с её появлением усиливаются синдромы общей инфекционной интоксикации и поражения респираторного тракта).
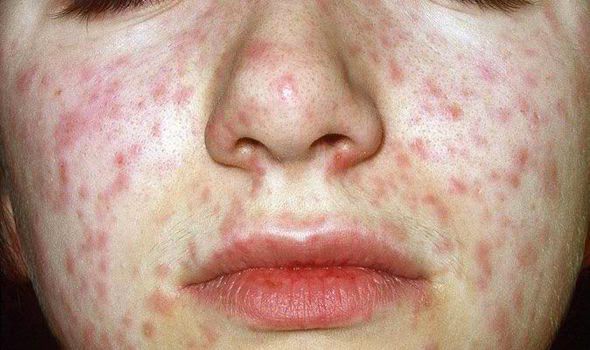
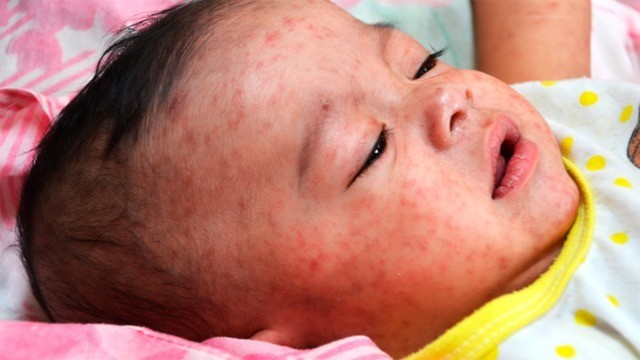
Объективно: можно отметить возникновение макуло-папулёзной сыпи, появляющейся в типичных случаях на 3-4 день болезни, с выраженной этапностью (лицо, шея; после туловище, руки, бёдра; затем олени и стопы, а на лице в этот момент бледнеет). Высыпания представляют собой папулы, окруженные красным пятном, предрасположенные к слиянию (но при наличии чистых участков), иногда появляются петехии. Спустя 3-4 дня сыпь становятся бледной и оставляет после себя бурые пятна и отрубевидное шелушение. Увеличиваются и приобретают чувствительность периферические лимфоузлы (затылочные, заднешейные и подмышечные). Ярко выражен конъюнктивит (конъюнктивы масштабно гиперемированы, отёчны, быстро присоединяется гнойное отделяемое). Характерным является вид больного: одутловатое лицо, красные (как у кролика) глаза, отёчность носа и век, сухие потрескавшиеся губы. При аускультации в лёгких прослушиваются сухие хрипы. Выражена тахикардия, снижение артериального давления. Увеличиваются размеры печени и селезёнки (генерализация инфекции).
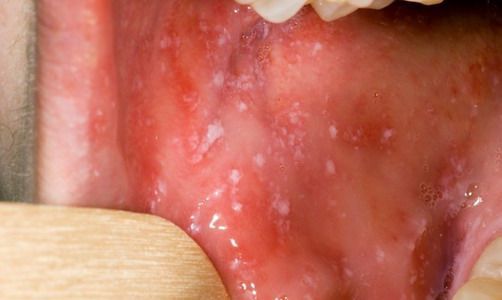
При фарингоскопии в ротоглотке визуализируется гиперемия мягкого нёба, на слизистой поверхности щёк в начале заболевания пятна Бельского — Филатова — Коплика (мелкие белесоватые пятнышки с узкой красноватой каёмкой), которые пропадают при появлении экзантемы. Иногда появляется пятнистая энантема на слизистой мягкого нёба.
Описана митигированная корь (у людей, получивших специфический противокоревой иммуноглобулин в период инкубации), характеризующаяся удлинением инкубационного периода до 21 дня, лёгким течением.
При абортивной форме заболевания характерно типичное начало, но спустя 1-2 суток клинические проявления исчезают.
Существует понятие — реакция на прививку (при первичном введении живой противокоревой вакцины), характеризующееся повышением температуры тела, катаральными явлениями (воспалениями) со стороны верхних дыхательных путей, скудной малозаметной сыпью (чаще развивается у детей и лиц с иммунодефицитом).
У больных с наличием тяжелого иммунодефицита – СПИДа (ВИЧ, онкологические больные, лица, получающие системные цитостатики после трансплантации органов) — течение заболевания крайне тяжёлое (летальность до 80%). [4] [5]
Объясняем на пальцах. Как распознать корь, и можно ли ей заразиться, если уже болел в детстве?
На вопросы отвечает врач-педиатр медицинского центра «Кравира» Светлана Ильясевич.
Что это такое?
— Корь — острое вирусное заболевание, которое является одной из высококонтагиозных (заразных) инфекций. Распространенность низкая из-за массовой вакцинации. Но в последнее время случаев становится больше.
Почему все ее так боятся?
— Корь может протекать с серьезными осложнениями и даже приводить к летальному исходу. Она способна поражать дыхательную и нервную систему, желудочно-кишечный тракт, конъюктиву (слизистую оболочку глаза). Осложнения могут быть связаны с воздействием самого вируса, например, энцефалита (что порой приводит даже к инвалидности), а также с присоединением бактериальной инфекции (отит, пневмония и другие).
Каковы симптомы?
— Если брать классический случай, заболевание начинается, как обычная вирусная инфекция. Жалобы, как правило, следующие:
На 4-5 день болезни появляется сыпь, для которой характерна этапность. Проявляет она себя по направлению сверху-вниз. Сначала возникает на голове, лице, шее, затем переходит на туловище и в последнюю очередь становится видна на конечностях. Уходит в таком же порядке сверху-вниз, оставляя пигментацию и мелкое шелушение. Инкубационный период кори — 10-21 день.
Легко ли заразиться?
— Вирус достаточно летучий, передается воздушно-капельным путем, Заразность близка к 100%! Если в саду появился всего один ребенок с корью, под угрозой вся группа, но те малыши, которым была сделана прививка, не заболеют или перенесут заболевание в легкой форме.
Кстати, больше вероятность подхватить корь в помещении, чем на улице. Солнечные лучи для вируса губительны.
В зоне риска дети, пожилые, непривитые люди и люди с хроническими заболеваниями. И, конечно, чем слабее иммунитет, тем выше вероятность тяжелого течения болезни.
Когда человек наиболее заразен?
— Во время появления первых симптомов и во время высыпаний, потом вероятность заразиться падает.
Когда положено делать прививку?
— По нашему календарю прививок комплексная вакцина против кори, краснухи и эпидемического паротита рекомендована в год, потом повторяется в 6 лет. С годами иммунитет может ослабевать. Но есть возможность повторной прививки во взрослом возрасте. Поствакцинальный иммунитет вырабатывается где-то в течение месяца.
Если не помнишь, болел ли корью, и данных о прививке тоже нет, что делать?
— Лучше этот вопрос прояснить. Во взрослом возрасте болезнь протекает тяжелее. Что касается прививки, с годами ее эффективность может падать. Поэтому, если вам необходимо отправиться в место, рядом с которым зафиксирована вспышка болезни, советую предварительно сдать анализ крови на антитела против кори, чтобы проверить свой иммунный статус. Если количество антител низкое, желательно сделать прививку.
Можно ли заболеть дважды?
— Как правило, иммунитет вырабатывается пожизненный, но в единичных случаях возможно. Второй раз заболевают обычно люди с некими сбоями в иммунитете.
Что делать, если пообщался с зараженным человеком?
— Прививка вас уже вряд ли спасет от самого заражения, но если сделать ее в первые 72 часа после контакта, очень высока вероятность того, что болезнь будет протекать в более легкой форме. В любом случае нужно обращаться к врачу и следовать всем его указаниям, в том числе — брать больничный и оставаться дома, чтобы не контактировать с другими людьми.
Корь чем опасно это заболевание
Корь считается детским заболеванием. Однако нередко поражает и взрослых людей. Болезнь может привести к серьезным осложнениям и даже летальному исходу. Поэтому важно при появлении первых признаков коревой инфекции обращаться к врачу. Расскажем, как проходит лечение кори, как не спутать ее с другими заболеваниями и почему лучше привиться, чем переболеть.
Определение болезни
Корь — острое инфекционное заболевание, которое вызывает РНК-содержащий вирус из рода Morbillivirus. Он отличается низкой устойчивостью во внешней среде. При комнатной температуре сохраняет свою активность в течение 24–48 часов. Быстро погибает при высушивании, нагревании до 50°C, воздействии ультрафиолетового излучения.
Первые подробные описания признаков кори появились в XVII веке, хотя само заболевание было хорошо знакомо человечеству с глубокой древности. В те времена болезнь нередко называли «детской чумой», так как у взрослых она практически не наблюдалась. Это объяснялось тем, что более 90% людей переносили инфекцию в раннем возрасте — начиная с младенчества и до 10 лет.
Корь легко передается от одного человека другому, поэтому в прошлом ее эпидемии возникали регулярно. У многих детей болезнь протекала с развитием серьезных осложнений, которые приводили к смерти.
Вирус кори выделили и описали в 1954 году. Спустя девять лет была создана первая противокоревая вакцина. К 1990 году в большинстве стран около 80% населения прошло вакцинацию против кори. Благодаря этому началось устойчивое снижение числа заболевших. Если в 1983 году в мире было зарегистрировано около 4 млн случаев заболевания, то в 1990 году — 800 000¹. Значительно снизился и показатель смертности.
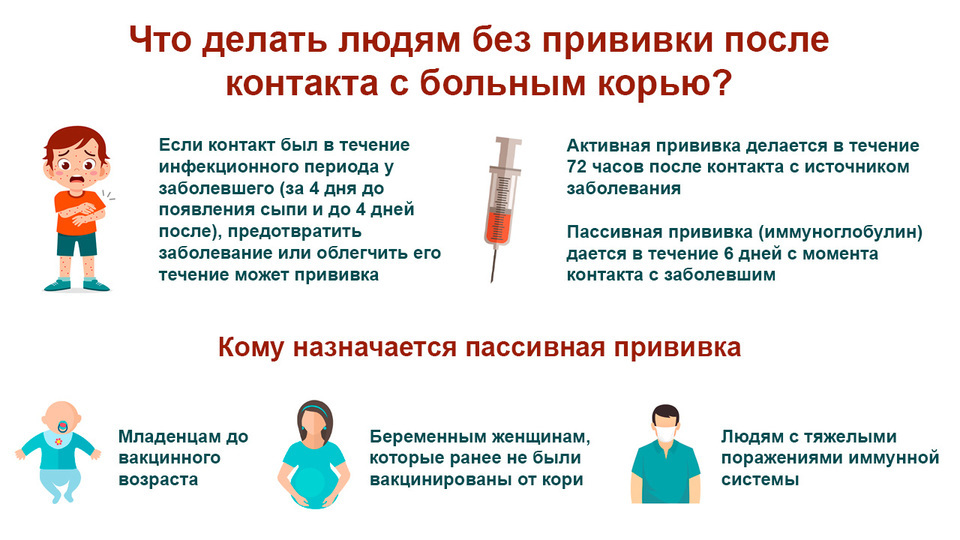
Непривитый ребенок проконтактировал с больным корью. Что делать?
«Непривитому ребенку, не достигшему возраста вакцинации (3-12 месяцев), вводится иммуноглобулин. Сделать это нужно не позднее 3-5-го дня от момента контакта с больным. Ребенку старше 12 месяцев, непривитому ранее по каким-либо причинам или привитому однократно, проводится постконтактная профилактика живой противокоревой вакциной — в течение 72 часов от контакта с больным».
Корь и сегодня продолжает оставаться серьезной проблемой. Эта инфекция «повзрослела» и теперь нередко поражает не только детей, но и взрослых людей. Последняя крупная вспышка кори была зарегистрирована практически во всех странах в 2017–2018 годах. Эксперты Всемирной организации здравоохранения во многом связывают ее возникновение со снижением уровня вакцинации населения. Этому в немалой степени способствовало движение «антипрививочников».
Недоверие населения к вакцинации ВОЗ в 2019 году назвала одной из глобальных проблем современного здравоохранения.
Симптомы кори
В клинической картине коревой инфекции выделяют:
Инкубационный период длится от 7 до 17 дней. Он может увеличиться до 21–28 дней в случае профилактического введения гамма-глобулина.
Для кори характерно острое начало. Повышается температуры тела и появляются признаки интоксикации организма:
Через несколько часов к перечисленным симптомам присоединяется сухой кашель, насморк со слизисто-гнойным отделяемым. Развивается конъюнктивит — воспаление слизистой оболочки глаз. Яркий свет вызывает ощущение дискомфорта в глазах. Этот симптом называется светобоязнью. При осмотре выявляют покраснение и отечность слизистой оболочки глотки, возможно увеличение лимфатических узлов.

В некоторых случаях при кори могут наблюдаться признаки диспепсии:
Температура держится от 3 до 5 дней. Затем она снижается, и состояние человека улучшается. Но на следующий день температура повышается снова, общая слабость, кашель, насморк и светобоязнь усиливаются. При осмотре ротовой полости в этот момент можно обнаружить специфический симптом кори — пятна Бельского-Филатова-Коплика. Они располагаются на слизистой оболочке щек в области малых коренных зубов и приобретают вид «манной крупы» — мелкие беловатые точки, которые слегка возвышаются над поверхностью слизистой. Одновременно с ними на поверхности мягкого и твердого неба становятся хорошо заметными мелкие красные пятна неправильной формы — энантема. С появлением кожных высыпаний энантема и пятна Бельского-Филатова-Коплика исчезают.
С началом периода высыпаний температура тела еще больше повышается, выраженность симптомов интоксикации и катаральных проявлений усиливается. Основной признак коревой инфекции — четкая последовательность возникновения сыпи. В первый день она появляется на голове и шее, на второй — спускается на плечи и туловище, на третий — охватывает кожу конечностей.
«Привет» от кори
«Перенесенная корь может сказаться на здоровье человека через несколько лет. Возможно формирование хронического энцефалита (медленная инфекция кори в центральной нервной системе). Это состояние сопровождается головной болью, вялостью, быстрой утомляемостью, нарушением памяти. Возможно снижение интеллекта, появление эпилептических припадков».
Элементы сыпи при кори проявляются ярким розовым или красным цветом, слегка возвышаются над поверхностью кожи. Они могут сливаться, образовывая при этом достаточно крупные фигуры, отделенные друг от друга участками неизмененной кожи.
Примерно через 7–10 дней от появления первых признаков заболевания начинается период реконвалесценции. Элементы сыпи бледнеют, и на их месте остаются пятна светло-коричневого цвета, которые сохраняются на протяжении 5–7 дней. Регресс высыпаний происходит в порядке, обратном их появлению, то есть идет снизу вверх. Температура тела снижается, общее состояние быстро улучшается.
В период реконвалесценции наблюдается значительное ослабление защитных сил организма. В результате этого резко возрастает риск развития других вирусных или бактериальных заболеваний.
Как отличить корь от других заболеваний
Корь необходимо дифференцировать от других инфекционных заболеваний, которые также протекают с возникновением кожной сыпи и, прежде всего, от краснухи (табл. 1).
Лечение кори
Корь в большинстве случаев лечится в домашних условиях. Госпитализация показана только при тяжелом течении заболевания, развитии осложнений.
На протяжении всего периода лихорадки рекомендуется соблюдать постельный режим. Важно избегать яркого света, соблюдать тщательную гигиену полости рта.
Лечение направлено на предотвращение осложнений и облегчение симптомов болезни. Для устранения проявлений интоксикации необходимо обильное теплое питье — минеральная вода без газа, настой шиповника, травяные чаи, морс, компот. При тяжелом протекании может потребоваться дезинтоксикационная терапия — внутривенное введение растворов глюкозы и солевых растворов, прием витаминов. По показаниям используют антигистаминные, отхаркивающие и нестероидные противовоспалительные средства.
Интерфероны и нормальный иммуноглобулин человека используют в терапии тяжелых форм коревой инфекции. Они наиболее эффективны при назначении на ранних стадиях болезни. Лечение бактериальных осложнений проводится антибиотиками широкого спектра действия.
Корь у взрослого и у ребенка — отличия
Клиническая картина кори у детей и взрослых отличается характерными особенностями, которые представлены в таблице 2.
Корь у детей протекает в более легкой форме, чем у взрослых. Пока специалисты не могут однозначно объяснить это явление. Возможно, оно связано с особенностями иммунного ответа организма ребенка. У детей активно функционирует вилочковая железа, в которой происходит дифференцировка особых клеток — Т-лимфоцитов. Они играют важную роль в защите организма от различных микроорганизмов, в том числе и от вирусов. Но после 5–6 лет активность вилочковой железы снижается, а к 30–40 годам она практически полностью замещается жировой тканью и перестает выполнять свои функции.
Кроме того, у детей младшего возраста в крови количество лимфоцитов, преобладает над количеством нейтрофилов. В возрасте 5–6 лет происходит так называемый перекрест лейкоцитарной формулы. В результате в крови увеличивается содержание нейтрофилов и уменьшается количество лимфоцитов. Нейтрофилы дают защиту от бактериальных инфекций, а лимфоциты — от вирусных. Возможно, с этим обстоятельством связано более тяжелое протекание кори у взрослых людей.
Пожизненный иммунитет
«У детей, переболевших корью или получивших полный курс вакцинации, формируется стойкий иммунитет к этому заболеванию».
Осложнения кори
Вирус кори подавляет активность иммунной системы человека. Это становится причиной повышенного риска развития многих инфекционно-воспалительных осложнений, которые могут быть вызваны как вирусами, так и бактериями.
Корь чаще всего осложняется развитием среднего отита (7–9 % заболевших) и пневмонии (1–6 % заболевших)⁴. У детей младшего возраста коревая инфекция провоцирует развитие ларингита — воспаления гортани. На его фоне нередко развивается состояние ложного крупа, которое сопровождается приступами удушья и требует оказания экстренной медицинской помощи.
Опасными осложнениями кори являются:
Отсроченное осложнение
Одно из самых опасных осложнений кори может развиться через несколько лет после перенесенного заболевания. Это атрофия головного мозга — постепенная гибель нейронов и разрушение связей между ними. Клиническая картина разворачивается медленно. Первоначально отмечаются изменения характера, затем становится заметным регресс мозговых функций, возможно возникновение судорожных припадков. Риск развития атрофии головного мозга значительно выше у детей, которые перенесли корь в возрасте до 12 месяцев.
Пути заражения и группы риска
Источником коревой инфекции становится зараженный человек. Выделение вируса начинается уже за 1–2 дня до появления первых признаков недомогания и длится 4 дня от появления кожных высыпаний. Иногда человек может оставаться заразным для окружающих дольше — до 10 дней от момента появления сыпи. При коревой инфекции бессимптомное носительство не наблюдается.
Заражение осуществляется воздушно-капельным путем при общении, чихании и кашле. Контактно-бытовый путь передачи инфекции при кори исключается, так как возбудитель крайне неустойчив в окружающей среде.
Во время болезни у беременных женщин вирус кори может проникнуть через плацентарный барьер и инфицировать плод. Такой путь передачи инфекции называется трансплацентарным.
Восприимчивость к кори близка к 100%. И если человек ранее не болел корью и не получил прививку, то при контакте с больным он заболеет почти наверняка.
После перенесенного заболевания формируется стойкий иммунитет на всю жизнь.
До начала массовой иммунизации основными характеристиками эпидемиологического процесса при кори были:
В настоящее время наблюдается резкое снижение случаев заболевания, отсутствует выраженная сезонность и периодичность. Корь продолжают считать детской инфекцией, так как чаще она диагностируется у детей в возрасте до 10 лет. Но в общей структуре заболевших отмечается увеличение числа подростков и взрослых людей.
Вакцинация
В России плановая вакцинация против кори проводится одновременно с вакцинацией от других детских инфекций — эпидемического паротита и краснухи. Первую прививку делают малышам в возрасте 12 месяцев. В это время в их организме практически полностью исчезают защитные антитела, которые они получили от матерей. Ревакцинацию выполняют перед поступлением ребенка в школу — в 6 лет.
Плановая вакцинация против кори также проводится всем взрослым до 35 лет, если ранее они не болели корью и не делали прививку.

Прививка против кори обычно хорошо переносится. Могут быть побочные эффекты — незначительное повышение температуры тела и легкая болезненность в месте инъекции.
Ревакцинация — раз в 10 лет
Результаты некоторых исследований показывают, что через 10 лет после вакцинации в крови у 30–40% людей уровень антител снижается настолько, что организм уже не может обеспечить защиту против кори¹. Поэтому взрослым рекомендуется проводить ревакцинацию каждые 10 лет. Особенно важна она для работников сферы образования, коммунального хозяйства, социальной защиты, здравоохранения.
Диагностика кори
Катаральные симптомы, появление пятен Бельского-Филатова-Коплика и энантемы, характерная этапность распространения кожных высыпаний — основные признаки, которые позволяют врачу поставить правильный диагноз. Для его подтверждения проводят определение типа вируса методом полимеразной цепной реакции. Материал для анализа — мазок со слизистой носа или глотки — берут на 1–3 день после появления высыпаний. Подтвердить диагноз также позволяет иммуноферментный анализ, который определяет в крови антитела к вирусу. Эти методы лабораторных исследований в клинической практике используются редко, только в случае атипичного течения заболевания и затрудненной диагностики.
В общем анализе крови при кори выявляют изменения, которые характерны для вирусных заболеваний:
При присоединении бактериальных осложнений в крови повышается количество лейкоцитов — возникает лейкоцитоз, увеличивается содержание нейтрофилов.
При кори обязательно выполняют биохимический анализ крови и общий анализ мочи. Они помогают своевременно выявить возможные осложнения со стороны печени и почек.
При наличии показаний проводят и другие виды лабораторных и инструментальных исследований:
Классификация
Корь может протекать очень тяжело и потребовать неотложной помощи. Важно знать, что болезнь бывает не только типичной, но и атипичной формы:
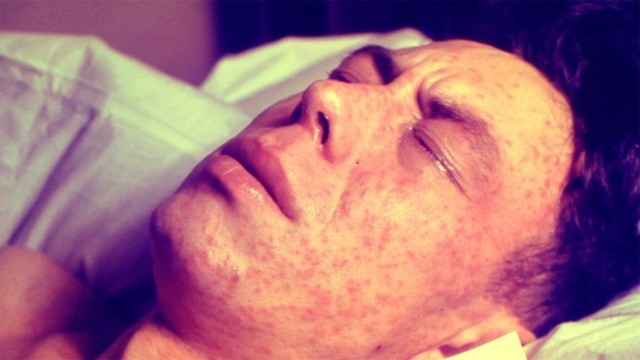
Прогноз и профилактика
При неосложненном течении кори прогноз благоприятный. Заболевание заканчивается полным выздоровлением с формированием стойкого пожизненного иммунитета. После исчезновения сыпи каких-либо косметических дефектов на коже не остается. При возникновении коревого менингоэнцефалита прогноз может стать неблагоприятным. Особенно сложное течение кори отмечается у людей с ВИЧ-инфекцией. У них заболевание часто принимает тяжелые формы, сопровождается развитием серьезных осложнений и часто заканчивается летальным исходом.
Лучшая защита от кори — плановая вакцинация. Здоровому человеку (если он не болел корью и не вакцинирован) после контакта с больным проводят экстренную профилактику. Она может выполняться двумя способами:
Экстренная профилактика особенно важна для детей младше 5 лет и взрослых людей с ослабленным иммунитетом.
Для предотвращения распространения кори детей из организованных коллективов разобщают на 17 дней. Отсчет идет от момента изоляции заболевшего ребенка. Если детям вводят гамма-глобулин, срок карантина увеличивают до 21 дня.
Заключение
Снизить вероятность распространения кори, уменьшить риск развития осложнений позволяет своевременная диагностика и правильное лечение. А массовая иммунизация населения помогает предотвратить заболеваемость. В случае с корью лучше привиться, чем пытаться получить естественный иммунитет.