Хроническая мигрень без ауры что это
Мигрень без ауры причины, симптомы, методы лечения и профилактики
Мигрень без ауры — хроническая болезнь, подразумевающая болезненные ощущения пульсирующего типа в одном участке головы. Недуг характеризуется частыми рецидивами. Диагностируется в 8 случаях мигрени из 10. Заболевание требует консультации врача.
Причины возникновения
Раздражители индивидуальны, например мигрень без ауры прогрессирует при перенасыщении эфиров в сосновом лесу. При частых приступах определить причину возникновения заболевания не вызовет затруднений. Врачи выделяют наиболее распространённые раздражители:
Мигрень без ауры длится до 3 суток. Болезненные ощущения характеризуются расположением в определённой области головы.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 16 Декабря 2021 года
Содержание статьи
Симптомы
Заболевание характеризуется внезапным появлением. У пациентов с высокой частотой развития недуга возможно прогрессирование в определённые дни. Перед возникновением болей существует несколько предвестников, которые отличаются в зависимости от индивидуальных особенностей организма. Например лёгкое головокружение, больной слышит звуки громче, источники света раздражают. Предвестники развиваются за 60 — 120 минут до возникновения приступа. При мигрени без ауры врачи выделяют следующие симптомы:
Постепенно дискомфорт исчезает, пережить мигрень проще во время сна. После обострения болезни у пациента отмечают усталость и боль в мышечных тканях.
Диагностика
Для постановки верного диагноза врач обращает внимание на признаки болезни:
Мигрень: причины возникновения и лечение
Мигрень – хроническое неврологическое заболевание, как правило характеризующееся повторяющимися мучительными, изнуряющими приступами умеренной/сильной головной боли, которые сопровождаются свето- и звукобоязнью, а также тошнотой и/или рвотой.
Распространенность заболевания в популяции – 12 % населения, в 3-4 раза чаще встречается у женщин.
Наиболее часто встречается в возрасте 30-39 лет, однако, нередкость у детей и подростков.
Как правило, можно проследить наследственную предрасположенность к заболеванию. Генетическая основа самых частых форм мигрени сложна и опосредована не одним геном, поэтому специфические генетические анализы не проводятся и не являются критерием диагноза.
Провоцирующие факторы/триггеры мигрени:
Виды мигрени и их симптомы
Наиболее часто выделяемые формы мигрени: мигрень с аурой и мигрень без ауры. Из них самая частая форма – мигрень без ауры, встречается в 75% случаев заболевания.
Типичная мигренозная атака развивается в 4 стадии:
первая стадия – продромальная, встречается у 77% страдающих мигренью, включает в себя ряд симптомов, возникающих за 24-48 ч непосредственно до начала ауры и головной боли, такие как: повышенная зевота, раздражительность, скованность в шейном отделе;
вторая стадия – мигренозная аура, встречается у 25%, включает в себя постепенное развитие полностью обратимой, как правило в течение часа, неврологической симптоматики (зрительные феномены, чувствительные и двигательные нарушения в конечностях и многое другое);
третья стадия – собственно головная боль. Чаще всего это односторонняя боль, давящего или пульсирующего характера, с тенденцией к усилению от обычной физической активности, такой как быстрая ходьба, подъем по лестнице. Часто сопровождается тошнотой или рвотой, свето- и звукобоязнью. Если пациент не принимает обезболивающее приступ головной боли длится не менее 4 часов;
четвертая стадия – постдромальный период: после окончания приступа головной боли пациенты могут отмечать общую слабость, а резкие движения головой могут вызывать временную боль в месте локализации предшествующей боли.
Зрительные аномалии при мигрени
Диагностика
Для постановки диагноза, как правило, не требуется выполнение инструментальных или лабораторных исследований. Диагноз основывается на сборе анамнеза, неврологическом осмотре и соответствии жалоб диагностическим критериям заболевания.
Однако в случае нетипичного течения или наличия так называемых «красных флагов» Ваш доктор может назначить дополнительное обследование.
Лечение
Головная боль при мигрени чаще не купируется стандартными обезболивающими препаратами, а только специфическими. Их может назначить только невропатолог, а аптеки отпускают по рецепту.
Лечение принципиально включает два направления: купирование приступа мигрени и профилактическое лечение, т.е. направленное на уменьшение частоты приступов. Последнее в свою очередь включает немедикаментозные методы и медикаментозные.
Немедикаментозные методы подразумевают избегание триггерных факторов, в том числе оптимизацию режима труда и отдыха, гигиену сна, прогулки на свежем воздухе и дозированные физические нагрузки.
Для медикаментозной профилактики используются препараты самых разных классов, поэтому доктор подбирает препарат с учетом индивидуальных особенностей пациента.
Профилактическая терапия подразумевает под собой ежедневный прием препарата на протяжении 6-12 мес.
Самой современной группой препаратов для профилактики мигрени являются моноклональные антитела, которые действуют на так называемый белок СGRP (кальцитонин-ген связанный пептид) или его рецептор. Этот белок – один из медиаторов боли, который выделяется в системе тройничного нерва и отвечает за головную боль при приступе мигрени.
Описанные препараты блокируют путь возникновения боли, в котором участвует белок CGRP. Препарат вводится в виде подкожной инъекции 1 раз в месяц.
Если вы обнаружили у себя признаки мигрени – обратитесь к врачу и он определит наиболее эффективную индивидуальную тактику.
В нашем медицинском центре работают доктора, прошедшие специализированную подготовку по диагностике и лечению головной боли. Они установят диагноз, подберут необходимый курс лечения и определят стратегию профилактики головной боли.
Лекарственное средство и дозу специалист подбирает персонально. Лечебно-профилактическая тактика при мигрени разная на разных этапах состояния, поэтому самолечение недопустимо.
Мигрень
Мигрень – это хроническое заболевание, проявляющееся периодическими приступами сильной, чаще односторонней головной боли. Характерной особенностью патологии является отсутствие органических причин для ее возникновения, таких как травмы, опухоли, нарушения кровообращения и т.п. Приступ может длиться от 2-3 часов до 2-3 дней, в течение которых пациент нередко становится практически беспомощным, поскольку любое движение способствует усилению боли.
Общая информация
Если верить статистике, то мигренью страдает минимум каждый десятый человек на планете.
Женщины болеют примерно вдвое чаще мужчин. Это связывают с циклическими гормональными изменениями при менструальном цикле. Обычно заболевание дает о себе знать до 30-35 лет, описаны случаи возникновения патологии и в детском возрасте.
Биомеханизм развития заболевания точно не известен. Существует несколько теорий возникновения боли и сопутствующей симптоматики, наиболее популярной из которых является нейроваскулярная. Согласно этой точке зрения, мигрень начинается на фоне активации ядра тройничного нерва, которая вызывает сначала спазм, а потом расширение сосудов головного мозга. В результате ткани вокруг артерий становятся отечными, что и приводит к появлению болей. Кроме того, патологический процесс связан с нарушением обмена серотонина.
Некоторые ученые считают, что боль возникает исключительно на фоне резкого спазма и последующего расслабления сосудов, в результате чего происходит отек тканей (сосудистая теория). Однозначно доказано, что риск развития заболевания существенно выше у женщин, а также у людей, чьи родители или близкие родственники также страдали мигренью.
Причины
Мигрень возникает на фоне действия различных внешних и внутренних причин (триггеров), каждая из которых может вызвать очередной приступ:
Для каждого человека есть свои «опасные» факторы. Большинство из них можно вычислить, и в дальнейшем, по возможности, избегать.
Симптомы
Приступ мигрени протекает по стандартному сценарию, состоящему из нескольких последовательных этапов.
Виды патологии
Наиболее часто мигрень классифицируется в зависимости от наличия ауры и ее типа. Выделяют следующие виды заболевания:
В зависимости от преобладающей симптоматики, выделяют следующие типы мигрени:
Особняком стоит мигренозный статус. Это тяжелое состояние, при котором два или больше приступов следуют подряд с промежутком менее 4 часов между ними. К этому же виду относят боль, затянувшуюся более чем на 3 дня. На фоне мигренозного статуса у пациента появляется многократная рвота, не позволяющая нормально питаться, пить и принимать лекарства.
Осложнения
Наиболее грозным в плане осложнений состоянием является мигренозный статус. Из-за постоянной рвоты пациент начинает страдать обезвоживанием, что может привести к развитию тяжелой патологии:
В связи с этим пациенты, у которых имеется подозрение на мигренозный статус, в обязательном порядке госпитализируются в стационар.
Диагностика
Головная боль у пациента имеет характерные особенности, по которым можно сразу же заподозрить мигрень. Для диагностики врач использует следующие методы:
При необходимости назначаются дополнительные обследования и консультации узких специалистов. Диагноз мигрень ставится методом исключения, когда не выявлены другие причины головной боли.
Лечение
Лечение мигрени делится на два направления:
Помощь при приступе
При первых признаках надвигающегося приступа мигрени необходимо как можно быстрее устранить все факторы, которые могут усилить боль:
Для предупреждения и снятия непосредственно болевых приступов используются обезболивающие препараты различных групп:
Дополнительно могут использоваться противорвотные средства (метоклопрамид, церукал).
Домашние способы предотвращения приступа мигрени применяются в качестве дополнения к основной терапии. Многим пациентам помогают:
Важно помнить, что эти средства не заменяют собой основную терапию.
Лечение между приступами
Профилактика появления приступов ничуть не менее важна, чем купирование боли и тошноты. В настоящее время используются различные группы препаратов:
Лекарственные препараты используются:
В остальных случаях достаточно общих профилактических мер.
Профилактика
Профилактика приступов мигрени – это не только правильно подобранная медикаментозная терапия, но и коррекция образа жизни пациента. Врачи рекомендуют:
Хороший эффект оказывает регулярное санаторно-курортное лечение общеукрепляющего характера, туристические поездки без экстремальной смены климата и часовых поясов.
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» готовы прийти на помощь при мигрени любой силы. Мы предлагаем каждому пациенту:
Лечение подбирается в соответствии с индивидуальными особенностями организма. Перед назначением конкретной схемы проводится полное обследование пациента, позволяющее исключить иные причины головной боли.
Преимущества клиники
Медицинские центры «Энергия здоровья» оснащены в соответствии с современными стандартами диагностики и лечения заболеваний. Мы стараемся, чтобы каждому пациенту было комфортно в стенах клиники и предлагаем:
Прием ведется по предварительной записи, без очередей и длительного ожидания. Расположение центров позволяет с комфортом добраться до нас и автомобилистам и тем, кто передвигается на общественном транспорте.
Если приступы мигрени отравляют Вам жизнь, не терпите боль. Обратитесь к неврологам «Энергии здоровья». Вместе мы найдем способ избавить Вас от недуга.
Хроническая мигрень
Распространенность хронической мигрени в мире в среднем составляет 14 %, она чаще встречается у женщин. Обычно мигрень впервые проявляется в возрасте от 10 до 20 лет, а в 30–45 лет частота и интенсивность приступов мигрени достигает максимума, после 55–60 лет, как правило, прекращается. У некоторых пациентов типичные приступы мигрени сохраняются и после 50 лет.
Что такое мигрень?
Мигрень — первичная форма головной боли (ГБ), проявляющаяся приступами пульсирующей односторонней ГБ продолжительностью 4–72 часа, сопровождающейся повышенной чувствительностью к свету, звуку, тошнотой и/или рвотой.
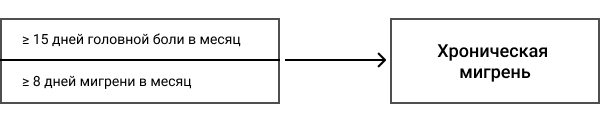
Хроническая мигрень — одна из самых вероятных причин частой головной боли
У вас хроническая мигрень если:
Головная боль без лечения или в случае приема неэффективных обезболивающих средств должна длиться не менее 4 часов. Если у вас более короткая продолжительность приступа, обязательно обратитесь к врачу: вероятно, это не мигрень, а одна из других форм головной боли. Вам потребуется консультация квалифицированного невролога.
Мигренозная боль пульсирует, усиливается при физической нагрузке (наклонах, беге, подъеме по лестнице) и нарастает до весьма интенсивной.
Если приступ сразу начинается с головной боли, такую форму заболевания называют простой (обычной) мигренью, или мигренью без ауры (до 80% случаев). Намного реже встречается мигрень с аурой. В этом случае начало приступа предсказывают различные нарушения зрения, онемение, нарушение речи. Такие предвестники головной боли называются аурой.
Приступ мигрени может провоцироваться рядом факторов, возможно сочетанием нескольких факторов.
Факторы, провоцирующие приступ мигрени:
Диагностика
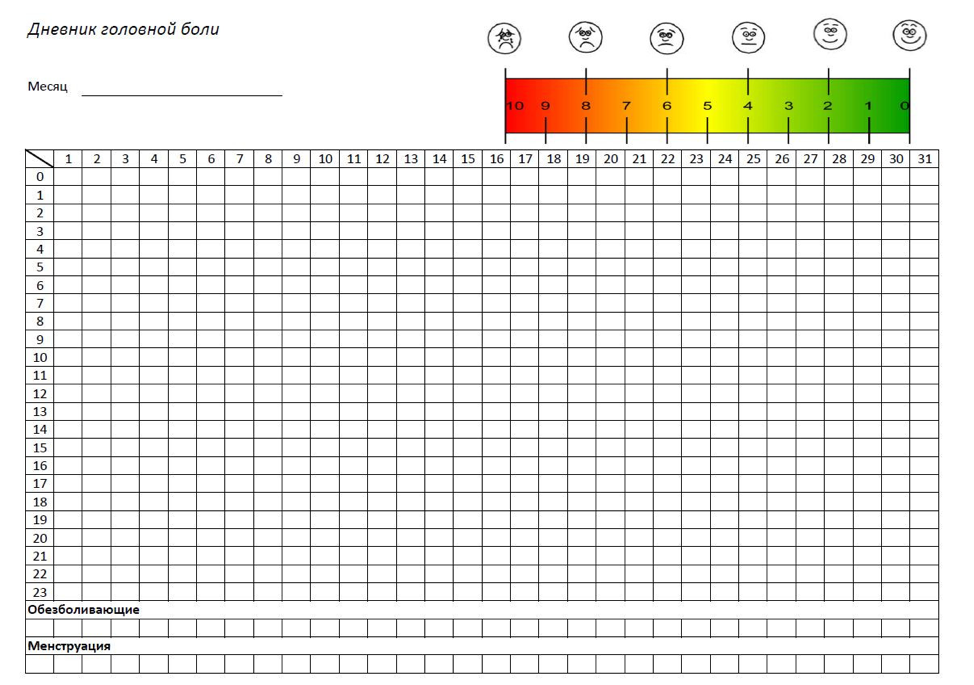
Диагностика мигрени является клинической, то есть основывается на анализе жалоб, данных анамнеза и нормальных данных неврологического осмотра. Диагностическую ценность имеет дневник ГБ, который позволяет отличить приступ мигрени от других видов головной боли, а также выявить злоупотребление обезболивающими препаратами (лекарственный абузус).
В дневнике дни расположены по вертикали. В те часы, когда болит голова, необходимо отметить ее интенсивность в баллах. Внизу записать, какие обезболивающие препараты были приняты и в какое время.
Лечение
Главные цели лечения — облегчение течения мигрени, предотвращение хронизации заболевания и улучшение качества жизни. Лечение включает в себя поведенческую терапию, купирование острого приступа и профилактическое лечение.
Лечение приступа направлено на уменьшение интенсивности, длительности болевого эпизода, сопутствующих симптомов и на восстановление общего состояния. Для купирования приступа используются анальгетики и/или НПВП, триптаны, реже эрготаминсодержащие препараты. Лечение приступа следует начинать как можно раньше (в первые 30 мин приступа).
Наибольшей эффективностью из перечисленных препаратов обладают триптаны.
При мигрени без ауры триптаны следует принимать в самом начале приступа (в первые 30 мин), при мигрени с аурой — в конце фазы ауры/в начале фазы головной боли. При регулярном приеме одного или более триптанов ≥10 дней в месяц на протяжении ≥ 3 месяцев высок риск развития лекарственной головной боли.
Основные противопоказания для назначения триптанов: ишемическая болезнь сердца (ИБС) (в том числе инфаркт миокарда и постинфарктный кардиосклероз), окклюзионные заболевания периферических сосудов, инсульт или транзиторная ишемическая атака в анамнезе.
Профилактическое лечение направлено на снижение частоты и тяжести приступов и повышение качества жизни пациентов и показано в следующих случаях:
Профилактическое лечение считается эффективным, если в течение 3 месяцев терапии число дней с ГБ уменьшается на 50% и более от исходного уровня.
Доказанной эффективностью при хронической мигрени обладают топирамат и препарат ботулотоксина. Ботокс является пока единственным одобренным как в нашей стране, так и в других странах лекарственным средством для профилактического лечения ГБ именно у пациентов с ХМ; для данного препарата разработаны специфичные схемы лечения и дозы. Данный препарат может использоваться при неэффективности ранее проведенных курсов профилактического лечения или применяться в качестве препарата 1-й линии при наличии противопоказаний к приему таблетированных препаратов, а также совместно с этими препаратами. При отсутствии противопоказаний к таблетированным средствам выбор ботулинотерапии в качестве профилактического препарата 1-й линии является правом пациента.
Прогноз
При наличии диагноза хроническая мигрень необходимо находиться под наблюдением врача на протяжении 4–12 месяцев (в зависимости от тяжести течения). Повторные визиты для оценки эффективности и коррекции терапии должны проводиться 1 раз в 2–3 месяца.
Для хорошего прогноза важнейшими предпосылками являются изменение образа жизни, избегание провокаторов приступов и факторов хронизации мигрени, контроль приема обезболивающих препаратов, соблюдение необходимой продолжительности профилактической терапии.
Мигрень: клиника, диагностика, лечение
Мигрень известна человечеству давно: еще в папирусах древних егип
Мигрень известна человечеству давно: еще в папирусах древних египтян, написанных более 3000 лет тому назад, описана клиника мигренозных приступов и даны прописи лекарственных средств, используемых для лечения этого заболевания. Однако до сих пор проблема диагностики и лечения мигрени остается актуальной.
Мигрень — пароксизмально протекающее заболевание, проявляющееся приступами пульсирующей головной боли одностороннего характера, в основном в глазнично-лобно-височной области, сопровождающееся в большинстве случаев тошнотой, рвотой, плохой переносимостью яркого света (фотофобией), громких звуков (фонофобией), а после приступа — сонливостью и вялостью. Характерны повторяемость приступов и наследственная предрасположенность.
Мигрень является чрезвычайно распространенной патологией, ею страдает 12–15% популяции. Четверть всего населения хотя бы 1 раз за свою жизнь испытывает приступ мигрени; женщины страдают в 2–3 раза чаще, чем мужчины. Характерным признаком мигренозной головной боли является ее возникновение в молодом возрасте, до 20 лет.
Мигрень — заболевание, при котором часто прослеживаются генетически обусловленные нарушения в сосудистой, нервной и эндокринной системах. При этом предполагается аутосомно-доминантный тип наследования.
Патогенез мигрени связан с наличием у пациента генетически детерминированной лимбико-стволовой дисфункции, приводящей к изменению взаимоотношений антиноцицептивной и ноцицептивной систем. Перед приступом происходит активация тригеминоваскулярной системы, в периваскулярных окончаниях тройничного нерва выделяются медиаторы, инициирующие процесс нейрогенного воспаления, снижается уровень серотонина и повышается активность норадренергической и допаминергической систем в ЦНС; также в развитии приступа головной боли возможно участие ГАМК и монооксида азота.
Однако необходимо учитывать действие и других факторов, которые могут изменять пороговую возбудимость сосудистых болевых рецепторов, — это так называемые триггерные факторы мигрени. К ним относятся:
С точки зрения патоморфологии в приступе мигрени выделяют четыре стадии. В первой стадии возникает вазоcпазм какой-либо из ветвей сонной артерии, приводящий к ишемии мозга, длительность этой фазы составляет 15–45 мин. Во второй стадии происходит патологическая дилатация артерий, артериол и вен, приводящая к увеличению амплитуды пульсовых колебаний стенок сосудов, что вызывает характерную пульсирующую головную боль. В третьей стадии вследствие атонии мозговых сосудов возникает перивазальный отек, раскрываются артерио-венозные шунты, усиливается ишемическая гипоксия головного мозга. Кровь сбрасывается в систему венозных сосудов, которые избыточно растягиваются, обусловливая давящий, ломящий характер головной боли. В четвертой стадии происходит обратное развитие указанных изменений.
В 1988 г. Международной ассоциацией по изучению головной боли была принята международная «Классификация головных болей, краниальной невралгии, лицевых болей» [1, 2]. Согласно этой классификации выделяют следующие формы мигрени.
1. Мигрень без ауры.
2.1. С типичной аурой.
2.2. С длительной аурой.
2.3. Семейная гемиплегическая мигрень.
2.4. Базилярная мигрень.
2.5. Мигренозная аура без головной боли.
3. Офтальмоплегическая мигрень.
4. Ретинальная мигрень.
5. Осложнения мигрени: мигренозный статус, мигренозный инсульт.
Мигрень относится к заболеваниям, для которых существуют достаточно точные диагностические критерии. Они выработаны Международным обществом по изучению головной боли в 1988 г. и являются общепризнанными [1, 2, 5].
Диагностические критерии мигрени без ауры:
Для постановки клинического диагноза мигрени без ауры в анамнезе должно быть не менее пяти приступов, отвечающих вышеперечисленным критериям. Очень важно в анамнезе указание на смену стороны головной боли. Длительно существующая односторонняя головная боль заставляет искать иные причины приступов.
Кроме мигрени без ауры выделяют мигрень с аурой. Под аурой понимают возникновение очаговых неврологических симптомов, которые развиваются обязательно до головной боли и полностью регрессируют.
Диагностические критерии мигрени с аурой:
Клинически приступ мигрени без ауры состоит из трех фаз: продрома, мигренозной атаки, постдрома. Симптомы продрома обычно развиваются за несколько часов до мигренозной атаки и включают в себя повышенную чувствительность или снижение восприятия, раздражительность, плаксивость, чрезмерную зевоту, пристрастие к особенной пище (чаще всего сладкой), сонливость, отеки. Головная боль при мигрени — односторонняя, чаще имеет пульсирующий характер, усиливается при физической активности, сопровождается тошнотой и многократной рвотой. Характерно «болевое» поведение: пациент стремится лечь в постель, уединиться в затемненной комнате, стянуть голову платком или полотенцем, избегает яркого света, шума. При объективном осмотре больные астенизированы, эмоционально напряжены, у некоторых определяется набухающая височная артерия на больной стороне. Часто больные пытаются сдавить височную артерию, так как временное прекращение кровотока уменьшает пульсирующую боль. В неврологическом статусе не отмечается каких-либо очаговых изменений, однако достаточно часто наблюдается на стороне головной боли выраженная болезненность в мышцах шеи, черепа, напряжение их при пальпации.
При мигрени с аурой продром также может иметь место, но чаще всего первая фаза — это аура, клиника которой зависит от локализации патологического процесса. У 90% пациентов аура проявляется в форме расстройств зрения, обычно в виде молнии и зигзагов, вспышки, искры, сочетающихся с мерцающим спиралеподобным контуром или скотомой. Чувствительные расстройства — парестезии — стоят на втором месте по частоте встречаемости, в этот процесс обычно вовлекается рука, затем онемение распространяется на лицо и язык (возникает так называемая распространяющаяся корковая депрессия, сочетающаяся с регионарной олигемией). Симптомы ауры через 20–30 мин (до 60 мин) регрессируют полностью, и перед приступом головной боли обычно бывает «свободный» интервал без головной боли, который длится не более 1 ч, затем развивается мигренозная атака. После завершения приступа мигрени наступает постдромальный период, продолжающийся в течение 24 ч. Пациенты чувствуют усталость, боли в мышцах, отеки, частое мочеиспускание, эйфорию.
В межприступный период некоторые пациенты ощущают себя практически здоровыми и полностью социально адаптированы, у большинства из них имеется синдром вегетативной дистонии различной степени выраженности [2, 3].
Другие формы мигрени встречаются достаточно редко. При базилярной мигрени приступ начинается с двухстороннего нарушения зрения, вспышек света или слепотой на оба глаза, головокружения, атаксий, шума в ушах, парестезий, альтернирующих синдромов, длящихся 15–20 мин, примерно у 30% пациентов может наблюдаться нарушение сознания в виде неглубокого обморока, к которому затем присоединяется пульсирующая головная боль.
Офтальмоплегическая мигрень характеризуется мигренозными атаками, сочетающимися с преходящими парезами глазодвигательных нервов, диплопией, сходящимся или расходящимся косоглазием, птозом век.
Ретинальная мигрень — очень редкое заболевание, представляет собой пароксизмальное двустороннее нарушение зрения в виде скотомы или выпадения полей зрения, которое продолжается 10–15 мин. Зрительные нарушения чередуются с приступами мигрени без ауры или мигрени с офтальмической аурой.
Мигренозный статус представляет собой тяжело протекающий вариант приступа, при котором болевые атаки наступают одна за другой с периодами менее интенсивной головной боли. Такое состояние может продолжаться от 3 до 5 дней. В клинической картине доминируют адинамия, бледность кожи, менингеальные симптомы, иногда нарушения сознания и психические нарушения, небольшое повышение температуры тела, неукротимая рвота.
Общеклинические методы исследования, такие как общие анализы крови и мочи, рентгенограмма черепа, не выявляют каких-либо изменений. Цереброспинальная жидкость в норме. Эхоэнцефалография также не дает каких-либо изменений и используется с целью исключения объемного процесса головного мозга. Данные реоэнцефалографии при приступе свидетельствуют о межполушарной асимметрии кровенаполнения, спазме краниальных сосудов и снижении тонуса в наружной сонной артерии. На электроэнцефалограмме регистрируется генерализованная неспецифическая дизритмия, судорожная активность отсутствует. Ангиография также не выявляет каких-либо специфических изменений. При осмотре глазного дна в период приступа определяется сужение артерий сетчатки, с последующим расширением вен глазного дна. При компьютерной или магнитно-резонансной томографии в период продрома определяют приходящую ишемию и отек головного мозга, а при многолетних часто повторяющихся приступах — мелкие инфаркты, атрофию вещества мозга, расширение желудочковой системы и субарахно-идального пространства [1].
Диагноз мигрени обоснован, если тщательно собранный анамнез, характер приступов, изменчивость их в течение жизни пациента, семейный характер заболевания не вызывают подозрения на другое органическое заболевание головного мозга. Следующие симптомы указывают на исключение диагноза мигрени.
Лечение
Лечение мигрени складывается из следующих направлений: купирование приступа мигрени, терапия в период мигренозного статуса и лечение в межприступный период.
Для купирования приступа мигрени используют анальгетики и НПВС. Действие ацетилсалициловой кислоты и ее производных направлено на блокаду проведения болевых импульсов путем подавления синтеза модуляторов боли (простагландинов, кининов и др.), активацию антиноцицептивных механизмов головного мозга, также немаловажным являются антиагрегантные свойства этих препаратов, способствующие улучшению капиллярного кровотока. Аспирин или Аспизол (инъекционная форма) назначают в первые минуты или часы приступа, не позднее чем через 2 ч, по 500–1000 мг в сутки. При нетяжелых приступах эффективно также применение таблеток Парацетамола, 0,5 г — до 2–3 таблеток, Индометацина — 75 мг, Ортофена — 75 мг, Ксефокама — 8 мг. При тяжелых приступах назначают комбинированные анальгетики — Седалгин (состав: аспирин — 0,2 г, фенацетин — 0,2 г, кофеин — 0,05 г, кодеина фосфат — 0,01 г, фенобарбитал — 0,025 г), Пенталгин, Спазмовералгин, Солпадеин и др. Противопоказаниями к применению данных препаратов являются наличие заболевания ЖКТ, склонность к кровотечениям, аллергические реакции.
Препараты спорыньи обладают мощным вазоконстрикторным действием на гладкую мускулатуру стенок артерий, предотвращают нейрогенное воспаление, обладают допаминергическим и адренергическим действием. Препараты этой группы высокоэффективны (75% приступов купируются в течение 20–45 мин). Назначают Эрготамина тартрат 0,01 под язык, не более 3 таблеток в сутки. При передозировке или повышенной чувствительности к эрготамину возможны загрудинная боль, парестезии в конечностях, рвота, понос. Меньше побочных эффектов возникает у комбинированных препаратов, содержащих эрготамин и кофеин, — Кофетамин, Кофергот, Анкофен и др. В начале приступа принимаются 1–2 таблетки, но не более 6 таблеток в сутки. Наименьшими побочными эффектами обладает дигидроэрготамин (Дигидергот назальный аэрозоль).
Селективные агонисты серотонина обладают избирательным действием на серотониновые рецепторы мозговых сосудов, предотвращают нейрогенное воспаление и сужают расширенные сосуды до нормы. Применяют препараты I поколения суматриптан (Имигран), назначаемый по 50–100 мг внутрь или 6 мг подкожно; препараты II поколения: золмитриптан (Зомиг) — 2,5 мг внутрь, наратриптан (Нарамиг) — 2,5 мг, ризатриптан (Максалт) — 5 мг; препараты III поколения — элетриптан (Релпакс) — 40 мг и др. Релпакс обладает максимальной селективностью к 5-НТ/ВД-рецепторам, что обеспечивает высокую эффективность и минимальное количество побочных эффектов [1, 6].
В последние годы все большую популярность приобретают блокадные методы купирования приступов головной боли. Наиболее эффективными на сегодняшний день являются периостальные и внутрикостные блокады, автором которых является доктор медицинских наук, профессор Е. Л. Соков. Периостальные блокады выполняются в триггерные точки затылочной и височной областей, свода черепа, остистых отростков шейных позвонков. Эффективность их связана с нормализацией оттока из периостальной венозной сети, снижением возбудимости местных вегетативных центров и перераспределением регионарного кровотока, восстановлением локальной микроциркуляции, а также с местным обезболивающим, противоотечным и противовоспалительным действием.
При недостаточной эффективности периостальных блокад выполняются внутрикостные блокады в остистые отростки шейных позвонков, в скуловые кости и др. Механизм действия внутрикостных блокад основан на непосредственном воздействии анестетика и других препаратов на внутрикостные рецепторы, позволяющем уменьшить их провоцирующее влияние на процессы формирования болевого, мышечно-тонического и ангиоспастического синдромов при приступе мигрени. Одновременно с этим внутрикостное введение препаратов под повышенным давлением является шунтированием декомпенсированных костных сосудистых коллатералей, что при приступе головной боли улучшает венозный отток от костей черепа и головного мозга, нормализует тонус церебральных и краниальных артерий и восстанавливает микроциркуляцию. Применение дексаметазона в блокадной смеси также уменьшает нейрогенное воспаление. Благодаря особенностям оттока крови от позвонков и костей черепа вводимые в них препараты распространяются по расходящимся радиусам равномерно во всех плоскостях по богатой венозной сети и многочисленным анастомозам, инфильтрируя сегментарные окружающие ткани — мышцы, оболочки, сосуды, корешки и т. д. [4]. Поэтому эффект от применения внутрикостных блокад у большинства пациентов возникает достаточно быстро, иногда «на игле», при отсутствии осложнений и побочных эффектов.
Мигренозный статус является показанием для экстренной госпитализации в неврологический стационар и требует проведения интенсивной терапии. В этих случаях вводят Преднизолон 40–60 мг или Дексаметазон 4–8 мг в/в струйно, Эрготамин в/в капельно, дегидратирующие средства, нейролептики (Церукал, Реглан, Мелипрамин), транквилизаторы. В этом случае особенно показано применение периостальных и внутрикостных блокад.
Межприступное лечение мигрени рекомендуют при двух и более приступах в месяц, нарушающих нормальную деятельность пациента более 3 дней подряд и при неэффективности препаратов для купирования приступа. Курсовое лечение должно проводиться в течение 2–3 мес. Для профилактического лечения мигрени используются немедикаментозные методы, а также различные фармакологические средства. Большое значение придается рациональному режиму труда и отдыха, рекомендован регулярный достаточный сон, диета с исключением продуктов, содержащих тирамин: помидоры, сельдерей, какао, шоколад, сыр, молоко, орехи, яйца, красное вино, пиво, шампанское. Для профилактики приступов мигрени чрезвычайно важен здоровый образ жизни, полезны плавание, ходьба на лыжах, занятия лечебной гимнастикой, терренкур. Стрессовые и конфликтные ситуации утяжеляют течение мигрени, поэтому рекомендуются рациональная психотерапия и занятия аутотренингом, позволяющие пациентам снимать напряжение и релаксировать мышечную систему. В качестве немедикаментозных методов воздействия используют массаж, иглорефлексотерапию, постизометрическую релаксацию, гидротерапию и др.
Медикаментозное профилактическое лечение мигрени включает назначение препаратов различных групп, которые индивидуально подбирают каждому пациенту в зависимости от провоцирующих факторов, сопутствующих заболеваний, личностных особенностей, патогенетических факторов. Наиболее широко используются β-адреноблокаторы (Анаприлин, Атенолол и др.), блокаторы кальциевых каналов (Верапамил, Нифедипин), антидепрессанты (Амитриптилин, Коаксил, Прозак и др.), антагонисты серотонина (Метисегрид, Перитол и др.). У пациентов старшего возраста хороший эффект дает назначение ноотропных и сосудистых препаратов. Эффективно также применение миорелаксантов (Сирдалуд, Мидокалм и др.), рекомендуется включать в лечение антиконвульсанты — Карбамазепин, Габапентин, Топирамат (Топамакс) и др. [1, 6]. Наиболее оправдано сочетание медикаментозных и немедикаментозных методов лечения.
По вопросам литературы обращайтесь в редакцию.
Е. Л. Соков, доктор медицинских наук, профессор
Л. Е. Корнилова, кандидат медицинских наук
РУДН, ГКБ № 64, Москва