что такое вальгус на ноге снимок кости
Вальгусная деформация, диагностика
Заболевания
Операции и манипуляции
Истории пациентов
Вальгусная деформация, диагностика
Клиническое обследование
Клиническое обследование пациентов проводилось в соответствии с принципами и правилами ортопедической диагностики (Маркс В. О., 1972; Paley D., 2002). Особое внимание уделяли выявлению сопутствующих деформаций (ротация, рекурвация-антекурвация, разная длина ног).
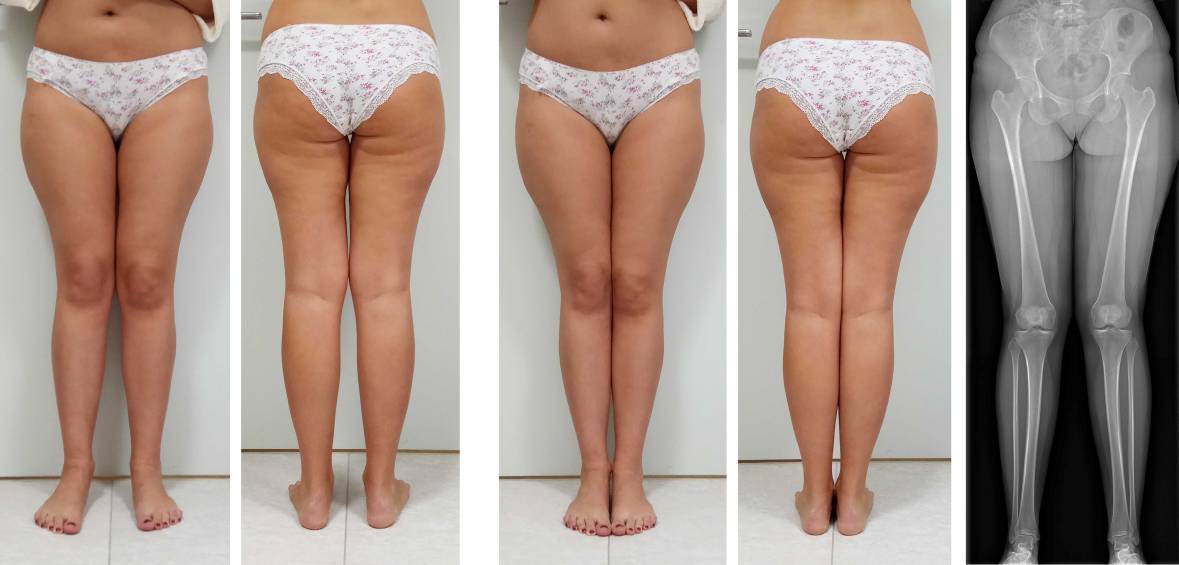
Пациентов фотографировали до, в процессе коррекции и после завершения лечения. При этом соблюдали определенные правила: ровный фон, камера на уровне коленных суставов, фокусное расстояние около 3 метров. Соблюдение этих правил позволяло получать качественные изображения с минимальными искажениями и производить сравнение внешнего вида ног на различных этапах коррекции. Особое внимание уделяли качеству выполнения фотографий до начала лечения у пациентов с идиопатической Х-образной формой ног, поскольку именно они представляли особое значение при обсуждении плана и прогноза коррекции (Рисунок 3).
Документирование, в первую очередь, выполнение фото и видео до операции, значительно облегчают оценку формы нижних конечностей на завершающих этапах коррекции с помощью аппарата Илизарова и позволяют получить желаемый результат, удовлетворяющий пациентов не только по клинико-рентгенологическим показателям, но и по внешнему виду.
Рисунок 3 – Фото до операции в свободной стойке (а, б) и в положении максимального сближения стоп (в, г), а также рентгенограмма нижних конечностей этой пациентки по всей длине в свободной стойке (д).
При оценке разницы длины ног оценивали положение идентичных точек на контралатеральных конечностях.
Рентгеновское обследование
Использовали три вида рентгенологического исследования: обычная рентгенография, рентгенография нижних конечностей по все длине, компьютерная томография.
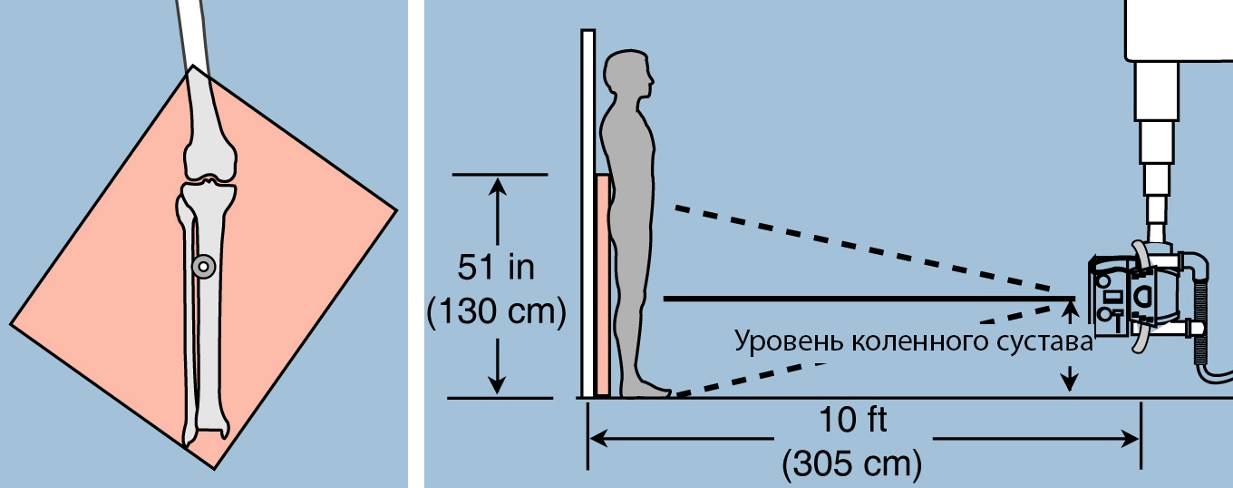
На начальных этапах работы использовали обычное рентгенографическое обследование, которое имеет ограниченные возможности в плане получения длинномерных изображений (ДИ), необходимых для оценки положения референтных линий и углов (РЛУ). На стандартных кассетах (30´40 см) невозможно сделать снимок с захватом смежных суставов. Поэтому для расширения возможностей исследования применяли специальные укладки (установки) пациента (Рисунок 4).
Рисунок 4 – Способы получения длинномерных изображений на обычном рентгеновском оборудовании. Слева – укладка конечности по диагонали кассеты, справа – выполнение рентгенографии на специальных (или соединенных друг с другом обычных) кассетах с увеличением фокусного расстояния [Палей].
В период с 2016 г. по настоящее время при обследовании пациентов ортопедического профиля для получения ДИ использовали специальные приставки к стандартным рентгеновским установкам, которые обеспечивают обработку и сшивку отдельно выполняемых изображений.
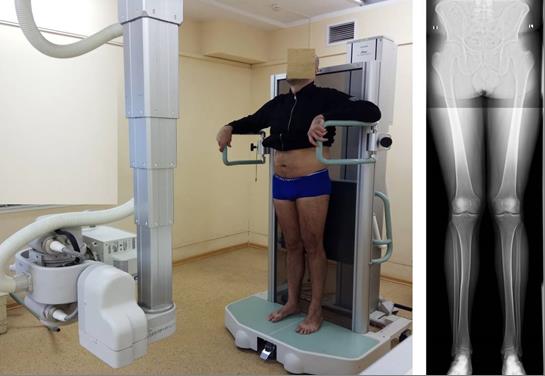
Указанные приборы состоят из собственно рентгеновского аппарата со столом, вертикальной стойки с детектором, стойки для позиционирования пациента, а также рабочего места оператора, оборудованного пультом и монитором. Имеется возможность выполнения рентгенограмм длиной до 120 см в положении пациента стоя (Рисунок 5).
Рисунок 5 – Обследование пациента с идиопатической Х-образной формой ног (слева) и полученное при этом изображение (справа)
Компьютерную томографию (КТ) выполняли в отдельных случаях с единственной целью – определить ротационную деформацию бедра в тех случаях, когда она сочеталась с вальгусной. Особенностью исследования является специальная укладка пациента в положении, когда коленные суставы полностью разогнуты и едва касаются друг друга, надколенники ориентированы строго кпереди (строго вверх в положении пациента на спине). Для этого под стопы необходимо подложить валик, чтобы добиться полного разгибания в коленных суставах.
При оценке степени поражения коленных суставов и определения стадии деформирующего артроза использовали классификацию Келлгрена – Лоренса [92]:
0 – нет рентгенологических признаков остеоартрита (No radiographic findings of osteoarthritis);
1 – незначительные остеофиты сомнительного клинического значения (Minute osteophytes of doubtful clinical significance);
2 – выраженные остеофиты, суставная щель не изменена (Definite osteophytes with unimpaired joint space);
3 – выраженные остеофиты, умеренное сужение суставной щели (Definite osteophytes with oderate joint space narrowing);
4 – выраженные остеофиты, грубое сужение суставной щели и субхондральный склероз (Definite osteophytes with severe joint space narrowing and subchondral sclerosis).
2.3. Оценка положения референтных линий и образуемых ими углов
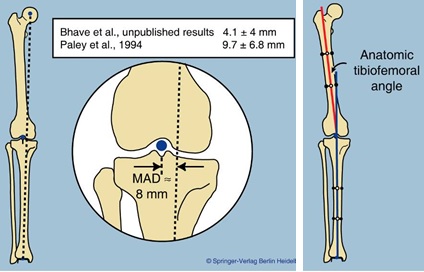
Вальгусная деформация нижних конечностей обусловлена отклонением определенных осей сегментов от нормального (или среднего) положения. Поэтому для оценки величины деформации и контроля восстановления необходимо знать нормальные границы расположения осей нижней конечности целиком, отдельных сегментов, а также нормальные величины образуемых ими углов. Л. Н. Соломин называет их референтными линиями и углами (РЛУ). Они оцениваются как в прямой, так и в боковой проекции.
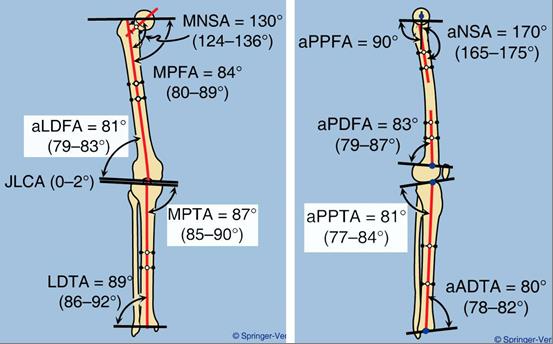
На Рисунках 6 и 7 представлены механические оси бедренной и большеберцовой кости, линии ориентации суставов и образуемые ими углы в прямой и боковой проекции. В практической работе используется лишь часть из них (на рисунке они выделены белым цветом). Те линии и углы, положение и величины которых оценивали в настоящем исследовании, представлены в Таблице 7.
Рисунок 6 – Механические оси бедренной и большеберцовой кости, линии ориентации суставов и образуемые ими углы в прямой проекции (слева) и в боковой проекции (справа). Белым цветом выделены наиболее часто используемые углы
Рисунок 7 – Схема расположения механической оси нижней конечности (слева) и формирования anatomic tibiofemoral angle [102]
Таблица 7 – Основные референтные линии и углы, определяемые по рентгенограммам
Что такое вальгусная деформация стопы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сакович Н. В., травматолога со стажем в 8 лет.
Определение болезни. Причины заболевания
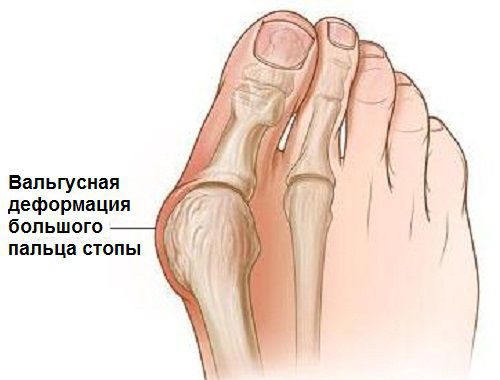
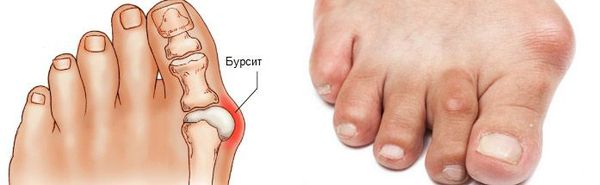
Вальгусная деформация стопы — комплексное заболевание, которое проявляется поперечным и продольным плоскостопием, искривлением первого пальца, образованием костной «шишки» и нарушением собственного мышечно-связочного баланса. [2] [6] [13]
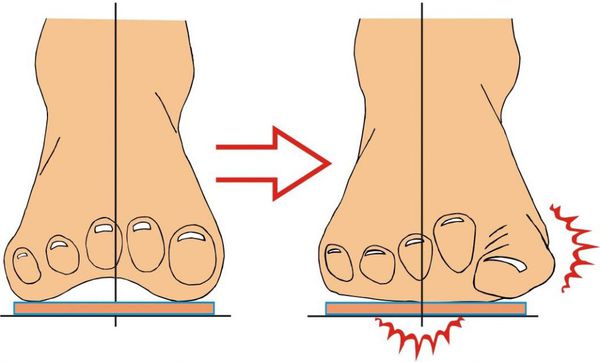
Заболевание сопровождается уплощением стоп и их «заваливанием» на внутреннюю часть.
Согласно статистическим данным, среди многочисленных ортопедических заболеваний стоп ведущее место занимает поперечно-распластанная деформация ее переднего отдела, сопровождающаяся вальгусным (наружным) отклонением І пальца. Впервые патология была описана более 200 лет назад и по сей день составляет около 80% всех вариантов деформаций стоп. В большей степени данная патология касается женщин — около 98%. [3] [8]
В повседневной жизни люди называют это заболевание по разному — галюкс, халюкс, шишка на пальце, искривление первого пальца и т. д. Как ни назови, а суть не меняется: первый палец отклоняется в сторону второго, и происходит деформация в плюснефаланговом суставе (та самая «шишка»). Помимо эстетической составляющей, заболевание причиняет человеку неприятные ощущения и неудобства при ходьбе.
Выделяют множество причин, приводящих к искривлению стопы, но они редко встречаются изолированно:
Симптомы вальгусной деформации стопы
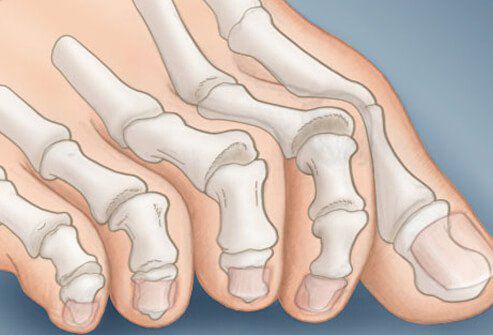
На начальных стадиях появляется утомляемость во время ходьбы, «натоптыши» на стопе и «омозолелость» с внутренней стороны первого плюснефалангового сустава. [13] Появляется боль в суставах, большой палец отклоняется в сторону, появляется «шишка» с внутренней стороны. Вместе с первым пальцем деформируются и остальные, становятся молоткообразными.
Боль усиливается, прежняя обувь становиться узкой, и подобрать удобные туфли практически невозможно. Мозоль и утолщенные мягкие ткани становятся болезненными и воспаляются. Формируется бурсит, который может стать хроническим.
Задний отдел стопы тоже искривляется, что выглядит, как необычная косолапость. [11] [15] Боль усиливается и начинает появляться в подтаранном и голеностопном суставе. При отсутствии лечения перегружаются колени, тазобедренные суставы и позвоночник. [2] [7] Иногда происходит врастание ногтя первого пальца, что создает дискомфорт при ходьбе.
Вначале больных обычно беспокоит лишь косметический дефект — отклонение первого пальца и костный нарост с внутренней стороны сустава. Это особенно заметно при ношении открытой обуви, посещении пляжа или бассейна. Именно это заставляет многих женщин прийти к травматологу-ортопеду.
Патогенез вальгусной деформации стопы
В результате ослабления мышечно-связочного аппарата стопы и неправильной нагрузки происходит изменение точек опоры и уплощение поперечного и продольного сводов.
Нагрузка и опора переходит на все плюснефаланговые суставы, что приводит к веерообразному расхождению костей переднего отдела стопы. [4] [15] Происходит дисбаланс мышечной силы, которая держит первый палец ровно, в результате он отклоняется, и искривление прогрессирует.
Значимым смещением костей первого пальца кнаружи считается смещение более чем на 10 градусов. Параллельно изменения происходят в капсульно-связочном аппарате — растяжение наружных отделов, смещение сесамовидного гамака. [6] [13]
Еще поперечное распластывание способствует развитию метатарзалгии — болей в области II-IV плюсневых костей из-за избыточной нагрузки, так как в норме в переднем отделе основная опора приходится на головки I и V. [5] [8]
Помимо метатарзалгии формируются молоткообразные второй, третий и даже четвертый пальцы из-за повышенного натяжения сухожилий сгибателей и разгибателей. Это приводит к вывихам и контрактурам в соответствующих суставах. [12]
Деформация (опускание) среднего отдела стопы происходит при ослаблении связочного аппарата Шопарова сустава. [10] Данная патология встречается нечасто и обычно является следствием травм.
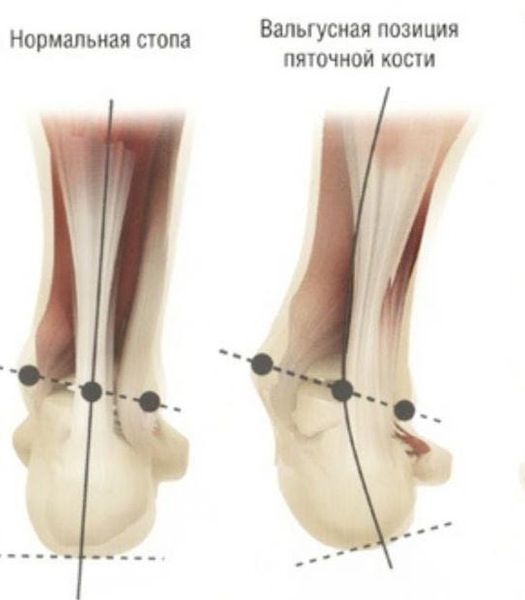
Задний отдел также подвергается изменению: он искривляется в области пяточной кости — происходит ее пронация (внутреннее вращение), при увеличении которой диагностируется подвывих в подтаранном суставе.
Классификация и стадии развития вальгусной деформации стопы
В зависимости от отдела деформации стопы — переднего или заднего, выделяют разные стадии заболеваний. Для определения стадии необходима рентгенограмма в двух проекциях и осмотр травматолога-ортопеда.
В деформации первого пальца выделяют три стадии на основании углов отклонения:
При уплощении продольного свода стопа соприкасается с полом всей поверхностью подошвы. [16] Немного увеличивается длина ступни, так как свод исчезает. В этом процессе выделяют три стадии:
При уплощении поперечного свода распластывание характеризуется расхождением пальцев и увеличением ширины стопы. [13] Поэтому определение степени тяжести плоскостопия происходит путем измерения угла между 1 и 2 плюсневыми костями:
Осложнения вальгусной деформации стопы
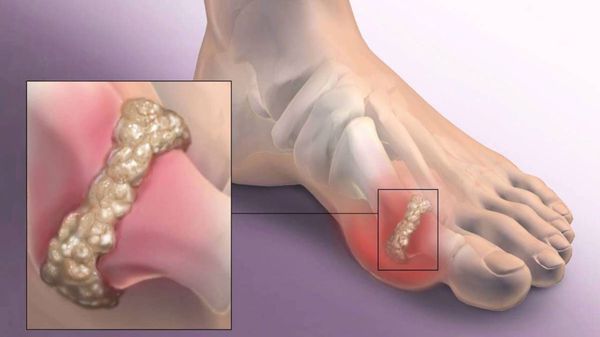
Наиболее частым осложнением является воспаление синовиальных сумок (бурс). [12] Проявляется гиперемией, отечностью, болями, которые усиливаются при механическом воздействии.
Другим частым осложнением является формирование артроза первого плюснефалангового сустава — разрушение хряща, появление костных экзостозов (разрастаний), уменьшение подвижности и начало болей.
Если обобщить остальные нарушения, то это поражение суставов стопы, и в целом нарушение походки. При запущенных случаях страдают коленные, тазобедренные суставы и позвоночник, что проявляется артрозом и их деформацией. [9] [12]
Распространенным осложнением является «пяточная шпора», которая возникает из-за перерастяжения плантарной фасции. [10] Пациенты страдают при этом резкой болью при ходьбе в области пятки. Иногда возникает ахилобурсит – воспаление в области ахилового сухожилия. Итак, несвоевременное лечение приводит комплекс осложнений, которые требуют дополнительного лечения.
Диагностика вальгусной деформации стопы
Для назначения адекватного лечения и в целях предотвращения прогрессирования болезни необходимо проведение полного обследование пациента, чтобы выявить причины возникновения деформации и определить стадии процесса.
Основные методы диагностики:
После обследования необходима дифференциальная диагностика для исключения заболеваний с похожими симптомами (артрит, подагра, деформирующий остеоартроз). Для этого назначаются лабораторные исследования: факторы воспаления, специфические маркеры и общеклинические исследования. [13]
Лечение вальгусной деформации стопы
За последние сто лет хирургия стопы не только не утратила своей актуальности, но и делает постоянные шаги вперед, с появлением более совершенных инструментов и фиксаторов. На данный момент разработано более 400 видов операций и их модификаций с целью коррекции деформации различных отделов стопы. [5] [16]
При начальных изменениях можно обойтись малотравматичной операцией — МакБрайда, метод Сильвера, метод Р.Р. Вредена. [13] При этом кость не распиливается, а меняется место прикрепления сухожилия приводящей мышцы большого пальца. Период восстановления минимальный и составляет 2-3 недели.
Если диагностируется II и III степень, то выполняется более травматичная операция — остеотомия (перепиливание кости) с выставлением правильного угла и фиксацией винтами либо спицами. [12] [15] Существует множество методик коррекции первого пальца:
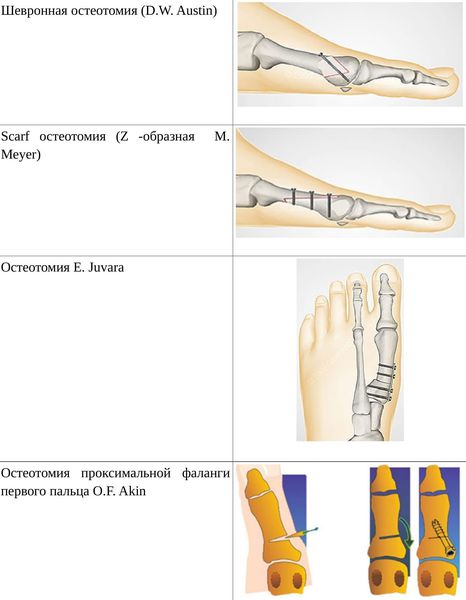
• Дистальные (применяются, если угол между 1 и 2 плюсневыми костями не более 14°): операция Шеде — удаление экзостоза («шишки»), подголовчатая клиновидная остеотомия по J. Reverdin, операция T.R. Allen, операция D.W. Austin (шевронная остеотомия);
• Диафизарные (применяется, если угол между 1 и 2 плюсневыми костями от 15° до 22°): Z-образная остеотомия M. Meyer (scarf), операция K. Ludloff, остеотомия C.L. Mitchell;
• Проксимальные (угол между I и II плюсневыми костями более 22°): двойная остеотомия по Logroscino, клиновидная остеотомия M. Loison, E. Juvara, остеотомия по G.W. Patton и J.E. Zelichowski;
Иногда при наличии деформации основной фаланги первого пальца требуется дополнительная остеотомия O.F. Akin (Моберга). [13]
Выбор делает травматолог-ортопед, учитывая локализацию основных изменений, конгруэнтность первого плюснефалангового сустава (сохранение суставных поверхностей) и тяжесть патологии.
Если первый плюснефаланговый или плюснеклиновидный сустав разрушен деформирующим артрозом либо другой патологией, то выполняется артродез (заклинивание, обездвиживание сустава) либо, в редких случаях, — эндопротезирование. [16]
После операции пациент ходит в течение 4 недель в специальной обуви (Барука), которая нужна для разгрузки переднего отдела стопы. После контрольных рентгеновских снимков врач разрешает ходить, нагружая всю стопу, но ограничивая тяжелые и спортивные нагрузки. Как правило, через 2 месяца пациент возвращается к обычному образу жизни. Фиксирующие винты не удаляются и не приносят никакого дискомфорта.
С целью коррекции «малых» лучей стопы (II-IV плюсневые) применяются методики Weil, субкапитальные шарнирные остеотомии, DMMO. [9] [15] Для коррекции деформации Тейлора (V плюсневая) — методики Willson, Bosh и DMMO.
Для коррекции плосковальгусных деформаций применяются следующие методики:
Основной задачей современных методик лечения является максимально возможное приближение всех анатомо-функциональных параметров к норме. Игнорирование индивидуальных особенностей стопы, выбор неправильной методики лечения ведут не только к рецидиву деформации, но и к ее усугублению. [18] Отказ от хорошо известных и зарекомендовавших себя операций и массовое увлечение новыми, равно как и слепое использование одних и тех же операций на протяжении десятилетий, без учета индивидуальных особенностей каждой стопы, категорически не приемлемы. [13]
Лечение вальгусной деформации большого пальца стопы почти всегда начинают с подбора удобной обуви, не вызывающей трения или нагрузки. Нестероидные противовоспалительные препараты и физиотерапия могут быть назначены, чтобы уменьшить воспалительный процесс и снять боли. [6] Кроме того, возможны инъекции кортикостероидов. [11]
Используются различные ортопедические изделия (супинаторы, корректоры пальцев стопы, межпальцевые валики). Применение ортопедических приспособлений незначительно помогает на ранних стадиях остановить дальнейшую деформацию. [10] При выраженной деформации применение ортопедических изделий может только несколько уменьшить болевые ощущения.
Ортопедические стельки являются неотъемлемой частью лечения деформации стоп. [17] В большинстве случаев стандартные стельки не эффективны, поэтому лучше использовать индивидуальные, изготовленные именно для вашей стопы. [12] Обязательное условие: если вы носили ортопедические стельки до операции, после их нужно менять на новые, так как исправленная стопа меняет свои характеристики.
Прогноз. Профилактика
При правильно выбранном лечении прогноз положительный. Боли прекращаются, достигается удовлетворительный косметический результат, и ходьба становится комфортной. Важным моментом является соблюдение всех рекомендаций врача, что обеспечит гладкий послеоперационный период и снизит риск рецидива. [13] И, конечно, чем раньше обратиться к травматологу-ортопеду, тем меньше будет объем оперативного вмешательства и короче сроки реабилитации.
В целях профилактики рекомендуется:
Лечение вальгусной деформации стопы
Самое правдоподобное объяснение – вследствие генетической или семейной предрасположенности. Это не обязательно означает, что деформация должна была быть у мамы или бабушки. Например, у папы и мамы по-отдельности гены, отвечающие за формирование халлюкс вальгус, могут быть не активными (если сказать научным языком – являются рецессивными). А встретившись вместе в общем ребенке, два рецессивных гена становятся активными, или доминантными, что и приводит к формированию деформации.
Многие пациентки, да и врачи тоже, связывают появление шишек на стопах с ношением узкой обуви на высоком каблуке, избыточным весом.
Это не так, хотя такие объяснения гораздо проще воспринимаются больными. Но откуда тогда берется hallux valgus у подростков или народностей, никогда не носивших модельную обувь? Конечно, в узкой обуви на высоком каблуке болезненные ощущения могут проявляться раньше. Но это не значит, что обувь или избыточный вес являются непосредственными причинами появления деформации.
В конечном счете, статистика показывает, что к 60 годам около 60-65% женщин (у мужчин деформация встречается в несколько раз реже) страдают той или иной степенью отклонения кнаружи большого пальца стопы, независимо от веса тела или обуви, в которой они ходили в течение жизни.
Это важно знать для правильного понимания того, от чего зависит выраженность деформации. Ведь при разных степенях деформации могут выполняться совершенно разные операции.
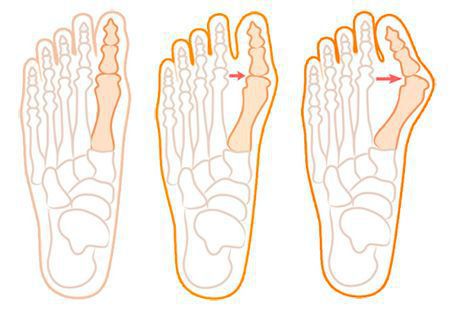
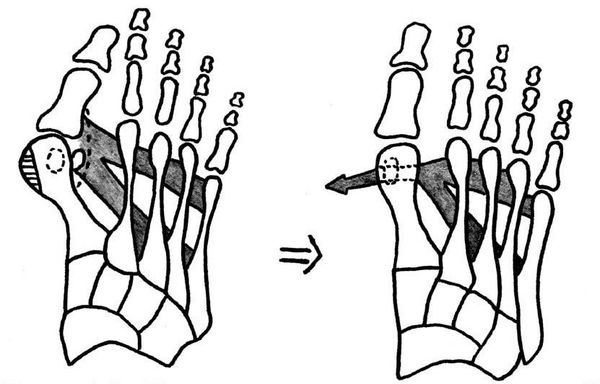
Передний отдел стопы состоит из нескольких рядов костей: плюсневых и фаланг пальцев (первый и, часто, пятый пальцы состоят из двух фаланг, второй-четвертый – из трех) (рис.1). На нормальной стопе вторая–четвертая плюсневая кости практически параллельны друг другу. А первая плюсневая кость образует со второй угол 7-10°.
Основным компонентом вальгусной деформации первого пальца стопы является увеличение угла между первой и второй плюсневыми костями. То есть, отклонение первой плюсневой кости кнутри (рис. 2). Именно величина этого угла чаще всего и определяет выраженность деформации. А отклонение кнаружи большого пальца чаще всего является лишь реакцией на отклонение первой плюсневой кости. Отсюда становится понятной бесполезность устройств, которые одеваются на ночь на стопу и «возвращают» первый палец на место: на основной компонент деформации – положение первой плюсневой кости – эти устройства повлиять не могут.
Таким образом, основные цели операций, направленных на исправление (коррекцию) положения большого пальца и удаление «шишки» на внутренней поверхности стопы следующие:
Вальгусная деформация может быть гораздо более выраженной, а также сочетаться с другими деформациями стопы, когда, например, большой и второй пальцы перекрещиваются между собой (рис. а и б). Но и такие сложные деформации, при которых, как правило, приходится создавать до 8-10 искусственных переломов, с успехом лечатся методами чрескожной хирургии. При чем, независимо от возраста или сопутствующих заболеваний пациента.
На фото результат одной из подобных операций, успешно проведённых нами. Уже через 4 недели после чрескожной (микроинвазивной) операции на стопе практически нет отека. Видны едва заметные точки, оставшиеся от проколов кожи, через которые выполнялась операция, и которые исчезнут после нескольких ванночек в домашних условиях.
Первая в России чрескожная (микроинвазивная) операция на стопе была выполнена доктором Сергеем Бережным в Москве в 2007 году.
С тех пор чрескожный метод был в значительной степени модифицирован и усовершенствован доктором Бережным, а эффективность методик чрескожных операций на стопах подтверждена научным сообществом и исправлением сотен самых разных деформаций стоп, включая халлюкс вальгус. Десятки ортопедов со всей страны прошли обучение у доктора Бережного.
Первый этап. Удаление болезненной выпуклости (шишки, косточки) на внутренней поверхности стопы.
Здесь важно понимать, что размер выпуклости может определяться разными факторами: костным выростом на боковой поверхности первой плюсневой кости (отмечен черной линией и стрелкой на рис. 2), степенью отклонения кнаружи первого пальца, наличием бурсита (воспаления слизистой сумки в области головки первой плюсневой кости, в которой нередко накапливается жидкость) (рис. 3), и само по себе удаление «шишки» в редких случаях решает проблему.
Второй этап. Нормализация первого межплюсневого угла.
Длительное время это вмешательство было очень популярным во многих странах. Но сейчас немногие хирурги используют его в своей работе. Гораздо чаще избыточное отклонение кнутри первой плюсневой кости устраняется путем выполнения различных остеотомий (искусственных переломов) или замыкания сустава между первой плюсневой и медиальной клиновидной костями (артродез первого плюснеклиновидного сустава, впервые выполненный Русским хирургом Альбрехтом В.Г. и лишь в 1934 г. приобретший популярность, благодаря статье американского хирурга Лапидуса. Чрескожный артродез также впервые был выполнен в России Бережным С.Ю. в 2012г.).
Сегодня в России наибольшее распространение получили два вида остеотомий: шевронная и scarf. Шевронная остеотомия проще технически, позволяет выполнить операцию через меньший разрез и устранить даже выраженную степень деформации.
Тем не менее, по различным причинам, зачастую не связанным напрямую с медицинскими аспектами лечения hallux valgus, остеотомия scarf приобрела очень большую и, на наш взгляд, часто незаслуженную популярность среди отечественных хирургов. А ведь это сложная технически операция, требующая выполнения большого разреза, фиксации плюсневой кости двумя винтами и дающая значительное число осложнений, с которыми нам регулярно приходится иметь дело.
Недаром еще в 2003 г. была опубликована статья известного американского хирурга J. Coetzee, основанная на его опыте применения данной хирургической техники, с выразительным названием «Остеотомия scarf в лечении hallux valgus: темная сторона». К вышесказанному можно добавить, что выполнять остеотомию scarf стали в США еще в 1976 г.
Чрескожные операции, выполняемые через проколы кожи или 1-2 8-10 мм разреза позволяют сегодня устранять любые степени отклонения кнутри первой плюсневой кости. Результаты чрескожных операций надежные и предсказуемые. А отсутствие рубцов и минимум болей в послеоперационном периоде являются безусловными плюсами чрескожной техники.
Третий этап. Остеотомия основной фаланги первого пальца.
Третий, почти постоянный компонент операций по поводу «шишек» на стопах – остеотомия основной фаланги первого пальца, часто называемая остеотомией по Эйкин. С ее помощью устраняется остающееся после операции на первой плюсневой кости отклонение кнаружи первого пальца. Операция простая технически, как для оперирующего «традиционным» методом хирурга, так и для чрескожной хирургии. Отличие в том, что открытая техника требует еще большего увеличения разреза и установки еще одного винта. А чрескожная остеотомия выполняется через 3-мм прокол кожи за несколько секунд и никаких внутренних фиксаторов не требует (рис. 4, 5).
Рис. 4 Стопы через 20 мес. после остеотомий scarf и Эйкин перед повторной операцией (теперь уже чрескожной), направленной на устранение сохранившейся деформации первых пальцев после традиционной операции – хорошо видны длинные и яркие послеоперационные рубцы).
Рис. 5 Эпизод чрескожной операции – видна 8-мм ранка после удаления «шишки» и выполнения остеотомии первой плюсневой кости (в конце операции на нее будет наложен один шов) и введенная через прокол кожи у основания первого пальца микрофреза, которой будет выполнена остеотомия Эйкин