что такое рестриктивная кардиомиопатия
Рестриктивная кардиомиопатия
Рестриктивная кардиомиопатия — настолько редкая и полиэтиологическая патология, что трудно привести достоверные статистистические данные о ее распространенности. Однако среди других видов кардиомиопатий она по традиции выделяется третьей.
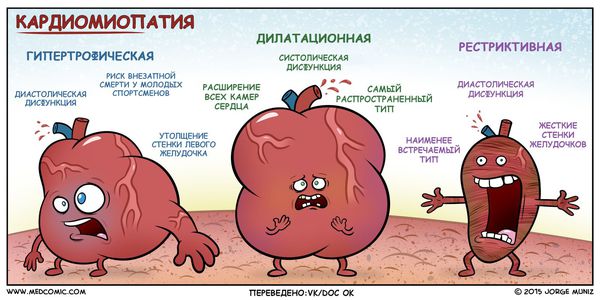
Еще в 1973 году профессор И. Ф. Гудвин предложил определение кардиомиопатии — это острое, подострое или хроническое поражение сердечной мышцы сердца неизвестной или неясной этиологии с вовлечением эндокарда или перикарда, не являющееся следствием структурной деформации сердца, гипертензии по большому или малому кругу кровообращения или коронарного атероматоза. Этакий диагноз-исключение, однако определение весьма подробное. Разумеется, его уже несколько раз пересмотрели, и была предложена следующая трактовка: кардиомиопатия — нарушения, характеризующиеся морфологическими и функциональными аномалиями миокарда при отсутствии других патологий сердца. Однако это определение не говорит нам о самой сути болезни, поэтому выделяют три совершенно непохожих друг на друга по морфологии и патогенезу типа КМП: гипертрофическая, дилатационная и рестриктивная, о которой и пойдет речь в этом посте.
В 2013 году Всемирной федерацией сердца была предложена новая классификация MOGE(S), которая по своей сути не имеет прикладного значения, но принята для обозначения морфологии, степени вовлеченности в процесс органов и систем, наследственной предрасположенности, этиологии и стадии развития КМП.
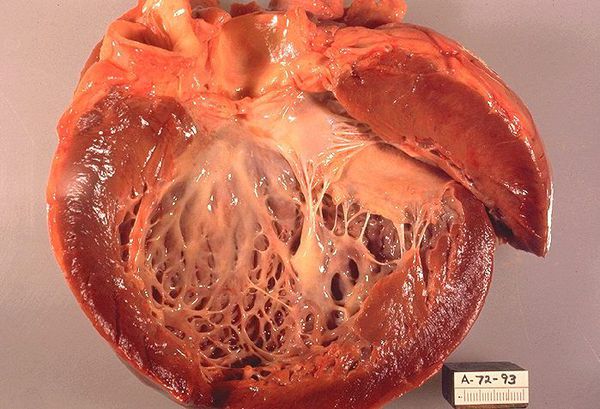
Рестриктивная кардиомиопатия отличается специфичными признаками: это поражение сердца, при котором из-за сниженной эластичности миокарда и/или эндокарда нарушается диастолическая функция сердца. Если мысленно представить в голове картинку, то это будет сердце с жесткими, неэластичными стенками желудочков, которые в каждую диастолу переполняются кровью, не в силах растянуться, чтобы принять ее, и «захлебываются» кровью.
Этиология
В 50 % случаев РКМП признается идиопатической. Все остальные варианты — это самостоятельные заболевания или патологические процессы, в итоге приводящие к ригидности стенок желудочков. По частоте встречаемости заболеваний, вызывающих РКМП, следуют:
Таким образом, основной механизм возникновения ригидности стенок желудочков — это фиброз сердечной мышцы вследствие ее воспаления и ишемии.
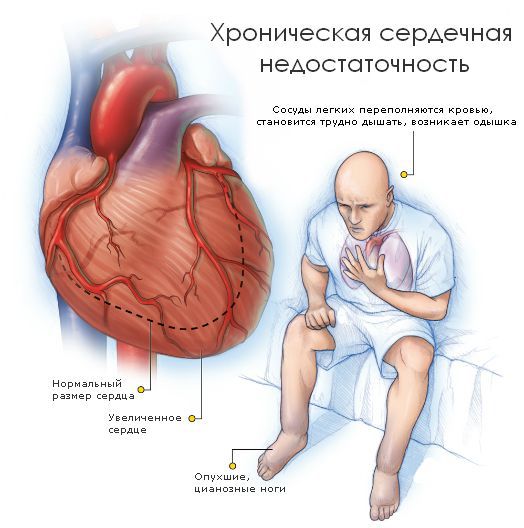
В норме в диастолу происходит растяжение камер желудочков под давлением наполняющей их крови, объем достигает пика (около 130 мл) перед началом систолы. При ригидных стенках диастолический объем желудочков постоянный, и предсердиям, образно говоря, приходится прикладывать большие усилия, чтобы доставить весь объем крови. Конечное диастолическое давление достигает критических цифр, возникает так называемая диастолическая перегрузка. Характерен застой по большому и малому кругам кровообращения — развивается диастолическая сердечная недостаточность. Принято считать, что на начальных этапах систолическая функция не страдает, однако при распространенном фиброзе становится попросту «нечему сокращаться», прогрессирует сердечная недостаточность, приобретая новый разряд — систолическая и диастолическая сердечная недостаточность.
Летальность в течение двух лет после появления первых симптомов достигает 35–50 %, так как неуклонно растет риск жизнеугрожающих осложнений: тромбозов, нарушений ритма сердца при фиброзе на путях проводящей системы сердца (АВ-блокады) и непосредственно прогрессирования сердечной недостаточности.
Каковы же клинические проявления РКМП?
Прежде всего это признаки застоя по большому кругу кровообращения: асцит, отеки ног, гепатомегалия и т.д. Возникают и признаки застоя по малому кругу: одышка, удушье, кашель, кровохарканье и т. д. Также характерно возникновение сердцебиения, синкопальных состояний. При физикальном обследовании зачастую выявляются цианоз (от акроцианоза до центрального), застойные хрипы в легких, ослабление тонов сердца, появление третьего тона, обусловленного ударом порции крови о тугую стенку желудочков, систолический шум регургитации.
Диагностика
Задачи диагностики РКМП заключаются в исключении всех остальных поражений миокарда, а прежде всего других видов кардиомиопатий и сходного по клинике констриктивного перикардита. Лабораторная диагностика в этом случае не в силах помочь, но можно увидеть значительное увеличение эозинофилов в клиническом анализе крови или циркулирующие иммунные комплексы в соответствующих иммунологических реакциях.
Изменения ЭКГ при РКМП неспецифичны, можно выявить лишь следствия поражения миокарда и проводящей системы сердца:
Снижение амплитуды комплекса QRS;
Признаки перегрузки предсердий: P-pulmonale, P-mitrale;
Депрессия сегмента ST;
Нарушения ритма и проводимости: ФП, АВ-блокады и т.д.
Рентгенография грудной клетки поможет выявить застой крови в малом круге (усиленный легочный рисунок, расширение корней легких за счет сосудистого компонента), также можно увидеть размеры и конфигурацию сердца — размеры в норме или незначительно увеличены, расширение предсердий.
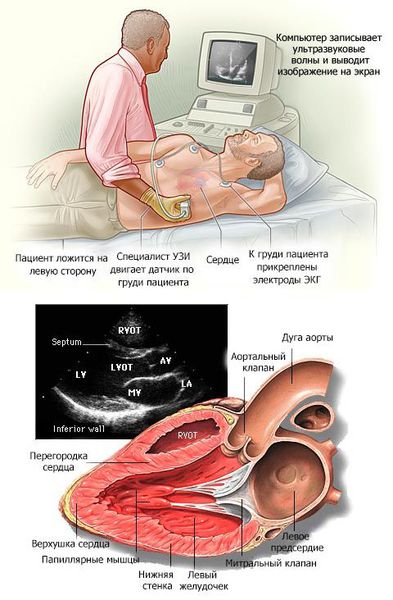
А вот трансторакальная ЭхоКГ даст больше информации:
Основной критерий диагностики — рестриктивный тип диастолической дисфункции;
Систолическая функция не нарушена (на поздних стадиях ХСН может быть снижена);
Выраженная дилатация предсердий;
Уменьшение полости пораженного желудочка;
Функциональная митральная и/или трикуспидальная регургитация;
Признаки легочной гипертензии;
Толщина стенок сердца обычно не увеличена (однако при амилоидозе она, наоборот, может быть значительно увеличена).
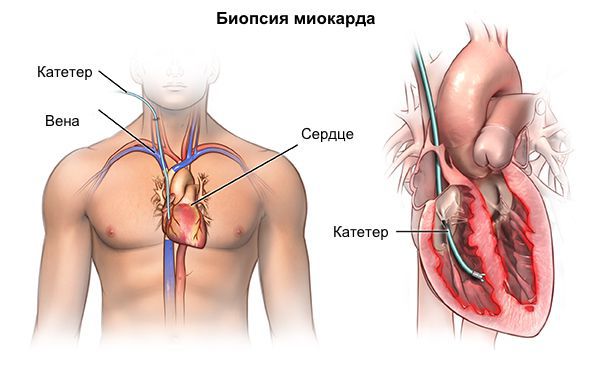
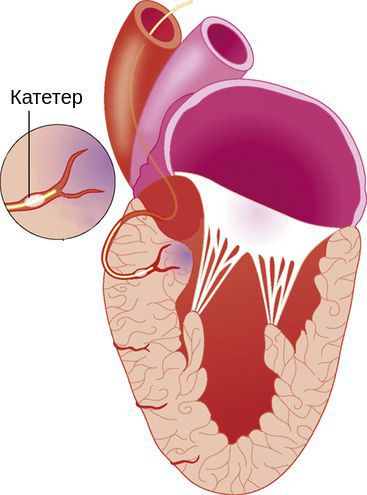
Для исключения диагноза констриктивного перикардита проводят КТ или МРТ, на которых можно оценить состояние листков перикарда и наличие кальциноза. Катетеризация сердца с эндомиокардиальной биопсией необходима для выявления этиологии РКМП (эозинофильный инфильтрат, саркоидные гранулемы, амилоид и т.д.).
Лечение
Консервативное лечение в данном случае сводится к облегчению симптомов ХСН, согласно национальным рекомендациям:
Ингибиторы АПФ
Блокаторы b-адренорецепторов
Правила назначения БАБ:
Рекомендованы бисопролол, карведилол, метопролола сукцинат и небиволол. Метопролола тартрат не рекомендуется для лечения ХСН.
Лечение БАБ должно начинаться осторожно, начиная с 1/8 тер. дозы, увеличивается медленно (не чаще 1 раза в 2 недели или в 1 месяц).
Необходимо проводить контроль АД, ЧСС, диуреза. При нарастании симптомов ХСН в сначала увеличивают дозу иАПФ и диуретиков, при неэффективности временное снижение дозы БАБ.
При гипотонии в первую очередь следует уменьшить дозу вазодилататоров, при неэффективности — уменьшить дозу БАБ; при брадикардии — уменьшить дозу препаратов, влияющих на ЧСС, при неэффективности — уменьшить дозу БАБ. При достижении стабильного состояния – возобновить прием БАБ или продолжить титрование их дозы.
При декомпенсации назначаются ингибиторы фосфодиэстеразы или левосимендан.
Противопоказания к назначению БАБ:
Бронхиальная астма или др. тяжелая патология легких;
Симптоматическая брадикардия менее 50 уд./ мин.;
Симптоматическая гипотония менее 85 мм рт ст.;
Диуретики
Показаны лишь для уменьшения отечного синдрома. Назначаются лишь при клинических признаках застоя (IIА стадия, IIФК по классификации ОССН). Впрок мочегонными не лечат, т.к. они, как сказано выше, не замедляют прогрессирование ХСН. Алгоритм назначения диуретиков в зависимости от тяжести ХСН:
III ФК (поддерживающее лечение) – петлевые (лучше торасемид) диуретики ежедневно в дозах, достаточных для сбалансированного диуреза + спиронолактон (малые дозы) + ацетазоламид (0,25 мг 3 раза в сутки 3-4дня один раз в 2 недели);
III ФК (декомпенсация) – петлевые (лучше торасемид) + тиазидные + антагонисты альдостерона в дозах 100-300 мг/сутки + ацетазоламид;
Сердечные гликозиды
Применяются с целью снижения частоты госпитализаций, не влияют на смертность. В первую очередь, перед всеми вышеизложенными препаратами, используется при фибрилляции предсердий и СН. При синусовом ритме дигоксин — четвертый препарат после иАПФ, БАБ и мочегонных.
Рекомендовано и немедикаментозное лечение (отказ от курения, диета, физ. нагрузки), однако помня про огромные цифры летальности, особого влияния на прогноз оно не оказывает. Также имеет место профилактика тромбоэмболитических осложнений антикоагулянтной терапией, нормализация ритма сердца при необходимости. Однако единственным эффективным типом лечения в данном случае является трансплантация сердца.
Источники
Muchtar E., Blauwet L. A., Gertz M. A. Restrictive cardiomyopathy: genetics, pathogenesis, clinical manifestations, diagnosis, and therapy //Circulation research. – 2017. – Т. 121. – №. 7. – С. 819-837.
Mankad A. K., Shah K. B. Transthyretin Cardiac Amyloidosis //Current cardiology reports. – 2017. – Т. 19. – №. 10. – С. 97.
Filippetti L. et al. Hypereosinophilic cardiac disease //Acta cardiologica. – 2017. – Т. 72. – №. 1. – С. 9-18.
Чазов, Е. И. Руководство по кардиологии. В 4 томах. Том 4. Заболевания сердечно-сосудистой системы (II) / Е. И. Чазов. и др. – М. : Практика, 2014. – 976 c.
Мареев В. Ю. и др. Национальные рекомендации ОССН, РКО и РНМОТ по диагностике и лечению ХСН (четвертый пересмотр). Утверждены на Конгрессе ОССН 7 декабря 2012 года, на Правлении ОССН 31 марта 2013 и Конгрессе РКО 25 сентября 2013 года //Журнал сердечная недостаточность. – 2013. – Т. 14. – №. 7. – С. 379-472.
Что такое кардиомиопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кузнецова Т. Н., кардиолога со стажем в 26 лет.
Определение болезни. Причины заболевания
Пусковым механизмом возникновения кардиомиопатии поначалу считали процесс воспаления в сердце, который мог быть спровоцирован вирусными, бактериальными и аутоиммунными повреждениями клеток. Исходя из этой теории, назначение антибиотиков, противовирусных и противовоспалительных препаратов должно было привести к регрессии повреждения и восстановлению функции сердца. Однако практика это не подтвердила.
Риск развития кардиомиопатий повышен у лиц с отягощённой наследственностью, а также после перенесённых острых инфекционных заболеваний. Для появления вторичных кардиомиопатий важно наличие системных аутоиммунных заболеваний, эндокринной патологии (сахарный диабет, тиреотоксикоз) и токсических факторов.
Первичные кардиомиопатии чаще выявляют в детском и молодом возрасте, вторичные же возможны в любом возрасте.
Симптомы кардиомиопатии
Специфических, характерных только для кардиомиопатии симптомов не существует. Именно эта особенность и затрудняет раннюю диагностику заболевания. Кардиомиопатия длительно протекает бессимптомно или малосимптомно, в развёрнутой стадии похожа по клинике на проявления ишемической болезни сердца, различных пороков сердца.
Первыми жалобами, с которыми пациенты обращаются к врачу, являются:
Патогенез кардиомиопатии
За последние годы благодаря возможностям генетики было установлено, что причиной многих кардиомиопатий являются генетические мутации, которые приводят к выработке дефектных белков кардиомиоцита. От того, какой белок рабочей клетки миокарда (кардиомиоцита) изменился, зависит развитие определённого вида кардиомиопатии.
Подобные изменения бывают также при наследственных нарушениях обмена веществ и лизосомальных болезнях накопления (редких заболеваниях, при которых нарушается функция внутриклеточных органелл лизосом). Из-за врождённой нехватки ферментов, перерабатывающих углеводсодержащие продукты, в организме накапливаются крупные молекулы гликогена, гликопротеина и др., которые повреждают организм. Таких заболеваний известно более сотни, но их распространённость невелика. Как правило, проявляются они в детском и молодом возрасте и помимо поражения сердца затрагивают практически весь организм: кости, мышцы, нервную систему, зрение и слух. Самыми изученными болезнями накопления являются гемохроматоз, болезнь Пике и болезнь Фабри.
Классификация и стадии развития кардиомиопатии
По мере накопления информации были выявлены самые распространённые типы кардиомиопатии и их семейные формы:
К редким формам кардиомиопатии относят также системные заболевания и патологические состояния, при которых возникают так называемые вторичные кардиомиопатии: диабетическая, тиреотоксическая, алкогольная, аутоиммунная и другие.
Исходя из причины развития болезни, становится ясным, что кардиомиопатии могут быть как изолированными – первичными, так и являться частью системного заболевания, т. е. быть вторичными.
В России традиционно применяется клинико-морфологическая классификация первичных кардиомиопатий, где кардиомиопатии разделяются на:
Анатомическая классификация гипертрофической кардиомиопатии в зависимости от локализации:
I. Гипертрофия левого желудочка:
В зависимости от наличия обструкции выносного тракта левого желудочка (область между межжелудочковой перегородкой и передней створкой митрального клапана) в покое и при нагрузке выделяют два типа гипертрофической кардиомиопатии :
К тяжело выявляемым видам относится аритмогенная дисплазия правого желудочка, при которой происходят структурные изменения в строении стенки правого желудочка — замещение кардиомиоцитов фиброзно-жировой тканью и развитие аритмии.
Неклассифицируемые кардиомиопатии: некомпактный миокард, стресс-индуцированная кардиомиопатия.
Вторичные (специфические) кардиомиопатии: при имеющемся известном заболевании тяжесть поражения сердца более выражена и не соответствует причине:
Осложнения кардиомиопатии
Особенности течения кардиомиопатии представляют угрозу для жизни. Болезнь может дебютировать сразу внезапной смертью или жизнеугрожающими аритмиями : фибрилляцей желудочков, желудочковой тахикардией. Высокий риск внезапной сердечной смерти связан с такими факторами риска, как:
С утяжелением недостаточности все симптомы становятся более выраженными. Выделяют пять стадий сердечной недостаточности:
Диагностика кардиомиопатии
Особых признаков, характерных для этого заболевания, при сборе жалоб и осмотре пациента выявить не удаётся.
При клиническом осмотре обращают на себя внимание признаки сердечной недостаточности различной степени выраженности, аритмии, возможны тромбоэмболические осложнения.
В основном кардиомиопатии выявляются при проведении эхокардиографии (ЭХОКГ) и электрокардиографии (ЭКГ). Дополнительно применяются рентгеноконтрастная вентрикулография и магнитно-резонансная томография (МРТ) с контрастированием гадолинием.
В современной кардиологии всё больше распространяются новые методы визуализации сердца и сосудов — например, магнитно-резонансная томография (МРТ). Но её недостатком является дороговизна оборудования и малая доступность методики из-за отсутствия качественного оборудовании и специалистов.
На стандартной ЭКГ также могут быть зарегистрированы изменения в виде признаков гипертрофии миокарда левого желудочка, а также признаки его перегрузки и различные нарушения ритма сердца.
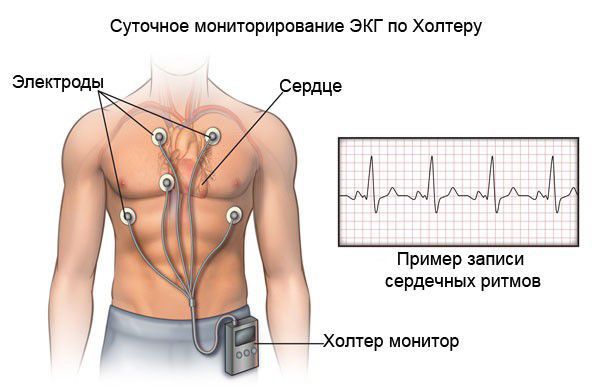
При холтеровском мониторировании ЭКГ также фиксируются нарушения ритма и проводимости практически в 100 % случаях. Выявление таких нарушении ритма сказывается на подборе базисной терапии кардиомиопатии.
В особых случаях для уточнения диагноза редких форм кардиомиопатии (например, при амилоидозе) возможна прижизненная биопсия миокарда. Методика инвазивная, потенциально опасная для пациента, требует использования уникального комплекса аппаратуры и высочайшей квалификации специалистов, что возможно только в нескольких научных кардиологических центрах РФ.
Из лабораторных методов диагностики помимо стандартных анализов крови (клинического и биохимического), необходимо отметить ДНК-диагностику. Она является «золотым стандартом» при подозрении на кардиомиопатию согласно мировым (европейским и американским) руководствам. Этот подход на данный момент является практически единственным, который применим для раннего выявления и прогнозирования риска развития семейных форм кардиомиопатии. В России такой уровень диагностики возможен в единичных лабораториях и является дорогостоящей процедурой из-за своей уникальности.
Лечение кардиомиопатии
По современным представлениям стратегия лечения пациента определяется в процессе разделения больных на категории в зависимости от типа кардиомиопатии.
Все больные с выявленной кардиомиопатией, независимо от течения заболевания (в том числе и бессимптомные), нуждаются в динамическом наблюдении. Кратность наблюдения и объём обследований определяются индивидуально. В обязательный перечень входят стандартные анализы (клинический и биохимический анализ крови), ЭКГ, ЭХОКГ и холтеровское мониторирование ЭКГ.
Лечебная тактика зависит от множества факторов и подбирается индивидуально. При этом учитываются анатомические особенности — обструкция выносного тракта левого желудочка, растяжение полостей сердца, наличие клапанной патологи, стадия сердечной недостаточности и также сопутствующие заболевания. Необходимо выявлять факторы, повышающие риск внезапной смерти и жизнеугрожающих аритмий [15]
При дилатационной кардиомиопатии необходимо лечить причину развития растяжения полостей сердца, если это возможно. В медикаментозной терапии сердечной недостаточности применяют все стандартные группы лекарств:
Помимо лекарств в ряде случаев прибегают к хирургическим методам лечения кардиомиопатии.
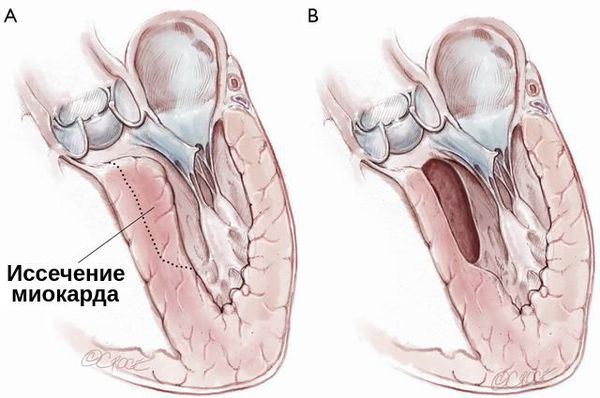
При гипертрофической кардиомиопатии применяется септальная миэктомия — иссечение миокарда, расположенного в основании межжелудочковой перегородки. Она может быть дополнена и вмешательством на изменённом митральном клапане: вальвулопластикой, протезированием митрального клапана и коррекцией кольца митрального клапана.
При тяжёлой обструктивной гипертрофической кардиомиопатии рассматривается проведение операции — иссечения части сердечной мышцы или более щадящая методика — чрескожная транслюминальная алкогольная абляция. При ней через катетер вводится до 3 мл 96 % спирта в зону максимальной гипертрофии миокарда и вызывается его инфаркт. Из-за этого мышца уменьшается в размере, исчезает препятствие (обструкция) току крови через митральное кольцо. Далее проводится установка кардиостимулятора для синхронизации работы всех отделов сердца. Эта процедура проводится кардиохирургами в специализированных отделениях.
Прогноз. Профилактика
Прогноз при гипертрофической кардиомиопатии также неблагоприятный, но смертность не такая высокая — в первый год умирают 1 % заболевших, чаще от внезапной смерти, обусловленной факторами риска (наследственностью, тахикардией, предшествующим обмороками, понижением давления).
При рестриктивной кардиомиопатии прогноз неблагоприятный, так как заболевание часто находят уже на поздней стадии развития. Лечение только симптоматическое и поддерживающее.
Для человека с выявленной кардиомиопатии частота посещений и обследований устанавливается индивидуально.
Кардиомиопатии (часть I). Хроническая сердечная недостаточность
Общая информация
Краткое описание
В настоящее время кардиомиопатии классифицируются в основном по патофизиологии или, если это возможно, по этиологическим и патогенетическим факторам.
Кардиомиопатии определяются как заболевания миокарда, ассоциированные с его дисфункцией. Они подразделяются на гипертрофическую, дилатационную и рестриктивную кардиомиопатии и аритмогенную правожелудочковую кардиомиопатию (WHO,1995 г.).
Код протокола: H-Т-032 «Кардиомиопатии» (Часть I. Хроническая сердечная недостаточность*)
Для стационаров терапевтического профиля
* Примечание. Для удобства восприятия протокол H-T-032 «Кардиомиопатии» разделен на две части. См. также Кардиомиопатии (часть II). Нарушения ритма сердца
Терминология, используемая при сердечной недостаточности (СН).
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация кардиомиопатий (WORD HEART FEDERATION,1995 г)
— ассоциированная с распознанным сердечно-сосудистым заболеванием.
Клиника: течение асимптомное или одышка, загрудинная боль (коронарный синдром), синкопе или предсинкопе и сердцебиение. Типичны аритмии и ВС.
3. Рестриктивная кардиомиопатия.
Определение: характеризуется нарушением наполнения и уменьшенным диастолическим объемом одного или обоих желудочков с нормальной или почти нормальной систолической функцией и толщиной стенок, может присутствовать массивный интерстициальный фиброз:
— идиопатическая;
Ишемическая кардиомиопатия представлена дилатационной кардиомиопатией с ухудшенными сократительными свойствами, которая не объяснима протяженным заболеванием коронарной артерии или ишемическим повреждением.
Вальвулярная кардиомиопатия представлена нарушением функции желудочков не пропорционально изменениям нагрузки.
Гипертензивная часто присутствует с левожелудочковой гипертрофией и сопровождается проявлениями дилатационной или рестриктивной кардиомиопатии и сердечной недостаточностью.
Диагностика
4. Наличием основного заболевания при специфической кардиомиопатии.
Наличие критериев 1 и 2 обязательно во всех случаях.
Мозговой натрийуретический пептид (МНП) – гиперактивность МНП как стандарт выявления и определения стадии ХСН.
Лечение
Основные (I класс, А)
— в поддерживающей фазе диурез должен быть сбалансированным и масса тела стабильной при регулярном (ежедневном) назначении мочегонных. Нельзя назначать диуретики с перерывом и «ударными» дозами.
5. Гликозиды.
В качестве средства «первой» линии используется при мерцательной аритмии и СН. При синусовом ритме дигоксин – лишь четвертый препарат после иАПФ, БАБ и мочегонных, не влияет на смертность, но сокращается частота госпитализаций (дигоксин, коргликон, строфантин, целанид).
2. Ингибиторы вазопептидаз.
Сопутствующее лечение вазодилататорами затрудняет использование абсолютно необходимых в терапии ХСН препаратов: иАПФ, БАБ, АРА.