что такое пролабирование плодного пузыря у беременной
Пролабирование плодного пузыря — что это, как исправить
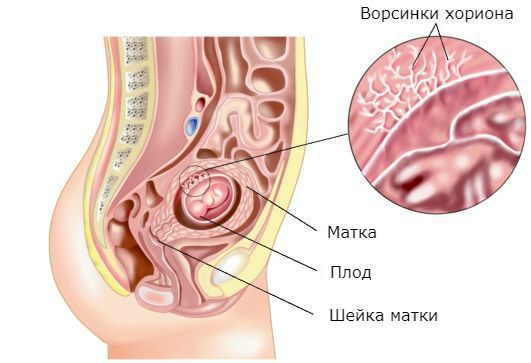
Плодный пузырь напоминает своеобразный мешок, заполненный амниотической жидкостью, именно здесь происходит развитие ребенка, и именно пузырь обеспечивает ему защиту от инфекционных патологий и микробов, способных проникнуть в маточную полость через влагалищное отверстие. Дополнительная функция пузыря — помощь, оказываемая шейке матки в процессе родов, когда из-за сокращений увеличивается внутреннее давление. В итоге околоплодная жидкость в нижнем отделе пузыря давит на маточную шейку, ускоряя ее раскрытие.
Потому пролабирование плодного пузыря — диагноз очень тяжелый, поскольку существует высокий риск прерывания беременности, особенно если адекватное лечение отсутствует.
Особенности патологии
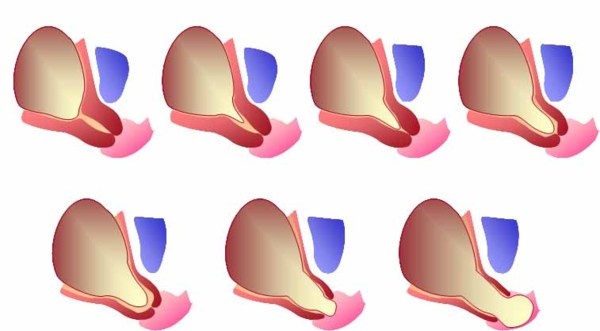
Прежде чем дать определение рассматриваемому явлению, поговорим о роли маточной шейки в процессе вынашивания ребенка. Именно этот орган удерживает плод в полости матки. Однако в ряде случаев шейка перестает правильно функционировать, укорачиваясь и начиная раскрываться. Результатом становится диагноз ИЦН с пролабированием плодного пузыря, при котором происходит выпирание оболочки и ее содержимого в маточную шейку. В случае влагалищной инфекции может произойти воспаление плодной оболочки, при этом прогноз при пролабировании плодного пузыря мало утешителен: велика вероятность разрыва его поверхности с прерыванием беременности.
В результате истмико-цервикальной недостаточности может развиться:
При расширении цервикального канала либо открытии маточного зева с последующим пролабированием пузыря в область влагалища необходима немедленная госпитализация. Длиться она может неограниченно, поскольку основная задача — предупреждение преждевременной родовой деятельности.
Как показывает практика, женщина ощущает не сам патологический процесс, а только его последствия. Впрочем, имеется ряд симптомов, указывающих на пролабирование плодного пузыря. Основной же вопрос, волнующий будущих мам, — это лечение, и можно ли снять пролабирование плодного пузыря.
Причины и симптомы патологии
Существует ряд причин, под воздействием которых происходит пролабирование плодного пузыря в шейку или влагалище:
Проблему удается обнаружить только во 2-м триместре — с 14 по 26 неделю ребенок усиленно растет, соответственно и давление на маточную шейку заметно увеличивается, так что она отнюдь не всегда способна надежно удержать ребенка в теле матери. Чаще всего пролабирование плодного пузыря диагностируют на 20 неделе, при этом основная опасность — в отсутствии предвестников, потому и выпирание обычно становится полной неожиданностью.
На пролабирование плодного пузыря в шейку матки указывают следующие симптомы:
При диагностировании ИЦН осмотр проводят при помощи зеркал, при пальпации влагалища. На начальной стадии развития патологии отмечается размягчение шейки и ее укорочение, в более поздние периоды происходит ее незначительное раскрытие, составляющее порядка 2 см, пролабирование пузыря.
Лечение патологии
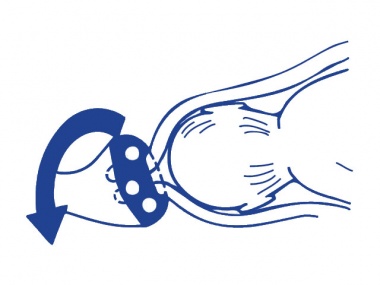
При раннем обнаружении ИЦН с угрозой пролабирования плодного пузыря во влагалище, спровоцированной сбоем в гормональном уровне, назначают применение лекарственных средств, которые позволяют скорректировать эндокринные нарушения. В случае успешной стабилизации шейки нет необходимости в проведении дальнейшей терапии. В противном случае используют акушерский пессарий при пролабировании плодного пузыря. Он выглядит как прочное кольцо, которое специалист фиксирует на маточной шейке, предупреждая тем самым ее раскрытие и последующий выкидыш. Современные производители изготавливают пластиковые и силиконовые пессарии, особой популярностью пользуются устройства «Симург».
Также благодаря приспособлению происходит перераспределение нагрузки, организовывается поддержание мышц промежности и препятствование опущению пузыря. Однако в случаях, когда пролабирование произошло, кольцо не устанавливают.
При невозможности применения пессариев и неэффективности лекарственного лечения может назначаться наложение швов, которой проводят в срок 13-26 недель. Снимают швы после 38 недели, что способствует самостоятельному раскрытию матки и открытию родовых путей. Ушивание маточной шейки — вариант оптимальный, позволяющий снизить риск самопроизвольного аборта при пролабировании. Метод отличается простотой и безопасностью, однако вмешательство производится только в стационарных условиях. После наложения швов пациентке потребуется еженедельное посещение специалиста. При пролабировании плодного пузыря в цервикальный канал необходима дополнительная коррекция.

Особенности использования пессария при беременности двойней, предотвращение преждевременных родов.
Роды и профилактика
Роды после пролабирования плодного пузыря не доставят женщине проблем при своевременно принятых мерах и выполнении всех врачебных распоряжений. Чаще всего постельный режим требуется до начала родов, необходим скрупулезный прием прописанных препаратов. К сожалению, полное предупреждение пролабирования невозможно, но уменьшить риск формирования ИЦН можно, если вовремя проводить терапию гормональных дисфункций и при вынашивании отказаться от изнурительной физической работы, не заниматься подъемом тяжестей.
Своевременное диагностирование ИЦН обеспечит предотвращение выпадения плодного пузыря и его разрывов, современные терапевтические методики позволяют увеличить шансы на хороший исход вдвое или втрое.
Обратный звонок:
Если у вас остались вопросы, наши менеджеры оперативно ответят на них
К сожалению произошла ошибка отправки формы. Попробуйте, пожалуйста, позже.
Преждевременный разрыв околоплодной оболочки. Можно ли сохранить ребёнка?
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?fit=825%2C550&ssl=1″ />
Преждевременный разрыв околоплодной оболочки диагностируется у каждой 10-й беременной. Это серьёзная патология, приводящая в 20% случаев к потере малыша. Однако своевременная госпитализация и регулярное посещение гинеколога позволят избежать плачевного результата, даже если разрыв произошёл в середине беременности, когда до родов ждать ещё очень долго.
преждевременный разрыв плодной оболочки
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?fit=825%2C550&ssl=1″ loading=»lazy» src=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki-825×550.jpg?resize=790%2C527″ alt=»преждевременный разрыв плодной оболочки» width=»790″ height=»527″ srcset=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?resize=825%2C550&ssl=1 825w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?resize=450%2C300&ssl=1 450w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?resize=768%2C512&ssl=1 768w, https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2018/05/prezhdevremennyiy-razryiv-plodnoy-obolochki.jpg?w=895&ssl=1 895w» sizes=»(max-width: 790px) 100vw, 790px» data-recalc-dims=»1″ />
В 44% случаев разрыв околоплодных оболочек не сопровождается излитием околоплодных вод, и в этом случае шансы сохранить жизнь ребёнку велики.
Кому грозит разрыв плодной оболочки
От преждевременного разрыва плодной оболочки не застрахована ни одна беременная женщина. Точная причина этого явления пока неизвестна, однако существуют предпосылки для возникновения патологии. В группу риска входят женщины с истмико-цервикальной недостаточностью, различными патологиями шейки матки (гиперплазия, эрозия), имеющие скрытые ТОРЧ-инфекции.
Оболочка плода служит для защиты от механических повреждений и от различных бактерий и вирусов. Она состоит из трёх слоёв:
Все три слоя обеспечивают абсолютную стерильность, поэтому даже микроскопическая трещинка будет способствовать проникновению болезнетворных инфекций из влагалища и шейки матки.
Можно ли вылечить патологию?
Если разрыв околоплодной оболочки произошел в тот период, когда аборт уже запрещён, а роды ещё не возможны, женщина проходит курс лечения, состоящий из трёх составляющих:
Диагностика излития околоплодных вод и прогноз жизнеспособности плода
Один из методов диагностики излития околоплодных вод — цитологическое исследование влагалищного секрета. В свежий мазок добавляют каплю 1% р-ра эозина. Далее препарат рассматривают под микроскопом: эпителиальные клетки влагалища, эритроциты и лейкоциты будут ярко окрашены, а клетки плода, содержащиеся в отошедших водах — бесцветны.
Задача гинекологов при сохранении беременности, осложнённой разрывом околоплодной оболочки — предотвратить преждевременные роды до достижения плодом жизнеспособности вне условий матки. Показатель к родоразрешению — определенный порог сурфактанта у плода. Это поверхностно активные тела, выстилающие лёгкие изнутри и препятствующие слипанию лёгочных стенок друг с другом.
У недоношенных детей сурфактант недоразвит, поэтому они не могут дышать сами и находятся под аппаратом вентиляции лёгких. Сурфактант состоит из липида сфингомиелина и жироподобного вещества лецитина. Соотношение лицетина к сфингомиелину 2:1 говорит о способности малыша дышать самостоятельно. Диспропорция между компонентами указывает на возможность респираторного дистресс-синдрома, при котором ребёнок не может самостоятельно дышать.
Прогноз жизнеспособности можно составить по следующим цифрам:
Выводы
Если наблюдающий беременность гинеколог говорит, что при разрыве околоплодной оболочки малыша можно спасти, то он имеет на это веские основания. Своевременные диагностика и медицинская помощь помогут доносить плод до его жизнеспособного состояния.
Что такое пузырный занос? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гриценко Т. А., репродуктолога со стажем в 16 лет.
Определение болезни. Причины заболевания
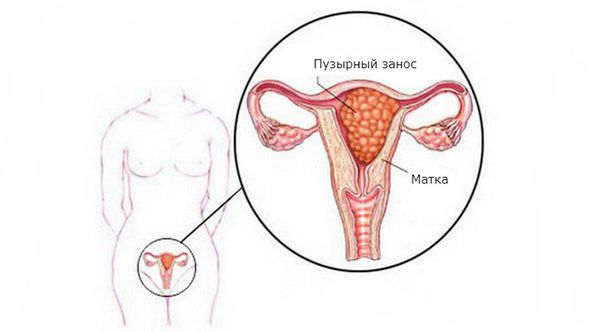
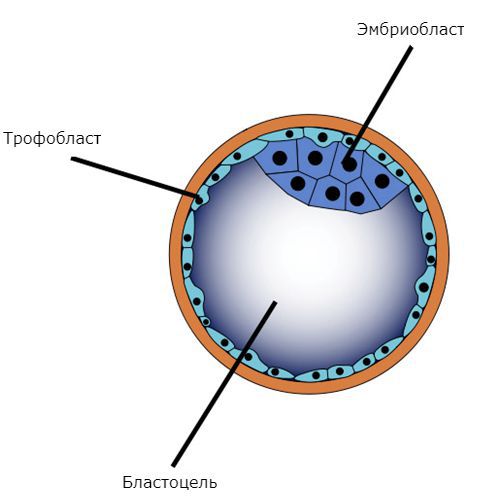
Пузырный занос, или молярная беременность, — это редкая патология плодного яйца, возникающая из-за нарушения развития и роста трофобласта (наружного слоя клеток зародыша).
Пузырный занос относится к группе гестационных трофобластических болезней (ГТБ).
Распространённость пузырного заноса
Причины возникновения пузырного заноса
Причины развития патологии на сегодняшний день достоверно неизвестны — существует несколько теорий, что существенно затрудняет не столько диагностику патологии, сколько её лечение и профилактику.
Однако можно отметить факторы, повышающие риск развития пузырного заноса:
Симптомы пузырного заноса
Основные симптомы пузырного заноса проявляются в первую половину беременности (до 18-й недели). Пузырный занос вне зависимости от его типа более чем в 90 % случаев сопровождается маточным кровотечением.
Главный симптом пузырного заноса — кровянистые выделения, в которых можно рассмотреть специфические ткани пузырного заноса (он похож на виноградную гроздь). Выделения нерегулярные и небольшого объёма.
Важный признак пузырного заноса — увеличение размеров матки, превышающее предполагаемый срок беременности. Женщина может сама отметить такое увеличение, особенно если это не первая её беременность.
В отдельных случаях пациентка может нащупать через переднюю брюшную стенку опухолевидное образование.
Пузырный занос происходит либо с гибелью эмбриона на первом этапе его развития, либо с гибелью плода на ранних сроках беременности. Этого невозможно избежать, потому что плацента не формируется должным образом, что приводит к нарастающему дефициту кислорода и питательных веществ, необходимых для развития нормальной беременности.
Удаление аномальной ткани производится либо из полости матки (вакуумная аспирация), либо вместе с маткой (гистерэктомия). В некоторых случаях возможно самопроизвольное прерывание беременности.
Также симптомом пузырного заноса может быть выраженный токсикоз, проявляющийся:
При развитии осложнений у половины пациенток кровотечения становятся обильными и могут присоединиться неукротимая рвота, дыхательная недостаточность, тахикардия (учащённое сердцебиение), дрожание рук, жалобы на давление изнутри в животе.
Патогенез пузырного заноса
Основа развития пузырного заноса — клетки трофобласта, составляющие наружный слой зародыша на стадии развития бластоцисты. При полном пузырном заносе происходит не только патологическое разрастание трофобласта, но и существенно изменяется его строение, что в меньшей степени характерно для частичного типа.
Современные исследователи делятся на сторонников двух теорий возникновения пузырного заноса:
Первые считают, что в результате мутации, запущенной вирусом, уже на начальной стадии формирования зародыша происходит развитие опухоли. Эта теория особенно востребована в сезон эпидемии.
Согласно второй теории, на фоне метаболической предрасположенности к развитию опухоли, у организма снижаются защитные свойства. Это сочетание и является основой для развития пузырного заноса. Во время беременности плод выступает по отношению к материнскому организму в качестве трансплантата. Причиной является наличие у плода антигенов, которые отличаются от материнских и вызывают ответ иммунной системы женщины.
Кроме того, есть ещё теории повышения активности фермента гиалуронидазы (при пузырном заносе её уровень повышается в 7,5 раз по сравнению с нормой) и недостаточности белка.
При пузырном заносе вместо нормального эмбриона в матке появляются множественные кисты в виде пузырьков с жидкостью разного размера. Плодное яйцо становится похожим на виноградную гроздь. Происходит такое из-за аномального перерождения ворсинок хориона (верхней оболочки плодного яйца, которая прикрепляется к стенке матки и обеспечивает питание эмбриона) в пузырьки.
Эмбрион погибает на раннем сроке:
Классификация и стадии развития пузырного заноса
Патология может протекать по двум «сценариям», выделяемым Национальным институтом здоровья США:
Кроме того, выделяют течение заболевания с метастазами и без.
Полный пузырный занос
Причина полного пузырного заноса — наличие в оплодотворённой яйцеклетке только отцовских хромосом при полном отсутствии материнских. В данной ситуации эмбрион, плацента и оплодотворённый пузырь не формируются.
Частичный пузырный занос
Ф ормируется после 12 недель беременности. Причина частичного пузырного заноса — наличие в оплодотворённой яйцеклетке одного набора материнских хромосом и двух отцовских. Так случается при слиянии одной яйцеклетки сразу с двумя сперматозоидами либо при дублировании отцовских хромосом. В такой ситуации кариотип становится триплоидным (например, 69,XXY), редко тетраплоидным (92,XXXY). При частичном пузырном заносе формируется плацентарная структура кистообразного характера и плацентарная ткань.
Инвазивный пузырный занос
При инвазивном пузырном заносе происходит прорастание хориальных ворсин в самую глубь миометрия с разрушением тканей.
Существует также классификация гестационной трофобластической болезни по стадиям, согласно FIGO 2000:
Осложнения пузырного заноса
Осложнения пузырного заноса:
Иногда наблюдается аменорея и в очень редких случаях — эмболия лёгочной артерии.
При патологии могут образовываться текалютеиновые кисты в яичниках, которые достигают больших размеров.
Текалютеиновые кисты возникают на ранней стадии беременности, когда жёлтое тело не в состоянии синтезировать достаточное количество прогестерона.
Наличие в яичниках кист большого размера может привести к перекруту ножки кисты или разрыву кисты с развитием симптоматики «острого живота». При пузырном заносе образуется множество кист, часть из которых может развиться до крупного размера. Большой размер кисты создаёт риск перекрута или разрыва.
Кроме того, осложнениями после удаления пузырного заноса могут выступать бесплодие и нарушение менструального цикла (вплоть до полного прекращения). При последующих беременностях со стороны плода повышаются риски патологий развития.
Диагностика пузырного заноса
Для установления диагноза врач опирается на следующие критерии:
Частичный пузырный занос выявляют на сроке беременности от 9 до 34 недель, полный тип — чаще в период от 11 до 25 недель беременности.
УЗИ при диагностике пузырного заноса
Обнаружить полный пузырный занос можно с помощью проведения ультразвукового исследования (УЗИ). В большинстве случаев патология является случайной находкой.
Во время УЗИ будет видно, что размеры матки существенно отличаются от предполагаемого срока беременности:
Лабораторные анализы
Лечение пузырного заноса
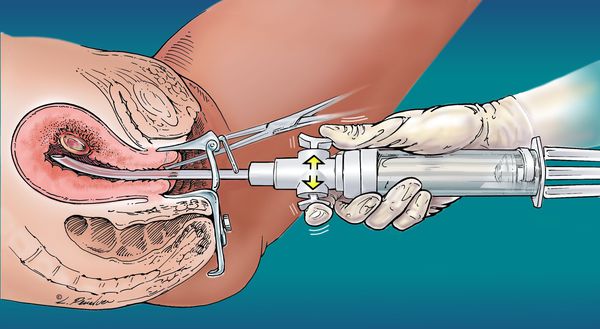
При пузырном заносе проводят его хирургическое удаление. Оно включает контрольный острый кюретаж (выскабливание) и обязательное исследование состава тканей материала (гистологическое исследование). На исследование отправляют ткани, полученные в результате проведения аспирации, и после выскабливания.
Женщинам, желающим сохранить репродуктивную функцию, показано лечение с помощью вакуумной аспирации.
Процедура удаления пузырного заноса состоит из нескольких этапов:
Послеоперационное наблюдение
После операции проводят еженедельный мониторинг уровня β-ХГЧ до тех пор, пока не будет получено три отрицательных теста подряд. Далее мониторинг проводится ежемесячно в течение первого года. Обязательным является УЗ-контроль через две недели после удаления пузырного заноса.
Если уровень β-ХГЧ неуклонно снижается, стремясь к нормальным значениям, то химиотерапия не требуется. При невозможности проведения подобного мониторинга рекомендуется применять стандартный вариант химиотерапии тремя курсами и по завершении — обследование.
После удаления пузырного заноса и восстановления привычного режима половой жизни женщина должна использовать контрацептивные средства на протяжении одного года после восстановления уровня β-ХГЧ до нормальных значений.
Прогноз. Профилактика
Зачастую прогноз благоприятный — полное излечение с сохранением фертильности у большинства пациенток. Современные методы, техники, принципы и схемы лечения позволяют успешно сохранять репродуктивную функцию даже пациенткам, нуждающимся в оперативном удалении опухоли.
Важным условием профилактики рецидива пузырного заноса является наблюдение гинекологом в течение 1-1,5 лет. Новую беременность следует отложить до завершения наблюдения, а лучше до истечения двухлетнего периода после удаления заноса.
Для предохранения и восстановления гормонального баланса применяют гормональные контрацептивы, которые подбираются под контролем гинеколога.
Врачу необходимо помнить, что пациенткам, имеющим отрицательный резус-фактор, обязательно проведение иммуноглобулинотерапии, особенно в ситуации частичного пузырного заноса.
Пузырный занос при ЭКО
Перинатальные исходы при преждевременном разрыве плодных оболочек
Рассмотрены этиология и перинатальные и постнатальные исходы при преждевременном разрыве плодных оболочек (ПРПО), акушерская тактика ведения недоношенной беременности, осложненной ПРПО, показания к досрочному прерыванию недоношенной беременности, осложнен
Etiology, and ante-natal and post-natal outcomes in premature breaking of waters (PBW) were considered, as well as obstetrical practice of managing incomplete pregnancy complicated with PBW, and indications for premature abortion of incomplete pregnancy complicated with PBW.
Преждевременным называется разрыв околоплодных оболочек до начала родовой деятельности независимо от срока беременности, клинически проявляющийся излитием околоплодных вод. Популяционная частота преждевременного разрыва плодных оболочек (ПРПО) составляет около 12% [1, 6], однако в структуре причин преждевременных родов эта патология достигает 35–60% [2].
Этиология
Данные эпидемиологических исследований свидетельствуют о многообразии этиологических факторов ПРПО. Выявлена взаимосвязь ПРПО с высоким паритетом, а также преждевременными родами, привычным невынашиванием и ПРПО в анамнезе [5]. Причиной разрыва оболочек могут быть приобретенные или врожденные формы дефицита коллагена (синдром Элерса–Данлоса), дисбаланс микроэлементов, в том числе дефицит меди, являющейся кофактором матриксных металлопротеиназ (ММП) и их ингибиторов, влияющих на свойства компонентов соединительнотканного матрикса плодных оболочек. Одним из факторов, способствующих повреждению плодных оболочек, является оксидантный стресс, связанный с продукцией реактивных кислородных радикалов нейтрофилами и макрофагами при их вовлечении в процесс микробной элиминации, которые вызывают локальную дегенерацию коллагена, истончение и разрыв оболочек путем активизации ММП, а хлорноватистая кислота непосредственно разрушает коллаген I типа, являющийся структурной основой плодных оболочек [11, 19].
Подтверждена роль отслойки плаценты как в индукции преждевременных родов, так и ПРПО, связанная с выбросом большого количества простагландинов, высокой утеротонической активностью тромбина [27] и наличием питательной среды для роста бактериальной микрофлоры.
На протяжении последних лет утвердилось обоснованное мнение о том, что ведущей причиной ПРПО является восходящее инфицирование околоплодных оболочек и микробная инвазия амниотической полости, частота которой в течение первых суток после ПРПО составляет от 37,9% до 58,5% [12]. Подтверждают восходящий путь передачи инфекции многочисленные исследования, указывающие на идентичность штаммов микроорганизмов, выделенных у плодов и в мочеполовых путях беременных [7, 12, 21]. Среди инфекционных агентов, которые служат непосредственной причиной восходящего воспалительного процесса, преобладают Еscherichia сoli, Staphilococcus aureus, Streptococcus faecalis, Streptococcus группы B, Bacteroides fragilis, Corinobacter, Campylobacter, Clebsiella pneumoniae [7]. Ряд авторов подчеркивают роль анаэробных бактерий в этиологии восходящего инфицирования, в частности Fusobacterium [22]. К часто встречающимся представителям микробных ассоциаций относятся Ureaplasma urealiticum, Mycoplasma hominis и Gardnerella vaginalis. Однако широкое распространение урогенитальных микоплазм, стертая клиническая картина и трудности диагностики затрудняют определение роли этих микроорганизмов в этиологии и патогенезе преждевременных родов и ПРПО [3]. Риск ПРПО значительно возрастает при наличии истмико-цервикальной недостаточности и пролапса плодного пузыря в связи с нарушением барьерной функции цервикального канала, а также укорочении шейки матки менее 2,5 см [14].
Степень повреждения околоплодных оболочек связана с видом патогена и его способностью активизировать ММП. Тесная взаимосвязь увеличения концентрации большинства ММП (ММП-1, 7, 8 и 9) и снижения тканевого специфического ингибитора металлопротеиназ (ТИММП-1) в околоплодных водах с внутриамниальной бактериальной инвазией и отслойкой плаценты не подвергается сомнению [11, 19]. Механизм бактериального действия на плодные оболочки опосредован, с одной стороны, стимулирующим влиянием микробных протеиназ и эндотоксинов на экспрессию ММП и выработку провоспалительных цитокинов (ИЛ-2, ИЛ-6, ИЛ-12, фактора некроза опухоли) с последующей локальной деградацией коллагена оболочек, а с другой стороны, повышением бактериальными фосфолипазами синтеза простагландинов с развитием гипертонуса миометрия и увеличения внутриматочного давления [19].
Таким образом, ведущую роль в этиологии и патогенезе ПРПО при недоношенной беременности играют факторы, стимулирующие апоптоз, разрушение фосфолипидов и деградацию коллагена соединительнотканного матрикса околоплодных оболочек, преимущественно связанные с действием инфекции.
Перинатальные и постнатальные исходы
Более 30% пери- и неонатальной заболеваемости и смертности при преждевременных родах связаны с беременностью, осложненной ПРПО [1, 3]. В структуре заболеваемости и смертности основное место занимают синдром дыхательных расстройств (СДР) (до 54%), внутриутробная инфекция и гипоксическое поражение головного мозга, в виде перивентрикулярной лейкомаляции (ПВЛ) головного мозга (до 30,2%) и внутрижелудочковых кровоизлияний (ВЖК) [1, 3, 31].
Синдром дыхательных расстройств
СДР новорожденных представляет совокупность патологических процессов, формирующихся в пренатальном и раннем неонатальном периодах и проявляющихся нарастанием симптомов дыхательной недостаточности на фоне угнетения жизненно важных функций организма. Основной причиной развития СДР является дефицит сурфактанта или его инактивация. К предрасполагающим факторам следует отнести внутриутробные инфекции (ВУИ) и перинатальную гипоксию. Степень тяжести и частота реализации СДР прогрессивно снижается с увеличением срока беременности и степени зрелости плода и составляет около 65% до 30 недель беременности, 35% — в 31–32 недели, 20% в 33–34 недели, 5% в 35–36 недель и менее 1% — в 37 недель и более [1, 15, 31].
Существует мнение, что интраамниальная инфекция, связанная с длительным безводным промежутком, способствует созреванию легких плода и снижает частоту респираторных нарушений [28]. В эксперименте на овцах показано, что интраамниальное введение эндотоксина E. coli достоверно в большей степени повышает концентрацию липидов и протеинов сурфактанта, при применении бетаметазона, и в 2–3 раза увеличивает воздушный объем легких [15]. Однако клинические исследования не подтвердили предположение о стимулирующем влиянии ПРПО на зрелость легочной ткани, и оно требует дальнейшего изучения [31].
Врожденная инфекция плода
Наиболее значимым фактором риска неблагоприятного пери- и постнатального исхода, усугубляющим течение пневмопатий и патологии центральной нервной системы, является ВУИ. Это понятие объединяет инфекционные процессы (пневмония, сепсис и др.), которые вызывают различные возбудители, проникшие к плоду от инфицированной матери. Для недоношенных детей, находящихся на длительном стационарном лечении, большую опасность представляют и нозокомиальные инфекции. Мертворождаемость и ранняя неонатальная смертность при ВУИ связана со степенью тяжести воспалительного процесса, зависящего от гестационного возраста плода, типа и вирулентности возбудителя, защитных факторов околоплодных вод и неспецифического иммунитета, и составляет по данным литературы 14,9–16,8% и 5,3–27,4% соотвественно [2, 33].
Преобладающей клинической формой неонатальной инфекции при ПРПО, составляющей от 42% до 80%, является пневмония, как правило, связанная с аспирацией инфицированными водами, часто сочетающаяся с признаками язвенно-некротического энтероколита. Прогрессирование очагов первичного воспаления в легких или кишечнике плода обусловливает возможность развития метастатического гнойного менингита, перитонита, а также внутриутробного сепсиса, частота которого при ПРПО до 32 недель колеблется от 3% до 28%. Основными факторами риска неонатального сепсиса являются гестационный срок и развитие хориоамнионита (ХА) [29, 33].
Влияние ВУИ на отдаленный исход не однозначно. Есть данные, указывающие на риск развития детского церебрального паралича, связанного с интраамниальной инфекцией и гестационным возрастом плода [10, 26]. В то же время ряд исследований не подтвердили достоверной связи между ВУИ и нарушением умственного и психомоторного развития детей [17, 22].
Постгипоксические поражения головного мозга
Основные гипоксические повреждения головного мозга недоношенных детей включают ПВЛ и ВЖК.
ПВЛ представляет собой коагуляционный некроз белого вещества, с последующей дегенерацией астроцитов с пролиферацией микроглии, вследствие гипоксемии и ишемии головного мозга. При экстремально низкой и очень низкой массе тела при рождении патологоанатомическая частота ПВЛ варьирует от 25% до 75%, а in vivo — от 5% до 15%. Осложения ПВЛ в виде деструкции афферентных волокон таламокортикальных и кортикокортикальных путей отрицательно влияют на формирование межнейрональных ассоциативных связей, процессы миелинизации белого вещества и могут стать причиной развития когнитивных нарушений [2, 26]. Прогностическим критерием развития ПВЛ и отдаленных неврологических нарушений является значительное повышение концентрации в околоплодных водах и пуповинной крови новорожденных провоспалительных цитокинов, в том числе ИЛ-6, что подтверждает гипотезу о цитокин-опосредованном повреждении мозга и косвенно свидетельствует о роли ВУИ в развитии ПВЛ [13, 26].
ВЖК составляют в структуре перинатальной смертности недоношенных новорожденных от 8,5% до 25% [2, 13]. К основным факторам риска их развития относят острую гипоксию плода и ХА [26]. Частота тяжелых степеней ВЖК снижается с увеличением гестационного возраста и при родоразрешении путем операции кесарева сечения. Некоторые исследования подтверждают роль глюкокортикоидной терапии в уменьшении риска развития ВЖК и ПВЛ [17, 20]. В то же время разработка достоверно эффективных методов профилактики ВЖК до настоящего времени остается в поле внимания научных исследований.
Инфекционные осложнения беременных, рожениц и родильниц при недоношенной беременности, осложненной ПРПО
Пролонгирование недоношенной беременности при ПРПО представляет значительный риск для матери, в первую очередь в связи с присоединением инфекционного процесса и развитием гнойно-септических осложнений (ГСО), в большинстве случаев ХА, послеродового эндомиометрита и, реже, — сепсиса. К факторам риска реализации ГСО следует отнести хирургические внутриматочные вмешательства, хроническую урогенитальную инфекцию, разрыв плодных оболочек на фоне пролабирования плодного пузыря, а также антенатальной гибели плода [1, 5].
Риск гнойно-септических инфекций (ГСИ) матери имеет достоверную связь с длительностью безводного промежутка и сроком гестации. Общая частота реализованного ХА при недоношенной беременности, осложненной ПРПО, составляет 13–74%, а при разрыве оболочек до 28 недель 28,8–33% [4, 7, 13]. Однако, по нашим данным, основанным на анализе течения 912 беременностей, осложненных ПРПО в сроке 22–34 недели, частота ХА до 31 недели беременности и продолжительности латентного периода более 2 суток — времени, необходимого для эффективной экспозиции глюкокортикоидов с целью профилактики СДР, — достоверно не меняется. В то же время при пролонгировании беременности после 31-й недели риск реализации ХА увеличивается. Таким образом, на наш взгляд, оптимальным подходом при ведении беременности, осложненной ПРПО, следует считать максимальное пролонгирование беременности до 31-й недели беременности, а при разрыве оболочек в более поздние сроки — только на период проведения глюкокортикоидной профилактики СДР. В то же время необходимо помнить, что вопрос о возможности длительного пролонгирования беременности при ПРПО должен решаться индивидуально с учетом возможностей акушерской и, в большей степени, неонатальной служб, а также факторов риска ГСИ у беременной.
К прогностическим критериям инфекционных осложнений и ХА относят маловодие и косвенные признаки воспаления плаценты [23]. По нашим данным, при нормальном объеме околоплодных вод с индексом амниотической жидкости более 8 см частота реализации ХА составляет 4,9%. В то же время при снижении индекса амниотической жидкости менее 5 см риск развития ХА возрастает в 2 раза.
Послеродовая заболеваемость родильниц проявляется эндометритом в 3,5–11,1% случаях [4]. Частота развития сепсиса по данным разных авторов достигает 1,7%, а материнская летальность, связанная с ведением недоношенной беременности, осложненной ПРПО, — 0,85% [4, 23].
Клинико-лабораторная диагностика и прогностические критерии хориоамнионита и системной воспалительной реакции
Раннее выявление признаков ХА представляет определенные трудности в связи с изменением реактивности организма во время беременности и склонности к формированию латентных форм воспалительных заболеваний. Типичными симптомами ХА являются лихорадка, тахикардия матери и плода, специфический запах околоплодных вод или патологические выделения из влагалища. К сожалению, гипертермия до 38 °С и выше часто является единственным индикатором развития ХА, а значения традиционных маркеров воспалительного процесса — количества лейкоцитов и сегментоядерных нейтрофилов — при беременности имеют широкую вариабельность, зависимы от медикаментов, в том числе стероидов и антибиотиков и, по данным некоторых исследований, имеют невысокое диагностическое значение [4, 30]. Из рутинных клинико-лабораторных критериев ХА высокую диагностическую ценность имеют гипертермия более 37,5 °С, лейкоцитоз более 17 × 10 9 /л и палочкоядерный сдвиг лейкоцитарной формулы до 10% и более. Развитие указанных симптомов необходимо использовать в качестве показаний для родоразрешения со стороны матери при пролонгировании недоношенной беременности, осложненной ПРПО [2, 4, 6].
Наибольшие трудности представляет ранняя диагностика септических состояний. За последние годы достигнут большой прогресс в изучении и использовании белков плазмы крови, принимающих участие в так называемом острофазном ответе — совокупности системных и местных реакций организма на тканевое повреждение, вызванное различными причинами (травма, инфекция, воспаление, злокачественное новообразование и пр.). В качестве прогностического критерия инфекции при ПРПО широко используется определение концентрации С-реактивного белка (СРБ), повышение которого в сыворотке крови более 800 нг/мл является индикатором интраамниальной инфекции и тесно коррелирует с фуниситом, гистологически и клинически выраженным ХА с чувствительностью 92% и специфичностью 96% [9]. Кроме того, концентрация СРБ в околоплодных водах может косвенно отражать состояние плода, так как он продуцируется гепатоцитами и не проникает через плаценту. В то же время ряд авторов считают СРБ малоспецифичным, а повышение его концентрации возможным при физиологическом течении беременности [30].
Среди биомаркеров сепсиса наиболее высокой диагностической точностью обладает прокальцитонин (ПКТ) — предшественник гормона кальцитонина, вырабатываемый несколькими типами клеток различных органов под влиянием бактериальных эндотоксинов и провоспалительных цитокинов. При системном инфекционном поражении его уровень возрастает в течение 6–12 часов и может служить ранним диагностическим критерием сепсиса и системной воспалительной реакции. Вирусные инфекции, местные инфекции, аллергические состояния, аутоиммунные заболевания и реакции отторжения трансплантата обычно не приводят к повышению концентрации ПКТ, а его высокие уровни свидетельствуют о бактериальной инфекции с системной воспалительной реакции [4, 25]. По нашим данным, средние уровни ПКТ при нормальном течении беременности и реализованном ХА составляют 0,29 и 0,72 нг/мл (p
В. Н. Кузьмин, доктор медицинских наук, професcор
ГБОУ ВО МГМСУ им. А. И. Евдокимова, Москва
Перинатальные исходы при преждевременном разрыве плодных оболочек/ В. Н. Кузьмин
Для цитирования: Лечащий врач № 3/2018; Номера страниц в выпуске: 34-38
Теги: недоношенная беременность, осложнения, акушерская тактика