что такое привод коленного сустава
9 вопросов об эндопротезировании коленного сустава
Если хрящ изношен слишком сильно, ортопеды часто рекомендуют оперативное вмешательство. Перспектива очень пугает: предстоит не только полноценная, дорогостоящая хирургическая операция, но и длительная реабилитация. Какие вопросы чаще всего задают пациенты?
№ 1. В каких случаях рекомендуют операцию по замене коленного сустава?
Артроз – это изнашивание несущих поверхностей хряща. На начальном этапе лечения остеоартроза прибегают к консервативным методикам – лечебной физкультуре, медикаментам, физиотерапии. Если с их помощью избавиться от боли и улучшить подвижность колена не удается, встает вопрос о протезировании. Решение о необходимости установки искусственного сустава принимает врач на основе рентгеновского снимка, результатов МРТ и личного дискомфорта пациента.
Внутрисуставные инъекции «Нолтрекс» помогают отложить операцию на неопределенный срок
№ 2. Сустав заменяется полностью?
В зависимости от состояния стабилизирующих связок применяют разные протезы. Если изношена часть коленного сустава, можно заменить только ее. Внутреннюю часть сустава заменяют так называемым каретным протезом. Это относительно несложная операция с более короткой реабилитацией, чем замена всех частей сустава. Иногда не обойтись без тотального эндопротезирования, особенно когда дегенеративные изменения стремительно прогрессируют.
№ 3. Как проходит операция? Будет ли больно?
Во время операции применяют общий наркоз или спинальную анестезию. Процедура отнимает от часа до полутора часов. Через короткий разрез кожи с внутренней стороны сустава врач осуществляет доступ. Изношенные поверхности обрабатывают так, чтобы искусственный сустав можно было точно припасовать к кости.
Чтобы пациент впоследствии не испытывал боли, ему назначают систематическое обезболивание. На этапе подготовки в паховую область вводят бедренные катетеры, которые позволяют в критический период (первые несколько суток после вмешательства) вводить местно обезболивающие.
После эндопротезирования придется долго пить обезболивающие
№ 4. Насколько это рискованно?
Если подготовительные этапы выполнены правильно, если соблюдены все условия, то риск осложнений не велик. Вероятность составляет около 5 %. «Неприятности» случаются чаще не из-за плохой квалификации хирурга, а из-за неправильного обращения пациента «с новым коленом». Во время реабилитационного периода человеку предстоит несколько месяцев придерживаться правил после эндопротезирования сустава, иначе есть риск повредить протез.
Делать ли операцию при артрозе коленного сустава? Мнение доктора:
№ 5. Как долго нужно быть в стационаре после операции?
Находиться в стационаре хорошей клиники после операции необходимо в течение 6-10 дней. Однако на этом послеоперационное лечение не заканчивается. Предстоит найти реабилитационный центр и еще несколько месяцев посещать его.
№ 6. Что входит в послеоперационное лечение?
В первые дни пациенту назначают противоболевую терапию. Уже в первый день можно совершать первые шаги под контролем специалиста. В первые несколько недель ходить предстоит на костылях. С помощью физиотерапии вы будете изо дня в день улучшать подвижность сустава, работать над устойчивостью походки. Главное – не перегружать колено.
После эндопротезирования колена несколько недель предстоит ходить на костылях
№ 7. Каких результатов стоит ожидать от этой операции?
Качественные импланты коленного сустава служат около 20 лет и примерно в 90 % случаев обеспечивают хорошую функциональность и почти полное отсутствие боли. К сожалению, у некоторых пациентов возникают осложнения, требующие повторного вмешательства. Чтобы избежать этого, необходимо проходить регулярные осмотры, делать по назначениям рентгенологические обследования – оставаться все время под контролем.
№ 8. Есть ли жесткие рекомендации тем, у кого установлен искусственный протез?
Безусловно! От того, насколько вы будете им следовать, зависит успех приживления протеза и его функциональность. После выписки из больницы необходимо продолжать выполнять назначенные физиотерапевтические упражнения, нужно правильно наступать на стопу, носить обувь с мягкими гибкими подошвами и шнуровкой, до достижения устойчивой ходьбы опираться на костыли.
В первые 12 недель после операции запрещены ударные нагрузки на колено, приведение ног в позицию Х или О, сидение на коленях или корточках, поднятие и перенос тяжестей, компрессионные нагрузки и тяжелый физический труд. Реабилитационный период после эндопротезирования сустава можно считать успешно завершенным, когда это подтвердит врач.
№ 9. Какими видами спорта можно будет заниматься после эндопротезирования?
Оптимальные виды спорта для людей с имплантированными коленными суставами – общая гимнастика, плавание, велоспорт или велотренажеры. Также допускаются туризм, игра в гольф, ходьба и легкий бег трусцой, лыжные прогулки, за исключением экстремальных спусков. Рассматриваются варианты верховой езды и тенниса.
Если вы хотите, чтобы протез прослужил долго, откажитесь от игровых видов спорта с мячом, избегайте езды на горных лыжах и не занимайтесь легкой атлетикой.
После эндопротезирования от игр с мячом придется отказаться
Вопросов об эндопротезировании сустава при артрозе колена очень много. Оно и неудивительно: лучше заранее выяснить все подробности, убедиться в том, что альтернативы нет, и подготовиться морально к предстоящей сложной реабилитации. Во многих случаях операции можно избежать, если регулярно проходить курс внутрисуставных инъекций протеза синовиальной жидкости. Поможет ли такое лечение вам? Этот вопрос стоит задать ортопеду в первую очередь.
Замена коленного сустава
Эндопротезирование коленного сустава – современный метод хирургического лечения колена с применением высоких технологий. В ряде случаев, когда человек страдает болями в этой области и сильно ограничен в подвижности из-за патологий колена, операция по замене коленного сустава становится для него единственным эффективным решением для повышения качества жизни и избавления от болезненных ощущений.
Показания
Операция по замене коленного сустава называется артропластикой. Как и любая другая серьезная инвазия, проводится она только по показаниям.
К последним относят:
Установка протеза коленного сустава – операция довольно высокого уровня сложности. Это радикальный метод лечения. Замена обычно проводится, если заболевание прогрессирует, несмотря на все усилия, предпринимаемые в рамках терапии.
Операции по замене коленного сустава
Замена коленного сустава может проводиться полностью (полная) или частично. В первом случае эндопротез заменяет обе части сочленения, во втором – только одну из его сторон (меньше времени в больнице, лучше результаты в плане восстановления подвижности, операция является достаточной примерно для 25% пациентов с остеоартритом).
У артропластики есть альтернативы, но как показывает практика, в долгосрочной перспективе их результаты уступают эндопротезированию коленного сустава. К альтернативным методам лечения относят:
Эндопротез коленного сустава
Что собой представляет протез коленного сустава? Это сложная конструкция, которая повторяет анатомию и размеры заменяемого соединения. Другими словами, эндопротез – это тот же коленный сустав, только искусственный.
Сегодня многие компании предлагают большой ассортимент протезов коленных и бедренных суставов различных типов и конфигураций. Их конструкции постоянно совершенствуются с целью продления срока их службы после установки и повышения вероятности нормального приживления в колене.
Конкретный тип протеза подбирается для каждого клинического случая индивидуально. Только квалифицированный специалист после диагностики и обследования может принимать решение, какие протезы коленного сустава подойдут для восстановления подвижности нижней конечности пациента.
При этом все современные эндопротезы (Diamond, Freedom, Lotus, Optimus, Oprtma, Titan) должны соответствовать ряду общих требований, среди которых:
Каталог коленных эндопротезов
Компонент эндопротеза коленного сустава феморальный FREEDOM
Компонент эндопротеза коленного сустава тибиальный FREEDOM
Вкладыш тибиальный FREEDOM
Классификация эндопротезов
Материалы для изготовления протеза коленного сустава для замены последнего: керамика, металлические сплавы, полиэтилен. В зависимости от особенностей конструкции эндопротезы делят на модели с подвижной и неподвижной платформой.
У протезов с подвижной платформой имеется вкладыш, способный вращаться в металлической части. Это дает дополнительную амплитуду при движении коленом после операции в медиальном, боковом направлении. В эндопротезах с неподвижной платформой элементы – часть большеберцового элемента и металлический компонент – прочно соединены между собой.
Другая классификация делит протезы коленного сустава на 3 типа.
Еще один признак классификации коленных протезов – способ их фиксации. Здесь 2 варианта: конструкции, устанавливаемые цементным и бесцементным методом. В первом случае при замене коленного сустава его искусственный аналог стабилизируют (закрепляют) медицинским цементом быстрого отверждения. При бесцементном способе фиксация осуществляется по мере врастания в имплантат костной ткани.
Протезы коленного сустава, фиксируемые цементным способом, более надежны и универсальны (используются в операциях по замене любого типа). Эндопротез для бесцементной установки имеет специальную поверхность – пористую, текстурированную (она обеспечивает возможность для кости врасти в имплантат).
Как проходит операция
Хирургическая операция по замене коленного сустава может проводиться как под общим наркозом (чаще), так и под спинальной/эпидуральной анестезией (реже). Занимает 1–3 часа. Ход процедуры:
Реабилитация
После замены коленного сустава пациент остается под наблюдением (на стационаре) в течение 3–5 дней. В это время он проходит обучение специальному курсу упражнений (физиотерапия для укрепления колена).
Особенности реабилитационного периода:
Полная реабилитация после замены коленного сустава может занять до 2 лет, но передвигаться самостоятельно без специальных средств пациент часто может уже через 6 недель. А через 2 месяца многие уже водят автотранспорт.
Синдром медиопателлярной складки
Специалисты реабилитационного центра “Лаборатория движения” помогут в восстановлении функций опорно-двигательного аппарата
Одной из причин болей в коленным суставе является воспалительно-фиброзные изменения в рудиментарной структуре — остатке эмбриологической мембраны, которая сохранилась после рождения. Синдром медиопателлярной складки регистрируют у 50% пациентов, преимущественно у подростков и людей трудоспособного возраста. Основные проявления: боль в колене, появление звуковых феноменов в области сочленеия при физической активности. Лечением синдрома патологической медиопателлярной складки занимаются ортопеды: тактика может быть консервативной и оперативной. Для быстрого восстановления удовлетворительной функции конечности требуется реабилитация.
Рассказывает специалист ЦМРТ
Дата публикации: 07 Июня 2021 года
Дата проверки: 17 Июня 2021 года
Содержание статьи
Причины синдрома медиопателлярной складки
Во время эмбрионального развития колено разделено синовиальной оболочкой на три отдела. К третьему или четвертому месяцу внутриутробной жизни синовии рассасываются, и сустав становится единой структурой. Иногда мембраны нивелируются неполностью, образуя перегородки. Синовиальные складки в колене не рассматривают, как болезненное состояние, присутствие рудиментарных структур обнаруживают у 70 % людей. Примерно у половины из них под влиянием провоцирующих факторов разовьется синдром патологической медиапателлярной складки. Первоначально возникает воспалительный процесс, который инициирует:
К этиологическим аспектам относят:
Менее распространенные причины включают ревматоидный артрит, кровотечение в сустав, связанное с гемофилией, объемные поражения внутри колена
Симптомы синдрома медиопателлярной складки
Клинические проявления при синдроме включают:
Стадии развития синдрома медиопателлярной складки
Стадия гиперплазии медиальной надколенниковой складки коррелирует со степенью ее проникновения в область пателлофеморального сустава:
Диагностика
Ортопед-травматолог дифференцирует синдром патологической медиопателлярной складки с болезненными состояниями структур, которые граничат с утолщением и имеют сходные признаки. При острых травмах исключают:
Инструментальное обследование:
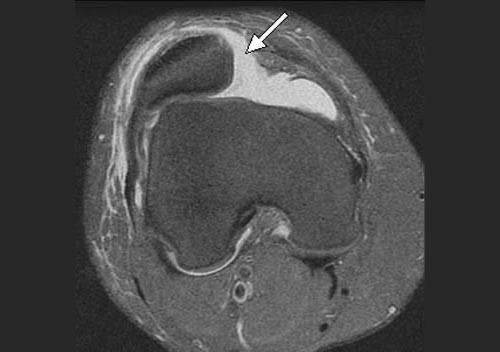
Магнитно-резонансное сканирование. Синдром медиопателлярной складки коленного сустава на МРТ представлен синовиальной оболочкой в виде темной линии на Т1 и Т2 взвешенных изображениях. Неизмененная структура на снимках не видна.Косвенные признаками — визуализация дефектов суставных поверхностей, обнаружение на снимке МРТ хондромаляции (деструкции хряща) надколенника или зон вдавления на внутреннем мыщелке бедра от контакта с абразивной (из-за фиброза) медиальной складкой. Изменения сложно выявить в неоссифицированных костях у детей в период пубертата, для чего проводят комплексную диагностику: УЗИ, МРТ, артроскопию.
Компьютерная томография. КТ используют для диагностики патологических изменений в костной ткани для исключения патологий костной ткани.
Артроскопия. Вместе с высокой информативностью эндоскопический (с помощью оптических инструментов) осмотр внутренних структур коленного сустава — инвазивная процедура. Диагностику проводят при отсутствии эффекта от консервативной терапии. Во время артроскопии врач может удалить патологическое утолщение.
Латеральная нестабильность (привычный вывих) надколенника: причины, типы вмешательств и реабилитация
Боль в коленях– один из самых распространенных поводов, с которым пациенты обращаются к травматологу. Чаще всего источником недуга является травмирование коленной чашечки. Но иногда причина дискомфорта может крыться в феморопателлярном отделе – месте скольжения надколенника по межмыщелковой борозде бедренной кости.
В норме движения надколенника при сгибании/разгибании в коленном суставе контролируют несколько анатомических структур:
Если анатомия феморопателлярного отдела не изменена, то коленный сустав работает нормально. Однако если в этом отделе имеется какая-либо врожденная аномалия, то вероятность развития латеральной нестабильности надколенника резко возрастает.
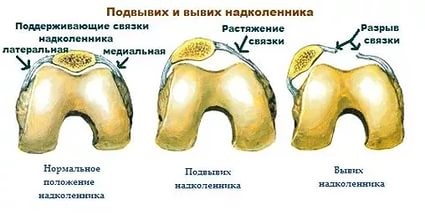
Привычный (рецидивирующий) вывих надколенника – это неестественное состояние, характеризующееся рецедивирующими латеральными (наружными) подвывихами и вывихами надколенника.
Латеральный вывих надколенника характеризуется разрывом медиального ретинакулюма (медиальной пателло-феморальной связки) коленного сустава. Повторный вывих у пациента — главный признак не выполнения медиальной пателло-феморальной связкой своих функций из-за перерастяжения после первичной травмы.
Вывих надколенника, как первичный, так и повторный, ведет к значимому повреждению хрящевого покрова. Как результат — появляется стойкий болевой синдром и снижение физической активности пациента.
Как образуется латеральная нестабильность надколенника?
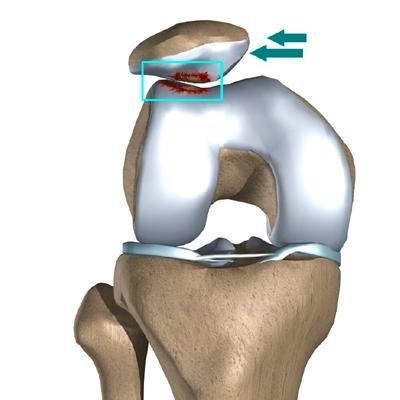
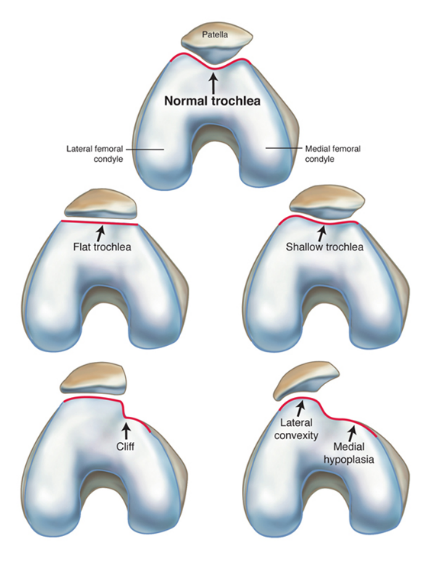
Часто предпосылкой к формированию латеральной нестабильности надколенника становится дисплазия феморопателлярного отдела — врожденного состояния, характеризующегося нарушениями соотношений между надколенником и недостаточно выраженной межмыщелковой бороздой бедренной кости (см. рис.).
Наличие дисплазии различной степени выраженности ведет к тому, что движения надколенника при сгибании и разгибании в коленном суставе происходят с тенденцией к его латеральному смещению. При дополнительном травматическом воздействии это приводит к возникновению полноценного вывиха.
Однако дисплазия не всегда вызывает смещение надколенника (рецидивирующего вывиха надколенника).
Современные подходы к диагностике и лечению рецидивирующего вывиха надколенника
Однократно возникший вывих надколенника не является показанием к операции. Как правило, он успешно устраняется с помощью консервативного лечения, которое проводится в три этапа:
В большинстве случаев врач-травматолог легко диагностирует привычный вывих надколенника. Для этого проводится серия нагрузочных тестов, во время которых пациент демонстрирует страх получения повторного вывиха. Окончательный диагноз ставится после проведения магнитно-резонансной томографии (МРТ) коленного сустава. Как правило, исследование обнаруживает признаки повреждения медиальной пателло-феморальной связки, состояние подвывиха надколенника и признаки травматических повреждений хрящевого покрова.
Как уже упоминалось ранее, однократный травматический вывих надколенника не является показанием к операции — достаточно консервативного лечения. При возникновении повторных вывихов/подвывихов надколенника пациенту показано оперативное лечение — хирургическая стабилизация надколенника.
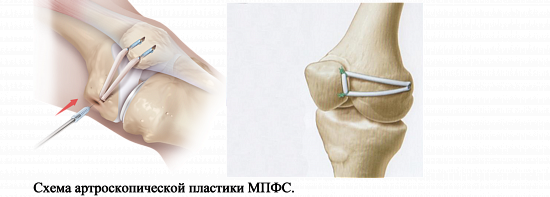
Современная медицина предлагает несколько способов проведения оперативных вмешательств при привычном вывихе надколенника. Оптимальная методика — артроскопическая реконструкция (пластика) медиальной пателлофеморальной связки (МПФС). С помощью данного метода операция при вывихе надколенника позволяет восстановить утраченную анатомическую структуру, стабилизирующую надколенник (МПФС), и одновременно зашлифовать и резецировать участки поврежденного хряща без больших кожных разрезов.
Как проводится артроскопическая реконструкция?
Сначала под контролем эновидеокамеры совершаются два прокола. Они позволяют провести визуальный осмотр всех отделов сустава, при необходимости хирургически обработать поврежденные участки хряща. Затем, через два новых прокола, проводится и фиксируется сухожильный трансплантат, заменяющий утраченную поддерживающую связку надколенника. Натяжение связки регулируется под контролем видеокамеры так, чтобы вывести надколенник из положения подвывиха, но оставить физиологически достаточную свободу его смещения.
Вне зависимости от выбора фиксирующих трансплантат фиксаторов (титановых, пластиковых, биорезорбируемых) в послеоперационном периоде требуется разгрузка сустава для создания условий биологической фиксации и перестройки трансплантата. Эти процессы, по данным МРТ исследований, занимают от 6 до 12 месяцев.
Основные этапы реабилитации после артроскопии:
Что делать с деформацией коленного сустава?
Рассказываем о причинах, способах диагностики и методах лечения деформации коленных суставов.
У многих людей проблемы с суставами колена и бедра начинаются в пожилом возрасте. Это связано с разрушением костей и истончением хрящевой ткани. Но деформация коленного сустава, в отличие от артрита или старых травм, проявляется и в детском возрасте, и даже может быть заложена ещё в период беременности.
Что такое искривление коленного сустава?
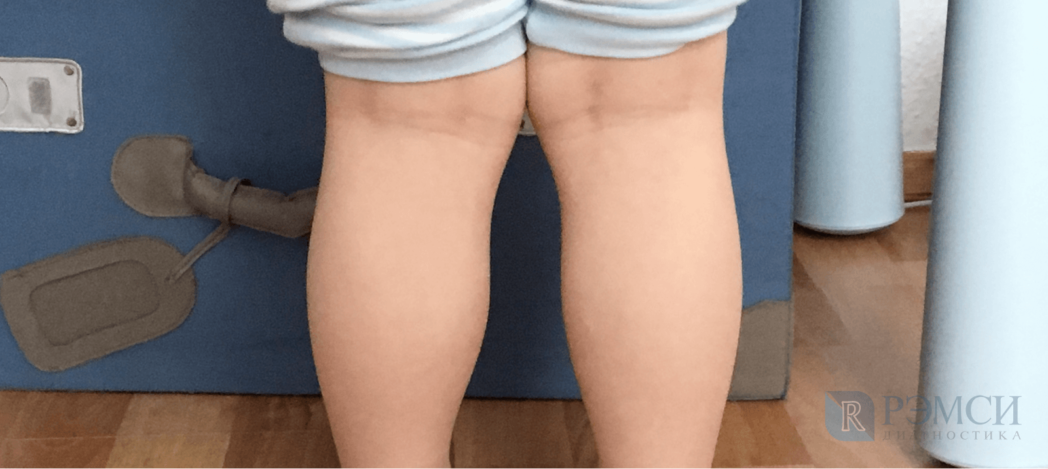
Искривлённые колени — одно из самых распространённых ортопедических заболеваний. Из-за него меняется походка, появляется косолапость. Ощущается постоянная боль в коленях. Простые прогулки приносят дискомфорт и усталость. Лёгкая деформация не приносит боли при обычной жизни, и носит исключительно эстетический характер.
При деформации колено смещается внутрь или наружу, что приводит к разворачиванию бедра и голени, изменению угла опоры и искривлению костей ноги. Врачи различают два вида деформации:
Заболевание делится также по степени проявления:
Причины деформации коленного сустава
Заболевание может развиться в разные стадии жизни: до рождения, в детстве и у взрослого человека. Врождённая аномалия формы коленей проявляется, если у матери во время беременности:
Если же ребёнок родился здоровым, то у него есть шанс заболеть деформацией суставов в следующих случаях:
Из-за недостатка питательных веществ кости и хрящи становятся более мягкими и хрупкими. Если ребёнок рано встанет на ноги, которые ещё не будут приспособлены держать его вес, то суставы неизбежно искривятся.
У взрослого человека есть несколько путей приобретения этого заболевания:
Конечно, при недостатке витаминов и минералов в питании проблемы с коленями появятся и у взрослого. Однако на уже развитых суставах риск получить серьёзное искривление куда ниже, чем во время роста.
Как диагностировать и лечить?
Врач увидит сильную деформацию коленного сустава при визуальном осмотре. Для этого он измерит расстояние между щиколотками (при вальгусной деформации) или коленями (при варусной) в расслабленном состоянии. Если у него появится подозрение на патологию, то он назначит полноценные обследования коленей и костей таза:
В редких случаях, при запущенной стадии болезни нужно сделать снимки поясничного и крестцового отделов позвоночника.
Если болезнь проявилась после травмы или развития патологий суставов, врачам придётся поработать с первичным заболеванием. Здесь уже могут понадобиться снимки позвоночника, общий и биохимический анализы крови, а также исследования синовиальной жидкости.
Лечение деформации включает в себя физиотерапию и массаж, использование ортопедической обуви, лёгкую лечебную физкультуру, изменение диеты. Могут назначить хондропротекторы и противовоспалительные препараты. В тяжёлой стадии искривление исправляют хирургическим путём.
Избавиться от болезни-причины необходимо, так как кривизна ног приведёт к тяжёлым последствиям. Нарушается строение не только нижних конечностей, но и всего тела. Деформация коленного сустава имеет множество последствий: от плоскостопия до сколиоза и серьёзных искривлений позвоночника. Боль в коленях и пояснице будет усиливаться со временем, разовьётся быстрая усталость и утомляемость при ходьбе.
Профилактика искривления коленных суставов
У детей
Первую профилактику следует проводить ещё матери: она должна тщательно следить за своим питанием и приёмом лекарств во время беременности. При возможности, нужно провести это время в чистом районе, а не в центре города. Следует избегать любого взаимодействия с токсическими веществами: красками, растворителями, инсектицидами.
В первые годы ребёнок должен получать достаточное количество кальция и витамина D, регулярно бывать на свежем воздухе. Не следует ограничивать его движения или, наоборот, пытаться посадить или поставить на ноги раньше, чем он сам будет готов это сделать. Если у него есть врождённая склонность к слабым суставам, следует наблюдаться у специалиста. Возможно, он посоветует коррекцию питания или физической активности.
У взрослых
Взрослому человеку достаточно вести здоровый образ жизни, регулярно делать хотя бы лёгкую гимнастику, полноценно питаться и носить удобную обувь. Берегите себя от травм, вовремя лечите инфекционные заболевания.
Для предотвращения развития уже имеющейся деформации следуйте рекомендациям врача: принимайте назначенные препараты, используйте ортопедическую обувь, занимайтесь лечебной физкультурой. Обязательно следите за своим питанием, чтобы в нём присутствовало достаточное количество витаминов и минералов. Эти действия не только помогут при проблемах с суставами, но и избавят от множества других неприятных симптомов.
И не откладывайте визит к врачу, если вы или ваш ребёнок почувствовали боль в колене и изменение походки. Деформация коленного сустава намного проще лечится на начальной стадии, когда проблемы ещё почти незаметны.