что такое пкс в родах
Что такое пкс в родах
На практике во многих странах эта норма год от года превышается. Из развитых стран к рекомендациям ВОЗ прислушиваются лишь Исландия и Япония, а в других странах количество детей, рожденных «через живот» уже давно превысило число детей, появившихся на свет естественным путем. Связано это с тем, что во многих странах, в том числе в Америке, Англии и Бразилии, сейчас беременные женщины сами могут выбирать, каким путем ей рожать.
Естественно, наличие возможности выбора резко увеличивает число рожениц, которые желают легко и быстро родить ребенка. Ведь современные «оперативные роды» уже трудно назвать настоящей операцией, они сейчас проводятся даже без общего наркоза через небольшой горизонтальный разрез внизу живота. Шрама от него через 2 года уже заметно не будет, а проводится операция всего лишь 40 минут.
Решение о кесаревом сечении при наличии относительных показаний принимается консилиумом врачей и лишь в некоторых случаях они советуются с женщиной. Список относительных показаний к кесарево сечению на сегодняшний день следующий:
— Многоплодная беременность. Если УЗИ покажет, что на свет должно появиться 3 и более малышей, гинеколог сразу назначает делать кесарево сечение. При отсутствии абсолютных показаний женщине, ждущей рождение 2-х близнецов, показаны естественные роды.
— Крупный ребенок. Если вес плода превышает 5 кг, то рекомендуется делать операцию. В отдельных случаях кесарево сечение могут рекомендовать и при весе ребенка в 4 кг.
— Переношенная беременность. Если беременность затягивается дольше 2-х недель назначенного гинекологом примерной даты родов, то в целях исключения травмы ребенка принимается решение делать операцию.
— ЭКО или искусственное оплодотворение. Если у женщины есть осложнения после аборта, были случаи выкидыша, рождение мертвого ребенка и отторжение эмбриона после ЭКО, то вопрос о естественных родах даже не поднимается для исключения риска развития осложнений у роженицы и плода.
— Узкий таз. Если размеры головки плода больше размера входа таза будущей роженицы, то ей ставится диагноз узкий таз и назначается кесарево сечение.
— Симфизит. При этом состоянии лобковые кости у женщины сильно расходятся, в результате чего появляются боли при ходьбе.
— Гипоксия при беременности. При обнаружении гипоксии плода при беременности кесарево сечение могут назначить даже раньше срока, чтобы минимизировать вред для здоровья ребенка.
— Варикоз влагалища. Расширеннные сосуды во влагалище могут лопнуть при естественных родах, поставив жизнь матери под угрозу.
— Наличие хронических тяжелых заболеваний, в том числе онкологии.
Также врачи могут экстренно принять решение делать кесарево сечение в активной стадии естественных родов, если шейка матки медленно раскрывается (после 16-18 часов с начала схваток), обвитие пуповиной малыша, появлении у ребенка угрозы задохнуться и т.д.
Абсолютные показания к кесарево сечению не обсуждаются, так как они выявляются уже во время беременности. При наличии абсолютных показаний врач заранее назначает день и время операции. Самостоятельные роды при абсолютных показаниях к операции исключены, это угрожает здоровью и жизни матери и ребенка. Кесарева сечения не избежать, если гинеколог выявил:
— Поперечное положение плода. В норме ребенок перед родами должен лежать головкой вниз, если он лежит поперек или головкой вверх, то во время прохождения по родовым путям может произойти повреждения его шеи или головы.
— Поздняя беременность. После 30 лет у женщин ухудшается эластичность влагалищных мышц, в результате чего во время родов могут произойти сильные разрывы. Поэтому первородящим женщинам старше 35 лет могут рекомендовать кесарево сечение.
— Полное предлежание плаценты, закрывающей шейку матки. Это обычно определяется лишь на 38 недели беременности, выявленное раньше предлежание плаценты может пройти самостоятельно.
— Опухоли или рубцы во влагалище, которые сужают выход плода. Например, наличие миомы матки в области перешейка.
— Угрожающий разрыв матки. Наличие рубцов на матке, которые могут разойтись во время родов, также являются противопоказанием к естественному родоразрешению.
— Острая гипоксия у плода. Определяется гипоксия у плода при прохождении компьютерной томографии или допплерографии.
— Тяжёлый гестоз, сопровождающийся судорогами и припадками, не поддающейся лечению также может привести к осложнениям во время родов. Поэтому при наличии позднего токсикоза у беременной врач также может назначить кесарево сечение.
В нашей стране кесарево сечение противозаконно делать по желанию женщины. Поэтому пытаться уговорить врача назначить вам кесарево сечение только потому, что вам страшно родить или из-за наличия риска обострения имеющегося геморроя, не стоит. Повторное кесарево сечение также проводится только при наличии показаний или в случае, если после первого кесарево сечения не прошло 2 лет.
— Вернуться в оглавление раздела «Акушерство.»
Акушерский пессарий: что это такое, зачем и как ставят при беременности кольцо на шейку матки?
Оглавление
Угроза выкидыша – диагноз, который ставится большому количеству женщин. Но современная медицина находит все новые и новые способы устранения рисков потери плода. Одним из таких способов является установка пессария. Она проводится по определенным показаниям и позволяет сохранить ребенка. Пессарий должен устанавливаться только опытным врачом в условиях клиники. В этом случае конструкция даст желаемый эффект и не доставит выраженного дискомфорта будущей матери. Информацию о цене кольца на матку при беременности, условиях его постановки и всех особенностях предоставит гинеколог.
Что представляет собой пессарий?
Акушерский пессарий представляет собой изделие из мягкого, но упругого материала (силикона или пластика), который легко адаптируется к анатомическим особенностям матки и не становится причиной развития аллергической реакции или отторжения. Конструкция традиционно выполняется в форме кольца, но также существуют модели в виде куба, чаши, гриба и конуса. Акушерский (разгружающий) пессарий используется с целью поддержки шейки матки для снижения давления на нее плода. Конструкция эффективно и равномерно распределяет нагрузку и сокращает риск преждевременных родов.
Показания для установки кольца на шейку матки
Введение акушерского пессария осуществляется при ИЦН (истмико-цервикальной недостаточности), которая становится причиной:
Необходимость в применении специальной конструкции обычно возникает после осложненных предшествующих родов, абортов, различных гинекологических патологий.
Также акушерский пессарий устанавливается при:
В большинстве случаев специальная конструкция позволяет выносить плод.
Показаниями к применению пессария также являются недержание мочи и грыжи мочевого пузыря.
Противопоказания для установки кольца на шейку матки
Акушерский пессарий не используется при:
Важно! Если слизистые половых органов воспалились уже после установки изделия, проводится тщательная антисептическая обработка родовых путей. Также обеспечивается постоянный контроль состояния микрофлоры влагалища.
Не ставится кольцо на шейку матки и на последней стадии ИЦН из-за нецелесообразности процедуры.
Разновидности акушерских пессариев
Специальные акушерские конструкции всегда подбираются индивидуально. Это обусловлено спецификой строения женских половых органов.
В акушерстве используются следующие виды пессариев:
При выборе подходящего изделия важными факторами являются диаметр шейки и верхней трети влагалища, а также количество родов у пациентки.
Пессарии выпускаются в трех размерах:
На каких сроках ставят?
Пессарий устанавливается на сроке от 16 до 34 недели после зачатия. Точное время размещения конструкции во многом зависит от характера течения беременности. Как правило, изделия вводятся после 20 недели беременности. В некоторых случаях установка пессария необходима уже на 12-14 неделе.
Важно! Точный срок определяет только врач. Установленный пессарий носят на протяжении всего остального времени вынашивания плода. Предварительно обязательно проводятся необходимые профилактические мероприятия, направленные на предотвращение развития инфекционных процессов.
Процесс установки
Введение пессария не занимает много времени и не доставляет выраженного дискомфорта. Опытный врач справляется с задачей всего за 15 минут.
Установка осуществляется поэтапно:
Важно! При наличии гипертонуса матки за 30 минут до установки пациентка принимает спазмолитик. При необходимости перед процедурой проводится обезболивание.
Особенности ношения и ограничения
При ношении пессария женщине не придется кардинально менять образ жизни.
Существуют лишь некоторые ограничения, которые касаются:
После установки конструкции женщине нужно будет регулярно (каждые 2 недели) посещать гинеколога. Врач будет проводить осмотры и убеждаться, что пессарий не выпал и располагается правильно. Также гинеколог будет брать мазок на инфекции.
Возможные осложнения
К возможным осложнениям относят:
Предотвратить все осложнения позволяет регулярное посещение гинеколога и правильная, профессиональная установка конструкции. Именно поэтому наблюдаться следует у опытных специалистов. Они грамотно установят пессарий и проследят за процессом его ношения.
Что ощущает беременная, если пессарий сместился?
Обычно женщины не испытывают никакого дискомфорта при ношении изделия. Это обусловлено тем, что конструкция имеет закругленные края и отличается достаточной мягкостью и гибкостью. Она не травмирует мягкие ткани влагалища.
Выпасть изделие не может. Возможно только изменение положения пессария. В этом случае беременная ощутит дискомфорт и пожалуется на чувство наличия во влагалище инородного тела. Зачастую кольцо давит, что особенно остро ощущается при наклонах и в положении сидя. Также при смещении пациентки замечают появление выделений белого цвета. Если пессарий изменил положение из-за неправильно подобранного размера, изделие заменяют. Если причиной смещения стало нарушение рекомендаций врача по ношению конструкции, она просто возвращается на место.
Важно! При появлении любых неприятных ощущений следует незамедлительно обратиться к врачу. Если этого не сделать, возможно воспаление влагалища.
Преимущества постановки пессариев в МЕДСИ
Чтобы записаться на прием к гинекологу, позвоните в клинику МЕДСИ, позвоните
Посткастрационный синдром (Пкс)
Посткастрационный синдром (ПКС) представляет собой ряд специфических симптомов, которые зачастую встречаются у женщин с удаленными яичниками.
Современная медицина классифицирует заболевание, обращая внимание на отдельные патологические симптомы:
1) Вегето-сосудистого типа;
Причины
Динамический рост физиологических отклонений при различных дефектах данного заболевания обычно связывают с критически низким синтезом прогестерона и эстрадиола, при отсутствии работы яичников. Такие процессы влияют на перестроение гормонов внутри женского организма и происхождению расстройств менопаузы.
На фоне гормональной дисфункции (главным образом гипоэстрогении) у ПКС-больных развивается широкий диапазон патологических отклонений. У них наблюдается инсулинорезистентность и предрасположенность к появлению сахарного диабета.
Появление гиперинсулинемии влечет за собой гипотиреоз, расстройство жирового и липидного обмена, нарушение целостности эндотелия сосудов и активации атеросклеротических механизмов. При этом у больных лиц повышается масса тела и отмечается артериальная гипертензия.
Овариэктомия опасна для ПКС-пациентов обострением уже имеющихся заболеваний внутренних органов, распространением новообразований молочных желез и преобладанием костной резорбции, ведущей к остеопорозу.
Для 65-75% женщин ПКС-развитие происходит в течение года после осуществления овариэктомии. Из них у 20-25% в этот период отмечаются тяжелые нарушения, продолжающиеся не менее 2-4 лет.
Симптомы
ПКС-течение и его клиническая картина во многом зависят от женского возраста и преобладания в симптомокомплексе вегетососудистых, психоэмоциональных, нейроэндокринных или обменно-эндокринных расстройств.
Главенствующим ПКС-симптомом считаются приливы, включающие повышенное потовыделение и сердцебиение, головокружение, вплоть до полуобморочного состояния. Как правило, они усиливаются в ночное время или при нервном возбуждении.
Отклонения эндокринного характера проявляются ожирением, атеросклерозом, ослаблением прочности костной ткани.
Нервно-психическая клиника обычно обнаруживается у оперированных в возрасте старше 45-50 лет и сопровождается расстройствами памяти. Кроме этого, у них наблюдается депрессивное состояние, безразличие к окружению.
При появлении подобной симптоматики женщине необходимо записаться на прием к врачу для составления профессиональной оценки состояния ее здоровья и назначения специальных диагностических тестирований.
Особенности диагностики и лечения разрыва ПКС.
В СпортКлинике вы можете пройти точную диагностику и эффективное лечение, в том числе и артроскопию, при повреждении и разрыве передней крестообразной связки.
Занятия спортом без подготовки являются основным фактором риска разрыва пкс.
Крестообразные связки – это стабилизирующие элементы, располагающиеся в «сердце» коленного сустава. Они соединяют бедренную (бедро) и большеберцовую (голень) кость, образуя между собой перекрест (отсюда и название). Передняя крестообразная связка (ПКС) соединяет наружный надмыщелок бедренной кости и плато большеберцовой. Ее главная функция – препятствие развороту голени кнутри относительно бедра (внутренняя ротация) и смещению его кпереди. Именно это обычно и случается при травмах ПКС.
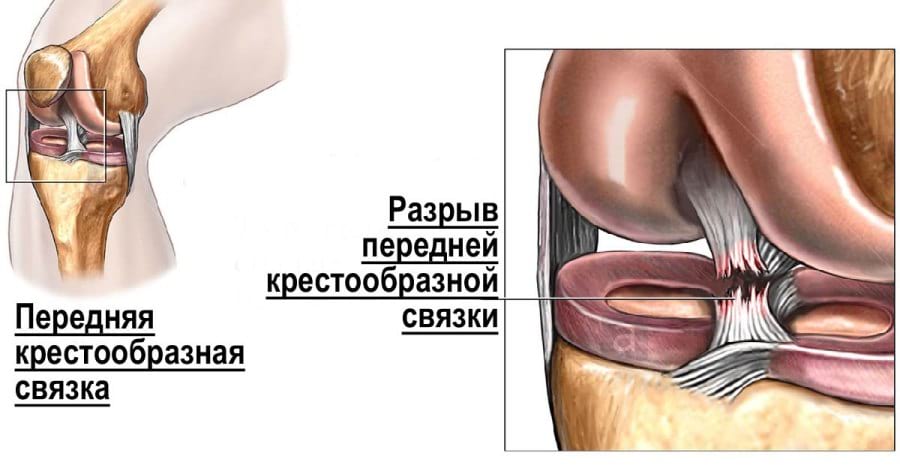
Строение передней крестообразной связки
Строение коленного сустава и расположение ПКС.
Все связки в нашем организме – это соединительнотканные структуры. Особенности соединительной ткани связочного аппарата в том, что он содержит большое количество эластических волокон, расположенных продольно в направлении воздействующих на связку сил. Это обуславливает достаточную упругость и способность к растяжению, но меньшую прочность по сравнению с сухожилиями. Возрастные изменения подразумевают уменьшение их эластичности и повышению подверженности к разрывам.
Связка представлена двумя отдельными пучками – передне-наружным и задне-внутренним. Они по-разному изменяются (растягиваются и сокращаются) в зависимости от движения колена. Внутри нее есть нервы, дающие мозгу сигнал о согнутом либо разогнутом положении. Исходя их направления пучков – снизу вверх, спереди назад и снаружи внутрь – становится ясно, что повреждение ПКС происходит при смещении голени вперед и внутрь.
Симптомы повреждения
Пациент часто может связать появление симптомов с воздействием травматического фактора. При разрыве связки и дисфункции сустава повреждаются сосуды, происходит кровоизлияние – гемартроз. Его нарастание дает усиление болей вплоть до того, что к больному месту невозможно прикоснуться. Это может затруднять диагностику. Во избежание обширного гемартроза необходимо приложить холод и удерживать его до приезда в клинику.
Симптоматика проявляется достаточно остро и со временем нарастает. Возникают жалобы на:
Основные причины разрыва
Резкие неестественные развороты коленного сустава относительно голеностопа провоцируют разрыв передней крестообразной связки.
Можно выделить два механизма разрыва передней крестообразной связки:
Предрасполагающими факторами являются:
Женщинам эти факторы свойственны в большей степени, поэтому они травмируются чаще. С возрастом риски возрастают из-за снижения эластичности соединительной ткани.
Классификация
Поскольку передняя крестообразная связка имеет два пучка, может повредиться лишь один из них или оба. Есть вероятность полного отрыва вместе с участком кости в месте ее крепления к голени (перелом Сегонда).
Выделяют три степени разрыва ПКС:
Диагностика
Визуализация механизма разрыва передней крестообразной связки.
После травмы не нужно откладывать обращение в клинику. Пациент при визите к врачу рассказывает о том, как это произошло. Большое значение имеют подробности. Затем доктор проводит подробный осмотр, проводит функциональные тесты для выявления нестабильности, присутствия патологической жидкости, ограничения подвижности. При диагностике наилучшую визуализацию в мельчайших подробностях дает магнитно-резонансная томография или компьютерная томография.
Лечение разрыва ПКС.
Как правило, преимущество отдается консервативному лечению. Лишь при стойком нарушении функции и нестабильности показано хирургическое лечение. Необходимо еще при транспортировке больного в клинику обеспечить покой ноге и холод на травмированную область для снижения отека и во избежание нарастания гемартроза. Для фиксации применяют ортезы, как наиболее удобный вариант иммобилизации конечности.
Консервативная методика
Для купирования болевого синдрома и снижения воспалительной реакции назначают прием нестероидных противовоспалительных препаратов. При наличии гемартроза кровь из сустава удаляют при помощи пункции шприцем. Иногда назначается введение глюкокортикостероидов внутрисуставно. После снижения воспаления для скорейшей регенерации поврежденных структур может быть назначен курс внутрисуставных инъекций гиалуроновой кислоты или обогащенной тромбоцитами плазмы. Для скорейшего выздоровления назначают ЛФК, механотерапию, физиотерапию и др.
Артроскопия передней крестообразной связки
Артроскопия выполняется в тех случаях, когда наблюдается нестабильность сустава, либо повреждены еще и другие ткани. Операция является малоинвазивным методом диагностики и лечения, так как полость не раскрывается, а хирургические инструменты вводятся в нее через два маленьких разреза на коже. Артроскоп позволяет визуализировать все структуры в многократном их увеличении, благодаря чему врач может наиболее точно поставить диагноз и приступить к хирургическому лечению.
Пластика ПКС
Крестообразные связки находятся в постоянном натяжении, поэтому наложение швов при восстановлении их целостности неэффективно. Только при переломе Сегонда восстанавливают целостность кости путем фиксации оторвавшегося фрагмента. Для реконструкции выполняется пластика с использованием аутотрансплантата, то есть с использованием собственных тканей пациента. Обычно это сухожилие полусухожильной мышцы. Эффективность таких операций высока. После прохождения реабилитационных мероприятий восстанавливается функциональность. Однако пластика требуется не во всех случаях.
Необходимость ее проведения опирается на:
Пластику выполняют не сразу, а спустя некоторое время после травмы. Однако надолго откладывать операцию не стоит, так как нестабильность вызывает микроповреждения суставного хряща, в результате чего может развиться артроз. Ключевое условие для операции – это отсутствие внутреннего воспаления. Подготовка к операции включает консервативные методы лечения. Затем проводится пластика методом аутотрансплантации. Реабилитационный период после такой операции очень важен, и соблюдение рекомендаций врача-реабилитолога играет существенное влияние на восстановительный процесс.
Реабилитация
После артроскопической пластики пациент уже в день операции отправляется домой. Сутки к колену рекомендуют прикладывать холод и сразу зафиксировать ногу ортезом. Затем приступают к выполнению упражнений, которые даются с постепенным увеличением нагрузки. Лечебная физкультура – это комплекс упражнений, разрабатываемый индивидуально для каждого. Первое время упражнения выполняют при посещении клиники, затем самостоятельно дома. Механотерапия – упражнения на тренажерах даются в более позднем периоде реабилитации. Также значительную помощь оказывают физиотерапевтические процедуры, включающие электромиостимуляцию, магнитотерапию, электрофорез. После артроскопического вмешательства восстановление проходит быстрее и легче, чем после открытой операции на колене.
Прогноз
Подавляющему большинству удается после прохождения лечения и реабилитации полностью восстановить функциональность конечности, а спортсменам – вернуться к тренировкам. Однако, это достаточно небыстрый процесс и в среднем занимает около полугода. Важно придерживаться рекомендаций специалистов и не провоцировать новые травмы.
Данный пациент получил травму ПКС и боковой связки 2,5 месяца назад. На данном видео он проходит консервативное лечение повреждения передней крестообразной связки. Субъективно, колено стабильно, но мы продолжаем использовать разные инструменты реабилитации, например, такие как флосс.
Что делать при разрыве передней крестообразной связки?
Я работаю спортивным врачом в футбольной команде. Разрыв передней крестообразной связки — типичная для этого вида спорта травма.
Ниже я расскажу о механизме травмы, методах ее лечения, о том, как вернуться в строй за полгода, и о том, чего точно не стоит делать, если вы не хотите столкнуться с отдаленными осложнениями разрыва «крестов».
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией. Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
Как устроен коленный сустав
Передняя крестообразная связка относится к внутрисуставным связкам колена. Она начинается от внутренней поверхности наружного мыщелка — костного выступа — бедренной кости, пересекает коленный сустав и прикрепляется к передней части передней межмыщелковой ямки большеберцовой кости. Если смотреть на сустав спереди, то зеркально по отношению к передней будет идти задняя крестообразная связка, образуя визуально букву X или крест. Отсюда и название.
Крестообразные связки стабилизируют голень и предохраняют от избыточного движения: передняя — вперед и, соответственно, задняя — назад. Еще связкам в этом помогают мышцы передней и задней поверхности бедра, придавая дополнительную стабильность суставу.
Как диагностируют разрыв ПКС
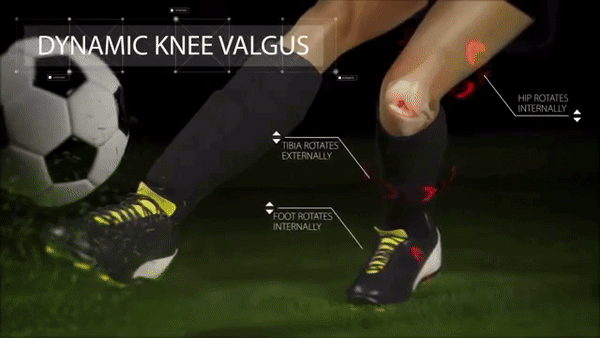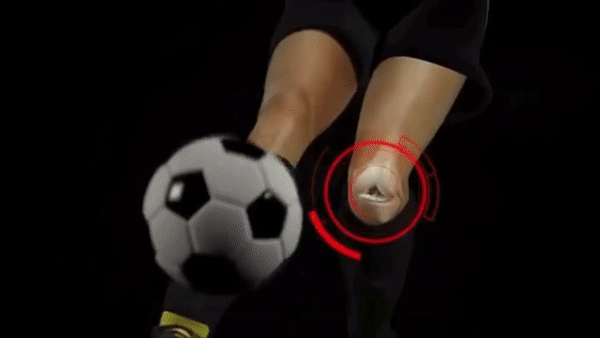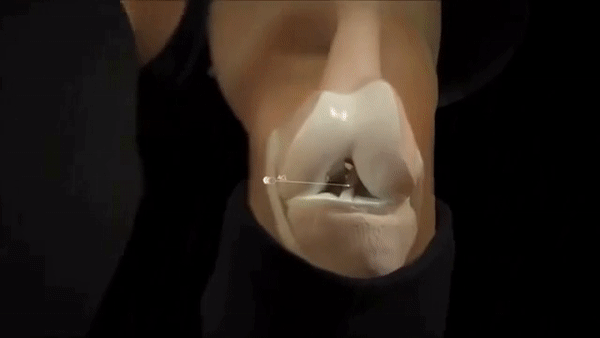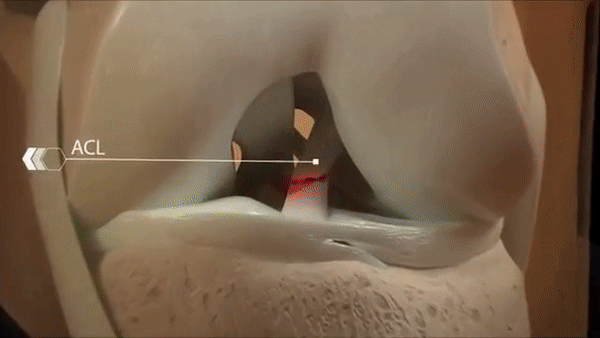
Типичный механизм травмы ПКС — это динамический вальгус, то есть подворот ноги внутрь на большой скорости. Часто это происходит при резкой смене направления или неудачном приземлении при беге.
В этот момент происходит следующее: бедро движется внутрь, голень — наружу, а стопа либо жестко зафиксирована, например благодаря шипам, либо тоже вращается внутрь. Такой механизм еще часто можно встретить в лыжном спорте, это так называемая травма лыжного ботинка.
Как правило, разрыв ПКС сложно с чем-то спутать, обычно вопрос скорее в том, есть ли повреждение еще каких-то структур коленного сустава. Есть три основных признака травы ПКС.
Механизм. Вышеописанный специфичен именно для разрыва ПКС, поэтому если врач видел момент получения травмы или пациент подобно его описал, то уже на этом этапе можно подозревать травму передней крестцовой связки.
Характерные симптомы. В момент травмы пациент чувствует резкую боль внутри сустава, слышит хруст или щелчок. На ногу больно опираться, а при попытке идти она может подворачиваться, из-за чего человек не может уверенно использовать ее при ходьбе. Эту группу симптомов можно объединить под общим понятием «нестабильность сустава».
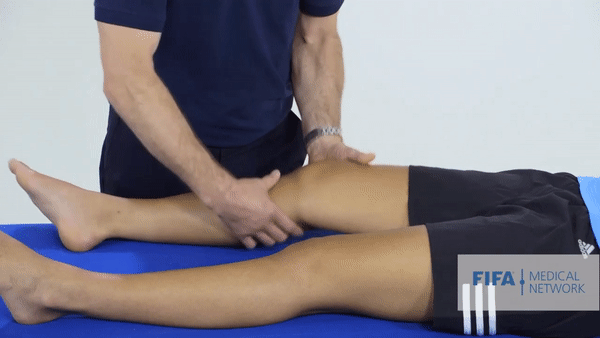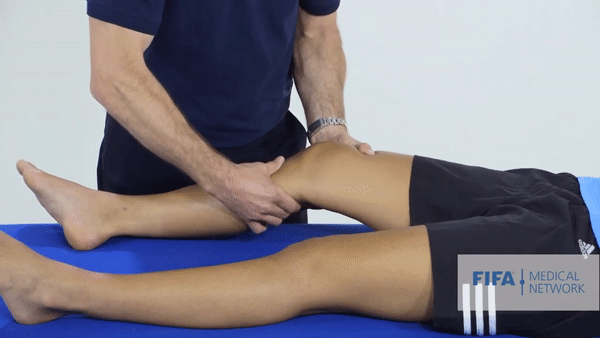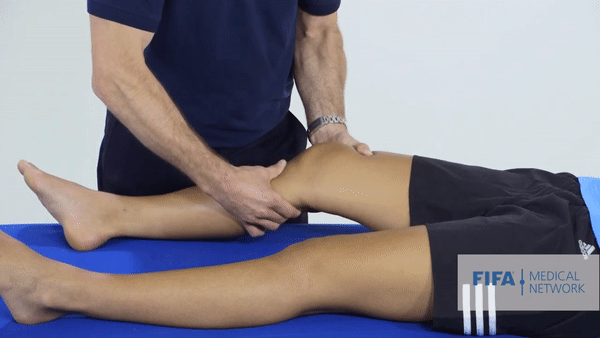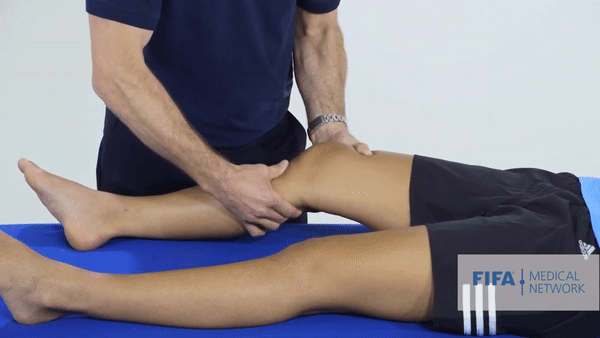
Специализированные тесты. Основным тестом будет тест Лахмана, он показывает симптом «переднего выдвижного ящика». Объясню, что это: как я говорил выше, передняя крестообразная связка ограничивает избыточное движение голени вперед. Врач тянет голень пациента на себя, и если не чувствует сопротивления или голень выдвигается дальше, чем на здоровой ноге, то тест можно считать положительным. Еще при разрыве ПКС эти тесты могут спровоцировать резкую боль.
Однако не всегда эти симптомы присутствуют после разрыва ПКС. Дело в том, что сильные мышцы бедра могут удерживать колено в нормальном положении. Кроме того, резкая боль провоцирует мышечный спазм, из-за которого нестабильности и «выдвижного ящика» может и не быть при осмотре.
Поэтому окончательный диагноз «разрыв передней крестообразной связки» можно поставить лишь после МРТ.
Другие лучевые методы будут неэффективны: рентген позволит только исключить перелом — на нем практически не видно связки, а ультразвук проникает недостаточно глубоко, и с его помощью можно оценить только структуры, лежащие близко к поверхности кожи, например боковые связки, но никак не внутрисуставную травму.
КТ допустима в случаях, когда невозможно выполнить МРТ, однако магнитно-резонансная томография намного лучше подходит для изображения мягких тканей. Ну и я слабо представляю ситуацию, когда доступна компьютерная томография, но нет МРТ.
Как озеленить дом
Что делать в случае травмы
В первые трое суток стоит придерживаться принципа POLICE. Нет, полиция тут ни при чем, это аббревиатура, которую предложили британские врачи, чтобы запомнить порядок действий при травмах.
Protect — защитить. В первые часы после травмы мы должны уберечь конечность от дальнейшей травматизации. Идеальный вариант — вообще не трогать травмированную конечность и вызвать скорую, но не всегда симптомы настолько выражены, чтобы пострадавший, не задумываясь, сразу обратился за помощью специалистов.
Optimal Loading — придать ноге комфортное положение. Рассмотрим сценарий, когда пациент не сразу понял, что произошло, а чаще всего так и происходит. В первые минуты после травмы следует минимизировать нагрузку на ногу: передвигаться, не опираясь на поврежденную конечность.
Можно зафиксировать ее в наиболее комфортном положении при помощи подручных средств: эластичного или хотя бы обычного бинта. После чего следует отправиться на такси в ближайший травмпункт. Наложение шины допустимо, но без перелома это избыточная мера. Вреда это не принесет, но не всегда у окружающих есть соответствующие навыки, так что тратить время на наложение шины я бы не советовал.
Если же вы только дома поняли, что все серьезно — колено сильно отекло, вы толком не можете на него опереться, а болеть оно начинает даже в покое, — лучше немедленно обратиться к врачу. Он проведет первичный осмотр и, скорее всего, при такой клинике отправит на МРТ.
Как правило, уже с момента визита врач порекомендует вам носить ортез и использовать костыли. Необходимость их использования и степень фиксации ортеза оценивает врач. Стоимость ортезов стоимость начинается с 2—3 тысяч рублей, но можно сэкономить, спросив у друзей или купить на вторичном маркете вроде «Авито».
Ice, Compression, Elevate — использовать лед, давящие повязки и возвышенное положение конечности. Эти три метода применяются с первых часов после травмы и до того момента, как боль и отек не уйдут полностью. Повязки стоит носить с осторожностью: не затягивать слишком сильно и не оставлять на ночь. Лучше всего их использовать дома, когда лежите без ортеза.
Ограничение нагрузок не должно длиться дольше 3—5 дней, которые уходят на постановку диагноза. Далее начинается этап реабилитации и постепенного возвращения нагрузки. Это нужно, чтобы избежать атрофии мышц и ограничения подвижности из-за слишком длительной иммобилизации. Проще говоря, чем раньше вы начнете давать нагрузку травмированным мышцам и суставу, тем быстрее восстановитесь.
Естественно, реабилитация происходит постепенно. Сначала это упражнения лежа в кровати, пассивные движения и массаж, но постепенно нагрузка возрастает. Все это должно происходить под контролем врача или инструктора ЛФК. Допустимо, если первый раз врач вам покажет все упражнения, а далее на каждом этапе реабилитации вы будете выполнять их самостоятельно, консультируясь лишь по поводу перехода на следующие этапы реабилитации.
Поэтому никакого гипса и покоя на три месяца! Единственный вариант, где допустимо наложение гипса, — это переломы. В остальных случаях вместо гипса лучше использовать ортез, так как на время реабилитационных процедур его можно снять, а полный покой лишь усугубит положение, о чем расскажу чуть ниже.
Нужна ли операция при разрыве ПКС
Итак, вы начали процесс реабилитации, но он стартует еще до оперативного вмешательства, чтобы нога не потеряла объем движений и мышечную силу. Теперь нужно разобраться, есть ли в принципе необходимость в операции, в чем ее суть и какие риски несет в себе выбор одной из тактик лечения.
Стопроцентных критериев, которые позволяют врачу принять решение, на данный момент, к сожалению, не существует. Считается, что у профессиональных спортсменов оперативное лечение — это «золотой стандарт», потому что оно подразумевает прогнозируемые сроки восстановления и результат.
Есть ряд рандомизированных исследований, где спортсменам отложили операцию по пластике связки, и 49% из них операция не потребовалась в течение ближайших нескольких месяцев. Однако есть ряд важных но. Некоторым спортсменам все-таки понадобилась операция на связке в ближайшие несколько лет, так как беспокоила боль, а мышечной силы не хватало для достаточной стабилизации сустава. Кроме того, существует не так много данных об отдаленных последствиях консервативного лечения у спортсменов.
Если крестообразная связка порвана, нормальная биомеханика сустава нарушается и распределение веса по суставным поверхностям может меняться, из-за чего сустав изнашивается быстрее, а остеоартроз быстрее прогрессирует. Для обычных людей это может быть не так критично, а вот нагрузки уровня спорта высших достижений ускоряют этот процесс в разы даже при хорошем мышечном каркасе, и именно поэтому спортсменам рекомендуют операцию чаще.
Итого: к каждому случаю врачи подходят индивидуально. Если это изолированная травма, то есть не повреждены другие структуры сустава, если пациент — это не профессиональный спортсмен или он не планирует продолжать спортивную карьеру, то можно попробовать консервативное лечение. В противном случае предпочтительнее операция, так как это позволит быстрее вернуться в строй, а сроки восстановления гарантированно не изменятся.
Операция проводится под спинальной анестезией. Это вид местной анестезии, когда при помощи укола в область поясницы в пространство вокруг спинного мозга вводится анестетик. В результате пациент не чувствует боли в теле ниже места укола, но при этом остается в сознании.
Далее делается несколько небольших, около сантиметра длиной, разрезов вокруг сустава. В них вводится артроскоп и инструменты. Хирург удаляет части разорванной связки, берет трансплантат — небольшую часть одного из сухожилий мышц бедра, которая отсекается во время этой же операции, высверливает каналы в бедренной и большеберцовой кости и устанавливает туда трансплантат, закрепляя его при помощи специального винта.
Длительность операции зависит от техники и объема вмешательства, но она редко длится больше 2—3 часов.
Почему важна реабилитация
Далее наступает этап, который, к сожалению, часто в выписке прописан одной строчкой, и пациенту толком не объясняют, что и зачем, — «консультация врача ЛФК». Этот этап не менее важен, чем операция, потому что, как бы пациента хорошо ни прооперировали, без реабилитации полноценного восстановления не будет. Правда, важно сказать, что и, наоборот, при неудачной операции даже хорошая реабилитация не сможет компенсировать травму полностью.
Проблема — в формировании мышечных контрактур. Контрактура — это ограничение подвижности в суставе по разным причинам. Могут быть психогенные контрактуры — страх, что нога снова подвернется, хотя предпосылок для этого уже нет. Или болевые контрактуры — когда определенные движения вызывают боль и мышечный спазм.
Еще есть пассивные контрактуры, они связаны с развитием спаечного процесса. Спайки — это, по сути, рубцы. Они формируются на месте любого повреждения, и сустав не исключение. Когда мышцы вокруг сустава долго находятся в неподвижном или спазмированном состоянии, это провоцирует появление спаек в них, что также ограничивает объем движений ноги. Это результат уже запущенного и долго текущего процесса, поэтому основная задача реабилитолога — работа с болевыми и психогенными контрактурами, чтобы не допустить формирования пассивных.
Объясню, как это работает. Не бывает так, что, условно, согнуть ногу на 90° совсем не больно, а на 91° — уже невозможно. Боль, как правило, нарастает постепенно. Реабилитолог проводит занятия в безболевом диапазоне, то есть упражнения выполняются в том объеме, пока нет боли. Легкий дискомфорт допустим. Таким образом, постепенно объем безболезненных движений растет, а за счет усиления кровотока из-за того, что сустав и мышцы активно используются, ускоряется и процесс заживления. Кроме того, мышцы получают нагрузку, что препятствует их атрофии и формированию контрактур.
Важна также и проработка правильного двигательного стереотипа: человек долгое время щадил травмированную ногу, перенося вес на здоровую, из-за чего меняется походка, формируется перекос в сторону здоровой стороны. И часто даже после полного клинического выздоровления этот перекос остается. То есть пациент буквально заново учится ходить правильно.
Если этого не сделать, с годами неправильное распределение нагрузки приведет к другим проблемам: хрящи на здоровой стороне будут изнашиваться гораздо быстрее, что станет вызывать боль уже там. Причем это касается не только коленного, но и всех суставов ноги в целом.
Аналогичный процесс будет происходить и с позвоночником. В норме позвоночник имеет S-образную форму, чтобы амортизировать ударную нагрузку, и расположен строго вертикально. Перекосы в ту или иную сторону ускоряют износ межпозвоночных дисков и в конечном счете приводят к сколиозу. И все это — у уже выписанного человека.
Как проходит грамотная реабилитация
С ЛФК, как и операцией, все зависит от тяжести травмы, наличия осложнений, повреждения других структур колена.
Сами занятия могут проходить по двум сценариям. Первый — вы постоянно работаете индивидуально с реабилитологом, однако это не всем удобно, так как процесс довольно длительный.
Второй — вам составляют программу, и вы периодически посещаете врача для консультации и осмотра. Принцип очень похож на тренажерный зал: можно самому, а можно с тренером. Зачастую это вопрос возможности посещения медицинского центра и денег.
1—2-я недели после операции. Главная задача — борьба с воспалением и болью по вышеописанному принципу POLICE. А также начало первых упражнений на укрепление мышц бедра и постепенного восстановления объема движений. Большинство из них выполняется сидя или лежа и при помощи врача. В остальное время на этом этапе пациент носит ортез и пользуется костылями.
3—6-я недели после операции. Здесь продолжаем работать над объемом движений, разгибание колена уже должно быть полным. Добавляем более сложные нагрузки вроде велотренажера. Мышечная сила должна быть достаточной для отказа от костылей и ортеза на этом этапе.
6—12-я недели после операции. Вводим постепенно беговую дорожку, продолжаем укреплять мышцы бедра и работать над объемом движений. Сгибание должно быть уже более 130°.
12—20-я недели после операции. Можно приступать к бегу, добавлять упражнения на ловкость и координацию.
С 24-й недели после операции — возвращение в спорт. Критериями будет полный объем движений, отсутствие отека, в том числе после тренировок, отсутствие эпизодов нестабильности и боли. Сила мышц бедра травмированной ноги должна составлять не менее 80% от здоровой, ее оценивают при помощи динамометра либо изокинетического теста на специальном приборе.
И два важных уточнения, которые касаются всех этапов реабилитации:
Как будет выглядеть реабилитация, если выбрали консервативное лечение
На самом деле принципиальных отличий нет, вы просто сразу приступаете к занятиям. Однако нет гарантии, что при помощи мышц удастся достаточно стабилизировать колено, чтобы не возникало новых эпизодов нестабильности, боли и отека. Поэтому профессиональные спортсмены предпочитают оперативное лечение, так как оно имеет более предсказуемый исход.
Как выбрать реабилитолога
По ОМС довольно сложно попасть к хорошему специалисту по реабилитации, особенно учитывая, что вам нужно приступить к ней немедленно и нельзя терять не то что несколько недель, а даже пары дней в ожидании приема. Поэтому, конечно, лучше обратиться в платные клиники. Но и тут не всегда все гладко. Рассмотрим основные критерии, характерные для хорошего специалиста.
Образование и опыт работы. Чем больше там цифр и подпунктов, тем лучше. Идеально, если специалист работал до этого с профессиональными спортсменами в клубе или спортивной федерации.
Общий язык с пациентом. Специалист должен объяснить самым простым языком, какое упражнение или процедуру вы делаете и с какой целью. Чем лучше он это понимает, тем легче ему будет вам объяснить. Задавайте вопросы по каждому непонятному вам моменту. Чем сложнее объяснение и чем больше в нем непонятных терминов, тем выше вероятность, что вас пытаются ввести в заблуждение.
Вы чувствуете прогресс. Тут снова вернемся к аналогии с тренажерным залом. Если за две недели боль не уменьшилась совсем, колено не гнется ни на градус лучше, а силовые показатели на каждом упражнении не меняются ни на грамм, стоит задуматься, чем вы занимались все это время.
Как я лечил разрыв передней крестообразной связки колена и во сколько мне это обошлось
В шерегешской поликлинике, куда меня привезли, отправили делать платный рентген. Врач увидел, что кости целые, и сказал: «Ну, ушиб! Поезжай домой и приложи холодное». Тогда я сказал ему: «Смотрите, как умею» — и рукой слегка надавил на колено сбоку, от чего оно сразу выгнулось. Врач сказал: «Ого, похоже, связки! Но у нас нет МРТ, поэтому давай просто тебе наложим гипс на всю ногу». От гипса я отказался, купил в аптеке ортез, фиксирующий колено, а мои покатушки на этом закончились. За пару дней колено распухло до состояния «ого, почти слон», а гематомы можно было показывать вместо звездного неба в планетарии.
По возвращении в Москву я записался к травматологу, который направил меня на МРТ. Выяснилось, что я порвал переднюю крестообразную связку и надорвал еще несколько в том же коленном суставе. Как сказал врач, в моем случае крестообразную можно поправить только операцией, а остальные должны окрепнуть самостоятельно.
За месяц, пока я готовился к операции, боль, отек и гематомы практически ушли — правда, вместе с подвижностью самого колена. Я не мог его ни согнуть до конца, ни разогнуть, амплитуда движений в суставе сократилась примерно в два раза.
Операцию мне назначили по квоте ВМП, то есть она оплачивалась за счет ОМС. Мне предложили только выбрать из трех вариантов материалов: бесплатный, за 20 тысяч и 40 тысяч рублей. Помощи я искал у четырех травматологов: один посоветовал брать бесплатные материалы, второй — за 20 тысяч, третий — за 40 тысяч. Четвертый посоветовал не делать операцию вообще.
Я выбрал самый дорогой вариант — потому что врач, который делал операцию, сказал, что реабилитация с таким материалом будет самой безболезненной. Сейчас мне кажется, что если это было безболезненно, то от других материалов я бы просто умер.
Первые два дня после операции колено болело, будто в него забили раскаленный гвоздь, все усугублялось еще и дренажной трубкой, которая торчала из ноги. Но постепенно боль прошла, через четыре дня меня отправили домой, а через три недели я уже ходил без костылей. В больницу возвращался трижды: снимать швы, пройти плановый осмотр и получить упражнения для реабилитации.
Главная проблема после операции в том, что нога не сгибается абсолютно, — каждый градус сгиба приходилось отвоевывать у себя. И вторая, связанная проблема — мышцы атрофируются, и нога за время операции сильно худеет. Раньше это было заметно невооруженным глазом, сейчас левое бедро все еще на 2—3 сантиметра меньше правого.
Упражнения по реабилитации я делал сам, дома. Спустя полгода после операции начал кататься на велосипеде, спустя год — играть в сквош. Сейчас прошло два с половиной года, и колено ничем не отличается от здорового. Но в целом реабилитацию я затянул и делал упражнения не так часто, как требовалось: даже спустя полтора года после операции колено сгибалось немного хуже, чем здоровое.
Прошлой зимой я снова встал на сноуборд и в итоге откатал полноценный сезон. Первое время сильно боялся и берег левую ногу, но потом привык — сейчас катаюсь даже лучше, чем раньше. Но в целом вся эта история научила меня более адекватно оценивать свои способности.