что такое нумулярная экзема
Монетовидная экзема и как ее лечить: самое важное о причинах, симптомах и терапии
Монетовидная экзема (нуммулярная экзема) – один из видов хронического зудящего дерматита и микробной экземы, составляет около 10% от общего количества дерматозов. Ярким признаком заболевания выступают крупные округлые бляшки с четкими границами, которые возвышаются над здоровой кожей. У детей монетовидная экзема практически не встречается, среди взрослых распространена примерно одинаково, но чаще всего возникает в возрасте 30-50 лет.
Почему возникает монетовидная экзема
Врачи пока не могут однозначно назвать причину монетовидной экземы. Точно известно только то, что заболевание всегда имеет инфекционную составляющую. В то же время такая экзема считается полиэтиологичной, т. е. ее могут вызывать множество разных причин. Но вне зависимости от этого в развитии дерматита главную роль всегда играет инфекция, которая угнетает иммунную систему.
По мнению современных дерматологов монетовидную экзему вызывает нарушение иммунитета: клеточного (его обеспечивают лейкоциты) и гуморального («защитниками» выступают антитела – специальные белки, вырабатываемые клетками). Это связано с тем, что в организме есть очаг хронической инфекции (отита, тонзиллита, ринита), к которому происходит избыточная сенсибилизация – повышенная чувствительность к влиянию раздражителей, вызывающая аллергию.
Риск столкнуться с монетовидной экземой повышается:
В список факторов можно добавить лекарственные препараты, которые на фоне наследственной предрасположенности к дерматитам снижают иммунитет и могут вызвать монетовидную экзему. Не меньшее значение в развитии заболевания имеет наследственность. Если один из родителей имеет такой диагноз, то вероятность его появления у ребенка составляет 40%, если оба – то 60%.
Как проявляется монетовидная экзема
Особенность монетовидной экземы заключается в том, что кожа при таком заболевании находится в постоянной готовности к взаимодействию с раздражителем. Причем реакции появляются постепенно: сначала кожные покровы реагируют на что-то одно, а потом – на множество разных антигенов.
Характерный симптом монетовидной экземы – пятна овальной формы диаметром до 3 см. Они имеют четкие очертания и возвышаются над окружающей здоровой кожей. Пятна чаще всего возникают на коже конечностей, но могут распространяться на верхнюю часть спины, плечи и ягодицы.
Высыпания вызывают сильный и порой невыносимый зуд, мешающий нормальному сну. Из-за этого человек их расчесывает, что ведет к появлению корок. По границам пятен располагаются везикулы, которые вскрываются, образуют эрозии. Когда воспаление немного стихает, кожа подсыхает, и на ней образуются трещины. При обострении пятна появляются на одних и тех же участках.
Многих интересует заразность монетовидной экземы. Как и другие виды дерматита, она абсолютно не заразна, не передается другим людям даже при тесном контакте. Поэтому человек с таким диагнозом никого не может заразить, и нахождение с ним полностью безопасно.
Как диагностируют монетовидную экзему
Дерматолог может заподозрить монетовидную экзему уже по внешним признакам. Для подтверждения назначают стандартные исследования, включая общий анализ мочи и крови, биохимический анализ крови. Пациенту может потребоваться консультация невролога, гастроэнтеролога, аллерголога и эндокринолога.
Монетовидную экзему необходимо отличить от других видов дерматита, псориаза, чесотки и дерматомикоза. С этой целью проводят иммуноферментное исследование крови на антитела. Чтобы выявить инфекцию, проводят микробиологическое исследование мазка с очага воспаления. Это также помогает определить чувствительность к антибиотикам и назначить правильное лечение.
Как вылечить монетовидную экзему
Лечение монетовидной экземы имеет комплексный характер. Необходимо принять меры против основного заболевания, которое связано с очагом хронической инфекции, нормализовать работу пищеварительной, эндокринной и нервной систем. Антибиотики при монетовидной экземе помогают, но часто не приводят к ремиссии, которую и нужно достичь при таком заболевании.
К антибактериальным препаратам чаще прибегают, если присоединилась вторичная инфекция. В остальных случаях основу лечения составляют:
Для наружного лечения экземы применяют гормональные мази, дающие быстрый результат. Но перед их назначением прибегают к негормональным средствам, к которым относятся мази и кремы на основе цинка. При зуде хорошие результаты показывают топические стероиды. Благоприятное влияние на кожу оказывают процедуры физиотерапии: ультрафонофорез, иглорефлексотерапия, УВЧ-терапия, озонотерапия, лечебные грязи, аппликации парафина.
Не менее важно соблюдать диету, исключающую потенциальные аллергены: цитрусовые, маринады и соленья, жареные и копченые блюда, красные фрукты, морепродукты, орехи, мед, шоколад. В основу рациона нужно включить крупы, зелень, овощи, молочнокислые напитки.
Обратиться за помощью к дерматологу
Перед назначением как лечения, так и диеты важно подтвердить диагноз. Если вы обнаружили на коже подозрительные высыпания, обязательно обратитесь к дерматологу. Эффективность лечения напрямую зависит от правильности поставленного диагноза. Поэтому важно не затягивать и не заниматься самолечением. Приглашаем вас на консультацию в Институт здоровой кожи «ПсорМак». У нас большой опыт успешного лечения разных видов дерматита, и мы гарантируем достижение длительной ремиссии.
Современные особенности клиники, диагностики и терапии больных экземой
В статье приводятся данные об экземе — рецидивирующем, воспалительном дерматозе с полиморфизмом высыпанных элементов, формирующемся под действием экзогенных или эндогенных факторов риска. Приводятся этиологические и патогенетические механизмы, приводящие
The article presents data on eczema — a recurrent inflammatory dermatosis with polymorphism of rashes formed under the influence of exogenous or endogenous risk factors. Etiological and pathogenic mechanisms leading to the development of eczema are given, the clinical picture of different forms of the disease is described in detail. The article reveals the information about the methods of diagnostics and therapy for these patients.
Экзема — острое или хроническое рецидивирующее заболевание, характеризующееся воспалительной реакцией, формирующейся под действием экзогенных или эндогенных факторов, полиморфизмом высыпанных элементов, сильным зудом [1, 2]. Проблема экземы в настоящее время становится все более актуальной. В структуре заболеваемости хроническими дерматозами экзема составляет до 40% всех заболеваний кожи. Заболеваемость экземой встречается во всех возрастных группах, часто сопутствует профессиональным заболеваниям. По результатам эпидемиологических исследований разные виды экземы являются одними из самых частых заболеваний в практике врача-дерматовенеролога. Заболеваемость среди лиц трудоспособного населения составляет до 10% [3]. Утрата временной трудоспособности достигает 36% от всех трудопотерь при дерматозах. Среди госпитализированных на долю больных экземой приходится более 30% [4]. Среди женщин заболеваемость экземой чаще, чем у мужчин. В последние годы экзема имеет тенденцию к более тяжелому течению с частыми рецидивами, значительным распространением процесса на коже и резистентностью к лечению [5].
Экзема развивается в результате комплексного воздействия этиологических и патогенетических факторов, в том числе эндокринно-метаболических, инфекционно-аллергических, вегетососудистых и наследственных [6]. Большое значение в формировании экземы придается иммуногенетическим особенностям организма — ассоциации с АГ HLA-B22HLA-Cw1 организма [2]. Генетическая предрасположенность определяет нарушение иммунной регуляции, функции нервной и эндокринной систем. При экземе имеет место полигенное мультифакториальное наследование с выраженной экспрессивностью и пенетрантностью генов. При заболевании одного из родителей (преимущественно матери) шанс заболеть экземой у ребенка равен 40%, при заболевании обоих родителей до 60% [6]. Важное патогенетическое значение имеет патология желудочно-кишечного тракта и гепатобилиарной системы. Несостоятельность кишечного барьера, наиболее характерная для детей, приводит к всасыванию в кровь нерасщепленного белка [2]. Аллергическая реактивность также имеет большое значение в развитии экземы.
По современным представлениям в развитии экземы главную роль играют Т-лимфоциты, несущие на своей поверхности специфические рецепторы к антигену и выделяющие ряд провоспалительных цитокинов, вызывающих развитие тканевых воспалительных реакций. Экзогенные воздействия исключительно многообразны. Они вызывают экзематозные изменения кожи по механизму гиперчувствительности замедленного типа, вызванные контактом с химическими, биологическими, лекарственными средствами и антигенными микробными детерминантами в очагах хронической инфекции [6, 7].
Клинические признаки экземы могут включать в себя зуд, покраснение и шелушение кожи, наличие сгруппированных папуловезикул [2]. В течении экзематозного процесса можно выделить следующие стадии: эритематозная, папулезная, везикулезная, стадия мокнутия, корковая стадия, стадия шелушения [1]. В зависимости от особенностей клинической картины выделяют следующие формы экземы [2]:
Истинная экзема
В острой стадии истинная экзема проявляется появлением везикул, эритемой, точечными эрозиями с мокнутием, серозными корочками, экскориациями, но могут быть папулы и пустулы. Границы очагов нечеткие. Процесс носит симметричный характер, чаще поражается лицо и конечности с чередованием здоровой и пораженной кожи. Также процесс может распространиться и на другие участки кожи вплоть до эритродермии. После перехода в хроническую стадию гиперемия становится застойной, появляются участки лихенификаций и трещин. Нередко процесс может быть осложнен пиогенной инфекцией, появляются гнойные корки и пустулы [8].
Монетовидная (нумулярная) экзема
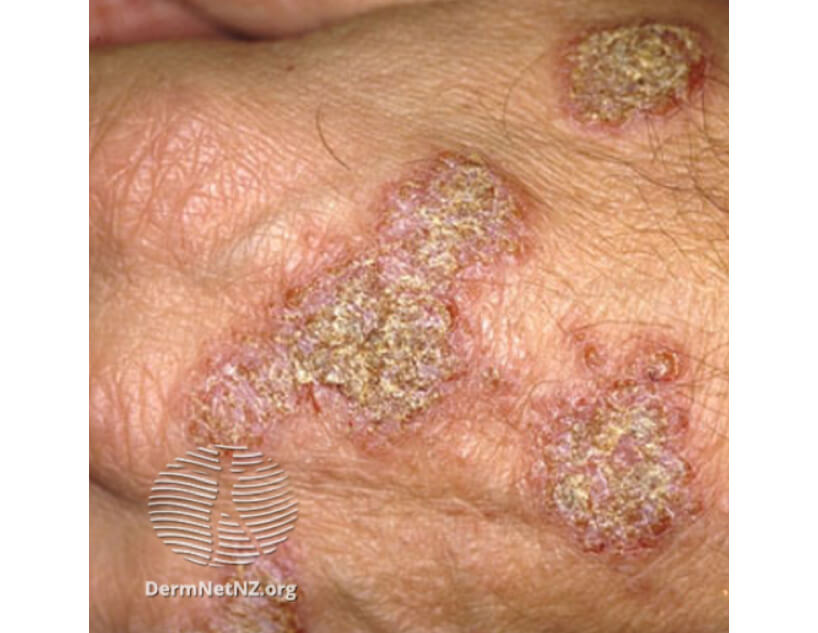
Нумулярная экзема является преимущественно болезнью взрослых. Лица мужского пола поражаются более часто, чем женщины. Пик заболеваемости у обоих полов приходится на возраст от 50 до 65 лет. Второй пик у женщин наблюдается в возрасте от 15 до 25 лет. У новорожденных и детей нумулярная экзема — редкое заболевание. У детей начинается с пяти лет. Патогенез нумулярной экземы до сих пор неизвестен. У большинства пациентов атопия в личном или семейном анамнезе не выявляется, однако при тропической экземе могут наблюдаться нумулярные бляшки. В качестве причины заболевания рассматриваются множество факторов. У пожилых пациентов отмечается снижение гидратации кожи. У 68% пациентов были выявлены очаги инфекции, в том числе в области зубов и дыхательном тракте. Также отводится роль в возникновении нумулярной экземы аллергенам окружающей среды, таким как клещи домашней пыли. Клинически визуализируются четко очерченные, монетовидные бляшки из сливающихся папул и папуловезикул. Характерными признаками являются мелкоточечное мокнутие и образование корочек. Однако корки могут покрывать всю поверхность бляшки. Размер бляшек составляет от 1 до 3 см в диаметре. Окружающая кожа в большинстве случаев нормальная, но может быть ксеротической. Интенсивность зуда варьирует от минимального до сильно выраженного. Может наблюдаться разрешение элементов в центре, что отмечается при кольцевидных формах заболевания. Хронические бляшки сухие, шелушащиеся и лихенифицированы. Классическое расположение очагов — разгибательные части конечностей. У женщин верхние конечности, включая дорсальную поверхность кистей, поражаются чаще, чем нижние конечности.
Микробная экзема
Себорейная экзема
Себорейная экзема начинается на волосистой части головы. Очаги поражения распространяются на заушные области, шею, верхнюю часть груди, межлопаточную область, сгибательную поверхность конечностей; как и себорейный дерматит, себорейная экзема локализуется на областях кожи с большим количеством сальных желез и не имеет четких границ. В пределах очагов кожа гиперемирована, отечна, на поверхности ее видны мелкие желтовато-розовые папулы, жирные желтоватые чешуйки и корки [1].
Варикозная экзема
Варикозная экзема связана с наличием у больного варикозной болезни. Поражение локализуется на коже нижних конечностей, в основном в непосредственной близости с варикозными язвами, преимущественно в области нижней трети голени. В развитии заболевания играют мацерации кожи, различные травмы, также нерациональное лечение варикозных язв. Заболевание сопровождается зудом. Дифференцируют с рожистым воспалением, претибиальной микседемой [3, 11–13].
Сикозиформная экзема
Сикозиформная экзема развивается на фоне вульгарного сикоза, патологический процесс распространяется за пределы области оволосения. Как правило, кожный процесс локализуется на подбородке, лобке, верхней губе, подмышечной области. Клинически отмечается зуд и мокнутие, серозные колодцы, с истечением времени появляются участки лихенификации кожи [2].
Детская экзема
Детская экзема проявляется клиническими признаками истинной, микробной и себорейной экземы. Первые проявления появляются в возрасте 3–6 месяцев. На коже преобладают процессы экссудации. Участки поражения симметричны, ярко гиперемированы, отечны, выражено мокнутие, наслоение корок. Появляются молочные корки. Эритематозные очаги имеют блестящую поверхность, горячие на ощупь. Участки поражения локализуются на щеках, лбе, ушных раковинах, волосистой части головы, разгибательных поверхностях конечностей, ягодицах. Носогубный треугольник остается не тронутым. Больных беспокоит зуд и бессонница. В возрасте 2–3 недель жизни на фоне пониженного питания может развиться характерно клиническая картина заболевания. Нередко трансформируется в атопический дерматит [2, 11, 14, 15].
Экзема сосков молочных желез
Экзема сосков молочных желез является следствием травмы сосков во время вскармливания ребенка, но в некоторых случаях этиологию невозможно определить. Она характеризуется незначительной эритемой, слабо выраженной инфильтрацией, мокнутием и наличием серозно-геморрагических корок, возможно появление пустул и трещин. Обычно патологический процесс имеет двухсторонний характер и не сопровождается уплотнением сосков [2].
Профессиональная экзема
Профессиональная экзема развивается под действием производственных аллергенов. К профессиональным аллергенам относится сплавы металлов, соединения ртути, пенициллин и полусинтетические антибиотики, эпоксидные смолы, синтетические клеи. При профессиональной экземе развивается реакция гиперчувствительности замедленного типа. Клиническая картина имеет все признаки обычной экземы. Профессиональная экзема развивается в основном на открытых участках кожи, в местах контакта с раздражителем. При исчезновении этиологического фактора заболевание быстро разрешается [11, 16].
Паратравматическая экзема
Паратравматическая экзема развивается в области послеоперационных рубцов, в местах неправильного наложения гипсовых повязок, на местах остеосинтеза. Клинически возникает островоспалительная эритема, появляются папулы или пустулы, с дальнейшим образованием корок. Возможно отложение гемосидерина в пораженных тканях [2].
Диагностика основывается на данных анамнеза и клинической картины заболевания. Проводятся лабораторные исследования: биохимический анализ крови с определением АЛТ, АСТ, триглицеридов, общего белка, креатинина, общего билирубина, глюкозы; общий анализ крови; клинический анализ мочи; определение уровня общего IgE в сыворотке с помощью ИФА; кожные пробы; определение антител к антигенам лямблий, аскарид, токсокар и других; гистологическое исследование биоптатов кожи проводится по показаниям с целью дифференциальной диагностики. Диагноз профессиональной экземы подтверждается кожными пробами с предполагаемыми профессиональными раздражителями. Постановка диагноза, обследование и лечение больного экземой зависят от распознавания экзематозных изменений на коже, определения остроты процесса и характеристики высыпаний с целью классификации имеющихся у пациента форм экземы. По показаниям назначаются консультации других специалистов — эндокринолога, аллерголога, терапевта, гастроэнтеролога [2].
При истинной экземе дифференциальную диагностику проводят с пиодермией, аллергическим контактным дерматитом, атопическим дерматитом, токсикодермией. Дифференциальный диагноз монетовидной экземы проводят с бляшечным парапсориазом, розовым лишаем, себорейной экземой. Себорейную экзему дифференцируют от колликулярного дискератоза Дарье, болезни Девержи. Микробную экзему дифференцируют со стрептодермией, контактным аллергическим дерматитом, лейшманиозом. Дифференциальную диагностику сикозиформной экземы проводят с вульгарным сикозом. Дисгидратическую экзему необходимо отличать от пустулезного бактерида, дерматомикозов, ладонно-подошвенного псориаза, пустулезного псориаза ладоней, хронического акродерматита Аллопо [6, 10, 14, 15, 17, 18].
При лечении в острой стадии экземы применяют антигистаминные препараты первого поколения. Глюкокортикостероидные препараты применяют при наличии выраженного воспаления. При выраженном кожном зуде назначают транквилизатор с антигистаминным действием. При наличии выраженной экссудации назначают детоксикационную терапию. При наличии микробной экземы, вторичного инфицирования, лимфангоита, лимфаденита, повышения температуры применяют антибактериальные препараты. При тилотической экземе в случаях выраженной инфильтрации, гиперкератоза и/или торпидности к проводимой терапии рекомендуется назначение ретиноидов.
Применяются примочки с 1% раствором танина, 2% раствором борной кислоты, 0,25% раствором серебра нитрата, ванночки с 0,01–0,1% раствором калия перманганата, раствором Циндола 1–2 раза в сутки в течение 4–7 дней. Антисептические наружные препараты (раствор бриллиантового зеленого спиртовой 1% или Фукорцин спиртовой раствор) назначают наружно на область высыпаний 2–3 раза в сутки в течение 5–14 дней. Глюкокортикостероидные препараты 1–2 раза в сутки наружно в течение 7–20 дней. По мере стихания острых воспалительных явлений используют пасты, содержащие 2–3% ихтаммол, нафталанскую нефть, 0,5–1% серу, 2–5% борноцинконафталановую пасту, 2–5% дегтярно-нафталановую пасту. Физиотерапевтическое лечение включает узкополосную средневолновую ультрафиолетовую терапию с длиной волны 311 нм, 4–5 раз в неделю, на курс от 25 до 30 процедур. При соблюдении диеты из рациона больных экземой исключаются яйца, цитрусовые, мясо птицы, жирные сорта рыбы, мясные бульоны, цельное молоко, орехи, газированные напитки, красные вина, морепродукты [2].
Таким образом, экзема является одним из наиболее часто встречающихся заболеваний, возникающих в результате действия как внешних, так и внутренних факторов. Сложность патогенеза экземы предусматривает комплексный подход к ее лечению с учетом степени выраженности процесса, формы заболевания, состояния внутренних органов и систем, что требует индивидуального подхода к ведению и лечению больных.
Литература
*ГБОУ ДПО КГМА МЗ РФ, Казань
**ГАУЗ РККВД, Казань
Современные особенности клиники, диагностики и терапии больных экземой Л. А. Юсупова, Е. И. Юнусова, З. Ш. Гараева, Г. И. Мавлютова, Е. В. Бильдюк, А. Н. Шакирова
Для цитирования: Лечащий врач № 6/2018; Номера страниц в выпуске: 85-87
Теги: дерматоз, воспаление, этиология, факторы риска
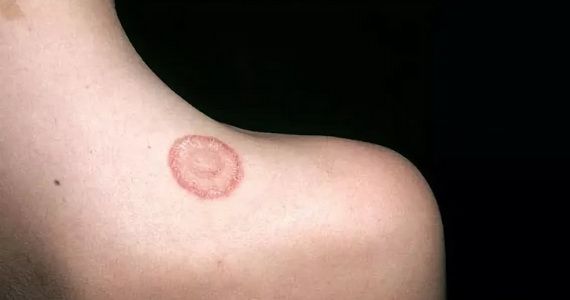
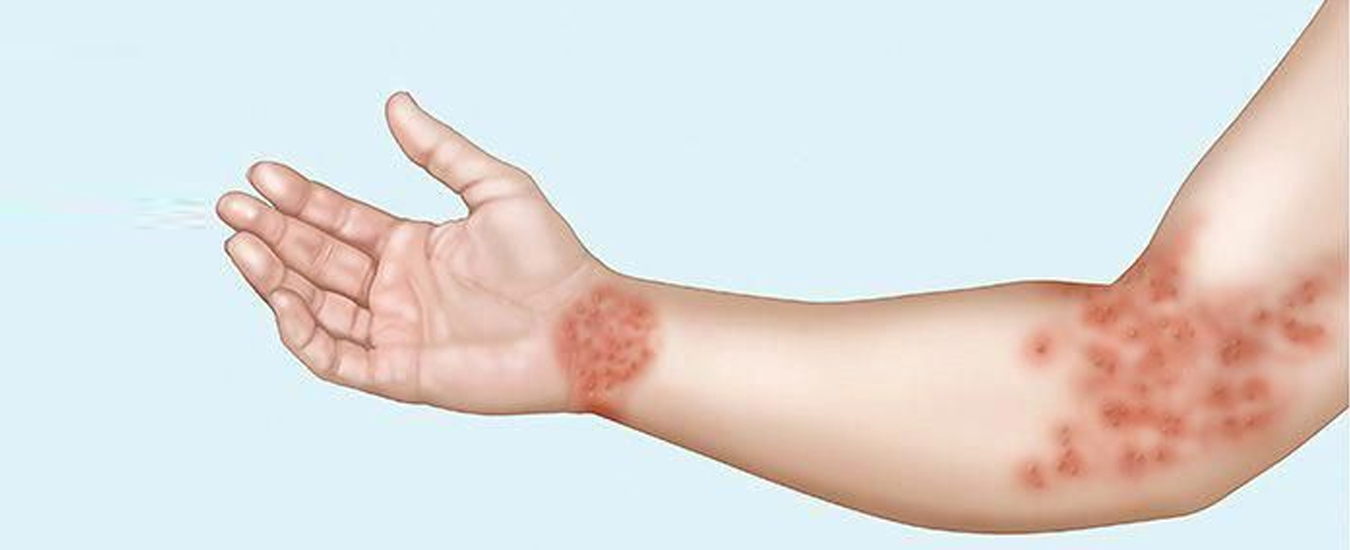
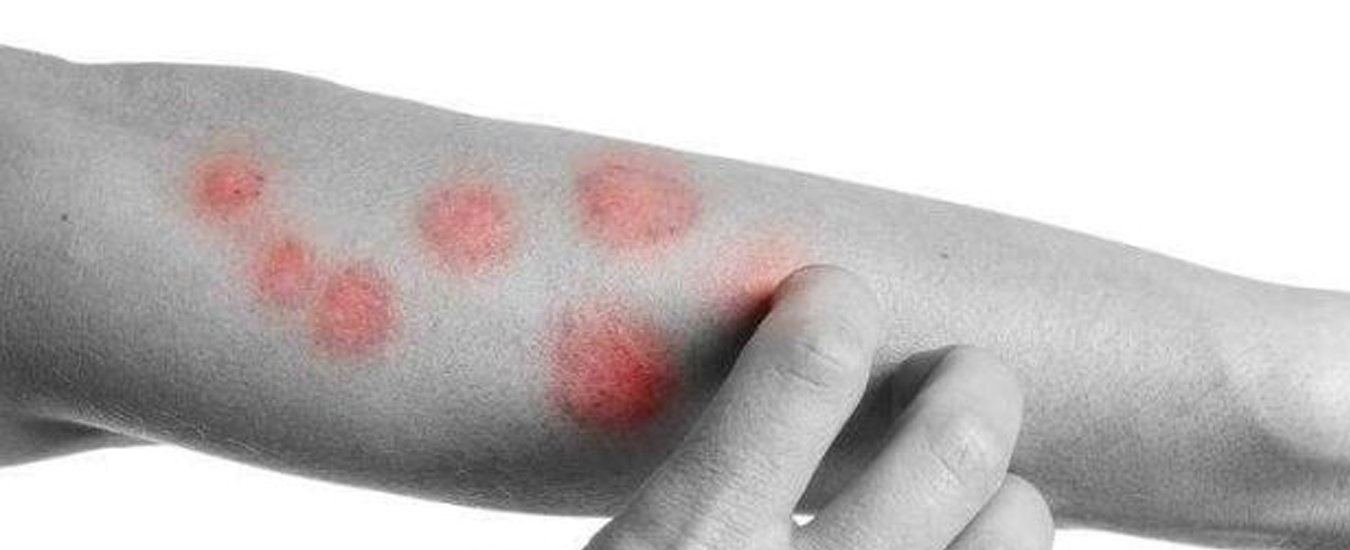
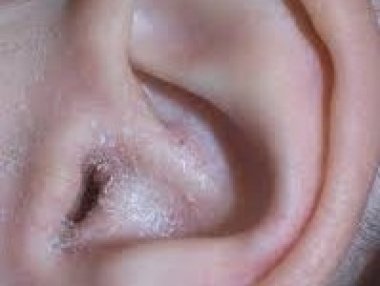
Нуммулярная экзема, особый вариант дерматита, причины которого только изучаются, отличается кожными элементами, напоминающими монеты, что можно видеть на фото. Она поражает как детей, так и взрослых. Это хроническое состояние, которое без лечения может длиться неделями и месяцами, персистировать и усугубляться с течением времени. Характерно и то, что даже после очищения тела от сыпи, болезнь может вернуться, случаются новые обострения. Поговорим о патологии подробнее.
Нуммулярная экзема на фото
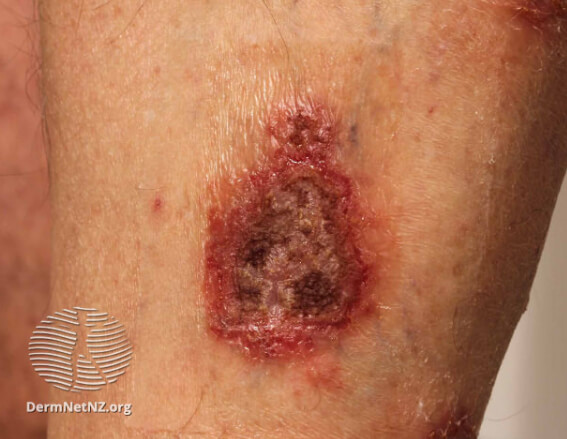
Нуммулярная экзема инфицированная
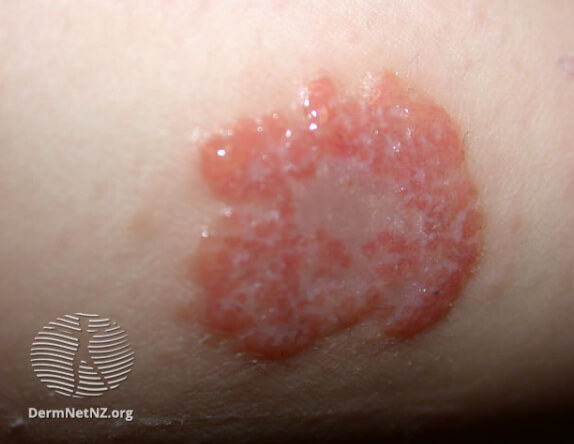
Нуммулярная экзема элемент сыпи
Нуммулярная экзема на кисти
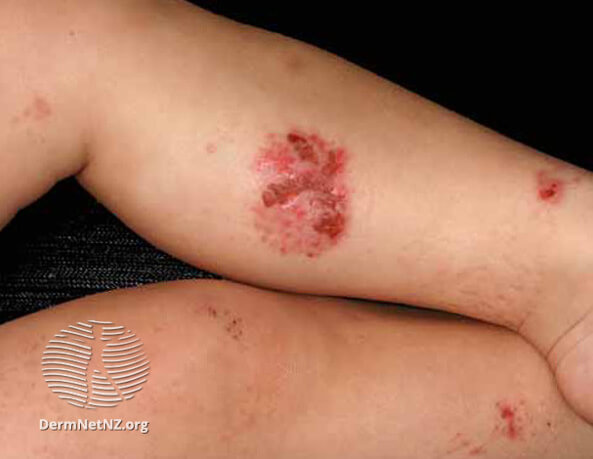
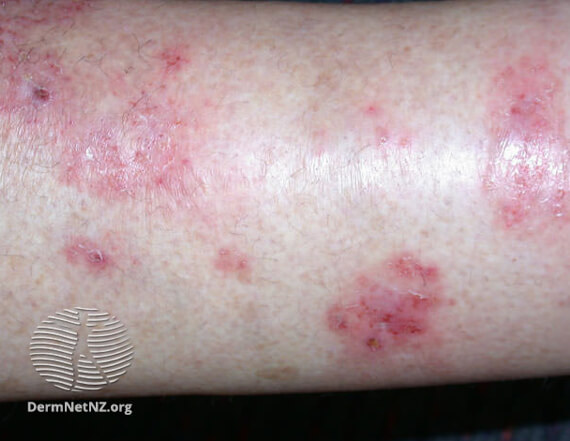
Нуммулярная экзема на ноге
Нуммулярная экзема на ноге
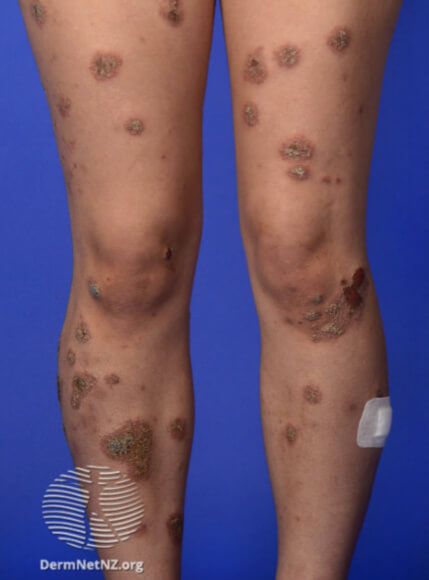
Нуммулярная экзема на ногах
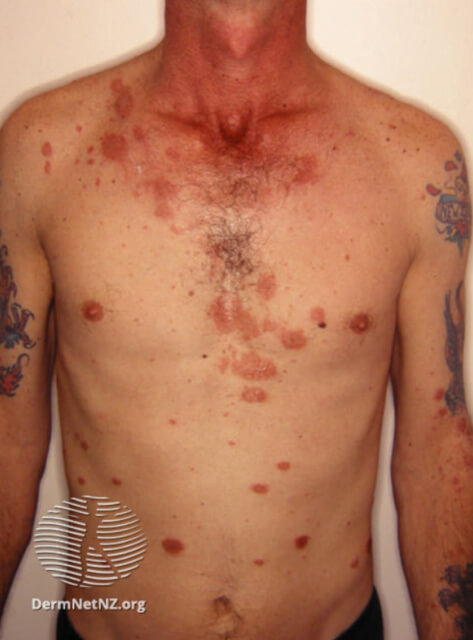
Нуммулярная экзема на теле
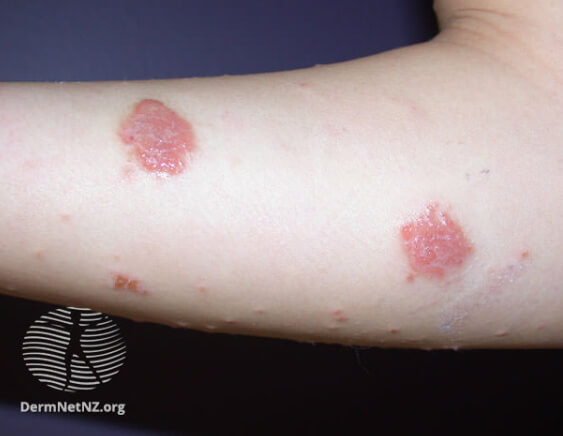
Нуммулярная экзема на предплечье
Причины нуммулярной экземы
Замечено, что с этой болезнью связана чрезвычайная сухость кожных покровов, и это может быть одной из причин. Сухой, обезвоженный эпителий не может обеспечить эффективный барьер от субстанций, с которыми он приходит в соприкосновение. Из-за этого даже безопасные в обычной жизни химические соединения выступают в роли ирритантов и вызывают раздражение. По сути дела, любой компонент средств косметики или ежедневного ухода может оказаться триггером.
Такой тип дерматита, как контактный, является фоновым заболеванием, и может играть роль в развитии нуммулярного.
Также сопутствовать этой патологии может атопическое воспаление кожи, которое обусловлено генетически и часто сочетается с бронхиальной астмой и сезонной аллергией на пыльцу растений. Однако, сам по себе дискоидный дерматит не передается по наследству.
Возможные провоцирующие факторы:
Обострение может быть вызвано минимальным повреждением кожного покрова, например:
● импетиго (гнойничковое заболевание)
Варикозное расширение вен с отеками и трофическими язвами тоже может благоприятствовать этой патологии.
Предрасполагающим условием является хронический алкоголизм, особенно у мужчин старше пятидесяти лет. Он в разы повышает риски.
Также прием некоторых лекарств ассоциирован с этим типом дерматологического заболевания. Дискоидные пятна появляются при приеме следующих медикаментов:
Значительно усиливаются признаки в сухом и холодном климате. Особенно это выражено зимой. Морозный воздух на улице содержит очень мало воды, а в помещениях он пересушен отопительными приборами. Часто недуг обостряется в зимнее время.
В теплой и влажной атмосфере, напротив, состояние улучшается, кожа очищается.
Симптомы нуммулярной экземы
Первый признак дискоидной, или нуммулярной экземы – это группа округлых плоских пятен или бугорков на той или иной части тела, внешне напоминающих монеты. Они быстро увеличивается в количество и размерах и объединяются, формируя более крупные пятна, размер которых варьирует от нескольких миллиметров до сантиметров. На светлой, бледной коже эти пятна будут иметь светло-розовый или красный цвет. На более смуглой поверхности они могут быть тёмно-коричневыми, или принимать более бледный оттенок, чем окружающие ткани.
Изначально, эти пятна бывают отечными, они покрыты мелкими пузырьками с прозрачной жидкостью, характерно истечение отделяемого и мокнутие. Также, имеется тенденция к интенсивному зуду, который становится ещё более выраженным в ночные часы.
Постепенно пораженные участки становятся сухими, они покрываются засохшими корками, шелушатся, на них образуются микроповреждения. Центральные области пятен могут очищаться, оставляя светлую, здоровую кожу, с зоной поражения вокруг, в виде кольца. Это напоминает грибковую инфекцию эпителия.
Иногда пятно дискоидной экземы бывает только одно, но у большинства людей элементов сыпи несколько, а поверхность между ними сухая и шелушится.
Болезнью может быть затронута практически любая область на теле человека:
Лицо и кожа головы не затрагиваются этой формой экземы.
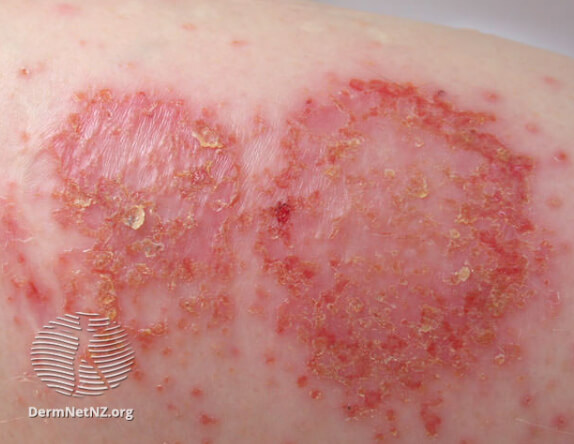
Иногда при нуммулярном дерматите через трещины и нарушения целостности покрова попадает инфекция, и развиваются бактериальные осложнения. Вот некоторые признаки инфицирования, которые должны насторожить и являются поводом для визита к врачу.
● Из пятен выделяется большое количество жидкости,
● Отделяемое становится мутным, желтоватым или зеленоватым,
● Высыпания покрываются желтыми корками,
● Область вокруг пятен становится горячей, появляется отек, боль и чувствительность к прикосновениям,
● Поднимается температура, знобит.
Нуммулярная экзема на ногах
Недостаточность венозных клапанов, застой крови в ногах, варикоз часто сопровождаются появлением нуммулярных высыпаний на ногах. Связано это с замедлением кровотока в конечностях. Плохая работа вен ведет к тому, что венозная кровь не оттекает от ног, а под действием силы тяжести накапливается, давит изнутри на венозную стенку и просачивается в ткани. Развивается отек, который, в свою очередь, сдавливает капилляры и не дает кислороду поступать к клетками, что ведет к гипоксии и замедлению обмена веществ. Плохо начинают выполнять свою функцию клетки иммунитета, затруднена работа сальных и потовых желез, наступает истончение, атрофия дермы. Появляются язвы, механические повреждения эпителия. Создаются благоприятные условия для дискоидного дерматита.
Элементы сыпи, которыми проявляется нуммулярная экзема, очень похожи на таковые при грибковом процессе на ногах. Они округлые, розоватые, с яркими краями и бледным шелушащимся центром. Отличие заключается в том, что для микоза характерен рост пятен, а также это инфекционное заболевание, которое передается от человека к человеку через контакт или при пользовании общей одеждой и предметами быта. Грибок любит влажные условия, поражает спортсменов, особенно если они не принимают душ, не меняют одежду после тренировки, не просушивают стопы, посетителей бассейнов, людей с повышенной потливостью. Дискоидная патология, наоборот, как уже обсуждалось выше, имеет тенденцию к пораженной сухостью коже.
Для уточнения диагноза и подбора правильного лечения необходимо обратиться к врачу, чтобы он провел осмотр, выполнил анализы и принял решение о происхождении высыпаний. Он осматривает повреждения под лампой Вуда, в свете которой грибок издает специфическое зеленоватое свечение. Также в неясных случаях берут соскоб ткани, окрашивают, рассматривают под микроскопом, высевают на питательную среду.
Лечение нуммулярной экземы
После установки точного диагноза, врач назначает необходимые лекарства, чтобы снять обострение, облегчить состояние и избавиться от высыпаний. Кроме медикаментов, если диагностирован нуммулярный дерматит, или дискоидная экзема, важны и правила ухода за кожей, и немедикаментозное лечение.
● Антибиотики призваны бороться с бактериальной инфекцией, если она осложняет течение дерматита.
● Вспомогательные комбинированные средства с увлажняющими, смягчающими, противовоспалительными и регенерирующими ингредиентами способствуют скорейшему улучшению состояния.
Профилактика нуммулярной экземы
Поддержание чистоты и нужного уровня увлажнение кожи с одной стороны, помогает облегчить симптомы текущего состояния, с другой стороны – предотвратить новые обострения. Это лучшие меры профилактики.
● Использование мягких моющих средства вместо мыла, которые меньше высушивают эпителий.
● Водные процедуры должны быть кратковременные, принимайте душ не дольше 10-15 минут, в слегка тёплой воде, чтобы не смыть защитную стальную смазку и не вызывать сухость.
● Нанесение увлажняющих продуктов, которые не содержат отдушек. Это помогает защитить кожу от повреждений. Помогают такие компоненты, как увлажняющие масла для тела и вазелиновое масло.
● Поддержание правильного микроклимата в комнате, где проводится большее часть суток. Среда должно быть прохладной и влажной. При необходимости нужно использовать увлажнитель воздуха. Необходимо помнить, что кондиционированный воздух всегда сухой, кондиционер и система климат контроля вытягивают влагу из атмосферы.
● Ношение одежды из мягких, натуральных тканей, таких, как хлопок, уменьшает раздражение кожи. Шерсть, а также синтетика могут негативно влиять на состояние эпителия при склонности к дискоидной экземе.
● Поверхность тела нужно защищать от малейших повреждений, потому что этот вид дерматита часто начинается от микротравм. Носите защитные перчатки, используйте удобную, не натирающую обувь, а от укусов насекомых защитит подходящая одежда и репелленты.
● Ни в коем случае нельзя расчесывать кожу при склонности к этой болезни. При любом зуде есть вероятность повреждения эпителия и провоцирования обострения. Особенно опасно чесать уже имеющиеся пятна экземы. Стригите ногти коротко, носите перчатки, просите окружающих, близких людей, чтобы они напоминали вам, что чесаться запрещено.
● При проблемах с венами, варикозном расширении, проблемах с микроциркуляции в нижних конечностей, нужно вовремя лечить эти состояния.
Читайте также
Мозолевидная экзема (роговая, тилотическая экзема) – нейроаллергическое заболевание, при котором страдает кожа кистей рук и стоп. Появляется сильный зуд, верхний слой кожи (роговой) в этих местах уплотняется, трескается, образуются мозоли, отчего это кожное заболевание и имеет столько названий.
По статистике более 80% случаев дерматологических заболеваний возникают у людей с нарушениями вегетативной нервной системы. К основным причинам патологических процессов относят целый ряд факторов, среди которых хронические инфекции, гормональный дисбаланс, генетическая склонность к аллергии и др.
Экзема – это острое или хроническое рецидивирующее заболевание кожи, характеризующееся воспалением и появлением многочисленных папул, напоминающих пузырьки кипящей воды. Папулы сливаются друг с другом и лопаются, оставляя после себя глубокие мокнущие раны. Экзема – достаточно распространенное заболевание, по статистике, в мире им страдает до 10 % населения, в основном пациенты – женщины 25-45 лет.
Экзема – хроническое аллергическое кожное заболевание, имеющее различные формы. Основными симптомами экземы являются покраснение кожи, зуд, жжение; кожный покров покрывается мелкими пузырьками с жидкостью, которые, лопаясь, превращаются эрозии, покрытые корками. Экзема проявляется на разных участках тела, в том числе на руках и локтях. Если посмотреть на фото, начальная стадия экземы на локтях выглядит как покраснение кожи. Однако для постановки правильного диагноза необходимо обратиться к врачу дерматологу.