что такое нмг при беременности в медицине
Что такое нмг при беременности в медицине
Разжижают кровь? Предотвращают выкидыш? Снижают риск осложнений?
От своих пациенток, планирующих или уже вступивших в беременность и получивших назначения низкомолекулярных гепаринов, я слышу фразы про «разжижение густой крови» и про «улучшить гемостаз». Причем, при расспросе часто выясняется, что такие фразы они подхватили у медработников. Медсестра берет кровь на анализ и ахает: «Ой, какая у Вас густая кровь, никогда такой не видела!». Доктор, глубокомысленно посмотрев на непонятные закорючки в 20 генетических тестах и полдюжине тестов коагулограммы и увидев понятные слова «мутация» и выделенные жирным цветом циферки, выходящие за границы референсного интервала, заявляет: «Да, гемостаз пошаливает. Свертываемость высокая, да и мутации…»
Ну и все. Дальше любые «положительные» изменения в анализах будут свидетельством правильности назначений и успехе лечения, а «отрицательные» (не говоря об осложнениях беременности) – свидетельством коварства и тяжести болезни.
А, собственно, чего обычно люди хотят от беременности? Осмелюсь предположить: чтобы она протекала без осложнений и родился доношенный здоровый ребенок. В принципе, наплевать на то, что там происходит в анализах, если все идет и завершается хорошо. Здоровый ребенок в итоге и отсутствие осложнений – это важные исходы (критерии, «конечные точки»), а анализы – это второстепенные («суррогатные»). Давайте одним глазом заглянем на кухню научной медицины, в базу данных PubMed – что там есть интересного по этой проблеме с точки зрения основных, клинических исходов?
Назначение гепаринов при беременности теоретически может преследовать 2 цели.
Венозные тромбоэмболические осложнения трогать не будем.
Применение НМГ у женщин с повторяющейся невынашиваемостью беременности. Рандомизированное многоцентровое исследование в нескольких госпиталях Германии и Австрии.
Ann Intern Med. 2015 May 5;162(9):601-9. Low-molecular-weight heparin for women with unexplained recurrent pregnancy loss: a multicenter trial with a minimization randomization scheme. Schleussner E и др.; ETHIG II group.
Как пишут авторы: ежедневные инъекции НМГ часто назначаются женщинам с необъясненной повторяющейся потерей беременности, хотя доказательства пользы такой лечебной тактики вызывают вопросы.
Наблюдение проведено за 449 беременными. 2 группы беременных, одним давали мультивитамики, другим мультивитаминки + далтепарин (Фрагмин)
Разницы по донашивании беременности до срока в 24 недели, рождении живого ребенка и развитию поздних осложнений беременности не найдено.
Донашивание не менее чем до 24 недель
Внутриутробная гибель плода
Осложнения беременности (преэклампсия, HELLP- синдром
Задержка внутриутробного равзития, плацентарная недостаточность
Вывод: применение НМГ у женщин с повторной невынашиваемостью не увеличивает вероятность вынашивания беременности и рождения здорового ребенка.
НМГ снижают риск плаценто-зависимых осложнений беременности. Метаанализ результатов 6 РКИ.
Абстракт начинается с фразы: «35 летняя женщина с тяжелыми плаценто-ассоциированными осложнениями двух прошедших беременностей задает вопрос: помогут ли низкомолекулярные гепарины предотвратить плаценто-зависимые осложнения в следующую беременность?» Для ответа на этот вопрос авторы предприняли метаанлиз найденных в базе Medline, OVID и Кохрейновском регистре РКИ исследований на эту тему.
Итог исследования:
НМГ снижают риск плаценто-зависимых осложнений беременности. Тяжелые плаценто-зависимые осложнения (преэклампсия, невынашивание на сроке более 20 недель, преждевременные роды, низкий вес при рождении) в группе применения НМГ развились у 18,7% беременных, в группе без НМГ – у 42,9%. (Всего наблюдалось 848 беременных).
Как видим, ни о каких анализах для оценки рисков и для принятия решения назначать или нет антикоагулянты опять речь не идет. Оценка риска опять строится на анамнезе. И НМГ в определенных ситуациях крайне важны! Но только не для того, чтобы «разжижать кровь».
флеболог Илюхин Евгений
Применение низкомолекулярных гепаринов в акушерской практике
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
ММА имени И.М. Сеченова
Д о настоящего времени тромбозы и тромбоэмболические осложнения остаются основной причиной смерти в большинстве развитых стран. Только в США от артериальных и венозных тромбозов ежегодно погибает около 2 млн человек и приблизительно такому же числу больных ежегодно удается пережить эпизоды глубоких венозных тромбозов, тромбоэмболий, цереброваскулярных тромбозов, транзиторных ишемических атак, коронарных тромбозов, тромбозов сетчатки и т.д. Даже от злокачественных новообразований погибает приблизительно в четыре раза меньше больных. Это свидетельствует о том, что тромбозы являются экстраординарной причиной заболеваемости и смертности населения, в том числе и материнской. По обобщенным данным мировой литературы, на 1000 родов приходится 2-5 тромботических осложнений. 50% всех венозных тробмоэмболических осложнений возникают у женщин в возрасте до 40 лет и, как правило, они связаны с беременностью.
| На 1000 родов приходится 2-5 случаев тромботических осложнений. |
Таким образом, тенденция к стазу крови в сочетании с гиперкоагуляцией создает условия, благоприятствующие повышенному риску тромбообразования.
Дополнительными факторами риска по тромботическим осложнениям могут служить возраст (старше 35 лет), сердечно-сосудистая патология, эндокринные нарушения, гестоз, заболевания почек, гнойно-септические заболевания, а также ряд острых состояний (отслойка плаценты, эмболия околоплодными водами, длительная задержка мертвого плода в матке и др.). Гиперкоагуляция сменяется внутрисосудистым свертыванием крови, проявляющимся различными формами синдрома диссеминированного внутрисосудистого свертывания (ДВС).
Следует отметить, что расширение показаний к кесареву сечению также сопряжено с повышенным риском тромбоза вследствие хирургического вмешательства, значительного изменения метаболизма, травмы, попадания тромбопластических субстанций в кровоток, иммобилизации, замедления венозного кровотока и пр.
Особое место среди факторов риска по тромбоэмболическим осложнениям занимают гнойно-септические процессы в области малого таза, так как в патологический процесс вовлекаются подвздошные, яичниковые, маточные вены, что может осложниться бактериальной легочной эмболией. При этом повышенная концентрация высокодисперсных белков плазмы (в частности, фибриногена) дополнительно опосредует повышенную структурную гиперкоагуляцию.
За последнее десятилетие клиническая картина обогатилась возможностями выяснения ряда ранее не известных патогенетических форм тромбоза: иммунных, а также генетических или так называемых наследственных дефектов гемостаза, предрасполагающих к тромбозу.
К иммунным формам относят тромбоз, обусловленный гепарин-индуцированной тромбоцитопенией (ГИТ), тромбоз, связанный с циркуляцией антифосфолипидных антител при антифосфолипидном синдроме, а также сравнительно недавно открытую новую форму иммунного тромбоза, обусловленного аутоантителами к фактору Виллебранда. При всех иммунных тромбозах независимо от генеза происходит внутрисосудистая агрегация тромбоцитов.
В последние годы значительно изменился взгляд на патогенез иммунных тромбозов. Если предыдущие концепции сводились к ингибиции патофизиологически важных естественных антитромботических агентов (антигенов) антителами, то в настоящее время основную роль отводят связыванию антител через различные протеины с клетками крови (тромбоциты и др.) или мембраной эндотелиальных клеток с последующей активацией протромботических механизмов этими клетками через их FcgRII-рецепторы или через комплементарный каскад.
Наиболее изученными на сегодняшний день считаются механизмы возникновения гепарининдуцированной тромбоцитопении и тромбоза, обусловленного ГИТ.
Различают 2 типа ГИТ: наиболее частый I тип имеет раннее начало, сопровождается легкой тромбоцитопенией, возможно, связанной со способностью фракций гепарина (в основном нефракционированного), не обладающих антикоагулянтной активностью, усиливать небольшую активность тромбоцитов; тип II обусловливает спорадические, изолированные случаи тяжелой тромбоцитопении с поздним началом, иммуноспровоцированные и часто ассоциирующиеся с катастрофическим тромбозом.
В основе лечения тромбофилических состояний и ДВС-синдрома лежит устранение непосредственной причины их возникновения (например, антибиотикотерапия при гнойно-септических процессах), а также воздействие на основные звенья патогенеза. Целый ряд состояний в акушерстве диктует необходимость проведения профилактических мер.
Показания к профилактике тромбоэмболических осложнений во время беременности и в послеродовом периоде:
• беременные в возрасте старше 35–40 лет
• беременные с экстрагенитальной патологией, особенно с заболеваниями сердечно-сосудистой системы и почек
• повторнобеременные с отягощенным акушерским анамнезом (гнойно-септические заболевания, антенатальная гибель плода, задержка развития плода, нефропатия, преждевременная отслойка нормально расположенной плаценты)
• наличие в анамнезе тромбозов и тромбоэмболий
• беременные, которым показана операция при беременности
• осложненное течение беременности, родов и послеродового периода: (нефропатия, преждевременная отслойка нормально расположенной плаценты, эмболия околоплодными водами, гнойно-септические заболевания, массивные гемотрансфузии)
• острые тромбозы и тромбоэмболии
• генетические формы тромбофилии.
Критериями противотромботической терапии в акушерской практике являются ее эффективность и безопасность для матери и плода. Из всего арсенала противотромботических средств (непрямые и прямые антикоагулянты, антиагреганты, тромболитики) препаратами выбора были и остаются гепарин натрий и его производные. В акушерской практике гепарин натрий занимает особое место в связи с немедленным антикоагулянтным эффектом, существованием антидота, легкостью управления дозой, отсутствием тератогенного и эмбриотоксического эффектов. Непрямые антикоагулянты проходят через плаценту и обладают тератогенным и эмбриотоксическим эффектами. В исключительных случаях их применение ограничено II триместром беременности, когда органогенез завершен.
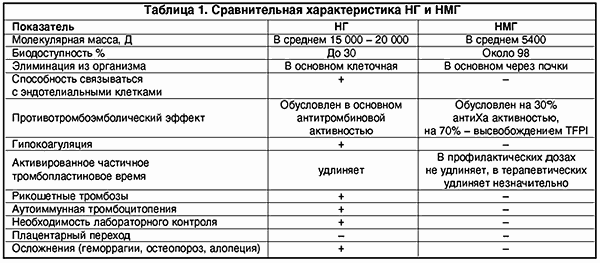
Однако, несмотря на множество преимуществ, обычный нефракционированный или высокомолекулярный гепарин обладает рядом нежелательных побочных свойств, которые в основном предопределены его структурой. Нефракционированный гепарин (НГ) представляет собой смесь кислых макромолекулярных цепей сульфатированных анионов мукополисахаридов с высоковариабельной молекулярной массой от 4000 до 40 000 Д.
Вследствие гетерогенности структуры НГ имеет биодоступность лишь 30%, так как связывается с множеством белков, клеток (макрофаги, клетки эндотелия и т.д.). Кроме того, НГ подвержен влиянию антигепаринового фактора тромбоцитов (фактор IV), образуя комплекс гепарин-фактор. Это чревато возникновением гепариновой иммунной тромбоцитопении в результате образования антител к этому комплексу (наиболее опасная форма тромбоза).
Одним из нежелательных эффектов гепарина натрия является истощение АТ III при длительном его применении в больших дозах, что также может вызвать состояние гиперкоагуляции и стать причиной тромбоза. Понятно, что увеличение дозы гепарина натрия в такой ситуации не приводит к антикоагулянтному эффекту.
Последние 5-7 лет в клиническую медицину активно внедряются низкомолекулярные гепарины (НМГ), зарекомендовавшие себя с лучшей стороны, так как в большинстве случаев проявляют большую противотромботическую активность и достоверно гораздо более низкую выраженность геморрагических осложнений и других побочных эффектов.
НМГ получают путем деполимеризации НГ, их молекулярная масса колеблется в пределах от 4 до 8 кД. Деполимеризацию можно осуществить химическим, ферментным и физическим методом (g-излучение).
Изменение структуры молекулы гепарина, т.е. уменьшение молекулярной массы почти в 3 раза, повлекло за собой и изменения фармакодинамики и фармакокинетики. НМГ имеют более высокую биодоступность, чем НГ (около 98%), больший период полужизни. НМГ меньше связываются с различными белками, клетками. В отличие от НГ их почечный клиренс значительно преобладает над клеточным (что важно учитывать у больных с почечной недостаточностью). Кроме того, НМГ в гораздо меньшей степени, чем НГ, связываются с клетками эндотелия, что также обеспечивает длительную циркуляцию в плазме (в 2-4 раза дольше).
НМГ не обладают антитромбиновым свойством и, следовательно, не вызывают гипокоагуляции. Противотромботический эффект НМГ в основном зависит от его влияния на фактор Ха.
Однако если в состав НМГ входят фракции с молекулярной массой более 5400 Д, что эквивалентно более чем 18 дисахаридным остаткам, то также проявляется анти-IIa-активность. Так, у одного из наиболее ранних НМГ, надропарина кальция, молекулярная масса которого в среднем 4500 Д, благодаря фракциям с молекулярной массой больше 5400 Д соотношение анти-IIa- и анти-Ха-активности равно 1:4.
НМГ способствуют также активации фибринолиза путем освобождения из эндотелия тканевого активатора плазминогена t-PA; кроме того, они меньше подвержены действию антигепаринового фактора IV тромбоцитов и, соответственно, реже вызывают гепариновую иммунную тромбоцитопению.
Прогресс в области гемостазиологии показал, что в генезе большинства тромботических явлений огромную роль играют активация внешнего пути свертывания и выделение в кровь тканевого фактора (ТФ). Этот механизм преобладает во время беременности, в перинатальном, послеоперационном периодах, при гнойно-септических заболеваниях, антифосфолипидном синдроме (АФС), ожирении, онкологических и множестве сердечно-сосудистых заболеваний, а также при ряде связанных с ними состояний: пороках сердца, кава-фильтре, чрескожной транслюминальной коронарной ангиопластике, тромбоэмболии легочной артерии, дистресс-синдроме легких, отслойке плаценты, эмболии околоплодными водами и др.
TFPI-фактор, или липопротеин-ассоциированный ингибитор коагуляции (LACI-фактор), является мощным естественным ингибитором внешнего пути свертывания. НМГ способны значительно повышать его уровень в крови. TFPI-фактор контролирует обусловленный фактором Ха механизм отрицательной обратной связи и ингибирует ряд комплексов, которые через образование протромбиназы ведут к генерации тромбина и затем фибрина.
TFPI имеет и другие фармакологические свойства, как потенциальное антитромботическое средство: это ингибитор образования протеаз, прямой ингибитор фактора Ха и эластазы, ингибитор, обусловленный ТФ активации тромбоцитов и макрофагов; он взаимодействует с липопротеинами низкой плотности с изменением их патогенетической роли (особенно при атеросклерозе), взаимодействует с эндотелием сосудов, обеспечивает модуляцию эндогенных гликозаминогликанов, нейтрализует эндогенно образующийся ТФ.
В нормальных физиологических условиях TFPI синтезируется в микроваскулярном эндотелии и в небольших количествах мегакариоцитами и макрофагами и не синтезируется нормальными гепатоцитами или эндотелием крупных сосудов. Незначительные количества TFPI исходят из фибробластов, но при активации этих клеток уровнь TFPI повышается в 6-8 раз.
Возвращаясь к эффектам НМГ, следует отметить, что независимо от патогенетического механизма тромбозов общим для них является активация тромбинового пути, и преимуществом НМГ является их способность препятствовать образованию тромбина. Если учесть меньшую зависимость противотромботического эффекта НМГ от уровня АТ III, чем у НГ, то можно думать о применении НМГ у больных с дефицитом АТ III.
В отличие от НГ, благодаря меньшей молекулярной массе и большей биодоступности, НМГ дольше циркулируют в крови и обеспечивают продолжительный противотромботический эффект в значительно меньших суточных дозах. Возможно однократное подкожное введение препарата в сутки: препараты не вызывают образования гематом в области инъекций.
НМГ не вызывают гипокоагуляции, поскольку противотромботический эффект направлен на ингибцию Ха-фактора и внешнего пути свертывания крови; в гораздо меньшей мере подвержены влиянию антигепаринового фактора 4 тромбоцитов, соответственно крайне редко вызывают тромбоцитопению и не обусловливают иммунных тромбозов (табл. 1).
Учитывая механизм действия НМГ и результаты их применения в широкой клинической практике, большинство исследователей считают, что нет необходимости в лабораторном контроле при использовании НМГ в профилактических целях. Тем не менее оценку их антикоагулянтного эффекта можно проводить по анти-Ха-активности. Биологические методы контроля терапии НГ и НМГ с учетом их действия на различные компоненты системы гемостаза представлены в таблице 2.
До появления НМГ контроль терапии преследовал цель обеспечения адекватной дозы НГ во избежание опасных геморрагических осложнений. При применении НМГ практически не существует проблемы гипокоагуляционных эффектов. Однако, весьма актуален контроль эффективности препарата. Для этой цели можно использовать такие маркеры тромбофилии, как комплекс тромбин-антитробмин, фрагмены F1+2 протромбина и особенно продукты деградации фибрина-фибриногена. Маркеры внутрисосудистого свертывания крови и тромбофилии представлены в таблице 3.
Установление отсутствия трансплацентарного перехода НМГ открыло большие возможности широкого применения его в акушерской практике, особенно у беременных с заболеваниями сердечно-сосудистой системы, с АФС и при ряде состояний, сопровождающихся тромбофилией и внутрисосудистым свертыванием крови. Преимущественное воздействие НМГ на внешний путь свертывания крови открывает заманчивую перспективу лечения эндотелиальных изменений при гестозах.
Положительным свойством НМГ (в частности, надропарина кальция) является купирование в течение 2-3 дней ДВС-синдрома у беременных с гестозами. Как правило, это сопровождается и регрессом заболевания. Однако если основные проявления гестоза не исчезают, то терапия НМГ более 1 нед нецелесообразна. Возможно, наблюдаемый положительный эффект НМГ у беременных с начальными формами гестоза обусловлен воздействием на эндотелий. Помимо стабилизирующего влияния антиагрегантов и антикоагулянтов, НМГ препятствуют экспрессии фактора Виллебранда на эндотелии.
Раствор Фраксипарина выпускается в одноразовых шприцах по 0,3, 0,4, 0,6, 1 мл. Это удобно в применении, инъекции безболезненны и не оставляют гематом. Препарат вводят под кожу брюшной стенки, что делает возможным его применение в амбулаторных условиях.
Таким образом, применение НМГ в акушерской практике открывает новые перспективы для эффективной профилактики и лечения тромбоэмболических осложнений, заболеваний, протекающих с ДВС-синдромом, а также шока и шокоподобных состояний.
Некоторые аспекты антитромботической терапии у беременных женщин
По материалам ESC Guidelines on the management of cardiovascular diseases during pregnancy 2011
Механические протезы клапанов сердца и антикоагулянтная терапия у беременных
Целью терапии является предотвращение тромбоза клапанов и их летальных последствий для матери и плода.
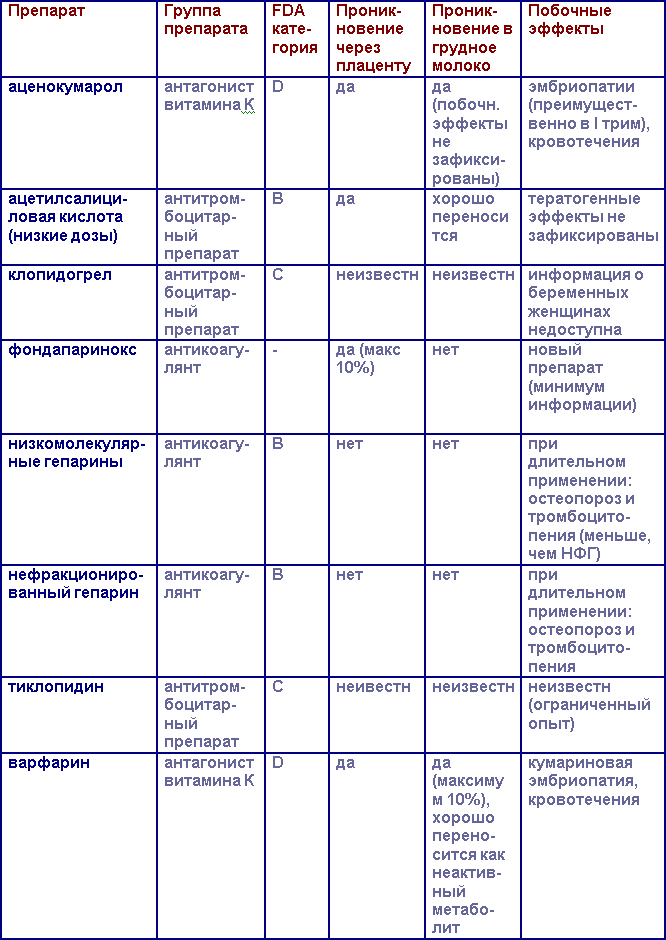
Пероральные антикоагулянты (ОАК) следует принимать до наступления беременности. НФГ или НМГ не рекомендованы к приему в течение всей беременности, поскольку такой режим терапии ассоциируется с высоким риском тромбоза протеза, а, кроме того, прием ОАК во втором и третьем триместрах беременности связан с низким риском для плода.
Поскольку ОАК значительно более эффективны в отношении профилактики тромбоза протеза клапана, в случае, если поддерживающая суточная доза варфарина Рекомендации по антитромботической терапии в случае имплантированного механического протеза клапана:
В целом, диагностические критерии ИМ сходны с таковыми у обычных пациентов, однако отрицательные зубцы Т могут появляться у беременных по другим причинам. Кроме того, повышение уровня тропонина I может иметь место как признак преэклампсии, а также в послеродовом периоде при серьезных геморрагических осложнениях с геморрагическим шоком.
В качестве медикаментозной терапии ИМ могут быть использованы бета-блокаторы и ацетилсалициловая кислота (АСК) в небольших дозах. ИАПФ, ингибиторы АРА 2 и антагонисты альдостерона противопоказаны. Четких данных в отношении тиенопиридинов нет. Клопидогрел может быть использован только в особых случаях (в частности, после стентирования) и настолько коротко, насколько это возможно. Учитывая отсутствие информации относительно ингибиторов GPIIb/IIIa, бивалирудина, прасугрела и тикагрелора, применение этих препаратов у беременных не рекомендуется.
Чрескожные коронарные вмешательства у женщин во время беременности
Если вмешательство абсолютно необходимо, оптимальным сроком его проведения является 4-й месяц беременности: к этому времени органогенез плода уже завершился, щитовидная железа плода еще не функционирует, а матка еще достаточно мала, чтобы обеспечивать максимальную дистанцию между ней и грудной клеткой.
Гепарин следует назначать в дозе 40-70 Ед/кг, целевой уровень активированного времени свертывания составляет 200 сек (не более 300 сек).
Рекомендации по ведению ОКС у беременных женщин
Кардиомиопатии и сердечная недостаточность.
Перипартальная кардиомиопатия (идиопатическая сердечная недостаточность (СН) со сниженной систолической функцией ЛЖ, развивающаяся в конце беременности или в первые месяцы по ее окончании. Это диагноз исключения.).
Пациентам показана стандартная терапия сердечной недостаточности (за исключением препаратов, влияющих на РААС, по причине их фетотоксичности).
Учитывая повышенную коагуляционную активность в течение беременности и сниженную ФВ, пациентам должна проводиться терапия ОАК или НМГ (в зависимости от периода беременности). Такая терапия показана при выявлении внутрисердечных тромбов, после эпизодов системной эмболии, а также у пациентов с МА и СН. В случае применения НМГ, должна контролироваться анти-Ха активность.
Антикоагулянтная терапия должна проводиться с осторожностью в непосредственный послеродовой период. Однако когда кровотечение остановлено у пациентов с очень низкой фракцией выброса (ФВ) левого желудочка, такая терапия обязательно должна проводиться по причине высокой частоты периферических эмболий у этих пациентов.
Лечение дилатационной кардиомиопатии проводится сходным образом.
Рекомендации по антикоагулянтной терапии при кардиомиопатиях и сердечной недостаточности у беременных женщин.
Трепетание и мерцание предсердий
Антикоагулянтная поддержка кардиоверсий проводится в соответствии со стандартной тактикой: если эпизод фибрилляции предсердий длится более 48 часов или длительность его неизвестна, варфарин (или НМГ/НФГ в I триместре) назначается по крайней мере на 3 недели до кардиоверсии и 4 недели после. В случае длительности пароксизма менее 48 часов во время кардиоверсии могут быть использованы НМГ или в/в НФГ.
Дальнейшая антикоагулянтная терапия после кардиоверсии назначается при наличии факторов риска тромбоэмболических осложнений (индексы CHADS2 или СНА2DS2VASC ≥2 баллов). В случае отсутствия структурной патологии сердца и других факторов риска тромбоэмболических осложнений (“lone atrial fibrillation”), антикоагулянтная терапия не показана, однако специально спланированных исследований у беременных на эту тему не было.
Выбор антикоагулянтного препарата зависит от срока беременности: ОАК назначаются со второго триместра беременности до одного месяца до предполагаемой даты родов, НМГ – в 1 триместре и за 1 месяц до родов. Новые антагонисты тромбина (такие как дабигатран) продемонстрировали фетотоксичность, поэтому их не следует использовать во время беременности. Монотерапия антитромбоцитарными препаратами или комбинированная терапия (клопидогрел + АСК) уступают варфарину в эффективности предотвращения тромбоэмболических осложнений.
Мерцательная аритмия, ассоциированная с клапанной патологией (нативные клапаны)
С данной патологией ассоциирован высокий риск тромбоэмболических осложнений (в частности, при тяжелом митральном стенозе). В случае выявления МА необходимо сразу назначить в/в нефракционированный гепарин (НФГ) с последующим переходом на низкомолекулярные гепарины в I и III триместрах беременности, во II триместре возможна терапия НМГ или пероральными антикоагулянтами. НМГ должны назначаться в дозе, подобранной на основании веса, с отменой за 36 часов до родов (индуцированных). В случае назначения пероральных антикоагулянтов, целевой диапазон МНО 2-2,5 (для безопасности плода).
Венозная тромбоэмболия во время беременности и послеродового периода.
Беременность и послеродовый период ассоциированы с повышенным риском венозной тромбоэмболии. ТЭЛА является одной из самых частых причин материнской смертности.
Факторы риска ВТЭ, связанной с беременностью
(Королевский Колледж Акушерства и Гинекологии):
Предсуществующие факторы риска
— повторные эпизоды ВТЭ в анамнезе
-эпизоды неспровоцированных или ассоциированных с приемом эстрогенов ВТЭ в анамнезе
-предшествующие спровоцированные эпизоды ВТЭ
-семейный анамнез ВТЭ
-известная тромбофилия (Лейденская мутация, полиморфизм гена протромбина G20210A, дефицит антитромбина III, протеинов С, S)
-сопутствующие заболевания, такие как заболевания сердца и легких, системная красная волчанка, рак, воспалительные заболевания, нефритический синдром, серповидноклеточная анемия, в/в введение препаратов)
-возраст старше 35 лет
-≥ 3 родов в анамнезе
-выраженная варикозная деформация вен
Акушерские факторы риска
-синдром гиперстимуляции яичников
-многоплодная беременность или использование репродуктивных технологий
-экстренное кесарево сечение
-плановое кесарево сечение
-наложение выходных или полостных акушерских щипцов
-длительные роды (более 24 часов)
-кровотечение в родах (кровопотеря более 1 л или гемотрансфузия)
Приходящие факторы риска
-сопутствующая системная нфекция
-хирургическое вмешательство во время беременности или в течение 6 недель после родов)
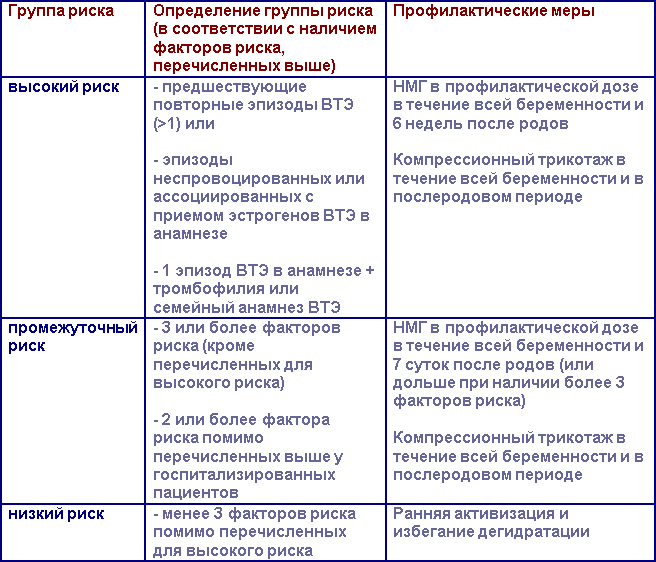
Наличие факторов риска ВТЭ должно быть оценено у всех женщин до беременности или на ранних сроках. В зависимости от типа и общего количества выявленных факторов риска выделяют 3 группы риска ВТЭ – высокий, промежуточный и низкий. Соответственно им проводят профилактические мероприятия.
Профилактика ВТЭ у беременных женщин
Препаратами выбора для профилактики и лечения ВТЭ у беременных женщин являются НМГ (они значительно реже, чем НФГ приводят к остеопорозу и, соответственно, реже вызывают переломы костей, а также реже развивается тромбоцитопения). Доза НМГ подбирается по массе тела. Нет четких рекомендаций относительно коррекции дозы у женщин с ожирением и в послеродовом периоде. Женщины с высоким риском ВТЭ (см. таблицу выше) должны получать эноксапарин 0,5 Ед/кг или дальтепарин 50 МЕ/кг дважды в день.
Лечение ВТЭ у беременных женщин
Стандартный диагностический алгоритм ВТЭ, отработанный на обычных пациентах, не вполне применим у беременных женщин, т.к. такие симптомы, как одышка и тахикардия свойственны беременным вообще, а уровень Д-димера повышается во время беременности пропорционально ее сроку.
НМГ являются препаратами выбора для лечения ВТЭ. Препарат должен назначаться и в случае предполагаемого диагноза ВТЭ до момента его исключения объективными методами.
Рекомендованная терапевтическая доза рассчитывается исходя из массы тела (эноксапарин 1 мг/кг дважды в день, дальтепарин 100 МЕ/кг дважды в день) с достижением максимальной анти-Ха активности через 4-6 часов после введения препарата 0,6-1,2 МЕ/мл.
В настоящее время неясно, необходимо ли регулярно мониторировать анти-Ха активность при лечении ВТЭ с помощью НМГ.
НФГ также не проникает через плаценту, но ассоциируется с большей частотой тромбоцитопении, остеопороза и необходимостью более частых инъекций при п/к введении. Его назначение оправдано у пациентов с почечной недостаточностью, при необходимости экстренной обратимой антикоагуляции с введением протамина, а также при лечении острой массивной ТЭЛА.
У пациентов с острой ТЭЛА с нестабильной гемодинамикой показано в/в назначение НФГ (нагрузочная доза 80 Ед/кг с последующей инфузией со скоростью 18 Ед/кг/час). АЧТВ должно контролироваться через 4-6 часов после начала терапии, изменения дозы НФГ, при стабильной скорости инфузии – по крайней мере, ежедневно. Целевой уровень АЧТВ – в 1,5-2,5 раза выше исходного (должно соответствовать уровню анти-Ха активности 0,3-0,7 МЕ/мл). После стабилизации состояния пациента и улучшения показателей гемодинамики НФГ может быть заменен на НМГ с последующей терапией в течение всей беременности. За 36 часов до индуцированных родов или кесарева сечения НМГ вновь заменяется на НФГ с его отменой за 4-6 часов до родов и возобновлением через 6 часов после родов при отсутствии геморрагических осложнений.
Ни НМГ, ни НФГ не обнаружены в грудном молоке и могут быть использованы во время грудного вскармливания.
Тромболитики относительно противопоказаны во время беременности и в послеродовом периоде за исключением пациентов высокого риска с гипотонией или шоком. Риск геморрагических осложнений (преимущественно гинекологических) составляет порядка 8%, гибели плода 6%, преждевременных родов 6%. В случае введения тромболитика нагрузочный болюс гепарина не вводится, проводится инфузия препарата со скоростью 18 Ед/кг/час. После стабилизации состояния пациента и улучшения показателей гемодинамики, НФГ может быть заменен на НМГ с последующей терапией в течение всей беременности.
Фондапаринокс. В одном из исследований применения фондапаринокса у беременных женщин было выявлено минорное проникновение этого препарата через плаценту, поэтому в настоящее время его применение во время беременности не рекомендуется.
Ривароксабан. Проникает через плацентарный барьер, поэтому не рекомендован к использованию у беременных.
Показания к имплантации кава-фильтров аналогичны таковым у обычных пациентов.
В послеродовом периоде после недавно перенесенной ТЭЛА терапия гепарином должна быть возобновлена через 6 часов после вагинальных родов и через 12 часов после кесарева сечения в случае отсутствия значимого кровотечения минимум на 5 суток с дальнейшим переходом на терапию ОАК. Антагонисты витамина К могут быть возобновлены со вторых суток после родов и продолжены в течение 3 месяцев или 6 месяцев в случае развития ТЭЛА на поздних сроках беременности. Целевой уровень МНО 2-3, контроль МНО предпочтительно осуществлять 1 раз в 1-2 недели. ОАК нее проникают в грудное молоко и безопасны для кормящих матерей.
Рекомендации по профилактике и лечению венозной тромбоэмболии во время беременности и в послеродовом периоде
1. Рутинный скрининг на наличие тромбофилий не рекомендован.
Антитромботические препараты в течение беременности
Все лекарственные препараты по степени безопасности разделены на 5 классов: от А (самые безопасные) до Х (высокая степень опасности, не использовать во время беременности и грудного вскармливания!).
Категория Б: исследования на животных не показали риска для плода, однако контролируемых исследований у беременных женщин не проводилось, либо исследования на животных моделях выявили побочные эффекты, которые не были подтверждены во время исследований у беременных женщин.
Категория С: во время исследований на животных были выявлены побочные эффекты, при этом исследований у беременных женщин не проводилось, либо недоступны исследования ни у животных, ни у людей. Лекарственный препарат должен назначаться только в том случае, если ожидаемая польза от лечения превышает потенциальный вред.
Категория D: есть данные о наличии риска для плода человека, но польза приема у беременной женщины приемлема несмотря на потенциальный риск (например, терапия жизнеугрожающих состояний).
Категория Х: есть данные о развитии фетопатий при исследованиях у животных и человека, риск использования этих лекарственных препаратов превышает потенциальную пользу. Эти препараты противопоказаны у беременных женщин и планирующих беременность.
По материалам: Task Force Members V. Regitz-Zagrosek, C Blomstrom Lundqvist, C Borghi. et al. ESC Guidelines on the management of cardiovascular diseases during pregnancy. European Heart Journal doi:10.1093/eurheartj/ehr218
| НАЦИОНАЛЬНОЕ ОБЩЕСТВО ПО АТЕРОТРОМБОЗУ WWW.NOAT.RU | |||
| 105082, Москва, а/я 8 | email: info@noat.ru | ||
| © 1997—2017 «НОАТ». Все права защищены. Создание сайта: Ай Ти Легион | |||
Уважаемый посетитель NOAT.RU!
Настоящий раздел предназначен исключительно для лиц, имеющих среднее и высшее медицинское образование, а также студентов медицинских ВУЗов.
Никакие из опубликованных материалов не могут служить заменой медицинскому осмотру и не должны быть использованы как руководство к лечению. Только врач, который имеет личный контакт с пациентом, знаком с его историей болезни и наблюдает за состоянием его здоровья, может рекомендовать тот или иной метод лечения. Информация на данном сайте или другие предоставляемые им услуги не могут служить основанием для диагностики или лечения без соответствующего участия врача.
Ни при каких обстоятельствах администрация, составители, консультанты и правообладатели сайта не могут быть ответственны за любой непрямой, случайный или косвенный вред, причиненный здоровью и жизни, а также материальный ущерб или утерю прибыли, наступившую в результате любого использования или доступа или невозможности использования или получения доступа к ресурсу NOAT.RU или его содержимому.
Администрация NOAT.RU не несет ответственности за содержание баннеров и информационных материалов третьих лиц.
Нажимая на кнопку «Войти», Вы подтверждаете, что являетесь врачом, фельдшером или студентом медицинского ВУЗа.