что такое некроз сердечной мышцы
Разрывы сердца при инфаркте
Используйте навигацию по текущей странице

Вероятность разрыва сердца
Разрывы сердца возникают при инфаркте миокарда в 3% случаев, чаще в первую неделю (в 50% случаев) первого, как правило, переднего обширного трансмурального «ИМ с зубцом Q» и у пожилых женщин. В дальнейшем риск развития разрыва снижается по мере формирования постинфарктного рубца Разрывы сердца являются причиной летальности в 15% случаев и занимают 3-е место после фибрилляции желудочков и коронарного шунтирования.
Разрывы сердца обычно происходят в интервале от первых суток инфаркта миокарда до 3 недель и имеют два пика в первые 24 часа и на 4— 7-й день от начала инфаркта миокарда. Подавляющая часть больных с разрывами сердца гибнет от гемоперикарда в течение нескольких минут.
Классификация
По времени:
По локализации
По клиническому развитию:
Наружные разрывы свободной стенки левого желудочка сердца (встречаются у 2—10% больных инфаркта миокарда) с истечением крови из левого желудочка в полость перикарда (быстро заполняющей ее) и развитием тампонады сердца, чаще возникают между 1-м и 21-м днем и встречаются в зоне обширного (более 20% площади миокарда) трансмурального инфаркта миокарда передней стенки или заднебокового сегмента левого желудочка (особенно у гипертоников) и в 10—20% случаев ответственны за больничную летальность от инфаркта миокарда. Левый желудочек подвержен таким разрывам в 7 раз чаще, чем правый желудочек. Разрывы часты у пожилых женщин (старше 60 лет) между 1-м днем и 3 неделями трансмурального инфаркта миокарда и у гипертоников.
Причины разрывов сердца
Диагностика
Анализ анамнеза заболевания и жалоб, когда появились боли в груди, слабость, с чем пациент связывает появление этих симптомов, были ли травмы грудной клетки, отмечал ли пациент приступы загрудинных болей ранее, имеет ли ишемическую болезнь сердца), переносил ли ранее инфаркт миокарда.
Физикальный осмотр. При аускультации сердца определяются характерные шумы. Этот шум часто сопровождается дрожанием в околосердечной области. При разрыве или отрыве папиллярной мышцы появляется выраженная недостаточность клапана, сопровождающаяся систолическим шумом над всей областью сердца, особенно над его верхушкой.
Определение тропонина Т или I крови помогает выявить наличие острого инфаркта миокарда.
Развернутая коагулограмма позволяет определить повышенную свертываемость крови, значительный расход факторов свертывания, выявить появление в крови продуктов распада.
Электрокардиография (ЭКГ). При разрыве сердца на ЭКГ продолжает определяться синусовый или замещающий его ритм. Определяется электромеханическая диссоциация – несоответствие между наличием ритма сердца на ЭКГ и отсутствием нормального тока крови (отсутствие пульса и артериального давления, или слабый пульс и низкое артериальное давление). Со временем нормальный ритм урежается (становится редким), сменяется единичными ударами сердца и развивается остановка сердца.
Эхокардиография (ЭхоКГ). При эхокардиографическом исследовании определяется расположение разрыва сердца, его размеры, оценивается накопление крови в полости перикарда (околосердечной сумки), выявляется изменение тока крови при нарушении функции клапанов сердца (например, при разрыве папиллярных мышц – внутренних мышц сердца, обеспечивающих движение клапанов).
Лечение разрыва сердца
Шанс дает только хирургическое лечение. Предоперационный период очень короткий, только во время подготовки операционной, так как оперативное лечение должно быть экстренным. В предоперационном периоде возможна попытка стабилизации гемодинамики. Для этого применяют:
Хирургическое лечение подразумевает открытую операцию, с ушиванием разрыва миокарда с постановкой заплаты и восстановление его кровоснабжения.
Осложнения и последствия
Каждый больной с разрывом сердца быстро погибает при отсутствии экстренного хирургического лечения. Даже пациенты с маленьким разрывом сердца, самостоятельно закрывшимся, крайне редко живут более 2-х месяцев без проведении операции.
Профилактика разрыва сердца
Профилактика возникновения ишемической болезни сердца:
Особенности острого инфаркта миокарда и его симптомы
Острый инфаркт миокарда – омертвение участка сердечной мышцы, вызванное расстройством кровообращения. Инфаркт является одной из главных причин инвалидности и смертности среди взрослого населения.
Причины и механизмы сосудистой несостоятельности сердца
Инфаркт можно считать острой формой ишемической болезни сердца либо ее осложнением.
Особенности работы сердца – постоянные сокращения миокарда – обусловливают очень высокий уровень обменных процессов в его клетках, большое потребление кислорода и питательных веществ. Такой режим деятельности требует бесперебойного притока высокооксигенированной (богатой кислородом) крови, что обеспечивается разветвленной сетью сердечных сосудов, начинающихся от аорты в виде коронарных (венечных) артерий.
Обратной стороной эффективности сердечной мышцы является ее высокая чувствительность к кислородному голоданию. При нарушении питания в миокарде развиваются патологические явления, очень быстро принимающие необратимый характер.
Если недостаток притока крови не носит критический характер, возникает обратимая ишемия (малокровие) участка сердечной мышцы, что проявляется стенокардитическими болями за грудиной. При полном прекращении поступления крови к определенному участку развивается каскад патологических процессов – идет накопление токсических продуктов обмена, которые не выводятся, переход на анаэробный (бескислородный) режим работы с использованием внутренних энергетических запасов клеток.
Собственные запасы энергоносителей (глюкозы и АТФ) очень быстро (примерно за 20 минут) истощаются, и обескровленный участок сердечной мышцы погибает. Это и есть инфаркт миокарда – некроз, размеры которого зависят от уровня перекрытия сосуда (крупной или мелкой ветви), скорости наступления ишемии (при постепенном прекращении подачи крови возможна частичная адаптация), возраста пациента и многих других факторов. Например, острый трансмуральный инфаркт миокарда (с некрозом все толщи сердечной мышцы), имеющий очень тяжелое течение, развивается при окклюзии (перекрытии) крупной ветви коронарного сосуда.
Предрасполагающие факторы развития инфаркта
Некоторые заболевания и патологические состояния являются факторами повышенного риска в плане развития острой ишемии миокарда. К ним относятся:
Классификация ишемического повреждения миокарда
Существуют различные критерии классификации инфаркта. Некоторые из них:
В развитии патологического процесса выделяются несколько периодов, каждый из который имеет свою продолжительность и симптомы.
Предынфарктный период может длиться от нескольких минут до месяцев. Для него характерно учащение приступов стенокардии и усиление их интенсивности.
Болевой, или ангинозный вариант, является типичным (около 90% всех случаев). Характеризуется болью за грудиной высокой интенсивности жгучего или давящего характера, которая может иррадиировать (отдавать) в левые конечности, челюсть, шею. Может появиться страх смерти, потливость, побледнение или покраснение кожи лица, одышка. Выраженность боли зависит от величины зоны поражения – крупноочаговый инфаркт вызывает более тяжелые симптомы, чем мелкоочаговый. Боль не купируется приемом нитроглицерина.
Атипичные варианты могут протекать по астматическому типу (иметь симптомы приступа бронхиальной астмы), абдоминальному (с симптомами острого живота), аритмическому (в виде приступа сердечной аритмии), церебральному (с нарушением сознания, головокружением, параличами, расстройством зрения).
Острый период длится около 10 дней. Зона некроза окончательно оформляется и отграничивается, начинается всасывание продуктов распада и формирование рубца. Болевой синдром исчезает или уменьшается. Возможно повышение температуры, явления гипотензии и сердечной недостаточности.
Подострый период (около двух месяцев) – стадия формирования и уплотнения рубца. Болевой синдром отсутствует, состояние постепенно улучшается. Самочувствие в данном периоде во многом определяется характером и объемом изменений, произошедших в сердечной мышце.
Осложнения инфаркта миокарда
Острая ишемия миокарда, сама по себе являясь тяжелым состоянием, может еще более утяжеляться присоединением осложнений.
Наиболее частые осложнения:
В диагностике инфаркта имеют значение данные анамнеза (обстоятельства течения заболевания и предшествующей жизни, выясняемые при опросе больного и его родственников), лабораторных и инструментальных методов исследования.
Выясняются имевшиеся в прошлом приступы болей за грудиной различной частоты и интенсивности, факторы риска (курение, стрессы, хронические болезни). При осмотре возможно выявление избыточного веса, косвенных признаков повышенного давления (капиллярная сеть на лице) и др. Загрудинная боль, длящаяся более 20 минут, считается одним из диагностических критериев инфаркта.
Лабораторные методы исследования при инфаркте выявляют следующие изменения:
Инструментальные методики исследования
Лечение инфаркта миокарда
Неотложная помощь (проводится непосредственно во время болевого приступа и далее в специализированной клинике):
Прогноз при инфаркте всегда серьезный и зависит от объема пораженного миокарда, локализации некротического очага (например, при вовлечении в зону повреждения проводящей системы сердца прогноз ухудшается), возраста пациента, сопутствующих заболеваний, своевременности лечения, наличия осложнений и др. Высок процент остаточных явлений и возникновения инвалидности.
После прохождения острого периода пациентам показана реабилитация с постепенным повышением уровня нагрузок. В дальнейшем необходимо врачебное наблюдение, профилактический прием антиангинальных препаратов.
Профилактикой инфаркта служит отказ от вредных привычек, борьба с избыточным весом, рациональный режим питания, труда и отдыха, своевременное лечение при появлении стенокардитических болей.
Инфаркт миокарда
Для жителей районов Савеловский, Беговой, Аэропорт, Хорошевский
В этом месяце жителям районов Савеловский, Беговой, Аэропорт, Хорошевский» предоставляется скидка 5% на ВСЕ мед.
Скидки для друзей из социальных сетей!
Захаров Станислав Юрьевич
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, доктор медицины, Член Европейского общества кардиологов и Российского кардиологического общества
Рудько Гали Николаевна
Врач-кардиолог, врач функциональной диагностики
Высшая квалификационная категория, Член Российского кардиологического общества
«Passion.ru», интернет-портал (март 2021г.)
РИА «Новости», интернет-портал (февраль 2021г.)
«Cosmopolitan. Beauty», журнал (декабрь 2020г.)
«Доктор знает», ТВ-программа, телеканал «Открытый мир» (октябрь 2019г.)
«MediaMetrics», радиостанция, программа «Онлайн-прием» (июнь 2017г.)
«MediaMetrics», радиостанция, программа «Онлайн-прием» (март 2017г.)
«Аптечное дело», журнал для врачей, провизоров и фармацевтов (август 2015г.)
«Men’s Health. Советы экспертов», медицинский блог (апрель 2015г.)
«Men’s Health», медицинский блог (июль 2014г.)
Если по каким-то причинам дыхание и питание миокарда нарушаются, клетки мышцы начинают гибнуть. Некроз того или иного участка сердечной мышцы и называют инфарктом миокарда.
Инфаркт миокарда зачастую влечет за собой полную или частичную утрату трудоспособности, и это еще не самое худшее. В 10-12% случаев он угрожает самой жизни больного!
Причины инфаркта миокарда
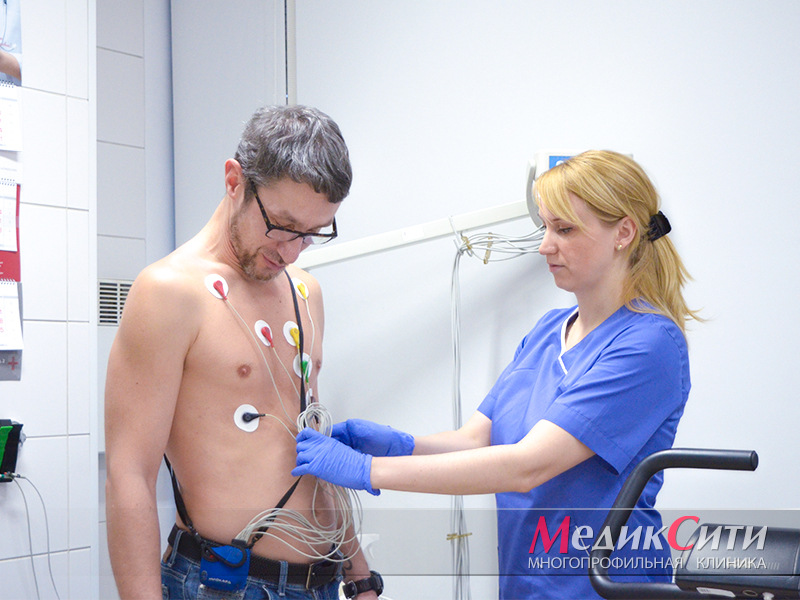
УЗИ сердца при инфаркте
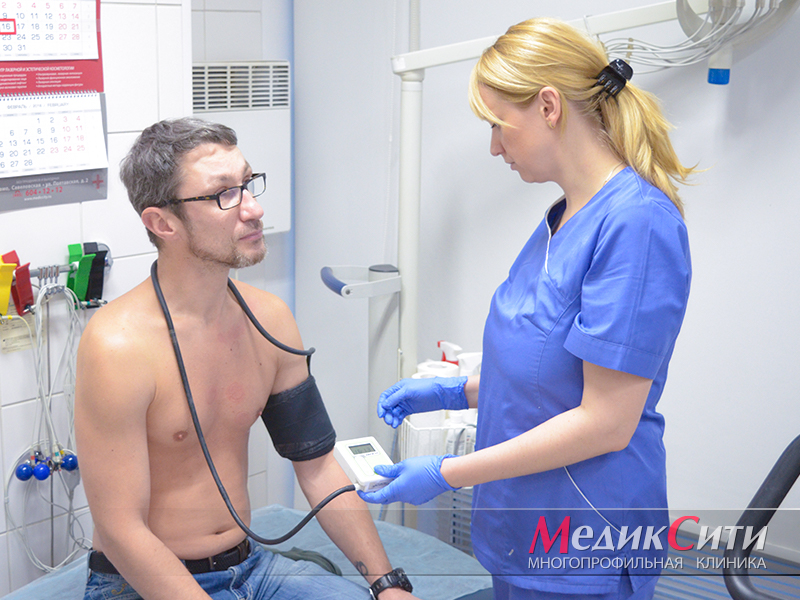
Диагностика при угрозе инфаркта
Кому грозит инфаркт миокарда
Факторами риска являются:
Виды инфаркта миокарда
Поскольку некрозу могут подвергаться различные по размеру участки мышечной ткани, кардиологи различают мелкоочаговый и крупноочаговый инфаркт миокарда.
Также инфаркты делят, в зависимости от глубины поражения стенки сердца, на:
В зависимости от локализации поражения выделяют 2 типа инфаркта миокарда:
По клиническим проявлениям кардиологи различают типичный и атипичный инфаркт миокарда.
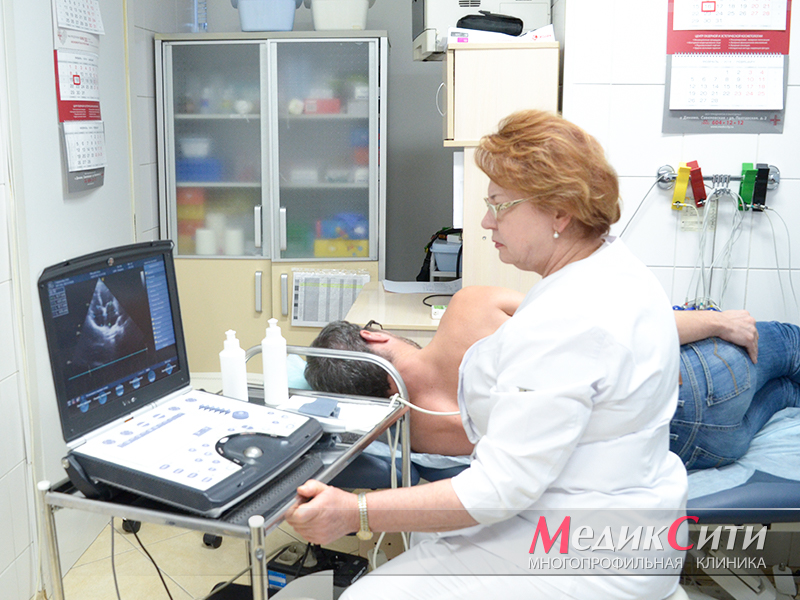
ЭКО-КГ при инфаркте
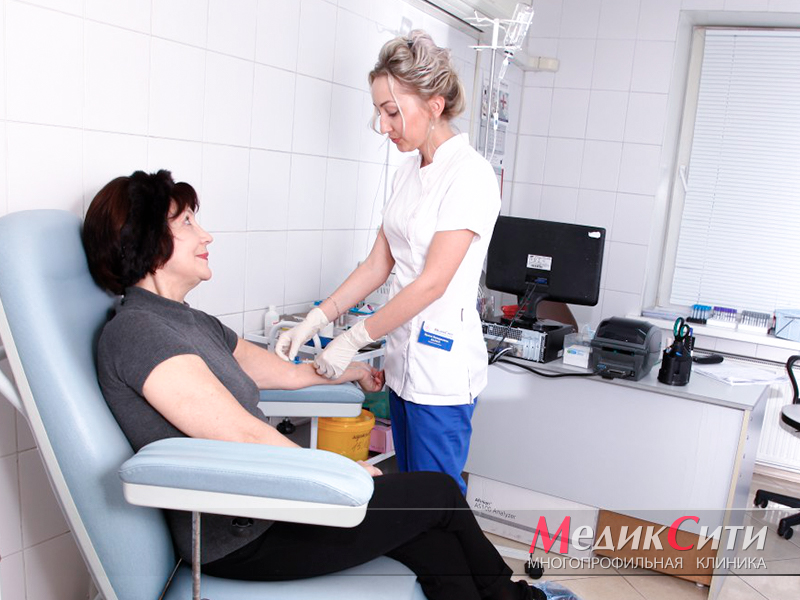
Исследование крови на маркеры инфаркта
Симптомы инфаркта миокарда
Выраженность признаков инфаркта зависит от стадии заболевания.
Предынфарктный период наблюдается не у всех пациентов, протекает в виде обострения и учащения приступов стенокардии и может продолжаться как часы и дни, так и несколько недель.
Болевые ощущения отличаются продолжительностью (более 30 минут) и не снимаются даже повторным приемом нитроглицерина.
Другие симптомы инфаркта миокарда:
Первая помощь при инфаркте миокарда: при обнаружении хотя бы нескольких перечисленных симптомов необходимо немедленно вызвать скорую помощь! Больного нужно положить, обеспечить доступ свежего воздуха. До прибытия врачебной бригады возможны прием нитроглицерина 1 таблетки (или изокета 1 дозы) под язык.
Острый период инфаркта миокарда начинается с момента образования очага некроза на миокарде и длится от 2 до 14 суток.
В этом периоде человек может не испытывать боли. Из-за образования участка некроза и воспаления тканей сердца повышается температура тела. У больного сохраняются и нарастают признаки сердечно-сосудистой недостаточности. Артериальное давление понижено или нормальное.
Первая помощь та же: незамедлительное обращение в скорую.
Подострый период сопровождается формированием рубцовой ткани, продолжается 4-8 недель. Для этого периода инфаркта миокарда не характерны боли в сердце и лихорадка.
Состояние больного нормализуется, АД и частота пульса постепенно приближаются к норме, ослабевают проявления сердечно-сосудистой недостаточности.
Симптомы инфаркта миокарда при атипичных формах болезни:
Диагностика инфаркта в «МедикСити»
Диагностика инфаркта в «МедикСити»
Диагностика инфаркта в «МедикСити»
Осложнения инфаркта миокарда
Подавляющая часть смертей от инфаркта случается в первые часы и сутки и связана с осложнениями инфаркта миокарда:
Диагностика инфаркта миокарда
Сначала врач осматривает пациента и собирает сведения от пациента или его близких о характере и продолжительности болей, силе и повторяемости приступов, принятых медикаментах, их влиянии на самочувствие.
Далее проводится лабораторная и инструментальная диагностика инфаркта миокарда:
Лечение инфаркта миокарда
В мероприятия по интенсивной терапии при остром инфаркте миокарда могут входить:
Зачастую в лечении инфаркта миокарда применяются хирургические методики:
Постстационарное лечение инфаркта миокарда (амбулаторное ведение после выписки из стационара) также включает в себя целый ряд мероприятий:
Диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, в «МедикСити»
В клинике «МедикСити» диагностика инфаркта миокарда и лечение пациентов, перенесших инфаркт миокарда, а также страдающих другими кардиологическими заболеваниями, осуществляются на высочайшем профессиональном уровне.
У нас адекватные цены и индивидуальный подход. Узнать расписание специалистов и стоимость услуг можно по телефону: +7 (495) 604-12-12.
Инфаркт миокарда
Содержание статьи:
Инфаркт миокарда возникает, когда одна из коронарных артерий сердца внезапно полностью блокируется или чрезвычайно сильно замедляется кровоток. Эти блокировки лишают сердце кислорода, вызывая ишемию. Если это состояние сохраняется слишком долго, сердечная ткань начинает отмирать в тех областях, которые питаются заблокированной артерией, вызывая инфаркт миокарда – буквально «смерть сердечной мышцы». В иностранной литературе это состояние также называется сердечным приступом.
Наряду со всеми мышцами тела сердечные мышцы требуют постоянного поступления кислорода с питательными веществами для их функционирования. Основной причиной патологии является некроз или необратимая гибель мускулов сердца, из-за ишемии или длительного отсутствия кислорода в сердечной мышце. Артериальная кровь доставляется к сердцу по двум крупным артериям. При инфаркте миокарда кровоток в одном из этих кровеносных сосудов сердца внезапно прекращается.
Причины развития
Ключевой причиной заболевания, которое именуют инфарктом миокарда, считают образование тромба. Обычно кровяной сгусток образуется внутри коронарной артерии, которая уже сужена из-за атеросклероза, состояния, при котором жировые отложения (или атеросклеротические бляшки) скапливаются вдоль внутренних стенок кровеносных сосудов.
В течение жизни жир, кальций, белки и воспалительные клетки накапливаются в артериях, образуя атеросклеротические бляшки. Эти отложения твердые снаружи, но мягкие и рыхлые внутри. Когда налет затвердевает, внешняя оболочка трескается. Это называется разрывом бляшки. Тромбоциты (пластинки в крови, которые помогают ей свертываться) попадают в эту область, а вокруг бляшки образуются сгустки крови. Если сгусток крови блокирует артерию, сердечная мышца испытывает недостаток кислорода. Мышечные клетки вскоре умирают, что вызывает необратимые повреждения. Это наиболее частая причина, но не единственная.
В редких случаях спазм коронарной артерии также может вызвать сердечный приступ. Во время этого коронарного спазма ваши артерии сужаются или спазмируются, перекрывая кровоснабжение сердечной мышцы (ишемия). Это может произойти в состоянии покоя или при стрессе, даже если у человека нет серьезной ишемической болезни сердца.
Если проходимость сосудов не восстанавливается, есть риск того, что со временем разовьется повторный инфаркт миокарда. Он нанесет еще больший вред сердцу.
Факторы риска
Большинство сердечных приступов возникает в результате атеросклероза. Факторы риска сердечного приступа и атеросклероза в основном одинаковы:
В среднем возрасте риск сердечного приступа у мужчин выше, чем у женщин. Однако риск для женщины увеличивается, когда у нее начинается менопауза. Это может быть результатом связанного с менопаузой снижения уровня эстрогена, женского полового гормона, который может обеспечить некоторую защиту от атеросклероза.
Хотя большинство сердечных приступов вызвано атеросклерозом, есть более редкие случаи, когда инфаркты возникают в результате других заболеваний. К ним относятся врожденные аномалии коронарных артерий, гиперкоагуляция (аномально повышенная склонность к образованию тромбов), коллагеновые сосудистые заболевания, такие как ревматоидный артрит или системная красная волчанка (СКВ или волчанка), злоупотребление кокаином, спазм коронарной артерии или эмбол (небольшой перемещающийся сгусток крови), который попадает в коронарную артерию и застревает там.
Инфаркт миокарда: симптомы
Характер симптомов, которые развиваются при каждом инфаркте, и шансы на выживание связаны с локализацией и степенью закупорки коронарной артерии.
Первые признаки инфаркта включают:
Диагностика
Врачи скорой помощи спросят человека обо всех симптомах и проведут несколько анализов:
Первая помощь до приезда скорой при инфаркте миокарда
Если человек испытывает боль в груди в течение 2-3 минут, нужно прекратить любую активность, сесть или прилечь, принять таблетку нитроглицерина под язык. Если боль в груди не проходит или усиливается в течение 5 минут, нужно вызвать скорую. Нужно усадить или уложить пациента, пока ждете скорую помощь.
Инфаркт миокарда сердца: лечение
По прибытию врачей и после снятия ЭКГ лечение инфаркта и неотложная помощь зависит от того, насколько стабильно состояние человека и его непосредственный риск смерти. У докторов есть разработанный алгоритм действий.
Осложнения инфаркта миокарда
Каждая коронарная артерия отправляет кровь в разные части сердечной мышцы. Степень повреждения мышцы зависит от размера области, которую снабжает закупоренная артерия, и количества времени между приступом и лечением.
Сердечная мышца начинает восстанавливаться вскоре после сердечного приступа. На это уходит около 8 недель. Как и при кожных ранах, на поврежденном участке образуется рубец. Но новая рубцовая ткань двигается не так, как здоровая. Таким образом, сердце не может качать столько же крови после сердечного приступа и осложнением является сердечная недостаточность. Степень нарушения этой способности качать кровь зависит от размера и расположения шрама.
Реабилитация
Во многом дополнительное лечение и реабилитация постинфарктного больного зависит от того, развились ли какие-либо поздние осложнения. Например, могут потребоваться дополнительные препараты для лечения опасных сердечных аритмий, колебаний давления либо застойной сердечной недостаточности.
Прогноз
Выживаемость после инфаркта значительно улучшилась за последние два десятилетия. Однако некоторые люди внезапно умирают и никогда не попадают в больницу. Для большинства людей, которые попадают в больницу вскоре после появления симптомов, прогноз очень хороший. Многие люди покидают больницу в хорошем самочувствии с ограниченным поражением сердца.
Профилактика
Источники:
Публикации в СМИ
Инфаркт миокарда
Инфаркт миокарда (ИМ; от лат. infarcere — фаршировать) — некроз сердечной мышцы в результате остро возникшего и резко выраженного дисбаланса между потребностью миокарда в кислороде и его доставкой. Статистические данные. Распространённость в среднем составляет около 500 на 100 000 мужчин и 100 на 100 000 женщин. Заболеваемость: 143,2 на 100 000 населения в 2001 г. В США происходит около 1,3 млн нефатальных ИМ в год. Преобладающий возраст возникновения ИМ — 40–70 лет, преобладающий пол — мужской (мужчины и женщины старше 70 лет заболевают одинаково часто).
Этиология • Наиболее частая причина ИМ — тромбоз венечной артерии, развившийся на фоне атеросклеротических изменений (до 90% всех случаев) •• Трансмуральный ИМ — полная окклюзия венечной артерии •• Нетрансмуральный ИМ — неполная окклюзия венечной артерии • Реже ИМ может также возникать и в результате других причин •• Спазм венечной артерии (в т.ч. вследствие употребления кокаина, амфетаминов) •• Эмболизация (вегетациями, частями пристеночного тромба или тромба на искусственном клапане, частями опухоли) •• Тромбоз (артерииты, травма сердца, амилоидоз) •• Расслоение венечной артерии, аорты •• Миокардиальные мышечные мостики (сдавление венечной артерии перекидывающимися через неё пучками мышечных волокон) •• Аномалии венечных артерий.
Факторы риска • Гиперхолестеринемия (повышение уровня ЛПНП и снижение ЛПВП) • Наследственность. Существует семейная предрасположенность к развитию ИБС, что может быть связано с наследованием некоторых факторов риска • Курение • СД • Артериальная гипертензия • Гиподинамия • Пожилой возраст • Подагра • Гипертриглицеридемия • Раннее появление сенильной дуги роговицы и некоторых других признаков.
Патогенез
• Разрыв бляшки. Наиболее склонны к разрыву бляшки со следующими характеристиками •• Бляшки с объёмом ядра более 30–40% от общего объёма бляшки •• Так называемые «мягкие» бляшки с недостаточным количеством коллагена, большим количеством внеклеточных липидов и жидкого холестерина в ядре •• Бляшки с более тонкой капсулой и с меньшим количеством коллагена в ней •• В механизме разрыва капсулы бляшки, по-видимому, имеет значение воспалительная реакция с участием макрофагов, приводящая к повреждению капсулы бляшки.
• Агрегация тромбоцитов, активация свёртывающей системы крови, формирование полноценного тромба. В зависимости от степени обструкции венечной артерии и развития коллатерального кровотока возникают различные варианты нарушения кровоснабжения миокарда •• При внезапном полном закрытии просвета венечной артерии тромбом при отсутствии коллатералей возникает трансмуральный ИМ (от эндокарда до эпикарда) •• При неполном закрытии просвета тромб может быть источником эмболии в дистальные отделы венечной артерии, что приводит к клинике нестабильной стенокардии •• При интермиттирующей окклюзии и существовавших ранее коллатералях возникает нетрансмуральный ИМ; некроз обычно располагается в субэндокарде либо в толще миокарда, не достигая эпикарда.
• Некроз миокарда возникает, как правило, в левом желудочке (имеет большую мышечную массу, выполняет большую работу и требует большего кровоснабжения, чем правый желудочек).
• Нарушение систолической функции — снижение сердечного выброса •• При поражении 15% массы миокарда изменения ограничиваются снижением фракции выброса левого желудочка •• При поражении 25% массы миокарда — начальные проявления острой сердечной недостаточности •• Поражение более 40% массы миокарда — кардиогенный шок.
• Нарушение диастолической функции левого желудочка в результате снижения растяжимости миокарда (миокард становится неэластичным) —увеличение конечного диастолического давления в левом желудочке, которое нормализуется через 2–3 нед.
• Ремоделирование левого желудочка при трансмуральном ИМ (возникает через 24 ч от начала ИМ и может сохраняться несколько месяцев): •• увеличение зоны инфаркта в результате истончения некротизированного участка миокарда (ассоциируется с более высокой смертностью, риском разрыва миокарда и более частым формированием аневризмы левого желудочка) •• дилатация левого желудочка (компенсаторная реакция сохранения нормального ударного объёма сердца) ведёт к его компенсаторной гипертрофии сохранного миокарда и может провоцировать дальнейшее нарушение сократительной функции левого желудочка.
• Изменения других органов и систем •• застой в малом круге кровообращения с нарушением функции лёгких •• гипоперфузия головного мозга с соответствующими симптомами •• гиперкатехоламинемия (провоцирует аритмии сердца) •• активация ренин-ангиотензин-альдостероновой системы •• гипергликемия из-за преходящего дефицита инсулина (в результате гипоперфузии поджелудочной железы) •• увеличивается СОЭ, появляется лейкоцитоз, усиливается агрегация тромбоцитов, увеличивается уровень фибриногена и вязкость плазмы крови.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Жалобы • Основная жалоба больных — боль в грудной клетке продолжительностью более 15–20 мин, не купируемая нитроглицерином. Локализуется чаще за грудиной, может иррадиировать в левую руку, шею, нижнюю челюсть, спину, надчревную область. При распространённом ИМ боль может иметь обширную иррадиацию и распространяться на обе руки, охватывать одновременно спину, надчревную область, шею и нижнюю челюсть. Наиболее типичной считают сжимающую, распирающую, сдавливающую, жгучую боль • Другие жалобы •• Потливость, тошнота, боли в животе (часто при ИМ нижней стенки левого желудочка), головокружение, эпизоды кратковременной потери сознания, резкое снижение АД, внезапно возникшая аритмия •• У пожилых людей, а также у больных СД ИМ может проявляться внезапно возникшей слабостью или кратковременной потерей сознания без чёткого описания боли. Безболевой ИМ наблюдают у 10–25% больных •• Одышка (вплоть до отёка лёгких) при ИМ возникает либо вследствие снижения сократительной способности миокарда, либо в связи с острой дисфункцией клапанного аппарата (чаще из-за ишемии сосочковой мышцы и развивающейся недостаточности митрального клапана) • Провоцирующие факторы — значительное физическое перенапряжение или эмоциональный стресс незадолго до возникновения ИМ.
Объективное обследование • При ИМ нижней стенки левого желудочка в начальные часы ЧСС составляет 50–60 в минуту с возможной последующей выраженной брадикардией. Постоянная синусовая тахикардия в первые 12–24 ч может свидетельствовать о неблагоприятном прогнозе (высокая вероятность смертельного исхода) • АД может быть повышенным в связи с гиперкатехоламинемией, страхом больного или болью. Снижение АД развивается из-за наличия сердечной недостаточности, а также при вовлечении миокарда правого желудочка. У больных с артериальной гипертензией АД может временно нормализоваться • Бледность кожных покровов, холодные конечности, потливость, набухание шейных вен • Через несколько дней от начала заболевания возможно повышение температуры тела в связи с резорбцией продуктов распада некротизированного миокарда • Аускультация сердца: •• приглушение I тона сердца вследствие снижения сократимости миокарда, при наличии тахикардии I тон сердца может быть усилен •• возможно расщепление II тона над лёгочной артерией при появлении сердечной недостаточности •• дополнительный III тон можно выслушать у 20% больных, сочетание приглушенных I, II и дополнительного III тона — «ритм галопа» •• Мягкий среднесистолический шум вследствие дисфункции сосочковых мышц (чаще передней), сохраняющийся не более 24 ч (часто). Наличие более выраженного и продолжительного (более суток) систолического шума заставляет исключить некоторые осложнения ИМ (разрыв межжелудочковой перегородки, отрыв сосочковых мышц) •• Шум трения перикарда выслушивают через 72 ч после развития ИМ у 10% больных, хотя он может быть выявлен у большинства больных с передним ИМ при внимательной аускультации в первые дни • Аускультация лёгких. При возникновении одышки, а тем более отёка лёгких, частота дыхательных движений (ЧДД) может увеличиваться. В нижних отделах лёгких можно выслушать хрипы.
ЭКГ. Изменения сегмента ST и зубца Т — депрессия или подъём сегмента ST и инверсия зубца Т. Подъём сегмента ST — более специфичный признак ИМ, отражает эпикардиальное повреждение. Через 8–12 ч от начала боли на ЭКГ возникает основной признак ИМ — патологический зубец Q, характеризующий наличие некроза миокарда. Достоверные ЭКГ-критерии ИМ: • Появление новых зубцов Q шириной более 30 мс и глубиной более 2 мм по крайней мере в двух отведениях из следующих: •• отведениях II, III или aVF •• отведениях V1–V6 •• отведениях I и aVL • Вновь появившийся подъём или депрессия сегмента ST более 1 мм через 20 мс после точки J (точка перехода комплекса QRS в сегмент ST) в двух смежных отведениях • Полная блокада левой ножки пучка Хиса при наличии соответствующей клинической картины. Нормальная ЭКГ не исключает наличия ИМ!
Стадии. В течении ИМ с зубцом Q по ЭКГ различают четыре стадии: острейшую, острую, подострую и рубцовую (хроническую).
• Острейшая стадия — выраженный подъём сегмента ST с обращённой вверх выпуклостью, сливающейся с увеличенным зубцом Т (монофазная кривая). Одновременно в реципрокных отведениях депрессия сегмента ST, появление которой свидетельствует об обширности ИМ.
• Острая стадия — сохраняется монофазная кривая и появляется патологический зубец Q, амплитуда зубца R снижается или он исчезает полностью (формируется зубец QS).
• Подострая стадия — возращение смещённого сегмента ST на изолинию при сохраняющихся патологических зубцах Q или QS, низкоамплитудных зубцах R и отрицательных зубцах Т.
• Рубцовая (хроническая) стадия — могут сохраняться признаки ИМ в виде патологических зубцов Q, низкоамплитудных зубцов R, отрицательных зубцов Т. У ряда пациентов на ЭКГ сохраняются признаки острейшей или острой стадии ИМ (монофазная кривая), что может свидетельствовать об аневризме.
Локализация. По изменениям в соответствующих отведениях можно определить локализацию ИМ • I, aVL, V4–V6 — боковой • II, III, aVF, I, aVL, V4–V6 — нижнебоковой • V1–V3 — переднеперегородочный • V4 — верхушечный • I, aVL, V1–V6 — переднебоковой • V4R, V5R (расположение электродов на правой половине грудной клетки, зеркально расположению электродов V4 и V5) — правого желудочка • II, III, aVF — ИМ нижней стенки левого желудочка • Отношение R/S >1 в отведениях V1, V2 — задний.
Лабораторные данные
• ОАК — неспецифичные изменения: нейтрофильный лейкоцитоз до 12–15 ´ 10 9 /л через несколько часов от момента возникновения боли, сохраняется в течение 3–7 дней. СОЭ увеличивается позже и остается повышенным 1–2 нед.
• Cывороточные маркёры ИМ — КФК, миоглобин, тропонины, реагирующие на некротические изменения миокарда через несколько часов •• Повышение активности общей КФК неспецифично — увеличение содержания общей КФК в 2–3 раза может появиться ••• в ответ на любое повреждение мышечной ткани, в т.ч. и на внутримышечную инъекцию ••• при гипотиреозе ••• инсульте ••• длительной иммобилизации конечностей ••• мышечных заболеваниях: миопатии, полимиозиты ••• электрической кардиоверсии •• Более информативным считают повышение уровня MB-изофермента КФК (MB-КФК), хотя он тоже может быть увеличен при электрической кардиоверсии. Важный лабораторный признак ИМ — повышение содержания MB-КФК в динамике. Нарастание на 25% в двух пробах с 4-часовым интервалом, а тем более нарастание концентрации MB-КФК в течение 24 ч, увеличивает чувствительность признака до 100%. Увеличение MB-КФК более 10–13 ЕД/л или более 5–6% от общей активности КФК свидетельствует о некрозе миокарда •• Миоглобин — чувствительный маркёр некроза миокарда, хотя он и неспецифичен (норма менее 10 ммоль/л) •• Тропонин I — сократительный белок, в норме отсутствующий в сыворотке крови. Он появляется только при некрозе кардиомиоцитов и считается одним из наиболее чувствительных и ранних признаков ИМ. Тропонин Т также появляется в крови при миокардиальном некрозе, но его повышение в течение первых 6 ч — менее чувствительный признак, чем увеличение тропонина I. Длительное сохранение тропонинов I и Т в сыворотке крови позволяет использовать их в диагностике ИМ позднее 48 ч от начала его развития.
ЭхоКГ • ИМ с зубцом Q — локальные нарушения сократимости стенок левого желудочка • ИМ без зубца Q — локальные нарушения сократимости выявляют гораздо реже. Следует помнить, что малые по размеру ИМ (с зубцом или без зубца Q) могут не проявляться при ЭхоКГ характерными нарушениями сократимости стенок • Локальные нарушения сократимости стенок не обязательно бывают остро возникшими.
Рентгенография грудной клетки позволяет выявить осложнения ИМ (застой в лёгких) и провести дифференциальную диагностику (пневмоторакс, расслоение аорты).
Диагностическая тактика. Клиническим диагностическим критерием ИМ является болевой синдром продолжительностью более 15 мин, не купирующийся нитроглицерином. Диагноз подтверждают при проведении ЭКГ с обязательной верификацией лабораторными маркёрами.
Дифференциальная диагностика. Основные заболевания, сопровождающиеся сильным и внезапно возникшим болевым приступом в грудной клетке • Расслаивающая аневризма аорты • Перикардит • Пневмоторакс • Плеврит • ТЭЛА • Медиастинит • Болезни пищевода (эзофагит, эзофагоспазм, язва пищевода) • Язвенная болезнь желудка • Опоясывающий лишай.
ЛЕЧЕНИЕ
Общая тактика • Обязательна неотложная госпитализация в блок интенсивной терапии • Постельный режим в течение как минимум 24 ч • Объём и характер проводимого лечения во многом зависят от вида ИМ — с зубцом или без зубца Q • Купирование болевого синдрома • Оксигенотерапия • Антиагреганты • При ИМ с зубом Q — фибринолитическая терапия • Хирургическое лечение (при наличии противопоказаний к тромболитической терапии).
Диета. До стабилизации состояния — парентеральное питание, далее — диета с ограничением жиров животного происхождения и соли, в остром и подостром периодах — диета №10а.
Аналгезия — первостепенный принцип в лечении ИМ (боль способствует активации симпатической нервной системы, вызывающей вазоконстрикцию, ухудшение кровоснабжения миокарда и увеличение нагрузки на сердце). Методы перечислены в порядке их последовательного применения.
• Нитроглицерин сублингвально в дозе 0,4–0,6 мг с 5-минутными интервалами до исчезновения боли или появления осложнений в виде сильной головной боли, артериальной гипотензии, тошноты, рвоты Парентеральное назначение нитратов при неосложнённом ИМ при отсутствии боли не приводит к улучшению выживаемости больных (данные многоцентровых исследований). Нитроглицерин противопоказан при: •• ИМ правого желудочка (обычно на ЭКГ имеются признаки ИМ нижней стенки левого желудочка, клинически определяют набухание шейных вен, отсутствие хрипов в лёгких и артериальную гипотензию) •• систолическом АД менее 100 мм рт.ст.
Оксигенотерапия — назначение кислорода через маску или интраназально. Показана всем больным с ИМ в течение первых 2–6 ч (кислород способствует дилатации венечных артерий). В последующем необходимо назначение кислорода при наличии признаков застоя в лёгких, снижении paO2.
Антиагрегантная терапия — ацетилсалициловая кислота в дозе 150–300 мг (таблетку сначала разжёвывают, затем проглатывают). Препарат принимают ежедневно при отсутствии противопоказаний (язвенная болезнь в острой стадии, нарушения кроветворения, тяжёлые заболевания печени, индивидуальная непереносимость).
При трансмуральном характере повреждения (наличие стойкой элевации ST) показана тромболитическая терапия
• Эффективность зависит от времени начала — чем раньше начато введение, тем выше вероятность сохранить жизнеспособность миокарда. Оптимально начало тромболитической терапии на догоспитальном этапе не позднее 1 ч от начала ИМ (но никак не позднее 12 ч).
• Тромболитическая терапия сегодня по способности предупреждать летальный исход приравнена к таким неотложным мероприятиям, как меры при остановке сердца (рекомендации Европейского общества кардиологов и Европейского совета по реанимации, 1998).
• Критерии для начала тромболитической терапии (при отсутствии противопоказаний) •• Загрудинная боль с изменениями на ЭКГ в виде подъёма сегмента ST более 1 мм в двух и более смежных стандартных отведениях и отведениях от конечностей •• Подъём сегмента ST более 2 мм в двух и более грудных отведениях •• Обнаружение вновь возникшей блокады левой ножки пучка Хиса.
• Используют стрептокиназу в дозе 1,5 млн ЕД в/в капельно в 100 мл 0,9% р-ра натрия хлорида в течение 30–60 мин. Возможно применение и других фибринолитических препаратов •• Урокиназа в дозе 2 млн ЕД в/в болюсно или 1,5 млн ЕД в/в болюсно, а затем 1,5 млн ЕД в/в капельно в течение 1 ч •• Алтеплаза (тканевой активатор плазминогена) в дозе 15 мг в/в болюсно, затем 0,75 мг/кг массы тела в течение 30 мин и потом 0,5 мг/кг в течение 60 мин в/в капельно до суммарной дозы 100 мг.
• Больным с аллергией на стрептокиназу можно назначить алтеплазу. При необходимости повторного введения фибринолитического препарата после стрептокиназы также можно рекомендовать введение алтеплазы, поскольку при повторном введении стрептокиназы возможно развитие анафилактической реакции.
• Противопоказания •• Абсолютные противопоказания для проведения тромболитической терапии: инсульт, травма, оперативное вмешательство в предшествующие 3 нед, желудочно-кишечное кровотечение в предшествующий месяц, нарушения кроветворения, расслаивающая аневризма аорты, недавняя травма головы, аллергия к стрептокиназе •• Относительные противопоказания для проведения тромболитической терапии: преходящие нарушения мозгового кровообращения в течение предыдущих 6 мес, лечение непрямыми антикоагулянтами, беременность, «непережимаемые инъекции» (длительная кровоточивость после инъекций), травмы при реанимации, систолическое АД более 180 мм рт.ст. и/или диастолическое АД более 110 мм рт.ст., недавнее лазеролечение по поводу отслойки сетчатки глаза, предшествующее лечение стрептокиназой или алтеплазой.
• Осложнения — реперфузионные аритмии: •• Возможно появление брадикардии, полной АВ-блокады; в этих случаях вводят атропин, по показаниям проводят наружную ЭКС •• При возникновении идиовентрикулярного ритма без артериальной гипотензии лечение не проводится •• При неустойчивой пароксизмальной желудочковой тахикардии лечение также не требуется •• При устойчивой пароксизмальной желудочковой тахикардии показана кардиоверсия.
Эндоваскулярное лечение
• Эффективность чрескожной транслюминальной ангиопластики в реваскуляризации миокарда аналогична таковой при тромболитической терапии, однако учитывая меньшее количество осложнений в общей популяции больных следует отдавать предпочтение этому виду лечения. Эффективность превышает таковую при ферментативном тромболизисе у пожилых пациентов, ишемии, сохраняющейся после тромболизиса, рецидивирующем и повторном ИМ, ранней постинфарктной стенокардии, окклюзии аутовенозного аортокоронарного шунта, переднем ИМ, отёке лёгких. Имплантация стентов значительно улучшает результаты эндоваскулярного лечения во всех группах пациентов.
• Перспективно применение направленной вакуумной тромбэктомии, ротационной атерэктомии, ротабляции и лазерной реваскуляризации, однако показания к этим вмешательствам при ИМ находятся в стадии разработки.
Коронарное шунтирование
• Показано при рецидивирующем и повторном ИМ, безуспешности или механических осложнениях чрескожной транслюминальной ангиопластики, поражении ствола левой коронарной артерии (или при эквиваленте стволового поражения), трёхсосудистом поражении, инородном теле в коронарной артерии, находящемся в позиции, угрожающей прекращением кровотока.
• В качестве шунтов предпочтительно использование аутовен.
При отсутствии зубца Q на ЭКГ и изменениях только сегмента ST и зубца Т проводят те же мероприятия, что и при нестабильной стенокардии. В последующем дифференциальная диагностика между ИМ без зубца Q и нестабильной стенокардией основывается на динамике ЭКГ и сывороточных маркёров некроза миокарда.
Лечение ИМ правого желудочка
• При наличии артериальной гипотензии необходимо обеспечить достаточную преднагрузку на правый желудочек — внутривенное введение 0,9% р-ра натрия хлорида в объёме 200 мл в первые 10 мин, затем 1–2 л в течение последующих нескольких часов и по 200 мл/ч в дальнейшем. Если гемодинамика всё же неадекватна, вводят добутамин.
• Следует избегать уменьшения преднагрузки на сердце (введение, например, опиоидов, нитратов, диуретиков, ингибиторов АПФ). При появлении фибрилляции предсердий необходимо быстро её купировать, поскольку уменьшение вклада правого предсердия в наполнение правого желудочка является одним из важных моментов в патогенезе недостаточности правого желудочка. При появлении АВ-блокады необходимо незамедлительное проведение ЭКС.
ДИАГНОСТИКА И ЛЕЧЕНИЕ ОСЛОЖНЕНИЙ
Осложнения ИМ — главная причина смерти больных. Наиболее часто возникают острая сердечная недостаточность (кардиогенный шок и отёк лёгких), разрывы межжелудочковой перегородки и стенок сердца, аневризмы, нарушения ритма и проводимости, тромбоэмболические осложнения, перикардит, синдром Дресслера.
Острая сердечная недостаточность при ИМ — плохой прогностический признак.
• Для своевременного выявления застоя в лёгких обязательна тщательная и неоднократная аускультация лёгких в течение первых суток. ЭхоКГ позволяет выявить ранние изменения сократительной функции миокарда и начальные проявления ремоделирования сердца (изменение формы и размеров камер сердца, толщины некротизированных и жизнеспособных сегментов левого желудочка).
• Наиболее эффективны в предупреждении ремоделирования миокарда и замедлении данного процесса ингибиторы АПФ. Назначают их всем больным с ИМ при наличии проявлений сердечной недостаточности либо при снижении фракции выброса левого желудочка менее 40% без клинических проявлений через 24–48 ч от начала ИМ. Обычно назначают каптоприл в дозе 6,25 мг 3 р/сут, эналаприл 2,5 мг 1–2 р/сут или рамиприл по 2,5 мг 1 р/сут при отсутствии противопоказаний. Острая сердечная недостаточность может проявляться развитием кардиогенного шока и отёка лёгких (см. Шок кардиогенный, Отёк лёгких).
• Различают четыре степени выраженности острой сердечной недостаточности при ИМ (необходимы для оценки прогноза) •• I класс — отсутствие хрипов в лёгких и «ритма галопа» (патологического III тона сердца); возникает у 40–50% больных, смертность составляет 6–10% •• II класс — наличие хрипов, выслушиваемых на площади менее 50% лёгочных полей или наличие «ритма галопа»; возникает у 30–40% больных, смертность составляет 20% •• III класс — наличие хрипов выслушиваемых на площади более 50% лёгочных полей в сочетании с «ритмом галопа»; возникает у 10–15% больных, смертность составляет 40% •• IV класс — признаки кардиогенного шока; возникает у 5–20% больных, смертность достигает 50–90%.
Разрыв межжелудочковой перегородки возникает у 1–3% больных с ИМ, причём в 20–30% случаев развивается в течение первых 24 ч. После 2 нед вероятность возникновения разрыва межжелудочковой перегородки невелика. Летальный исход без хирургического вмешательства регистрируют у 54% больных в течение первой недели и у 92% в течение первого года. Основной клинический признак острого разрыва межжелудочковой перегородки — громкий систолический шум с иррадиацией вправо от грудины и клиническое ухудшение состояния больного из-за выраженной левожелудочковой недостаточности (артериальная гипотензия, застой в лёгких). Следует помнить, что шум при остром разрыве может быть мягким или отсутствовать полностью. Основным методом, подтверждающим наличие дефекта, является ЭхоКГ в допплеровском режиме.
Разрыв свободной стенки левого желудочка возникает у 1–3% больных ИМ. В течение первого часа отмечается у 30–50% больных, в течение первых 2 нед — у 80–90% • Разрыв свободной стенки левого желудочка чаще возникает при обширном ИМ, а также на фоне артериальной гипертензии или при отсутствии предшествующей стенокардии • Клинически разрыв проявляется внезапным исчезновением пульса, резким падением АД (при сфигмоманометрии не определяется) и потерей сознания при сохранении ЭКГ, что называют электромеханической диссоциацией. Как правило, разрыв сердца приводит к летальному исходу • В 25% случаев возникает подострый разрыв стенки левого желудочка, который может симулировать реинфаркт миокарда, поскольку повторно возникает боль и подъём сегмента ST при снижении АД. Возникает клиническая картина тампонады сердца, верифицируемой с помощью ЭхоКГ • Единственный метод лечения — хирургическое вмешательство.
Недостаточность митрального клапана — незначительная недостаточность при ИМ отмечается почти у 50% больных, выраженная степень — у 4%; в последнем случае при отсутствии оперативного лечения летальный исход отмечают в 24% случаев. Причинами недостаточности митрального клапана могут быть дисфункция или разрыв сосочковых мышц • Дисфункция сосочковых мышц возникает чаще. Поражается, как правило, задняя сосочковая мышца, поскольку переднебоковая снабжается кровью из двух артерий. Возможна преходящая дисфункция сосочковых мышц при ишемии ближайшего сегмента левого желудочка. Клиническим проявлением дисфункции сосочковой мышцы является систолический шум на верхушке сердца вследствие недостаточности митрального клапана. Её выявляют при ЭхоКГ и она, как правило, не требует специальных вмешательств • Разрыв сосочковых мышц возникает у 1% больных ИМ. Наиболее часто поражается задняя сосочковая мышца. Смертность при отсутствии хирургического вмешательства составляет 50% в первые 24 ч и 94% в течение 2 мес.
Нарушения ритма и проводимости могут приводить к летальному исходу.
• Синусовая брадикардия возникает часто, особенно при ИМ нижней стенки левого желудочка. При наличии выраженной артериальной гипотензии необходимо введение 0,3–0,5 мг атропина в/в, при необходимости повторные инъекции (максимальная суммарная доза 1,5–2 мг).
• АВ-блокада •• I степени обычно не требует лечения •• II степени 1 типа (с периодикой Венкебаха) при ИМ нижней стенки левого желудочка редко приводит к нарушениям гемодинамики; при нарастании признаков нарушения гемодинамики вводят атропин либо устанавливают временный ЭКС •• II степени 2 типа (Мобитца) и АВ-блокада III степени требуют установки временного ЭКС.
• Желудочковые нарушения ритма сердца •• Единичные и парные желудочковые экстрасистолы, короткие «пробежки» желудочковой тахикардии при отсутствии нарушений гемодинамики не требуют лечения •• При аритмиях с болевым синдромом, артериальной гипотензией, проявлениями острой сердечной недостаточности необходимо внутривенное болюсное введение лидокаина в дозе 50 мг в течение 2 мин с последующей инфузией до суммарной дозы 200 мг •• При аритмии на фоне брадикардии с целью увеличения ЧСС рекомендовано введение атропина •• При развитии фибрилляции желудочков проводят реанимационные мероприятия.
• Наджелудочковые нарушения ритма сердца •• Фибрилляция предсердий возникает у 15–20% больных с ИМ, довольно часто купируется самостоятельно. При небольшой частоте ритма и отсутствии изменений гемодинамики фибрилляция предсердий не требует специального лечения. При частом ритме, признаках сердечной недостаточности необходимо введение амиодарона в дозе 300–450 мг в/в капельно или проведение электрической дефибрилляции •• Другие наджелудочковые аритмии редки и не требуют специального вмешательства.
Тромбоэмболические осложнения у 10–20% больных с ИМ, хотя они возникают у большего числа больных, но клинически при этом не проявляются.
• При тромбоэмболии артерий большого круга кровообращения тромбы происходят из левого желудочка, а лёгочной артерии — из вен ног. Наиболее часто тромбоэмболия обусловлена пристеночным тромбом (при переднем ИМ больших размеров в 30% случаев). Развитие сердечной недостаточности также может спровоцировать тромбоз и эмболию.
• Клинически тромбоэмболия артерий может проявляться гемипарезами (эмболия артерий мозга), стойкой артериальной гипертензией и гематурией (почечные артерии), болями в животе (брыжеечные артерии), болями в ногах (бедренные артерии).
• ЭхоКГ позволяет выявить тромбы в левом желудочке, в связи с чем больным с передним обширным ИМ необходимо проводить данное обследование в течение ближайших 24–72 ч. Раннее (в течение первых 3 сут) появление пристеночных тромбов у больных с ИМ больших размеров сопряжено с плохим прогнозом. Наибольшую вероятность эмболизации имеют подвижные тромбы и тромбы на ножках.
• Необходимо назначение антикоагулянтов (гепарина в дозе 20 000 ЕД/сут п/к, затем непрямых антикоагулянтов в течение 3–6 мес) при отсутствии противопоказаний.
• Возникновение ТЭЛА обычно обусловлено тромбозом глубоких вен нижних конечностей (наблюдают у 12–38% больных с ИМ). Тромбозу глубоких вен способствует длительная неподвижность больных и сниженный сердечный выброс. Смертность при ТЭЛА составляет 6%. Для профилактики тромбоза глубоких вен нижних конечностей рекомендована ранняя активизация больных и обеспечение адекватного сердечного выброса.
Аневризма левого желудочка — локальное парадоксальное выбухание стенки левого желудочка (дискинезия), позднее осложнение ИМ (см. Аневризма сердца постинфарктная).
• Наиболее типичная локализация аневризмы — передняя стенка левого желудочка и верхушечная область (3–15%). Аневризма нижней стенки левого желудочка встречается гораздо реже.
• Патоморфологически — соединительнотканный рубец, который со временем может кальцифицироваться. В полости аневризмы может располагаться плоский тромб.
• Почти в 80% случаев аневризму выявляют клинически по парадоксальной прекардиальной пульсации. Выпячивание стенки левого желудочка с кальцификацией можно также выявить рентгенологически. На ЭКГ обнаруживают признаки обширного переднего ИМ с подъёмом сегмента ST, сохраняющиеся более 2 нед от начала болезни («застывшая ЭКГ»). При ЭхоКГ находят специфические признаки: участок выбухания стенки левого желудочка с широким основанием, истончением стенки и дискинетическим расширением во время систолы.
Псевдоаневризма левого желудочка возникает при трансмуральном ИМ с перикардитом, когда происходит разрыв миокарда, но полость перикарда ограничена перикардиальными спайками, что препятствует развитию тампонады сердца. Далее псевдоаневризма увеличивается из-за поступления крови из левого желудочка, поэтому она по размерам может превышать сам левый желудочек. В полости псевдоаневризмы, как правило, образуется тромб. Поскольку стенка левого желудочка состоит только лишь из тромба и перикарда, то риск разрыва очень велик, поэтому необходимо безотлагательное хирургическое вмешательство. Клинически развитие псевдоаневризмы может проявляться нарастанием сердечной недостаточности, пульсацией у левой границы относительной тупости сердца, систолическим шумом, сохранением подъёма сегмента ST на ЭКГ. В ряде случаев псевдоаневризма может не проявляется клинически и быть патологоанатомической находкой.
Перикардит наблюдают в 6–11% случаев ИМ. Существует мнение, что перикардит возникает гораздо чаще, чем диагностируется. Он развивается на 2–4-е сутки от начала ИМ.
• При остром перикардите можно выслушать шум трения перикарда. Чаще он 3-компонентный, и совпадает с фазами сердечного сокращения: систолой желудочков, диастолой желудочков и систолой предсердий. Однако он может иметь только систолический компонент. Шум локализован над грудиной либо у левого её края (чаще в пределах области абсолютной тупости сердца). Интенсивность шума может быть различной. При большой громкости он выслушивается независимо от положения больного, слабый же шум следует выслушивать в вертикальном положении больного. Характер шума трения перикарда может различаться от грубого скребущего до тихого и нежного. Он сохраняется от 1 до 6 дней.
• Другой симптом перикардита — боль в грудной клетке. Нередко бывает трудно отличить боль при ИМ от перикардиальной боли. К отличиям перикардиальной боли относят отсутствие иррадиации в руку и шею, усиление её при глотании, кашле, вдохе, в положении лежа. Кроме того, при перикардите возможно повышение температуры тела до 39°С, сохраняющееся более 3 дней, что нехарактерно для неосложнённого ИМ.
• ЭКГ обычно не помогает в диагностике перикардита, ЭхоКГ также малоинформативна.
• Лечение. При наличии острого перикардита обычно назначают ацетилсалициловую кислоту в дозе от 160 до 650 мг 4 р/сут. ГК, индометацин, ибупрофен, хотя и способствуют ослаблению боли, но, уменьшая толщину стенки левого желудочка, могут спровоцировать разрыв миокарда. Назначение антикоагулянтов при остром перикардите, как правило, противопоказано, поскольку есть риск развития гемоперикарда.
Постинфарктный синдром (синдром Дресслера) наблюдают у 1–3% больных ИМ — см. Синдром Дресслера.
МКБ-10 • I20 Стенокардия [грудная жаба] • I21 Острый ИМ • I22 Повторный ИМ • I23 Некоторые текущие осложнения острого ИМ • I24 Другие формы острой ИБС • I25 Хроническая ишемическая болезнь сердца
Код вставки на сайт
Инфаркт миокарда
Инфаркт миокарда (ИМ; от лат. infarcere — фаршировать) — некроз сердечной мышцы в результате остро возникшего и резко выраженного дисбаланса между потребностью миокарда в кислороде и его доставкой. Статистические данные. Распространённость в среднем составляет около 500 на 100 000 мужчин и 100 на 100 000 женщин. Заболеваемость: 143,2 на 100 000 населения в 2001 г. В США происходит около 1,3 млн нефатальных ИМ в год. Преобладающий возраст возникновения ИМ — 40–70 лет, преобладающий пол — мужской (мужчины и женщины старше 70 лет заболевают одинаково часто).
Этиология • Наиболее частая причина ИМ — тромбоз венечной артерии, развившийся на фоне атеросклеротических изменений (до 90% всех случаев) •• Трансмуральный ИМ — полная окклюзия венечной артерии •• Нетрансмуральный ИМ — неполная окклюзия венечной артерии • Реже ИМ может также возникать и в результате других причин •• Спазм венечной артерии (в т.ч. вследствие употребления кокаина, амфетаминов) •• Эмболизация (вегетациями, частями пристеночного тромба или тромба на искусственном клапане, частями опухоли) •• Тромбоз (артерииты, травма сердца, амилоидоз) •• Расслоение венечной артерии, аорты •• Миокардиальные мышечные мостики (сдавление венечной артерии перекидывающимися через неё пучками мышечных волокон) •• Аномалии венечных артерий.
Факторы риска • Гиперхолестеринемия (повышение уровня ЛПНП и снижение ЛПВП) • Наследственность. Существует семейная предрасположенность к развитию ИБС, что может быть связано с наследованием некоторых факторов риска • Курение • СД • Артериальная гипертензия • Гиподинамия • Пожилой возраст • Подагра • Гипертриглицеридемия • Раннее появление сенильной дуги роговицы и некоторых других признаков.
Патогенез
• Разрыв бляшки. Наиболее склонны к разрыву бляшки со следующими характеристиками •• Бляшки с объёмом ядра более 30–40% от общего объёма бляшки •• Так называемые «мягкие» бляшки с недостаточным количеством коллагена, большим количеством внеклеточных липидов и жидкого холестерина в ядре •• Бляшки с более тонкой капсулой и с меньшим количеством коллагена в ней •• В механизме разрыва капсулы бляшки, по-видимому, имеет значение воспалительная реакция с участием макрофагов, приводящая к повреждению капсулы бляшки.
• Агрегация тромбоцитов, активация свёртывающей системы крови, формирование полноценного тромба. В зависимости от степени обструкции венечной артерии и развития коллатерального кровотока возникают различные варианты нарушения кровоснабжения миокарда •• При внезапном полном закрытии просвета венечной артерии тромбом при отсутствии коллатералей возникает трансмуральный ИМ (от эндокарда до эпикарда) •• При неполном закрытии просвета тромб может быть источником эмболии в дистальные отделы венечной артерии, что приводит к клинике нестабильной стенокардии •• При интермиттирующей окклюзии и существовавших ранее коллатералях возникает нетрансмуральный ИМ; некроз обычно располагается в субэндокарде либо в толще миокарда, не достигая эпикарда.
• Некроз миокарда возникает, как правило, в левом желудочке (имеет большую мышечную массу, выполняет большую работу и требует большего кровоснабжения, чем правый желудочек).
• Нарушение систолической функции — снижение сердечного выброса •• При поражении 15% массы миокарда изменения ограничиваются снижением фракции выброса левого желудочка •• При поражении 25% массы миокарда — начальные проявления острой сердечной недостаточности •• Поражение более 40% массы миокарда — кардиогенный шок.
• Нарушение диастолической функции левого желудочка в результате снижения растяжимости миокарда (миокард становится неэластичным) —увеличение конечного диастолического давления в левом желудочке, которое нормализуется через 2–3 нед.
• Ремоделирование левого желудочка при трансмуральном ИМ (возникает через 24 ч от начала ИМ и может сохраняться несколько месяцев): •• увеличение зоны инфаркта в результате истончения некротизированного участка миокарда (ассоциируется с более высокой смертностью, риском разрыва миокарда и более частым формированием аневризмы левого желудочка) •• дилатация левого желудочка (компенсаторная реакция сохранения нормального ударного объёма сердца) ведёт к его компенсаторной гипертрофии сохранного миокарда и может провоцировать дальнейшее нарушение сократительной функции левого желудочка.
• Изменения других органов и систем •• застой в малом круге кровообращения с нарушением функции лёгких •• гипоперфузия головного мозга с соответствующими симптомами •• гиперкатехоламинемия (провоцирует аритмии сердца) •• активация ренин-ангиотензин-альдостероновой системы •• гипергликемия из-за преходящего дефицита инсулина (в результате гипоперфузии поджелудочной железы) •• увеличивается СОЭ, появляется лейкоцитоз, усиливается агрегация тромбоцитов, увеличивается уровень фибриногена и вязкость плазмы крови.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ
Жалобы • Основная жалоба больных — боль в грудной клетке продолжительностью более 15–20 мин, не купируемая нитроглицерином. Локализуется чаще за грудиной, может иррадиировать в левую руку, шею, нижнюю челюсть, спину, надчревную область. При распространённом ИМ боль может иметь обширную иррадиацию и распространяться на обе руки, охватывать одновременно спину, надчревную область, шею и нижнюю челюсть. Наиболее типичной считают сжимающую, распирающую, сдавливающую, жгучую боль • Другие жалобы •• Потливость, тошнота, боли в животе (часто при ИМ нижней стенки левого желудочка), головокружение, эпизоды кратковременной потери сознания, резкое снижение АД, внезапно возникшая аритмия •• У пожилых людей, а также у больных СД ИМ может проявляться внезапно возникшей слабостью или кратковременной потерей сознания без чёткого описания боли. Безболевой ИМ наблюдают у 10–25% больных •• Одышка (вплоть до отёка лёгких) при ИМ возникает либо вследствие снижения сократительной способности миокарда, либо в связи с острой дисфункцией клапанного аппарата (чаще из-за ишемии сосочковой мышцы и развивающейся недостаточности митрального клапана) • Провоцирующие факторы — значительное физическое перенапряжение или эмоциональный стресс незадолго до возникновения ИМ.
Объективное обследование • При ИМ нижней стенки левого желудочка в начальные часы ЧСС составляет 50–60 в минуту с возможной последующей выраженной брадикардией. Постоянная синусовая тахикардия в первые 12–24 ч может свидетельствовать о неблагоприятном прогнозе (высокая вероятность смертельного исхода) • АД может быть повышенным в связи с гиперкатехоламинемией, страхом больного или болью. Снижение АД развивается из-за наличия сердечной недостаточности, а также при вовлечении миокарда правого желудочка. У больных с артериальной гипертензией АД может временно нормализоваться • Бледность кожных покровов, холодные конечности, потливость, набухание шейных вен • Через несколько дней от начала заболевания возможно повышение температуры тела в связи с резорбцией продуктов распада некротизированного миокарда • Аускультация сердца: •• приглушение I тона сердца вследствие снижения сократимости миокарда, при наличии тахикардии I тон сердца может быть усилен •• возможно расщепление II тона над лёгочной артерией при появлении сердечной недостаточности •• дополнительный III тон можно выслушать у 20% больных, сочетание приглушенных I, II и дополнительного III тона — «ритм галопа» •• Мягкий среднесистолический шум вследствие дисфункции сосочковых мышц (чаще передней), сохраняющийся не более 24 ч (часто). Наличие более выраженного и продолжительного (более суток) систолического шума заставляет исключить некоторые осложнения ИМ (разрыв межжелудочковой перегородки, отрыв сосочковых мышц) •• Шум трения перикарда выслушивают через 72 ч после развития ИМ у 10% больных, хотя он может быть выявлен у большинства больных с передним ИМ при внимательной аускультации в первые дни • Аускультация лёгких. При возникновении одышки, а тем более отёка лёгких, частота дыхательных движений (ЧДД) может увеличиваться. В нижних отделах лёгких можно выслушать хрипы.
ЭКГ. Изменения сегмента ST и зубца Т — депрессия или подъём сегмента ST и инверсия зубца Т. Подъём сегмента ST — более специфичный признак ИМ, отражает эпикардиальное повреждение. Через 8–12 ч от начала боли на ЭКГ возникает основной признак ИМ — патологический зубец Q, характеризующий наличие некроза миокарда. Достоверные ЭКГ-критерии ИМ: • Появление новых зубцов Q шириной более 30 мс и глубиной более 2 мм по крайней мере в двух отведениях из следующих: •• отведениях II, III или aVF •• отведениях V1–V6 •• отведениях I и aVL • Вновь появившийся подъём или депрессия сегмента ST более 1 мм через 20 мс после точки J (точка перехода комплекса QRS в сегмент ST) в двух смежных отведениях • Полная блокада левой ножки пучка Хиса при наличии соответствующей клинической картины. Нормальная ЭКГ не исключает наличия ИМ!
Стадии. В течении ИМ с зубцом Q по ЭКГ различают четыре стадии: острейшую, острую, подострую и рубцовую (хроническую).
• Острейшая стадия — выраженный подъём сегмента ST с обращённой вверх выпуклостью, сливающейся с увеличенным зубцом Т (монофазная кривая). Одновременно в реципрокных отведениях депрессия сегмента ST, появление которой свидетельствует об обширности ИМ.
• Острая стадия — сохраняется монофазная кривая и появляется патологический зубец Q, амплитуда зубца R снижается или он исчезает полностью (формируется зубец QS).
• Подострая стадия — возращение смещённого сегмента ST на изолинию при сохраняющихся патологических зубцах Q или QS, низкоамплитудных зубцах R и отрицательных зубцах Т.
• Рубцовая (хроническая) стадия — могут сохраняться признаки ИМ в виде патологических зубцов Q, низкоамплитудных зубцов R, отрицательных зубцов Т. У ряда пациентов на ЭКГ сохраняются признаки острейшей или острой стадии ИМ (монофазная кривая), что может свидетельствовать об аневризме.
Локализация. По изменениям в соответствующих отведениях можно определить локализацию ИМ • I, aVL, V4–V6 — боковой • II, III, aVF, I, aVL, V4–V6 — нижнебоковой • V1–V3 — переднеперегородочный • V4 — верхушечный • I, aVL, V1–V6 — переднебоковой • V4R, V5R (расположение электродов на правой половине грудной клетки, зеркально расположению электродов V4 и V5) — правого желудочка • II, III, aVF — ИМ нижней стенки левого желудочка • Отношение R/S >1 в отведениях V1, V2 — задний.
Лабораторные данные
• ОАК — неспецифичные изменения: нейтрофильный лейкоцитоз до 12–15 ´ 10 9 /л через несколько часов от момента возникновения боли, сохраняется в течение 3–7 дней. СОЭ увеличивается позже и остается повышенным 1–2 нед.
• Cывороточные маркёры ИМ — КФК, миоглобин, тропонины, реагирующие на некротические изменения миокарда через несколько часов •• Повышение активности общей КФК неспецифично — увеличение содержания общей КФК в 2–3 раза может появиться ••• в ответ на любое повреждение мышечной ткани, в т.ч. и на внутримышечную инъекцию ••• при гипотиреозе ••• инсульте ••• длительной иммобилизации конечностей ••• мышечных заболеваниях: миопатии, полимиозиты ••• электрической кардиоверсии •• Более информативным считают повышение уровня MB-изофермента КФК (MB-КФК), хотя он тоже может быть увеличен при электрической кардиоверсии. Важный лабораторный признак ИМ — повышение содержания MB-КФК в динамике. Нарастание на 25% в двух пробах с 4-часовым интервалом, а тем более нарастание концентрации MB-КФК в течение 24 ч, увеличивает чувствительность признака до 100%. Увеличение MB-КФК более 10–13 ЕД/л или более 5–6% от общей активности КФК свидетельствует о некрозе миокарда •• Миоглобин — чувствительный маркёр некроза миокарда, хотя он и неспецифичен (норма менее 10 ммоль/л) •• Тропонин I — сократительный белок, в норме отсутствующий в сыворотке крови. Он появляется только при некрозе кардиомиоцитов и считается одним из наиболее чувствительных и ранних признаков ИМ. Тропонин Т также появляется в крови при миокардиальном некрозе, но его повышение в течение первых 6 ч — менее чувствительный признак, чем увеличение тропонина I. Длительное сохранение тропонинов I и Т в сыворотке крови позволяет использовать их в диагностике ИМ позднее 48 ч от начала его развития.
ЭхоКГ • ИМ с зубцом Q — локальные нарушения сократимости стенок левого желудочка • ИМ без зубца Q — локальные нарушения сократимости выявляют гораздо реже. Следует помнить, что малые по размеру ИМ (с зубцом или без зубца Q) могут не проявляться при ЭхоКГ характерными нарушениями сократимости стенок • Локальные нарушения сократимости стенок не обязательно бывают остро возникшими.
Рентгенография грудной клетки позволяет выявить осложнения ИМ (застой в лёгких) и провести дифференциальную диагностику (пневмоторакс, расслоение аорты).
Диагностическая тактика. Клиническим диагностическим критерием ИМ является болевой синдром продолжительностью более 15 мин, не купирующийся нитроглицерином. Диагноз подтверждают при проведении ЭКГ с обязательной верификацией лабораторными маркёрами.
Дифференциальная диагностика. Основные заболевания, сопровождающиеся сильным и внезапно возникшим болевым приступом в грудной клетке • Расслаивающая аневризма аорты • Перикардит • Пневмоторакс • Плеврит • ТЭЛА • Медиастинит • Болезни пищевода (эзофагит, эзофагоспазм, язва пищевода) • Язвенная болезнь желудка • Опоясывающий лишай.
ЛЕЧЕНИЕ
Общая тактика • Обязательна неотложная госпитализация в блок интенсивной терапии • Постельный режим в течение как минимум 24 ч • Объём и характер проводимого лечения во многом зависят от вида ИМ — с зубцом или без зубца Q • Купирование болевого синдрома • Оксигенотерапия • Антиагреганты • При ИМ с зубом Q — фибринолитическая терапия • Хирургическое лечение (при наличии противопоказаний к тромболитической терапии).
Диета. До стабилизации состояния — парентеральное питание, далее — диета с ограничением жиров животного происхождения и соли, в остром и подостром периодах — диета №10а.
Аналгезия — первостепенный принцип в лечении ИМ (боль способствует активации симпатической нервной системы, вызывающей вазоконстрикцию, ухудшение кровоснабжения миокарда и увеличение нагрузки на сердце). Методы перечислены в порядке их последовательного применения.
• Нитроглицерин сублингвально в дозе 0,4–0,6 мг с 5-минутными интервалами до исчезновения боли или появления осложнений в виде сильной головной боли, артериальной гипотензии, тошноты, рвоты Парентеральное назначение нитратов при неосложнённом ИМ при отсутствии боли не приводит к улучшению выживаемости больных (данные многоцентровых исследований). Нитроглицерин противопоказан при: •• ИМ правого желудочка (обычно на ЭКГ имеются признаки ИМ нижней стенки левого желудочка, клинически определяют набухание шейных вен, отсутствие хрипов в лёгких и артериальную гипотензию) •• систолическом АД менее 100 мм рт.ст.
Оксигенотерапия — назначение кислорода через маску или интраназально. Показана всем больным с ИМ в течение первых 2–6 ч (кислород способствует дилатации венечных артерий). В последующем необходимо назначение кислорода при наличии признаков застоя в лёгких, снижении paO2.
Антиагрегантная терапия — ацетилсалициловая кислота в дозе 150–300 мг (таблетку сначала разжёвывают, затем проглатывают). Препарат принимают ежедневно при отсутствии противопоказаний (язвенная болезнь в острой стадии, нарушения кроветворения, тяжёлые заболевания печени, индивидуальная непереносимость).
При трансмуральном характере повреждения (наличие стойкой элевации ST) показана тромболитическая терапия
• Эффективность зависит от времени начала — чем раньше начато введение, тем выше вероятность сохранить жизнеспособность миокарда. Оптимально начало тромболитической терапии на догоспитальном этапе не позднее 1 ч от начала ИМ (но никак не позднее 12 ч).
• Тромболитическая терапия сегодня по способности предупреждать летальный исход приравнена к таким неотложным мероприятиям, как меры при остановке сердца (рекомендации Европейского общества кардиологов и Европейского совета по реанимации, 1998).
• Критерии для начала тромболитической терапии (при отсутствии противопоказаний) •• Загрудинная боль с изменениями на ЭКГ в виде подъёма сегмента ST более 1 мм в двух и более смежных стандартных отведениях и отведениях от конечностей •• Подъём сегмента ST более 2 мм в двух и более грудных отведениях •• Обнаружение вновь возникшей блокады левой ножки пучка Хиса.
• Используют стрептокиназу в дозе 1,5 млн ЕД в/в капельно в 100 мл 0,9% р-ра натрия хлорида в течение 30–60 мин. Возможно применение и других фибринолитических препаратов •• Урокиназа в дозе 2 млн ЕД в/в болюсно или 1,5 млн ЕД в/в болюсно, а затем 1,5 млн ЕД в/в капельно в течение 1 ч •• Алтеплаза (тканевой активатор плазминогена) в дозе 15 мг в/в болюсно, затем 0,75 мг/кг массы тела в течение 30 мин и потом 0,5 мг/кг в течение 60 мин в/в капельно до суммарной дозы 100 мг.
• Больным с аллергией на стрептокиназу можно назначить алтеплазу. При необходимости повторного введения фибринолитического препарата после стрептокиназы также можно рекомендовать введение алтеплазы, поскольку при повторном введении стрептокиназы возможно развитие анафилактической реакции.
• Противопоказания •• Абсолютные противопоказания для проведения тромболитической терапии: инсульт, травма, оперативное вмешательство в предшествующие 3 нед, желудочно-кишечное кровотечение в предшествующий месяц, нарушения кроветворения, расслаивающая аневризма аорты, недавняя травма головы, аллергия к стрептокиназе •• Относительные противопоказания для проведения тромболитической терапии: преходящие нарушения мозгового кровообращения в течение предыдущих 6 мес, лечение непрямыми антикоагулянтами, беременность, «непережимаемые инъекции» (длительная кровоточивость после инъекций), травмы при реанимации, систолическое АД более 180 мм рт.ст. и/или диастолическое АД более 110 мм рт.ст., недавнее лазеролечение по поводу отслойки сетчатки глаза, предшествующее лечение стрептокиназой или алтеплазой.
• Осложнения — реперфузионные аритмии: •• Возможно появление брадикардии, полной АВ-блокады; в этих случаях вводят атропин, по показаниям проводят наружную ЭКС •• При возникновении идиовентрикулярного ритма без артериальной гипотензии лечение не проводится •• При неустойчивой пароксизмальной желудочковой тахикардии лечение также не требуется •• При устойчивой пароксизмальной желудочковой тахикардии показана кардиоверсия.
Эндоваскулярное лечение
• Эффективность чрескожной транслюминальной ангиопластики в реваскуляризации миокарда аналогична таковой при тромболитической терапии, однако учитывая меньшее количество осложнений в общей популяции больных следует отдавать предпочтение этому виду лечения. Эффективность превышает таковую при ферментативном тромболизисе у пожилых пациентов, ишемии, сохраняющейся после тромболизиса, рецидивирующем и повторном ИМ, ранней постинфарктной стенокардии, окклюзии аутовенозного аортокоронарного шунта, переднем ИМ, отёке лёгких. Имплантация стентов значительно улучшает результаты эндоваскулярного лечения во всех группах пациентов.
• Перспективно применение направленной вакуумной тромбэктомии, ротационной атерэктомии, ротабляции и лазерной реваскуляризации, однако показания к этим вмешательствам при ИМ находятся в стадии разработки.
Коронарное шунтирование
• Показано при рецидивирующем и повторном ИМ, безуспешности или механических осложнениях чрескожной транслюминальной ангиопластики, поражении ствола левой коронарной артерии (или при эквиваленте стволового поражения), трёхсосудистом поражении, инородном теле в коронарной артерии, находящемся в позиции, угрожающей прекращением кровотока.
• В качестве шунтов предпочтительно использование аутовен.
При отсутствии зубца Q на ЭКГ и изменениях только сегмента ST и зубца Т проводят те же мероприятия, что и при нестабильной стенокардии. В последующем дифференциальная диагностика между ИМ без зубца Q и нестабильной стенокардией основывается на динамике ЭКГ и сывороточных маркёров некроза миокарда.
Лечение ИМ правого желудочка
• При наличии артериальной гипотензии необходимо обеспечить достаточную преднагрузку на правый желудочек — внутривенное введение 0,9% р-ра натрия хлорида в объёме 200 мл в первые 10 мин, затем 1–2 л в течение последующих нескольких часов и по 200 мл/ч в дальнейшем. Если гемодинамика всё же неадекватна, вводят добутамин.
• Следует избегать уменьшения преднагрузки на сердце (введение, например, опиоидов, нитратов, диуретиков, ингибиторов АПФ). При появлении фибрилляции предсердий необходимо быстро её купировать, поскольку уменьшение вклада правого предсердия в наполнение правого желудочка является одним из важных моментов в патогенезе недостаточности правого желудочка. При появлении АВ-блокады необходимо незамедлительное проведение ЭКС.
ДИАГНОСТИКА И ЛЕЧЕНИЕ ОСЛОЖНЕНИЙ
Осложнения ИМ — главная причина смерти больных. Наиболее часто возникают острая сердечная недостаточность (кардиогенный шок и отёк лёгких), разрывы межжелудочковой перегородки и стенок сердца, аневризмы, нарушения ритма и проводимости, тромбоэмболические осложнения, перикардит, синдром Дресслера.
Острая сердечная недостаточность при ИМ — плохой прогностический признак.
• Для своевременного выявления застоя в лёгких обязательна тщательная и неоднократная аускультация лёгких в течение первых суток. ЭхоКГ позволяет выявить ранние изменения сократительной функции миокарда и начальные проявления ремоделирования сердца (изменение формы и размеров камер сердца, толщины некротизированных и жизнеспособных сегментов левого желудочка).
• Наиболее эффективны в предупреждении ремоделирования миокарда и замедлении данного процесса ингибиторы АПФ. Назначают их всем больным с ИМ при наличии проявлений сердечной недостаточности либо при снижении фракции выброса левого желудочка менее 40% без клинических проявлений через 24–48 ч от начала ИМ. Обычно назначают каптоприл в дозе 6,25 мг 3 р/сут, эналаприл 2,5 мг 1–2 р/сут или рамиприл по 2,5 мг 1 р/сут при отсутствии противопоказаний. Острая сердечная недостаточность может проявляться развитием кардиогенного шока и отёка лёгких (см. Шок кардиогенный, Отёк лёгких).
• Различают четыре степени выраженности острой сердечной недостаточности при ИМ (необходимы для оценки прогноза) •• I класс — отсутствие хрипов в лёгких и «ритма галопа» (патологического III тона сердца); возникает у 40–50% больных, смертность составляет 6–10% •• II класс — наличие хрипов, выслушиваемых на площади менее 50% лёгочных полей или наличие «ритма галопа»; возникает у 30–40% больных, смертность составляет 20% •• III класс — наличие хрипов выслушиваемых на площади более 50% лёгочных полей в сочетании с «ритмом галопа»; возникает у 10–15% больных, смертность составляет 40% •• IV класс — признаки кардиогенного шока; возникает у 5–20% больных, смертность достигает 50–90%.
Разрыв межжелудочковой перегородки возникает у 1–3% больных с ИМ, причём в 20–30% случаев развивается в течение первых 24 ч. После 2 нед вероятность возникновения разрыва межжелудочковой перегородки невелика. Летальный исход без хирургического вмешательства регистрируют у 54% больных в течение первой недели и у 92% в течение первого года. Основной клинический признак острого разрыва межжелудочковой перегородки — громкий систолический шум с иррадиацией вправо от грудины и клиническое ухудшение состояния больного из-за выраженной левожелудочковой недостаточности (артериальная гипотензия, застой в лёгких). Следует помнить, что шум при остром разрыве может быть мягким или отсутствовать полностью. Основным методом, подтверждающим наличие дефекта, является ЭхоКГ в допплеровском режиме.
Разрыв свободной стенки левого желудочка возникает у 1–3% больных ИМ. В течение первого часа отмечается у 30–50% больных, в течение первых 2 нед — у 80–90% • Разрыв свободной стенки левого желудочка чаще возникает при обширном ИМ, а также на фоне артериальной гипертензии или при отсутствии предшествующей стенокардии • Клинически разрыв проявляется внезапным исчезновением пульса, резким падением АД (при сфигмоманометрии не определяется) и потерей сознания при сохранении ЭКГ, что называют электромеханической диссоциацией. Как правило, разрыв сердца приводит к летальному исходу • В 25% случаев возникает подострый разрыв стенки левого желудочка, который может симулировать реинфаркт миокарда, поскольку повторно возникает боль и подъём сегмента ST при снижении АД. Возникает клиническая картина тампонады сердца, верифицируемой с помощью ЭхоКГ • Единственный метод лечения — хирургическое вмешательство.
Недостаточность митрального клапана — незначительная недостаточность при ИМ отмечается почти у 50% больных, выраженная степень — у 4%; в последнем случае при отсутствии оперативного лечения летальный исход отмечают в 24% случаев. Причинами недостаточности митрального клапана могут быть дисфункция или разрыв сосочковых мышц • Дисфункция сосочковых мышц возникает чаще. Поражается, как правило, задняя сосочковая мышца, поскольку переднебоковая снабжается кровью из двух артерий. Возможна преходящая дисфункция сосочковых мышц при ишемии ближайшего сегмента левого желудочка. Клиническим проявлением дисфункции сосочковой мышцы является систолический шум на верхушке сердца вследствие недостаточности митрального клапана. Её выявляют при ЭхоКГ и она, как правило, не требует специальных вмешательств • Разрыв сосочковых мышц возникает у 1% больных ИМ. Наиболее часто поражается задняя сосочковая мышца. Смертность при отсутствии хирургического вмешательства составляет 50% в первые 24 ч и 94% в течение 2 мес.
Нарушения ритма и проводимости могут приводить к летальному исходу.
• Синусовая брадикардия возникает часто, особенно при ИМ нижней стенки левого желудочка. При наличии выраженной артериальной гипотензии необходимо введение 0,3–0,5 мг атропина в/в, при необходимости повторные инъекции (максимальная суммарная доза 1,5–2 мг).
• АВ-блокада •• I степени обычно не требует лечения •• II степени 1 типа (с периодикой Венкебаха) при ИМ нижней стенки левого желудочка редко приводит к нарушениям гемодинамики; при нарастании признаков нарушения гемодинамики вводят атропин либо устанавливают временный ЭКС •• II степени 2 типа (Мобитца) и АВ-блокада III степени требуют установки временного ЭКС.
• Желудочковые нарушения ритма сердца •• Единичные и парные желудочковые экстрасистолы, короткие «пробежки» желудочковой тахикардии при отсутствии нарушений гемодинамики не требуют лечения •• При аритмиях с болевым синдромом, артериальной гипотензией, проявлениями острой сердечной недостаточности необходимо внутривенное болюсное введение лидокаина в дозе 50 мг в течение 2 мин с последующей инфузией до суммарной дозы 200 мг •• При аритмии на фоне брадикардии с целью увеличения ЧСС рекомендовано введение атропина •• При развитии фибрилляции желудочков проводят реанимационные мероприятия.
• Наджелудочковые нарушения ритма сердца •• Фибрилляция предсердий возникает у 15–20% больных с ИМ, довольно часто купируется самостоятельно. При небольшой частоте ритма и отсутствии изменений гемодинамики фибрилляция предсердий не требует специального лечения. При частом ритме, признаках сердечной недостаточности необходимо введение амиодарона в дозе 300–450 мг в/в капельно или проведение электрической дефибрилляции •• Другие наджелудочковые аритмии редки и не требуют специального вмешательства.
Тромбоэмболические осложнения у 10–20% больных с ИМ, хотя они возникают у большего числа больных, но клинически при этом не проявляются.
• При тромбоэмболии артерий большого круга кровообращения тромбы происходят из левого желудочка, а лёгочной артерии — из вен ног. Наиболее часто тромбоэмболия обусловлена пристеночным тромбом (при переднем ИМ больших размеров в 30% случаев). Развитие сердечной недостаточности также может спровоцировать тромбоз и эмболию.
• Клинически тромбоэмболия артерий может проявляться гемипарезами (эмболия артерий мозга), стойкой артериальной гипертензией и гематурией (почечные артерии), болями в животе (брыжеечные артерии), болями в ногах (бедренные артерии).
• ЭхоКГ позволяет выявить тромбы в левом желудочке, в связи с чем больным с передним обширным ИМ необходимо проводить данное обследование в течение ближайших 24–72 ч. Раннее (в течение первых 3 сут) появление пристеночных тромбов у больных с ИМ больших размеров сопряжено с плохим прогнозом. Наибольшую вероятность эмболизации имеют подвижные тромбы и тромбы на ножках.
• Необходимо назначение антикоагулянтов (гепарина в дозе 20 000 ЕД/сут п/к, затем непрямых антикоагулянтов в течение 3–6 мес) при отсутствии противопоказаний.
• Возникновение ТЭЛА обычно обусловлено тромбозом глубоких вен нижних конечностей (наблюдают у 12–38% больных с ИМ). Тромбозу глубоких вен способствует длительная неподвижность больных и сниженный сердечный выброс. Смертность при ТЭЛА составляет 6%. Для профилактики тромбоза глубоких вен нижних конечностей рекомендована ранняя активизация больных и обеспечение адекватного сердечного выброса.
Аневризма левого желудочка — локальное парадоксальное выбухание стенки левого желудочка (дискинезия), позднее осложнение ИМ (см. Аневризма сердца постинфарктная).
• Наиболее типичная локализация аневризмы — передняя стенка левого желудочка и верхушечная область (3–15%). Аневризма нижней стенки левого желудочка встречается гораздо реже.
• Патоморфологически — соединительнотканный рубец, который со временем может кальцифицироваться. В полости аневризмы может располагаться плоский тромб.
• Почти в 80% случаев аневризму выявляют клинически по парадоксальной прекардиальной пульсации. Выпячивание стенки левого желудочка с кальцификацией можно также выявить рентгенологически. На ЭКГ обнаруживают признаки обширного переднего ИМ с подъёмом сегмента ST, сохраняющиеся более 2 нед от начала болезни («застывшая ЭКГ»). При ЭхоКГ находят специфические признаки: участок выбухания стенки левого желудочка с широким основанием, истончением стенки и дискинетическим расширением во время систолы.
Псевдоаневризма левого желудочка возникает при трансмуральном ИМ с перикардитом, когда происходит разрыв миокарда, но полость перикарда ограничена перикардиальными спайками, что препятствует развитию тампонады сердца. Далее псевдоаневризма увеличивается из-за поступления крови из левого желудочка, поэтому она по размерам может превышать сам левый желудочек. В полости псевдоаневризмы, как правило, образуется тромб. Поскольку стенка левого желудочка состоит только лишь из тромба и перикарда, то риск разрыва очень велик, поэтому необходимо безотлагательное хирургическое вмешательство. Клинически развитие псевдоаневризмы может проявляться нарастанием сердечной недостаточности, пульсацией у левой границы относительной тупости сердца, систолическим шумом, сохранением подъёма сегмента ST на ЭКГ. В ряде случаев псевдоаневризма может не проявляется клинически и быть патологоанатомической находкой.
Перикардит наблюдают в 6–11% случаев ИМ. Существует мнение, что перикардит возникает гораздо чаще, чем диагностируется. Он развивается на 2–4-е сутки от начала ИМ.
• При остром перикардите можно выслушать шум трения перикарда. Чаще он 3-компонентный, и совпадает с фазами сердечного сокращения: систолой желудочков, диастолой желудочков и систолой предсердий. Однако он может иметь только систолический компонент. Шум локализован над грудиной либо у левого её края (чаще в пределах области абсолютной тупости сердца). Интенсивность шума может быть различной. При большой громкости он выслушивается независимо от положения больного, слабый же шум следует выслушивать в вертикальном положении больного. Характер шума трения перикарда может различаться от грубого скребущего до тихого и нежного. Он сохраняется от 1 до 6 дней.
• Другой симптом перикардита — боль в грудной клетке. Нередко бывает трудно отличить боль при ИМ от перикардиальной боли. К отличиям перикардиальной боли относят отсутствие иррадиации в руку и шею, усиление её при глотании, кашле, вдохе, в положении лежа. Кроме того, при перикардите возможно повышение температуры тела до 39°С, сохраняющееся более 3 дней, что нехарактерно для неосложнённого ИМ.
• ЭКГ обычно не помогает в диагностике перикардита, ЭхоКГ также малоинформативна.
• Лечение. При наличии острого перикардита обычно назначают ацетилсалициловую кислоту в дозе от 160 до 650 мг 4 р/сут. ГК, индометацин, ибупрофен, хотя и способствуют ослаблению боли, но, уменьшая толщину стенки левого желудочка, могут спровоцировать разрыв миокарда. Назначение антикоагулянтов при остром перикардите, как правило, противопоказано, поскольку есть риск развития гемоперикарда.
Постинфарктный синдром (синдром Дресслера) наблюдают у 1–3% больных ИМ — см. Синдром Дресслера.
МКБ-10 • I20 Стенокардия [грудная жаба] • I21 Острый ИМ • I22 Повторный ИМ • I23 Некоторые текущие осложнения острого ИМ • I24 Другие формы острой ИБС • I25 Хроническая ишемическая болезнь сердца