что такое небные дужки
Паратонзиллит: причины, симптомы, медицинская помощь
Причины возникновения и течение болезни
Паратонзиллит наиболее часто развивается у молодых людей в возрасте от 15 до 30 лет. Наиболее часто встречается тонзиллогенный путь проникновения, т.е из верхнего полюса миндалины или её добавочной дольки. На этом уровне паратонзиллярная клетчатка имеет более рыхлую структуру, а капсула миндалины тоньше. Возможен лимфогенный (через лимфу) и гематогенный (через кровь) путь заноса инфекции. Иногда выявляется одонтогенный (зубной) паратонзиллит, который может возникнуть при кариесе зубов, а также отогенный (ушной), возникающий при остеомиелите (инфекционно-воспалительном процессе) в височной кости.
Как правило, паратонзиллит является односторонним процессом. В зависимости от места локализации он бывает:
Клиническая картина
Положение головы неподвижное с наклоном к плечу. На лице больного страдальческое выражение. Фарингоскопическую картину, которая зависит от локализации, бывает очень сложно установить из-за тризма жевательной мускулатуры и неполного открытия рта.
При переднем паратонзиллите пораженный участок слизистой и дужки отечен, резко гиперемирован (выражено красный), инфильтрован и выбухает вперед. Отмечается смещение миндалины кзади, смещение язычка, а также асимметрия мягкого нёба.
В случае возникновения заднего паратонзиллита задняя небно-глоточная дужка сильно утолщается (может достигнуть толщины мизинца), гиперемирована, отёчна и инфильтрирована. Инфильтрация и отёчность распространяется на язычок и мягкое нёбо, в некоторых случаях может спускаться на наружное кольцо гортани, что может привести к стенозу (сужению) гортани и, как следствие, удушью. Нёбная миндалина не изменена, но оттеснена кпереди, передняя небная дужка не повреждена и не вовлечена в процесс (интактна).
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Для нижнего паратонзиллита характерен отёк и инфильтрация корня и боковой части языка, а также передней нёбной дужки. В некоторых случаях выявляется коллатеральный (вторичный) отёк поверхности надгортанника.
При наружней форме заболевания миндалина смещается в противоположную сторону, слизистая оболочка наружно-боковых стенок миндалины отёчна, геперемирована и инфильтрована.
Регионарные лимфатические узлы увеличиваются в размере, при пальпации болезненны. В крови наблюдается умеренная анемия, увеличенное СОЭ, лейкоцитоз и нейтрофилез (увеличение числа нейтрофилов крови).
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Рак ротоглотки
Злокачественная опухоль образуется из неороговевающих клеток эпителия на участке от мягкого неба до подъязычной кости.
Анатомическое строение
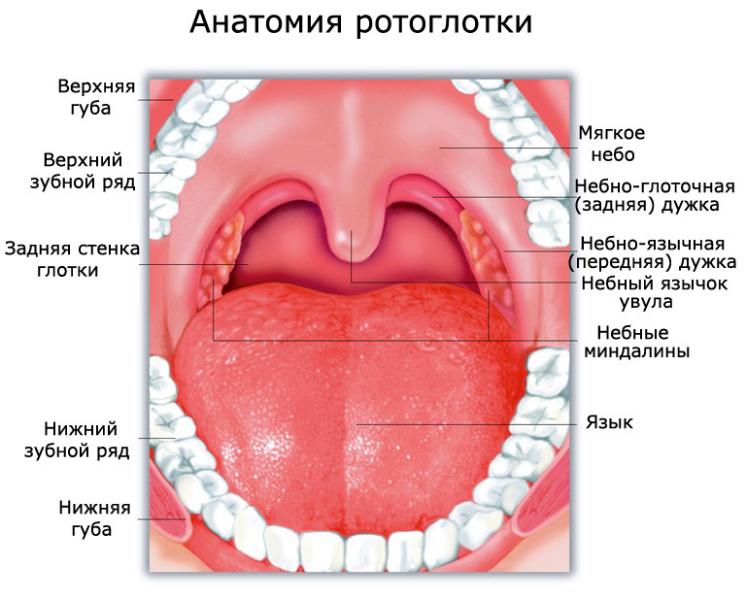
Ротоглотка – это продолжение носоглотки, средний отдел гортани. Она начинается от твердого неба и заканчивается у входа в гортань. Орган соединяется с полостью рта зевом, а отделяется небными дужками, мягким небом и спинкой языка. В этом отделе перекрещиваются пищеварительные и дыхательные пути. В состав ротоглотки входит:
Классификация
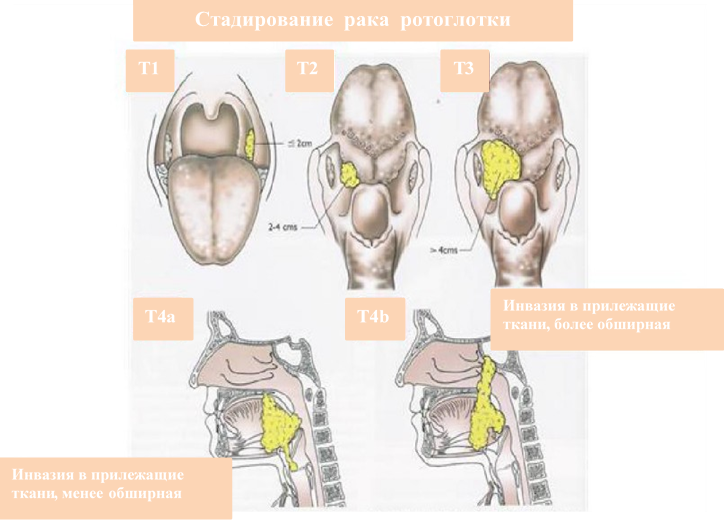
Опухоль в ротоглотке делится на три вида:
| Доброкачественные новообразования | Неопасные, но причиняют дискомфорт. Устраняются хирургически | Остеохондрома |
| Лейомиома | ||
| Эозинофильная гранулема | ||
| Остроконечная кондилома | ||
| Фиброма | ||
| Одонтогенные опухоли | ||
| Верруциформная ксантома | ||
| Гранулярно-клеточная опухоль | ||
| Пиогенная гранулема | ||
| Рабдомиома | ||
| Нейрофиброма | ||
| Шваннома | ||
| Кератоакантома | ||
| Папиллома | ||
| Липома | ||
| Предраковые состояния | Есть риск малигнизации, но иногда дисплазия самостоятельно регрессирует | Лейкоплакия. На слизистой возникают белесые или серые точки. Они выпячивают над поверхностью или остаются плоскими |
| Эритроплакия. Образуются красные пятна, которые кровоточат при легком прикосновении | ||
| Раковая опухоль, образующаяся из клеток неороговевающего эпителия | Врач индивидуально подбирает схему лечения | Карцинома, прорастающая только из поверхностного слоя эпителия. Диагностируется в 90% случаев, причем 60% связано с выявлением ВПЧ 16 или 18 штамма |
| Полиморфная низкосортная аденокарцинома | ||
| Аденоидная кистозная карцинома | ||
| Мукоэпидермальная карцинома | ||
| Лимфома |
Рисунок 1. Лейкоплакия
Рисунок 2.1. Эритроплакия
Рисунок 2.2. Эритроплакия
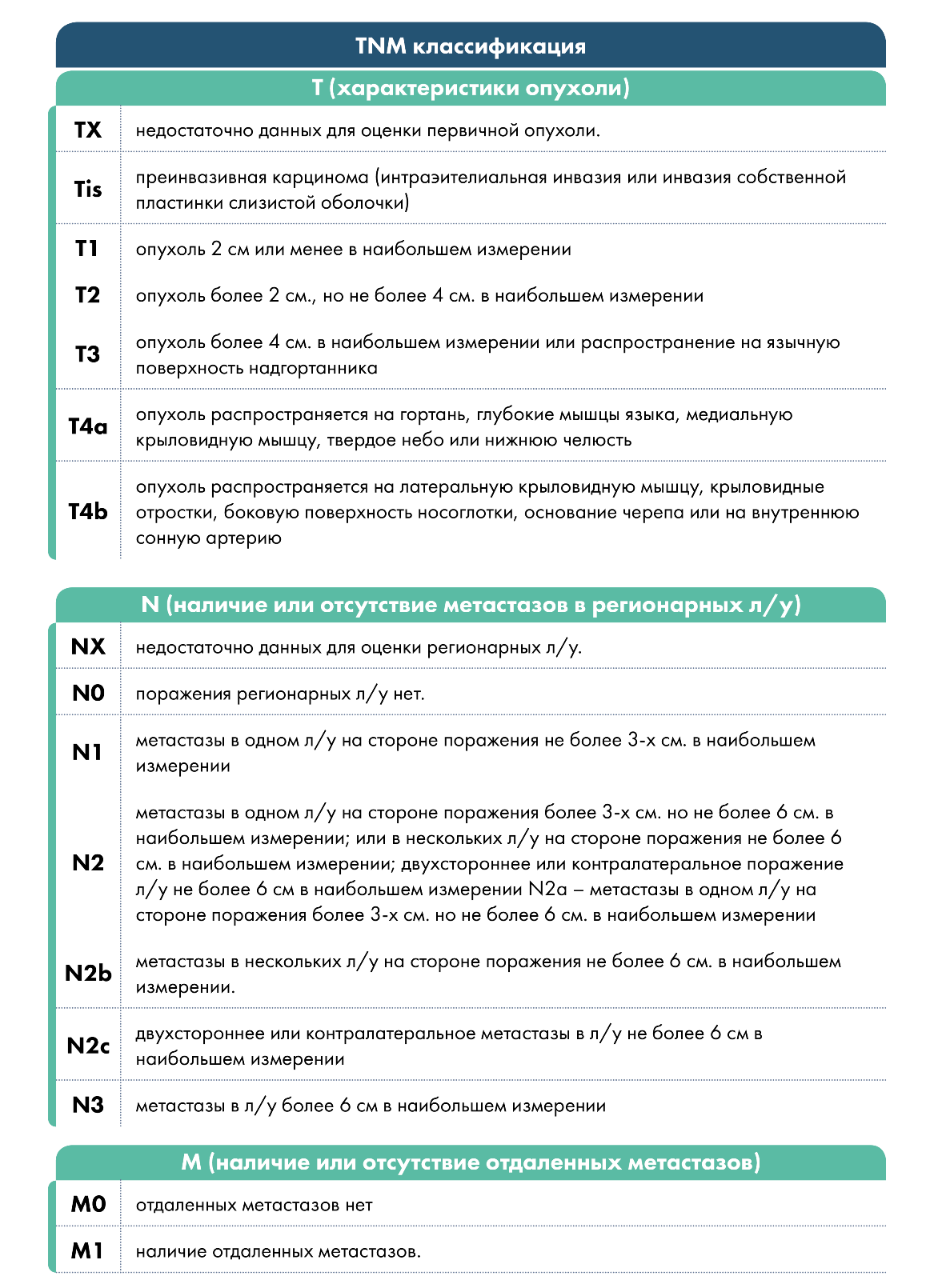
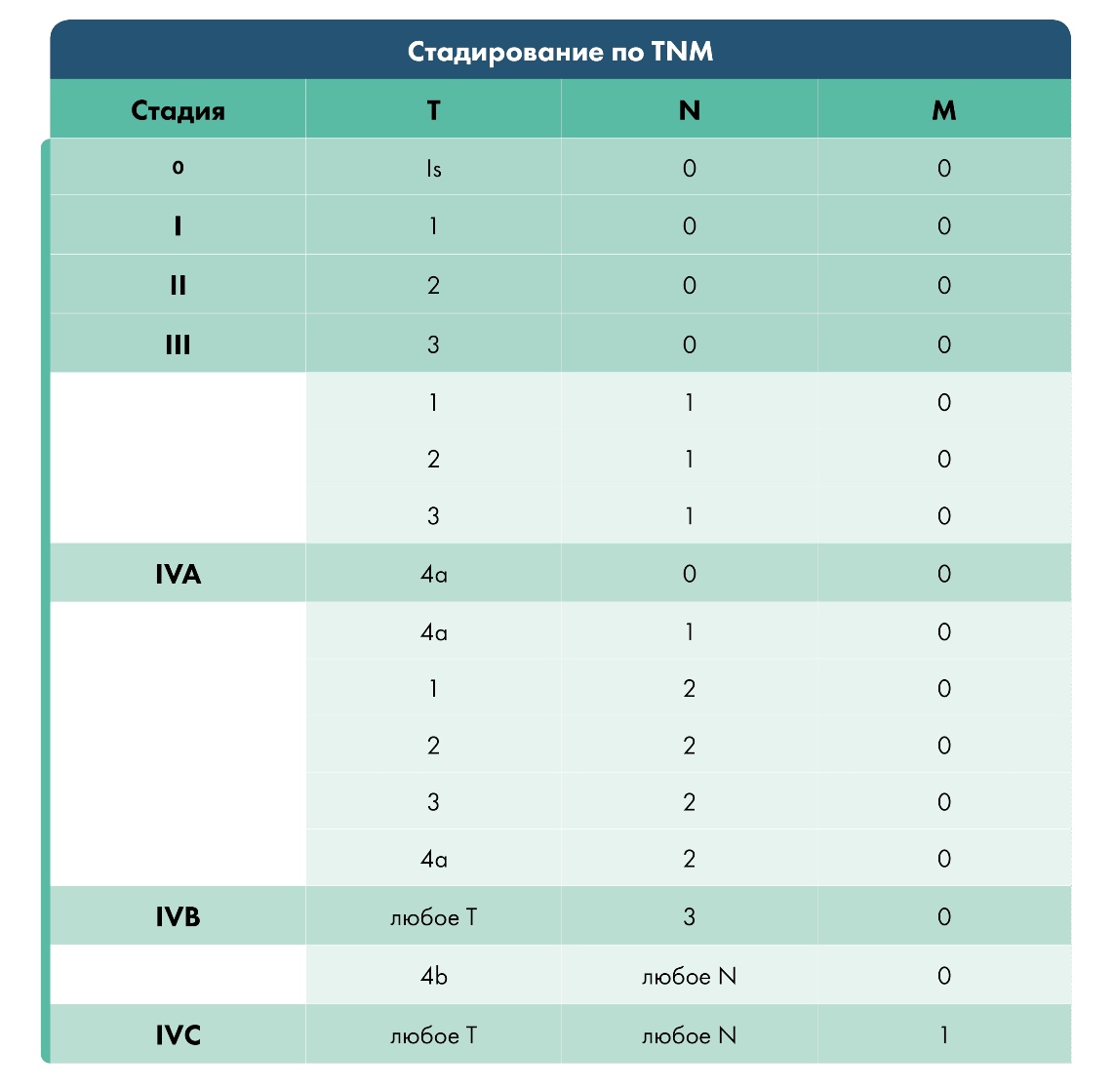
Классификация TNM
Причины возникновения
Заболеваемость раком ротоглотки достигла пика в 2015-2016 году. Диагноз ставился 13% заболевших от общего числа онкологических больных, при этом процент смертности достигал 7,5%. Смертность каждого второго больного обусловлена распространением раковых клеток в полости рта и глотки, а каждого третьего – распространением рака в гортани. На сегодняшний день заболеваемость снизилась и составляет 8,7%, но смертность остается по-прежнему высокой.
Основная причина рака ротоглотки – курение и употребление крепких спиртных напитков. Каждый третий больной является курильщиком со стажем. Токсические вещества в первую очередь проникают в глотку, систематически раздражая слизистую оболочку, разрушая костные структуры.
В группу риска входят:
Симптомы
К сожалению, специфических признаков развития злокачественного новообразования в ротоглотке нет. Пациента должны насторожить следующие симптомы:
Коварство заболевания в латентном течении на первой стадии. Болезнь никак себя не проявляет, поэтому человек не обращается за медицинской помощью. Уже на 2-3 стадиях пальпируемый узелок на шее начинает болеть, ощущаться сильнее. Увеличиваются шейные лимфатические узлы. На 4 стадии рака ротоглотки нарушается дыхательный и глотательный процесс, опухоль распространяется на окружающие ткани. Болезнь обостряется кровохарканьем, стремительной потерей веса, истощением и анорексией. Иногда изо рта идет кровь. Если опухоль сдавила жевательные мышцы или нервные сплетения, движения мышц ограничивается.
Метастазы развиваются быстрее, чем сама опухоль.
Диагностика
После осмотра онколога и стоматолога назначается ряд обследований:
Лечение
В зависимости от стадии заболевания и состояния больного врач назначает химиотерапию, лучевую терапию, операцию, таргетную терапию, иммунотерапию в комбинации друг с другом или отдельно.
После окончания курса лечения пациенты наблюдаются у онколога и стоматолога. Посещение врачей обязательно каждые 3-6 месяцев в течение первых двух лет. Следующие пять лет осмотр проводится раз в полгода-года. Последующие пять лет пациент посещает врача раз в год или чаще при недомогании. Во время посещения доктор анализирует состояние больного, учитывая результаты фиброскопии, ежегодной рентгенографии органов грудной клетки, УЗИ лимфатических узлов, органов малого таза и органов брюшной полости.
Профилактика
Предотвратить онкологию можно, выполняя ряд рекомендаций специалистов. Прежде всего, важно правильно ухаживать за полостью рта и своевременно посещать стоматолога. Врач дважды в год поддерживает чистоту зубов и следит за состоянием десен и мягких тканей.
Поскольку ВПЧ – весомый фактор в развитии рака ротоглотки, важно снизить риск заражения. Для этого необходимо исключить беспорядочные половые связи и ставить вакцину.
Специалисты рекомендуют отказаться от вредных привычек и полностью бросить курить. Сразу после еды необходимо ополаскивать полость рта, а зубы чистить дважды в день. Рациональное питание – залог здоровья, поэтому ежедневно следует потреблять больше овощей и фруктов, кушать цельнозерновой хлеб, а от переработанного мяса, бобовых и курятины лучше отказаться.
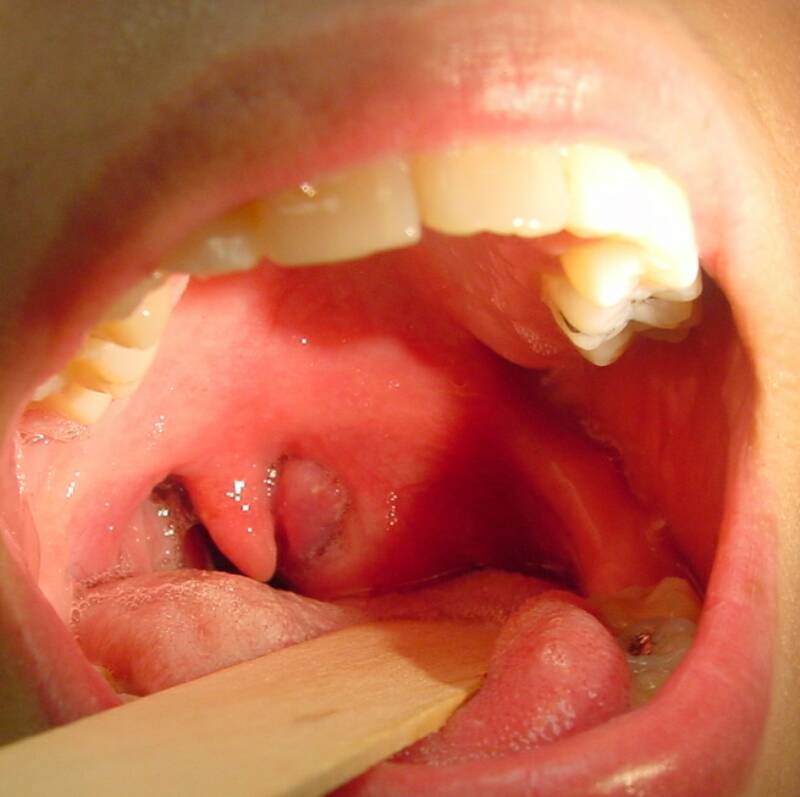
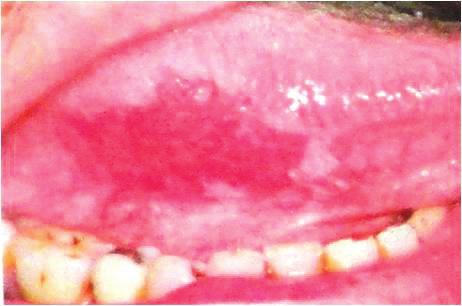
Что такое небные дужки
Нёбо классифицируется как часть полости рта и относится к пищеварительной системе, оно представляет собой совокупность костей и тканей двух образований – твердого и мягкого нёба. В анатомии обе части объединяются под общим латинским названием palatum, по-русски – нёбо.
Анатомия
Передняя часть называется твердым нёбом, она занимает две трети от общего объема, задняя часть – мягкое нёбо образует остальную треть.
Цвет мягкого нёба – красный с розовым оттенком, цвет твердого нёба – розовый, бледный.
Твердое нёбо – костное образование, оно разделяет две полости черепа – носовую и ротовую. Для ротовой полости твердое нёбо – это крыша, а для полости носа – основа. Нёбные отростки верхних челюстей образуют его переднюю часть, а расположенные горизонтально пластинки нёбных костей – задний отдел. Чаще всего встречается выраженная куполообразная форма. Степень изогнутости с возрастом меняется. В младенчестве купол почти плоский, к совершеннолетию его крутизна становится больше, в старости изгиб опять уменьшается.
Слизистая оболочка содержит гликоген в больших количествах, поэтому она не подвержена ороговению, на это указывает розовый цвет ткани. Однако там, где поверхность подвергается наибольшему трению пищей, поверхностные слои эпителия находятся в различной стадии ороговения.
Слизистая оболочка выполняет защитную функцию, она препятствует проникновению внутрь тканей микроорганизмов. Рецепторы, расположенные в слизистой оболочке, воспринимают температурные, болевые, тактильные раздражения, участвуют в формировании вкусовых ощущений.
Рудиментарные поперечные складки твердого неба располагаются в его передней трети, лучше всего они выражены у детей, к старости практически сглаживаются.
С двух сторон средней линии, ближе к заднему краю твердого нёба имеются нёбные ямочки. Стоматологи используют эти углубления для определения границы установки съемного протеза.
Уколы для осуществления местной анестезии производятся в ткань окружающую носонёбные нервы, которые проходят в резцовых каналах. Место расположения каналов – резцовая ямка твердого нёба.
Мягкое нёбо выглядит складкой слизистой оболочки, которая отделяет глотку от ротовой полости. В состоянии покоя она свободно свисает вниз почти вертикально, а в процессе еды регулярно поднимается в соответствие глотательным усилиям и перекрывает верхнюю часть глотки. Складка состоит преимущественно из связок сухожилий и мышц. Фиброзная пластина спереди крепится к твердому нёбу, она покрыта слизистой оболочкой с двух сторон.
Маленький язычок мягкого нёба не позволяет пищевому комку или жидкости попасть в носовые каналы, кроме того, он участвует в формировании звуков, например, звука р. Язычок нёба расположен над корнем языка, имеет свои мышечные волокна.
Две дужки, которые образуют продолжение концов нёбной занавески, носят свои названия в соответствии с органом, к которому находятся ближе – глоточная и язычная.
Мышцы мягкого нёба
Благодаря действию мышц, при глотании нижнее небо загораживает задние отверстия носа и весь верхний участок от остальной глотки.
Функции
Основная задача нёба – распределение потоков воздуха в ротовой полости и носоглотке в процессе разговора. Нёбо препятствует попаданию пищи в полость носа во время еды. Расположенные в нем рецепторы функционально связаны с гортанью. Эта связь определяет высоту звуков и тембр голоса человека. Кроме того, от состояния нёба зависит вентиляция среднего уха и нормальное дыхание.
Заболевания
Болевые ощущения в области нёба провоцируются в основном воспалительными процессами.
Причины воспалений
Если своевременно не корректировать описанные выше причины, воспалительные процессы будут прогрессировать, что только усугубит ситуацию.
Лечение
Устранять последствия механических повреждений слизистой нёба можно полосканиями ротовой полости, рекомендованными составами, например, отварами различных трав, хорошо действует раствор на основе йода и соли, прополис. На время лечения следует воздержаться от приема твердой пищи, есть вероятность повторного повреждения проблемного участка. Врачи назначают в таких случаях применение медикаментов направленного действия.
Лечение миндалин не предполагает самостоятельных действий. Обязательно следует обратиться к врачу и следовать его указаниям.
Обычный стоматит – следствие пренебрежения гигиеной полости рта, поэтому лечение его легкой формы заключается в соблюдении диеты, исключении из рациона слишком холодной и горячей пищи и регулярными полосканиями антисептическими средствами.
Тяжелые формы стоматита: афтозная, язвенная, герпетическая характеризуются массовым поражением участков слизистой оболочки. В таких случаях требуется помощь стоматологов и терапевтов.
Кариес и пульпит самостоятельно вылечит невозможно. Чем раньше пациент обратится за помощью в стоматологическую клинику, тем успешнее будет лечение, меньше вероятность тяжелых осложнений.
Паратонзиллит
Диагностика паратонзиллита
Паратонзиллит напрямую связан с вирусным воспалением, сопровождающимся повышением температуры тела, переменным кашлем, выделениями из носа и проблемы с глотанием пищи. Самым опасным фактором данного заболевания является возникновение гнойного воспаления. Этот процесс называют перитонзиллярного абсцесса. Поэтому самым важным нужно правильно поставить диагноз, подобрать лечение и не допустить до осложнений, которые лечатся только хирургическим вмешательством.
Паратонзиллит — это обостренное заболевание, которое идет бок о бок с воспалением горла или воспалением миндалин и глотки. Инфекция проникает в рыхлые ткани вокруг мембран и имеет только односторонний процесс с такими симптомами:
Абсцесс появляется, когда в перитонзиллярных тканях образуется пузырек, который наполняется гноем. Он имеет свойство появиться сразу через пару дней заболевания или быть причиной обострения болезни. У кого значительно понижен иммунитет, абсцесс может образоваться в течение 24 часов. В основном он характерен для одной стороны горла, однако известны случаи появления паратонзиллярного абсцесса на обеих сторонах глотки.
Паратонзиллит. Клинические симптомы

Значительные признаки паратонзиллита
Болезнь может начаться внезапно. А абсцесс появляется через пару дней после того, как началось значительное обострение с сильными симптомами:
Если пузырьки сами прорываются, то сопровождается заметное улучшение, признаком взрыва будет примесь гноя в слюне. Абсцесс не стоит запускать и необходимо в срочном порядке провести операцию по вскрытию для дальнейшего выздоровления.
Паратонзиллит. Диагностика и лечение болезни
Чтобы провести точный и эффективный осмотр используются такие методы как:
Иногда, в особенных случаях, может потребоваться точная диагностика. Тогда пациента направляют на ультразвуковое исследование, компьютерную томографию горла и всей шеи.
Лечение заболевания паратонзиллит
Паратонзиллит обычно проходит в течение 48 часов с помощью немедленной терапии (например, пенициллин, 2 миллиона единиц, внутривенно, каждые 4 часа или 1 г перорально 4 раза в день). А также альтернативами методами являются цефалоспорины первого поколения или клиндамицин. В дальнейшем назначают антибиотики узкого спектра действия на 10 дней.

Флегмонозная ангина
Флегмонозная ангина (паратонзиллярный абсцесс) — это острый воспалительный процесс паратонзиллярной клетчатки со сформировавшимся гнойником в тканях, окружающих небную миндалину.
Причины возникновения
Причиной могут быть также травма глотки инородным телом, неправильное прорезывание зуба мудрости или перикоронарит последнего. Однако одного проникновения инфекции для развития патологического процесса недостаточно. Поэтому факторы, влияющие на общую реактивность: переохлаждение, нарушение обмена веществ, стресс имеют также большое значение.
Виды паратонзиллярныx абсцесов
В зависимости от локализации абсцесса в паратонзиллярной клетчатке различают:
Передневерхний абсцесс характеризуется гиперемией, инфильтрацией, отечностью супратонзиллярного пространства. Миндалина на стороне поражения мало изменена, прикрыта и оттеснена книзу и кпереди инфильтрированной передней нёбной дужкой.
Задний паратонзиллярный абсцесс встречается реже. Отличается значительным отеком и инфильтрацией задней нёбной дужки. Отек может распространяться на вестибулярный отдел гортани, мягкое нёбо. Миндалина на стороне поражения смещена кпереди. В жалобах доминируют боли в горле при глотании, но тризм жевательной мускулатуры отсутствует.
Боковой паратонзиллярный абсцесс (наружный) характеризуется инфильтрацией ткани в области боковой поверхности шеи с наличием шейного лимфаденита, болезненностью при пальпации в подчелюстной области, тризмом жевательной мускулатуры, выбуханием миндалины к средней линии ротоглотки, наличием умеренной инфильтрации всей паратонзиллярной клетчатки.
Нижний паратонзиллярный абсцесс встречается редко. Передняя нёбная дужка смещена книзу и кпереди за счет инфильтрации нижнего отдела. Больные жалуются на сильную боль при глотании, усиливающуюся при открывании рта, с иррадиацией в ухо на стороне поражения. В ряде случаев отек смещается на язычную поверхность надгортанника
Симптомы флегмонозной ангины
Начинается заболевание остро с появления боли при глотании чаще с одной стороны (односторонний абсцесс бывает в 100 раз чаще двухстороннего). Обычно паратонзиллярный абсцесс возникает после перенесенной ангины в период выздоровления. При осмотре глотки отмечается резкий отек и гиперемия (покраснение) тканей вокруг миндалины (дужки, мягкое небо, язычок), выпячивание миндалины из ниши, смещение к средней линии. Абсцесс формируется в среднем около двух суток. Общие симптомы, слабость, лихорадка, увеличение шейных лимфоузлов на стороне абсцесса.
Отмечена классическая триада паратонзиллярного абсцесса:
Осложнения
Кровотечения, флегмона шеи, сепсис, развитие заглоточного абсцесса, некроз близлежащих тканей.
Лечение паратонзиллярныx абсцесов
Лечение абсцессов комбинированное: антибиотики внутримышечно, учитывая боли при глотании и вынужденное голодание, аспирин, анальгетики, полуспиртовой компресс на боковую область шеи (на стороне абсцесса), антигистаминные препараты. Одновременно проводится хирургическое лечение.
При удалении гноя состояние больного как правило значительно улучшается, однако терапию следует продолжать. Через сутки края разреза разводят зажимом для удаления скопившегося гноя.
В настоящее время неплохо себя показывает минералотерапия и лазерная медицина.