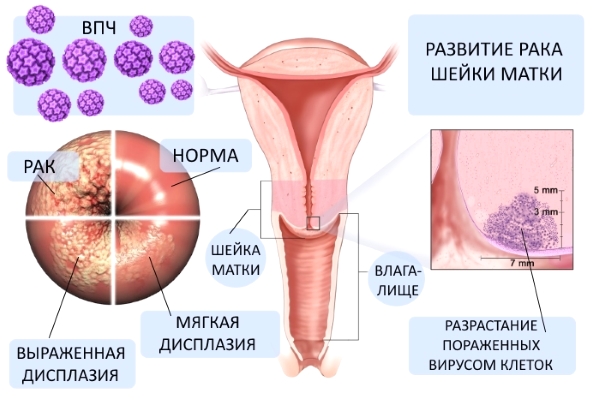
что такое маточный эпителий
Мазок на флору у женщин
Прием гинеколога +УЗИ малого таза!
Женское здоровье – комплексное обследование
Мазок на флору у женщин берется в диагностических целях, этот анализ позволяет обнаружить атипичные клетки, оценить гормональный баланс и выявить признаки некоторых гинекологических заболеваний.
Назначают сдачу мазка женщинам в профилактических целях, а также в случае проявления симптомов болезней мочеполовой системы и при наличии жалоб: зуд в области влагалища, выделения, не связанные с менструацией, боль внизу живота. Обязательно такой анализ показан после длительного лечения антибиотиками и во время планирования беременности. Процедура безболезненна и не несет вреда.
Как проходит взятие мазка на флору
Чтобы результат мазка на флору был достоверным и информативным нужно соблюсти некоторые условия.
Что включает подготовка (за два дня до процедуры):
Также гинекологи не рекомендуют своим пациенткам за несколько часов до взятия анализа мочиться. Берется мазок специальным стерильным шпателем со слизистой влагалища, шейки матки и мочеиспускательного канала во время гинекологического осмотра.
Норма показателей в мазке на флору
Мазок отправляют в лабораторию и после исследования выдаются результаты – написанные на листке буквы и цифры, обычным людям без медицинского образования они вряд ли будут понятны. На самом деле расшифровка анализа несложная, если известны нормативные показатели.
Нормальные показатели мазка взрослой здоровой женщины:
Во время анализа должна определяться и степень чистоты. Первая степень диагностируется у абсолютно здоровых женщин, в их микрофлоре 95% лактобактерий, а лейкоцитов и эпителия единичные клетки. Вторая степень практически не отличается от первой, но в небольшом количестве могут быть выявлены условно-патогенные бактерии. Третья степень чистоты свидетельствует о превышении численности условно-патологических бактерий (больше, чем палочек Дедерлейна). При четвертой степени лактобацил практически не обнаруживается, зато много бактериальной флоры, эпителия и лейкоцитов. Лечить нужно два последних варианта.
Что можно увидеть в результате исследования
Мазок на флору, если он проведен правильно и женщина придерживалась рекомендаций по подготовке, позволяет выявить воспалительные процессы, которые развиваются из-за наличия патогенных микроорганизмов.
Распространённые болезни, выявляемые в ходе исследования:
Кроме того, анализ мазка на флору позволяет выявить ряд заболеваний, передающихся половым путем. Если были обнаружены гонококковые патогенные микроорганизмы, то это свидетельствует о развитии гонореи. Во время исследования можно обнаружить хламидиоз, трихомониаз, микоплазмоз и уреаплазмоз. Точный диагноз способен поставить только гинеколог, после изучения результатов анализов и тщательного осмотра пациентки.
Современные возможности колькоскопии (часть вторая)
Нормальные кольпоскопические картины
К нормальным картинам кольпоскопии относятся следующие визуализации:
1. Оригинальный (подлинный) сквамозный эпителий. Иначе называется многослойный плоский эпителий. При кольпоскопии данный тип эпителия визуализируется в виде гладкой и блестящей поверхности, выстилающей влагалищную часть шейки матки и стенки влагалища. Имеет розовую окраску. Во время беременности и непосредственно перед менструацией цвет эпителия меняется до фиолетового в результате усиления кровотока в сосудах. При обработке раствором уксусной кислоты многослойный плоский эпителий бледнеет незначительно, равномерно. При окраске раствором Люголя в норме равномерно и густо окрашивается в темно-коричневый цвет.
2. Цилиндрический эпителий, представляет собой однорядный слой клеток, продуцирующих цервикальную слизь. Располагается на поверхности цервикального канала — канала шейки матки, соединяющего полость матки и влагалище. При кольпоскопии цилиндрический эпителий определяется в виде мелкобугристой поверхности, уровень которой несколько ниже уровня многослойного плоского эпителия. При наличии эктопии цилиндрический эпителий выглядит в виде образований в виде гроздьев, различных форм и размеров. Участки эктопии обычно хорошо видны после обработки уксусной кислотой. Цилиндрический эпителий слабо реагирует на раствор Люголя. При проведении кольпоскопии невозможно дифференцировать врожденную эктопию от приобретенной.
3. Зона трансформации. Также называется зона превращения. Нормальная зона трансформации возникает в результате перекрытия цилиндрического эпителия многослойный плоским. Иными словами, зона трансформации располагается между соединением двух типов эпителия шейки матки. Границей считают линию, на которой располагается самая дальняя железа от наружного зева. Зона превращения представлена метапластическим эпителием, железами шейки матки (как открытыми, так и закрытыми). Но зона трансформации не во всех случаях соответствует гистологическому месту перехода. Часто она имеет меньший размер. Зона трансформации может располагаться в цервикальном канале, а также и на поверхности экзоцервикса (влагалищная часть шейки матки). Случаи, когда зона трансформации сочетается с эктопией, часто в клинической практике называются псевдоэрозией.
Проба с 3% уксусной кислотой (или 0,5% раствором салициловой кислоты). При проведении данной пробы под действием уксуса происходит кратковременный отек эпителия, набухание клеток, сокращение сосудов, находящихся под эпителием, нарушение кровообращения тканей, что при кольпоскопии проявляется в виде изменения цвета эпителия. Также для этих целей может быть использован адреналин, молочная кислота. Раствор не втирают, а осторожно промокают ватным шариком. Необходимо помнить, что процесс побеления эпителия занимает примерно 1-2 минуты, а через 2 минуты картина нормализуется. Проба с 3% уксусной кислотой является самым важным, решающим этапом расширенной кольпоскопии, так как с ее помощью гинеколог может получить максимальное количество информации.
1. Проба с 3% уксусной кислотой позволяет отчетливо отдифференцировать многослойный плоский и цилидрический эпителий. Цилидрический эпителий контурируется и выглядит как гроздья винограда.
2. Изменения плоского эпителия проявляются в виде побеления различной интенсивности и длительности.
Белым может стать, например, атрофический или метапластический эпителий, при этом контуры участков будут расплывчатыми, а эффект побеления — невыраженным и непродолжительным. Нормальные сосуды при обработке уксусом, обычно, исчезают на короткое время, атипичные сосуды, как правило, не изменяются.
Часто только с помощью пробы Шиллера можно выявить патологически измененный эпителий в виде немых, не окрашиваемых йодом, йоднегативных участков эпителия. Четко очерченные зоны йоднегативного эпителия подозрительны на атипию. Женщине требуется дальнейшее обследование или наблюдение.
После проведения пробы Шиллера возможна повторная аппликация уксусной кислоты. Уксусная кислота смывает следы раствора Люголя с цилиндрического эпителия и не смывает с многослойного плоского эпителия, что может позволить лучше разглядеть стык эпителиальных клеток, что особенно важно при необходимости биопсии.
КОЛЬПОСКОПИЯ И РАННЯЯ ДИАГНОСТИКА ПАТОЛОГИИ ШЕЙКИ МАТКИ
21.03.2018 В 2017 году ГБУ РО « Онкодиспансер» г. Таганрога приобрел цифровой кольпоскоп. Наша задача улучшить качество оказываемой медицинской помощи женщинам, которые обращаются со своими проблемами в наше учреждение. Статья посвящена ранней диагностике патологии шейки матки.
В настоящее время ключевой концепцией этиопатогенеза предраковых заболеваний шейки матки признана вирусная теория. Эпидемиологические исследования убедительно доказывают, что в развитии дисплазии ведущую роль играет папилломавирусная инфекция. В популяции женщин с тяжелой формой дисплазии шейки матки 85–95% являются ВПЧ-позитивными; у них, главным образом, обнаруживаются высокоонкогенные типы вируса — 16, 18 и 31. Возникновению предрака шейки матки способствует «содружество» ВПЧ и вируса простого герпеса II типа, хламидийной и цитомегаловирусной инфекций. Сочетание ВИЧ-инфекции и ВПЧ в разы повышает риск малигнизации.
В меньшей степени, чем вирусные агенты, на риск развития фоновой и предраковой патологии шейки матки могут влиять и другие факторы риска: курение( доказано, что женщины, выкуривающие более 20 сигарет в день в течение 20 лет, имеют пятикратное повышение риска плоскоклеточной дисплазии), длительный прием эстроген-гестагенных оральных контрацептивов, особенно с повышенным гестагенным компонентом, ранние роды, цервициты, травмы шейки матки при абортах и родах, нарушения гормональныго и иммунного гомеостаза, раннее (ранее 16 лет) начало половой жизни, частая смена половых партнеров, профессиональные вредности, отягощенный семейный анамнез.
Различают легкую (CIN-I), умеренную (CIN-II) и тяжелую (CIN-III) дисплазию.
Особенностью протекания предраковых заболеваний шейки матки является их бессимптомность или неспецифичность клинических проявлений.
Дисплазия шейки матки не имеет самостоятельных симптомов. Лишь при присоединении вторичной инфекции может развиваться клиника вагинита или цервицита (бели, жжение, контактные кровянистые выделения). При изменениях, обусловленных гормональным дисбалансом, возможны нарушения менструльного цикла по типу мено- и метроррагий. Болевые ощущения отсутствуют.
Большинство женщин с лейкоплакией шейки матки считают себя практически здоровыми, лишь незначительная часть отмечает наличие обильных белей и контактных кровянистых выделений.
Кондиломы шейки матки и аденоматозные полипы обнаруживаются, главным образом, при кольпоскопическом исследовании. При наличии в них вторичных изменений, вызванных изъязвлением, травматизацией и пр., возможно появление сукровичных выделений.
Алгоритм диагностики предраковых заболеваний шейки матки разработан детально и включает в себя серию инструментальных и лабораторных исследований, позволяющих не только установить вид предрака, но и степень дисплазии.
При визуальном осмотре влагалищной порции шейки матки с помощью зеркал гинеколог оценивает форму наружного зева, окраску слизистой, характер секрета, видимые патологические процессы. В рамках гинекологического осмотра производится забор мазков с поверхности шейки матки для онкоцитологического исследования (ПАП-тест). При выявлении подозрительных участков шейки матки следующим этапом выполняется Кольпоскопия – метод гинекологического исследования шейки матки с помощью оптического прибора – кольпоскопа. Это устройство напоминает бинокулярный микроскоп, оснащенный источником света. По необходимости врач может выбрать необходимое увеличение, как правило, от 2-х до 40-ка раз. Использование цветных фильтров при кольпоскопии позволяет оценить состояние поверхностных капилляров и сосудов.
• выявление участков патологического эпителия, которые могут указывать на дисплазию или рак шейки матки;
• определение размера и локализации пораженных участков слизистой шейки матки и влагалища;
• определение целесообразности биопсии;
• выбор метода лечения выявленных заболеваний – прижигание лекарственными препаратами, электрическим током, лазером, хирургическим инструментом;
• контроль за обнаруженными очагами каждые 3-6 месяцев;
• оценка результативности лечения.
Кольпоскоп позволяет детально рассмотреть малейшие изменения слизистой оболочки влагалищной части шейки матки. В ходе процедуры гинеколог оценивает:
• цвет слизистой оболочки без окрашивания и после обработки растворами уксусной кислоты и йода;
• поверхность и рельеф слизистой оболочки (бляшки, возвышения, углубления, эрозии);
• сосудистый рисунок (наличие измененных сосудов, сосудистых петель);
• наличие и размер участков измененного эпителия;
• границы выявленных очагов (могут быть размытые или четкие);
• наличие и состояние желез (открытые, закрытые).
Процедуру можно проводить в любой день цикла, но не в период менструального кровотечения. Оптимальными считаются первые 5 дней после прекращения менструации. Далее шейка матки продуцирует большое количество слизи, которая затрудняет диагностику.
• простая или обзорная – осмотр шейки матки с помощью кольпоскопа без применения химических реактивов;
• расширенная – во время осмотра используются различные тесты с химическими веществами (уксусной кислотой и раствором йода). Позволяет обнаружить мелкие очаги атипичного эпителия невидимые при простой кольпоскопии;
• кольпомикроскопия – исследование слизистой оболочки при большом увеличении. Позволяет оценить соотношение ядра к цитоплазме и другие особенности строения клеток.
Результаты кольпоскопии выдаются сразу по окончании осмотра. Они могут быть в виде:
• схематического рисунка по типу циферблата часов – врач схематически указывает расположение и размер выявленных патологических участков;
• словесного описания выявленных изменений;
Основанием для назначения кольпоскопии могут быть:
• Результаты цитологического анализа, указывающие на дисплазию шейки матки.
• Подозрительные участки измененного эпителия на шейке матки, обнаруженные при обычном гинекологическом исследовании. В этом случае цель кольпоскопии – выявить мелкие очаги изменений, недоступные невооруженному глазу.
• Для уточнения диагноза при подозрении на некоторые заболевания шейки матки:
o цервицит; o эндометриоз; o полипы шейки матки; o кондиломы шейки матки; o подозрение на рак шейки матки.
• Диспансерное наблюдение женщин с патологиями шейки матки.
• Контроль после лечения заболеваний шейки матки.
Противопоказаниями к проведению кольпоскопии являются:
• Первые 4 недели после родов и операций на шейке матки;
• Непереносимость препаратов йода и уксусной кислоты при проведении
Кольпоскопию проводят в гинекологическом кабинете. Женщина размещается на гинекологическом кресле. Врач расширяет влагалище зеркалом, чтобы получить доступ к шейке матки. Стенки влагалища и шейку матки очищают от выделений тампоном, смоченным в физиологическом растворе.
Кольпоскоп устанавливают на расстоянии нескольких сантиметров от входа во влагалище.
Первый этап. Гинеколог осматривает шейку матки при разном увеличении для обнаружения патологических участков эпителия. На этом этапе обычная кольпоскопия заканчивается. Если есть необходимость в более тщательном исследовании слизистой, то проводят расширенную кольпоскопию, этапы которой описаны ниже.
Второй этап. Обработка 3% раствором уксусной кислоты. Тампон, смоченный раствором кислоты, оставляют во влагалище на 30-40 секунд. Затем его извлекают и продолжают исследовать слизистую под разным увеличением. Под действием уксусной кислоты измененные участки эпителия окрашиваются в белый цвет – ацетобелый эпителий. Его наличие может указывать на заражение вирусом папилломы человека либо на дисплазию. Для уточнения диагноза, возможно, потребуется провести биопсию. Образец ткани врач может взять тут же.
Третий этап. Проба Шиллера или обработка водным раствором йода. Тампоном, смоченным в растворе йода, смазывают поверхность шейки матки. Здоровая слизистая равномерно окрашивается в темно-коричневый цвет. Измененный эпителий выглядит более светлым. Не окрашиваются участки с эктопией – очагами цилиндрического эпителия. Это так называемые йод-негативные зоны. Если в ходе кольпоскопии обнаруживаются участки подозрительного эпителия, с каждого из них берется образец ткани для биопсии.расширенной кольпоскопии.
Процедура кольпоскопии не требует особой подготовки. Однако желательно избегать воздействий, которые могут привести к травмированию слизистой шейки матки.
За два дня до намеченной процедуры необходимо воздержаться:
• от половых контактов;
• использования тампонов;
• спринцеваний;
• введения вагинальных кремов или сечей без назначения врача.
Перед посещением гинеколога необходимо принять душ и провести обычный туалет наружных половых органов.
Кольпоскопия бесконтактная процедура, во время которой слизистая оболочка половых органов не травмируется. Поэтому после кольпоскопии никаких ограничений нет. В тот же день можно вернуться к обычной жизни. Разрешены физические нагрузки и половые контакты. Нет необходимости применять какие-либо медикаменты.
После расширенной кольпоскопии возможны коричневые выделения из влагалища на протяжении 1-3 дней. Это не кровь, а остатки йода. Чтобы защитить белье от загрязнения можно воспользоваться прокладкой. Если во время кольпоскопии проводили биопсию, удаляли полипы и кондиломы, то будут кровянистые выделения и небольшая боль в области влагалища и нижней части живота. В том случае на протяжении 1-3 недель придется ограничить физическую и сексуальную активность и выполнять другие предписания гинеколога.
Подход к лечению предраковых заболеваний шейки матки – дифференцированный и поэтапный. Целью терапии служит радикальное удаление патологически измененных тканей, устранение провоцирующих и сопутствующих факторов (лечение ВПЧ, иммунного и гормонального дисбаланса, воспалительных процессов). В соответствии с выявленными нарушениями назначается этиотропная противовоспалительная терапия (противовирусные, антибактериальные, иммуномодулирующие, интерферонстимулирующие, ферментные препараты). Проводится коррекция биоценоза влагалища, витаминотерапия, при необходимости – гормонотерапия.
Выбор способа хирургического лечения предраковых заболеваний шейки матки зависит от степени клеточной дисплазии. При CIN I-II, особенно у нерожавших пациенток, возможно щадящее физическое воздействие на патологические очаги: диатермокоагуляция, радиохирургическое лечение, лазерная вапоризация, криодеструкция. При CIN II-III показано радикальное хирургическое вмешательство в объеме эксцизии или конизации шейки матки, конусовидной ампутации или гистерэктомии. При полипах цервикального канала производится их удаление с раздельным выскабливанием полости матки.
После излечения предраковых заболеваний шейки матки контрольную кольпоскопию и онкоцитологию повторяют каждые 3 месяца на протяжении первого года и дважды в год в течение второго. Рецидивы редки, однако известно, что их процент выше у ВПЧ-инфицированных женщин. Профилактика предраковых заболеваний шейки матки предполагает широкий охват женского населения скрининговыми программами, вакцинацией против РШМ. Важную роль играет поведение самой женщины: использовании барьерной контрацепции при случайных контактах, отказ от курения, своевременное лечение фоновых заболеваний.
Итак, Вы прочитали нашу статью и приняли правильное решение. Мы всегда будем рады помочь Вам и Вашим близким. Запись на кольпоскопию по телефону регистратуры : 38-26-06 ; 38-25-88 ( код города 8634)
Классификация патологии шейки матки
Существует несколько классификаций патологий шейки матки:
Различают три основные группы заболеваний шейки матки: фоновые, предраковые и рак.
Фоновые или доброкачественные процессы – состояния, при которых изменений в клетках нет, т.е., сохраняется так называемая нормоплазия эпителия. Клетки правильно размножаются, растут, дифференцируются. К этим заболеваниям относятся: эктопия шейки матки, эктропион, полип, эндометриоз, лейкоплакия, папиллома, цервициты, истинная эрозия.
Эктопия шейки матки или эктопия цилиндрического эпителия. Это особенный диагноз и требует специального акцента. Состояние эктопии выявляется примерно у половины гинекологических пациенток. Представляет собой смещение границ эпителия, то есть внутренняя часть клеток как бы сползает вниз. Это не болезнь, а скорее нарушение клеточных границ. Обычно стык внутренних и внешних клеток шейки (зона трансформации) располагается во внутренней части канала и не видна. Но если граница смещается на влагалищную часть шейки, то это визуализируется при осмотре.
Врожденная неосложненная форма эктопии в номенклатуру патологий не внесена, болезнью не является и представляет собой физиологическое состояние. Буквально еще несколько лет назад любое красное пятно на шейке называлось «эрозией» и нещадно залечивалось. Именно поэтому эрозией болели огромное количество советских и российских женщин, и это был лидирующий диагноз! На сегодняшний день правильным определением смещения цилиндрического эпителия является «эктопия цилиндрического эпителия». Физиологическая эктопия шейки матки является вариантом нормы у молодых женщин до 25 лет, в более зрелом возрасте требует регулярного осмотра, цитологического и кольпоскопического контроля. Риск развития рака на фоне эктопии возникает при сочетании с другой патологией – воспаления, лейкоплакии, плоских кондилом. Осложненная форма эктопии сочетается с воспалительными и предраковыми процессами и требует тщательного подхода к обследованию и лечению.
Эктропион – выворот слизистой оболочки канала. Он возникает после разрывов и/или неправильного ушивания шейки матки. Это последствие послеродовых травм или абортов. То есть приобретенный эктропион всегда имеет травматический генез; врожденный встречается крайне редко и обычно сочетается с нарушением менструального цикла.
Полип шейки матки – разрастание слизистой оболочки округлой формы, с гладкой поверхностью. При расположении полипа внутри цервикального канала никаких симптомов не бывает, но если он разрастается и выглядывает из шеечного канала, то может себя проявить кровянистыми выделениями вне менструации и/или во время полового контакта.
Эндометриоз шейки матки характеризуется появлением очагов эндометриоза на шейке. Обычно протекает бессимптомно и выявляется только при осмотре в виде красных точек, так называемых «глазков». Редко проявляет себя кровянистыми выделениями или ощущением дискомфорта. Эндометриоз шейки возникает после хирургических вмешательств с использованием острых инструментов – в место прокола или надреза проникают клетки эндометрия и приживаются там, как при любом экстрагенитальном эндометриозе. Эндометриоз шейки, как правило, не представляет никакой опасности и требует обычного наблюдения и цитологической диспансеризации.
Кондиломы и папилломы – ВПЧ (HPV) – называют ассоциированными патологиями. Проявляются разрастаниями эпителия, являясь следствием инфицирования вирусом папилломы человека. Остроконечные кондиломы (папилломы) представляют собой отдельные прозрачные сосочки, имеют складчатость, выросты и ворсинки. Плоская кондилома выглядит как контур неправильной формы, слегка возвышающийся над слизистой. Эти образования могут располагаться как на шейке, так и в складках влагалища, на промежности и в перианальной зоне.
Предраковыми называют процессы, при которых возникают изменения в строении и росте клеток с нарушением дифференцирования. К этим процессам относятся: CIN, лейкоплакия с атипией, эритроплакия, аденоматоз. Это группа патологических изменений, занимающая промежуточное положение между нормальным эпителием шейки и раком.
По Международной классификации болезней выделяют следующие виды дисплазий:
CIN I – слабая дисплазия
CIN III – резко выраженная, а также карцинома in situ
Распространенность дисплазии в мире чрезвычайно высока. Этот диагноз поставлен миллионам женщин в мире. Наиболее часто регистрируется CIN II, ежегодно около 10 миллионов случаев. Но не каждая дисплазия переходит в рак и об этом важно знать! Скрининг, своевременная диагностика и лечение значительно (!) снижают вероятность перехода дисплазии в рак.
Дисплазии слабой и умеренной степени часто сочетаются с воспалительным процессом. Качественное лечение воспаления позволяет не только предотвратить переход дисплазии в следующую фазу, но и восстановить нормальную структуру тканей и избавиться от самой дисплазии. Важно обращать внимание на самочувствие, регулярно сдавать гинекологический мазок на микрофлору и половые инфекции, и своевременное обнаружение проблем и лечение позволят содержать флору влагалища в устойчивом состоянии, и снизит вероятность возникновения дисплазии.
Рак шейки матки никогда не возникает «вдруг», это заболевание обязательно должно пройти все стадии своего развития. И на каждом этапе правильные диагностика и лечение в состоянии прервать процесс развития рака. Именно поэтому столь важно относиться к диагностике внимательно – цитология, кольпоскопия, своевременная (!) биопсия могут дать быстрое обнаружение предраковых процессов.
Что такое маточный эпителий
Адрес: г.Москва, улица Советской армии, 7 (м. Достоевская)
В нашу клинику обращаются пациентки с различными женскими болезнями. Среди них, врачи клиники нередко диагностируют патологии цервикального канала шейки матки: полипы, кисты, воспаления и др.
Основная функция половых органов – детородная, и очень важно, чтобы их заболевания не могли привести к бесплодию или нарушению менструальной функции. Поэтому каждая женщина должна проходить профилактические осмотры не реже 1 раза в год.
Что такое цервикальный канал
Внутренние женские половые органы расположены в нижней части брюшной полости и состоят из шейки матки, которая видима при осмотре в зеркалах, и тела матки, которая расположена в брюшной полости (малом тазу). От матки (от ее углов) отходят маточные трубы и под маточными трубами, с обеих сторон, расположены яичники. Шейка матки бывает цилиндрической или конической формы.
Внутренний слой цервикального канала выстлан эпителием, который продуцирует слизь. Эпителий – гормонозависим и вырабатывает различный секрет, в зависимости от дня менструального цикла. Именно по слизи в цервикальном канале, в середине менструального цикла, врач определяет “симптом зрачка” – признак овуляции. Во время беременности, именно в цервикальном канале, эпителий образует слизь – пробку, отхождение которой является предвестником начала родовой деятельности.
Это нормальные физиологические изменения, происходящие в определенный период.
Цервикальный канал не претерпевает циклических изменений, связанных с менструальным циклом. Только в период овуляции увеличивается секреция.
Патологии цервикального канала шейки матки
Нередко в нашу клинику обращаются женщины, которые жалуются на усиление выделений из половых путей, их неприятный запах, кровянистые выделения после полового акта.
Во время осмотра врач видит только шейку матки и наружный зев цервикального канала. Основные заболевания, диагностируемые у пациенток на основании осмотра в зеркалах и микробиологического исследования:
• Полипы — это доброкачественные новообразования, причиной появления которых становится все тот же воспалительный процесс. Рост полипа в цервикальном канале может быть спровоцирован гормональными нарушениями, а также травмой шейки матки во время родов или аборта. Наши врачи удаляют полипы хирургическим путем. Кроме того, назначается сопутствующая терапия. Полипы требуют оперативного лечения и после их исследования на гистологию – назначается адекватная терапия.
При обнаружении патологий цервикального канала шейки матки, врач обязательно назначит вам дополнительные обследования: анализы на урогенитальные инфекции, ПАП-мазок, с помощью которого можно выявить развитие рака на ранних стадиях, кольпоскопию, биопсию и т.д.