что такое лейкоплакия вульвы
Лейкоплакия вульвы
Лейкоплакия вульвы представляет собой изменения клеток в результате их ороговения на слизистой вульвы. Как правило, выявление патологии происходит с наступлением климакса, однако может развиваться у женщин более молодой категории.
Почему возникает лейкоплакия вульвы?
Причины возникновения лейкоплакии вульвы до сих пор до конца не изучены. Существует несколько теорий происхождения данного заболевания. Так, к возможным причинам относят:
Лейкоплакия вульвы. Симптоматика
В начальной стадии зачастую не возникает никаких тревожных сигналов. В некоторых случаях пациентки жалуются на легкое покалывание и ощущение «ползающих мурашек». Нередки случаи, когда уже в начале заболевания женщин начинает беспокоить ярко выраженный зуд в области половых органов. Однако, если вовремя не происходит диагностирование патологии, у женщины заболевание прогрессирует и тогда ведущими симптомами становятся:
Важно отметить, что симптоматика может возникать в качестве отдельных локальных ощущений, либо проявляться комплексно. Однако подобные признаки могут так же указывать и на возникновение другого заболевания, поэтому важно обратиться за помощью к специалисту и не заниматься самолечением.
Обследование
Для начала специалист должен собрать максимально подробный анамнез, опрашивая пациента. Далее проводится плановый осмотр и на основе его результатов будет составлен дальнейший план действий. В качестве основных инструментов можно выделить следующие методы:
Вульвоскопия. С использованием кольпоскопа и специальных проб специалисты выявляют наличие патологических изменений на слизистой вульвы.
Биопсия. Если найдены сомнительные участки, которые могут в будущем стать дальнейшим развитием болезни, небольшую часть образования берут на анализ.
Проба Шиллера. Ткани, которые были повреждены ранее, окрашивают специальным раствором. Участки, которые уже подвержены заболеванию, остаются неокрашенными.
Мазок на цитологию. Помогает своевременно предупредить появление онкологического образования.
При использовании нескольких методик, вероятность своевременного диагностирования приближается к 100%.
Лейкоплакия вульвы. Принципы лечения
Диагноз трудно поддается лечению. На практике чаще всего используют консервативные методы. Терапия направлена на ликвидацию воспалительных изменений в области вульвы, улучшение трофики тканей, снятие психоэмоционального напряжения и устранение зуда.
Невозможно обойтись без медикаментозной терапии. Терапия проводится местная с помощью специальных мазей. Длительность терапии составляет около 3 месяцев.
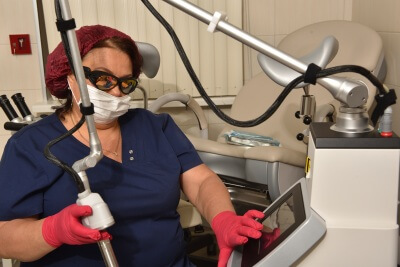
Из немедикаментозных методов лечения применяют лазерную терапию, иглорефлексотерапию, ультразвуки и УФО (ультрафиолетовое облучение).
Если наблюдается гормональный дисбаланс, могут выписываться специальные препараты для его восстановления, а также нормализации метаболических процессов.
Не менее важно наладить иммунитет. Чтобы в будущем не возникало сложностей с зачатием, специалисты зачастую направляют пациента на физиотерапию. Она помогает улучшить упругость мышечных групп и восстановить эластичность.
Важно принять во внимание, что в процессе разработки программы лечения, каждый специалист учитывает возрастную категорию пациента, сопутствующие заболевания, давность и распространенность лейкоплакии вульвы.
Хирургическое лечение в настоящее время практически не используется ввиду высокой вероятности рецидива, косметических дефектов и осложнений. В редких случаях, по строгим показаниям, могут применятся лазерная абляция или криодеструкция.
Далее будет проходить процесс реабилитации. Для его ускорения важно выполнять рекомендации врача: не принимать горячую ванну, осуществить корректировку приемов питания и выбирать полезные продукты, исключая жирную, соленую и острую пищу. В домашних условиях потребуется в точности и по часам выполнять гигиенические мероприятия.
Лейкоплакия вульвы
МКБ-10
Общие сведения
Чаще всего лейкоплакия вульвы наблюдается в период климакса и в менопаузе. Лейкоплакия вульвы может предшествовать или сочетаться с краурозом вульвы; в последнее время их количество возрастает, причем среди молодых пациенток. При лейкоплакии вульвы существует риск развития клеточной атипии и потенциальная возможность ее перерождения в рак вульвы (от 5 до 35 % случаев), а при сочетании с краурозом этот риск повышается.
Классификация форм лейкоплакии вульвы
При гипертрофической лейкоплакии вульвы очаги поражения представлены сухими выпуклыми бляшками серовато-белого цвета, которые невозможно удалить со слизистой вульвы. Лейкоплакические бляшки иногда могут сливаться между собой. Бородавчатая лейкоплакия вульвы обусловлена значительным разрастанием и ороговением ограниченных очагов поражения, напоминающих бородавки; нередко осложняется образованием трещин, эрозий и развитием воспаления. Бородавчатая лейкоплакия вульвы считается предраковым состоянием.
Причины лейкоплакии вульвы
Современные данные говорят о многообразии этиологических и патогенетических факторов, вызывающих дистрофические изменения слизистой гениталий при лейкоплакии вульвы. Лейкоплакию вульвы считают своеобразной защитной реакцией на действие различных повреждающих факторов, проявляющейся в неадекватной пролиферации эпителия. Лейкоплакия вульвы развивается на фоне хронического воспаления слизистой оболочки при развитии нейроэндокринных, иммунных и метаболических нарушений.
К факторам риска лейкоплакии вульвы относятся возраст старше 40 лет; наличие хронических воспалений гениталий (в т. ч., хронической папилломавирусной инфекции и генитального герпеса 2 серотипа); дисплазия шейки матки; короткий репродуктивный период; обменные нарушения (диабет, ожирение); пренебрежение личной гигиеной; многократная травматизация и раздражение слизистой вульвы; дефицит витамина А.
Гормональный сбой, приводящий к лейкоплакии вульвы, связан с возрастными изменениями в системе гипоталамус-гипофиз, гипофункцией щитовидной железы (гипотиреоз), коры надпочечников (надпочечниковая недостаточность), дисфункции яичников, недостатком эстрогенов в климактерии и менопаузе. Считают также, что в основе возникновения лейкоплакии вульвы лежит целый комплекс психоэмоциональных нарушений.
Симптомы лейкоплакии вульвы
Лейкоплакия вульвы может протекать бессимптомно, не вызывая у пациентки неприятных ощущений. Проявления лейкоплакии вульвы чаще всего наблюдаются в области клитора и малых половых губ. При лейкоплакии вульвы на слизистой оболочке начинают появляться небольшие, иногда множественные белесые пятнышки. Вследствие дальнейшего ороговения поверхность очагов лейкоплакии приобретает серовато-белый и перламутровый оттенок, эпителиальные бляшки утолщаются и начинают слегка выступать над поверхностью слизистой. Медленно увеличиваясь в размерах, бляшки могут сливаться и распространяться на значительную поверхность вульвы. Очаги лейкоплакии вульвы очень стойкие, не исчезают при их обработке.
При склерозировании и инфицировании тканей вульвы возникает постоянный сильный зуд и жжение, которые усиливаются ночью, после мочеиспускания, при движении и половом акте; появляются парестезии (онемение, покалывание). Бородавчатая форма лейкоплакии вульвы с плотными ороговевшими разрастаниями осложняется появлением болезненных и плохо заживающих хронических трещин, эрозий и язв, к которым присоединяется микробная инфекция. Развитие воспаления при лейкоплакии вульвы сопровождается отеком и гиперемией. Болезненность во время полового акта мешает интимной жизни пациентки, приводит к развитию психоневрологической симптоматики.
Диагностика лейкоплакии вульвы
Диагностика лейкоплакии вульвы основывается на жалобах пациентки, результатах гинекологического обследования, инструментального и лабораторного исследований. Поскольку сходные проявления могут наблюдаться также при сахарном диабете, различных дерматозах (красный плоский лишай, экзема, псориаз, нейродермит), красной волчанке, сифилисе и др., необходимо проводить дифференциальную диагностику с этими заболеваниями.
Пациентками с лейкоплакией предъявляются жалобы на зуд, чувство жжения в области вульвы. При гинекологическом осмотре можно обнаружить характерные белесые очаги на слизистой. Обязательно выполняется кольпоскопия (вульвоскопия), которая при лейкоплакии вульвы выявляет беловато- серый или желтоватый цвет слизистой, малопрозрачную ороговевающую бугристую поверхность, отсутствие или невыраженность сосудистого рисунка. Кольпоскопия помогает также выявить наличие сопутствующих лейкоплакии вульвы диспластических и атрофических процессов гениталий, исключить злокачественные новообразования.
При проведении Шиллер-теста с раствором Люголя очаги лейкоплакии вульвы не окрашиваются и становятся хорошо заметны невооруженным глазом. Также выполняется микроскопическое исследование мазка на микрофлору и на онкоцитологические изменения слизистой вульвы.
С участков, подозрительных на наличие лейкоплакии вульвы, производится прицельная биопсия с последующим гистологическим исследованием материала, показывающим характер изменений в клетках и тканях слизистой. Проведение полного диагностического обследования в гинекологии позволяет выявить лейкоплакию вульвы с точностью до 100%. Обнаружение лейкоплакии вульвы без признаков атипии позволяет считать ее фоновым процессом, с наличием атипии – предраковым состоянием.
Лечение лейкоплакии вульвы
Современные физиопроцедуры (ультрафонофорез лекарственных средств, оксигенотерапия с модуляцией ритмов головного мозга) при лейкоплакии вульвы оказывают противовоспалительное, десенсибилизирующее действие, нормализуют обменные процессы, гормональный и психоэмоциональный фон, укрепляют иммунную систему. Коррекция психоэмоционального состояния с применением седативных средств и методик является важным элементом лечения лейкоплакии вульвы.
Пациенток с лейкоплакией вульвы берут под динамическое диспансерное наблюдение гинеколога или онколога (при наличии злокачественности поражения) с обязательным кольпоскопическим и цитологическим контролем и повторными курсами лечения.
Прогноз и профилактика лейкоплакии вульвы
Плоская форма лейкоплакии вульвы считается обратимой, бородавчатая (в стадии эрозий) рассматривается как предраковое состояние. Профилактика лейкоплакии вульвы заключается в предупреждении и своевременной коррекции гормональных сбоев в организме женщины, лечении сопутствующих воспалительных и метаболических нарушений.
Что такое лейкоплакия слизистой: предрак у женщин
При лейкоплакии влагалища на слизистой вагины появляются участки ороговевших клеток, выглядящие как белые пятна. Чаще болезнь охватывает, помимо влагалища, вульву и шейку матки.
Лейкоплакия влагалища протекает практически бессимптомно, поэтому болезнь, как правило, обнаруживается внезапно во время осмотра в женской консультации. Так как патология иногда перерождается в рак, лечиться нужно сразу же после постановки диагноза. Без лечения слизистая покрывается трещинами, возникают рубцы.
Что же делать, если на приеме у гинеколога вам пришлось столкнуться с неприятным «сюрпризом», и можно ли избавиться от лейкоплакии, избежав последствий?
Почему возникает лейкоплакия
Точного ответа на этот вопрос пока нет. Но ученые однозначно утверждают, что у женщин с лейкоплакией отмечаются одна или несколько проблем:
Лейкоплакия может быть симптомом других заболеваний, например, сифилиса. В этом случае патологию считают вторичной.
Как часто лейкоплакия переходит в рак
Болезнь чаще возникает у женщин после 40 лет, но иногда встречается у молодых женщин и даже девочек-подростков. Хотя это заболевание считается предраковым, частота перерождения лейкоплакических клеток в раковые не переходит границу 7%.
Что чувствует женщина при лейкоплакии
Первая стадия заболевания протекает бессимптомно и диагностируется только во время гинекологического осмотра. Доктор увидит на слизистой вагины воспаленные участки, покрытые беловато-серым налетом.
Вторая и третья формы опасны — именно они становятся почвой для онкологической опухоли.
Для уточнения диагноза доктор проведет биопсию — забор клеток на анализ. В зависимости от результатов выделяют лейкоплакию с атипией и без нее. Наличие атипичных клеток (с измененной структурой) свидетельствует о начавшемся перерождении в рак.
При запущенных формах основные жалобы при лейкоплакии — зуд и жжение во влагалище, усиливающиеся в ночные часы.
Кроме этого, у женщин отмечаются:
Лечение лейкоплакии
Если известна причина, то изначально лечат ее — нормализуют гормональный фон, восстанавливают нормальный состав флоры влагалища и т.д.
Очаги лейкоплакии удаляют одним из способов:
Лучшими считаются два способа — лазеро- и радиоволновая терапия.
Для устранения сухости и зуда применяют смягчающие кремы с обезболивающими и противовоспалительными компонентами.
Всегда ли нужно прижигать лейкоплакию?
Многие пациентки интересуются, можно ли вылечить эту патологию при помощи медикаментов? Многое зависит от формы заболевания. Например, чешуйчатая форма лейкоплакии лечится только хирургически.
Характерная особенность чешуйчатой формы заболевания — ороговение слизистой оболочки влагалища на большую глубину. Выступающие пятна на тканях, выстилающих вагинальный канал, требуют обязательного лечения, поскольку эта форма лейкоплакии может быстро перерождаться в рак.
Лечение лейкоплакии влагалища требует комплексного подхода, однако главное направление терапии — удаление очагов переродившихся клеток. Медикаментозное лечение лейкоплакии устраняет причины заболевания, но не позволяет восстановить нормальное состояние слизистой оболочки.
Поэтому не стоит поддаваться страхам и переживаниям и откладывать операцию. Желательно при первой же возможности прибегнуть к удалению патологических участков тканей с применением одной из современных аппаратных методик.
Зачем при лейкоплакии назначают гормоны
Вылечить и устранить ороговевшие ткани влагалища при помощи таблеток не удастся, однако если врач установил вероятную причину развития заболевания, медикаментозная терапия будет эффективной. Лечение гормональными препаратами назначается на фоне изучения эндокринного баланса.
Как показывает практика, частой причиной ороговения и гипертрофии тканей вагинального канала становится недостаток эстрогенов или дисгармония в соотношении эстрадиола и других женских половых гормонов.
При выявлении таких проблем доктор рекомендует прием гормонов, который поможет тканям быстро восстановиться после удаления очагов и избежать рецидивов. Чтобы иметь гарантию, что все препараты назначены правильно, необходимо лечиться у квалифицированных гинекологов, имеющих опыт в лечении подобных патологий.
Когда нужно лечить обширную лейкоплакию влагалища: до или после беременности?
Врачи рекомендуют решать проблему лейкоплакии до беременности. Это связано с риском перерождения очагов лейкоплакии в онкологию, который может стимулировать гормональная перестройка в организме после зачатия.
При этом переживать по поводу безопасности операции не стоит — аппаратные способы эффективно устраняют очаги лейкоплакии, не травмируя слизистую и сохраняя ее физиологическую активность. Воздерживаться от половой жизни придется лишь несколько недель после удаления, после чего допустимо зачатие и нормальное вынашивание беременности.
Какой методике прижигания лучше отдать предпочтение: электрокоагуляции или лазеролечению?
Методика удаления очагов лейкоплакии при помощи электрокоагуляции была популярной в прошлом и считалась безопасной для пациенток. Практика показала, что подобный способ может спровоцировать некоторые побочные эффекты, среди которых кровотечения, нарушения менструального цикла и имплантационный эндометриоз. Чтобы избежать подобных последствий, лучше выбрать менее травматичную методику.
Гинекологи рекомендуют следующие методы безболезненного и безопасного удаления даже обширных очагов влагалищной лейкоплакии:
Медицинский центр “Радуга» предлагает пациенткам только современные и безопасные методики лечения лейкоплакии, которые позволят женщине вернуться к нормальной жизни и обезопасить себя от рака.
Как предотвратить лейкоплакию
Профилактические меры включают:
Это заболевание намного легче вылечить на начальной стадии, поэтому при первых симптомах лейкоплакии обратитесь к врачу-гинекологу.
О врачах
Можно доверять! Данная статья проверена врачом и носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
Лейкоплакия вульвы
Лейкоплакия вульвы — хронический, невоспалительный процесс с признаками дистрофии, поражающий слизистую оболочку наружных половых органов, который выражается стремительным ороговением и пролиферацией многослойного плоского эпителия. Клинические симптомы данного патологического состояния многообразны. Диагностика патологии осуществляется врачом гинекологом, а комплексное лечение включает как консервативные, так и высокотехнологичные методы.
Чаще всего, данное состояние развивается у женщин в период менопаузы, но современная статистика все чаще регистрирует случаи заболеваемости у женщин молодого возраста. Опасность болезни заключается в том, что риск перерождения очагов ороговения в злокачественное новообразование, составляет по данным различных авторов от 5 до 12%. Женщины с таким заболеванием нуждаются в своевременном лечении и последующем наблюдении. В нашей клинике лечением лейкоплакии занимаются специалисты отделения лечения крауроза вульвы. Это связано с тем, что оба заболевания имеют схожий патогенез и клиническую картину. Многими учеными они даже объединяются в одну общую группу болезней «белого поражения вульвы». До сих пор ведутся споры не является ли лейкоплакия вульвы одной из стадий склероатрофического лихена или, как его принято называть в нашей стране, Крауроз.
Необходимо получить консультацию по лечению лейкоплакии вульвы?
Оставьте заявку и мы свяжемся с Вами в течение 30 минут.
Цены на лечение лейкоплакии вульвы
Формы лейкоплакии вульвы
Данное патологическое состояние мы привыкли классифицировать по степени тяжести гиперкератоза. Выделяют такие формы лейкоплакии вульвы:
Причины возникновения
Медицина сегодня не в состоянии дать ответ, каковы же точные причины, вызывающие патологическое ороговение эпителиальной ткани вульвы. Некоторыми исследователями диагноз лейкоплакия вульвы расценивается как защитная или ответная реакция, которая проявляется в ответ на воздействие агрессивных раздражающих внешних факторов. Замечено, что риск развития лейкоплакии на вульве повышается при следующих обстоятельствах:
Хроническое нарушение психоэмоционального состояния тоже относится к потенциальным причинам развития болезни. Немалый вклад в развитие лейкоплакии наружных половых органов вносят постоянные стрессы.
Симптомы лейкоплакии вульвы
Нередко лейкоплакия вульвы протекает в латентной, незаметной форме и выявляется только во время обследования. Очаги лейкоплакии могут размещаться по всей поверхности вульвы и влагалища, часто поражается шейка матки. На вульве изначально наблюдается лейкоплакия малых половых губ, позже процесс распространяется и может поражать клитор, зону анального отверстия, большие половые губы.
Характерным признаком заболевания является появление на слизистой белых пятен, вначале небольшого размера. По мере ороговения, пятна приобретают серый или перламутровый оттенок. Со временем пятна уплотняются и выделяются на поверхности слизистой оболочки. Чаще всего, именно в этот момент у женщины появляются жалобы на:
При развитии воспалительного процесса, симптомы лейкоплакии вульвы дополняются покраснением и отечностью.
Диагностика заболевания
Начальный этап комплексной диагностики, включает анализ жалоб пациентки и осмотр гинекологом. Для подтверждения диагноза назначаются такие варианты обследования:
Лечение лейкоплакии вульвы
Лейкоплакия наружных половых органов и влагалища требует комплексного, терпеливого и внимательного подхода. Терапия болезни включает использование лекарственных средств, диету, физиотерапевтические и лазерные методики. Дополнительно может потребоваться психотерапевтическая помощь.
При тяжелом или запущенном течении болезни, раньше, до появления СО2 лазера, прибегали к хирургии.
Оперативное лечение лейкоплакии вульвы заключается в иссечении измененных очагов хирургическим скальпелем. Сегодня такой травматичный способ лечения практически не применяется, так как оказался слабо эффективным — на месте иссечения со временем появлялись рецидивы в еще более активной форме.
Медикаментозная терапия
Мази и другие средства для наружного лечения лейкоплакии должен назначать и строго контролировать врач. Это важное правило, которое мы просим соблюдать своих пациенток. Нерациональное, чрезмерное, не контролируемое их применение со временем может усугубить течение болезни и вызвать:
Врачебный контроль за состоянием позволяет своевременно выявлять атипичные клетки и предотвращать перерождение лейкоплакии в рак вульвы.
Современная доказательная медицина рекомендует лечить дистрофические заболевания вульвы СО2 лазером. Мы также придерживаемся этой тактики, так как на своем опыте видели, насколько улучшилось состояние женщин, прошедших у нас курс лазеротерапии.
Медикаментозное лечение лейкоплакии вульвы назначается на начальных стадиях заболевания, при отказе пациента или отсутствии возможности лазерного воздействия, в качестве поддерживающего курса. Так как медицина до сих пор не знает точных механизмов развития болезни, настоящего патогенетического лечения не существует. Основная тактика — это создание длительной ремиссии и избавление женщины от мучительного, нестерпимого зуда. Самыми предпочтительными средствами для медикаментозного лечения лейкоплакии вульвы являются топические кортикостероиды. Благодаря их иммуносупрессивной, гипосенсибилизирующей и противовоспалительной способности при местном нанесении удается стабилизировать эпидермальную ткань, ограничить распространение процесса, значительно уменьшить кожный зуд.
Кроме кортикостероидов для лечения лейкоплакии вульвы применяют эстрогенсодержащие препараты. Особенно их любят назначать сторонники теории эстрогендефицита как фактора развития дистрофии вульвы. Мы не отвергаем, но однозначно не подтверждаем данную тактику лечения, особенно в виде монотерапии. Применение мазей и кремов содержащих половые гормоны для лечение лейкоплакии оправдано у женщин находящихся в предклимактерическом и климактерическом периоде. Назначение должно контролироваться врачом с соблюдением протокола противопоказаний.
В качестве вспомогательных медикаментов при лейкоплакии назначаются различные эмоленты (увлажнители), антигистаминные препараты и мази, поливитаминные комплексы.
При ассоциации лейкоплакии с бактериальной или грибковой инфекцией проводится их тщательное лечение. Пациентки, являющиеся носителем ВПЧ, особенно высокогенного риска, подлежат диспансерному наблюдению и более активному лечению.
Лечение СО2 лазером
Принцип действия СО2 лазера при лейкоплакии вульвы основан на его способности прицельно выпаривать (вапоризация) очаги гиперкератоза, а лечебный эффект достигается за счет:
Лазер воздействует точечно, поэтому отсутствует риск повреждения рядом расположенных здоровых тканей. Мы полюбили и активно применяем эту методику, так как увидели с помощью СО2 лазера:
Прогноз и профилактика

Риски перерождения лейкоплакии в рак вульвы возрастают у женщин, инфицированных вирусом папилломы человека и у пациенток пожилого возраста.
Прогноз относительно выздоровления при этом заболевании зависит от:
Профилактика развития данного заболевания — не специфична. Уменьшить риск развития лейкоплакии, помогает соблюдение таких простых правил:
Для профилактики лейкоплакии вульвы, важно уделять внимание питанию. По возможности необходимо ограничить до минимума употребление острых, копчёных, жареных блюд, фастфуда, черного чая, кофе, специй и соусов. Рекомендовано отказаться от табакокурения и не злоупотреблять алкоголем. В ежедневное меню необходимо включать свежие овощи, фрукты с повышенным содержанием витаминов А и С, кисломолочную продукцию, диетические сорта рыбы и мяса, крупы, злаки.
Необходимо следить за состоянием гормонального фона, а при возникновении симптомов гормонального дисбаланса, своевременно обращаться за консультацией к гинекологу-эндокринологу.
Врачи, занимающиеся лечением лейкоплакии вульвы:
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Специалист по лазерному вульво-вагинальному ремоделированию.
Врач высшей квалификационной категории
Врач акушер – гинеколог, Врач УЗИ,
Специалист по эндоскопической гинекологии (гистероскопия, лапароскопия),
Врач Высшей квалификационной категории
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗИ,
Специалист по интимной реабилитации,
Специалист по комплексному вульво-вагинальному лазерному ремоделированию
Врач акушер-гинеколог, врач УЗИ,
Специалист по лазерному вульво-вагинальному ремоделированию.
Главный врач