что такое корешковый синдром поясничного отдела симптомы лечение
Корешковый синдром поясничного отдела
Причины
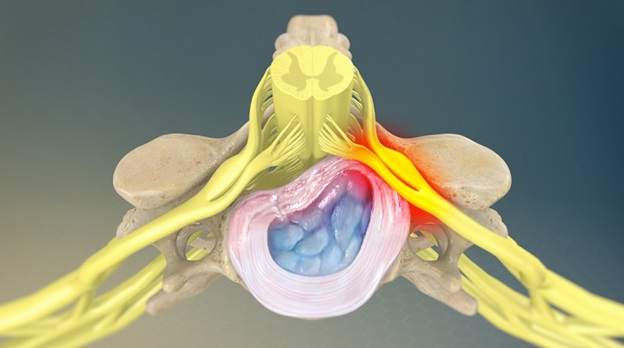
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
Симптомы
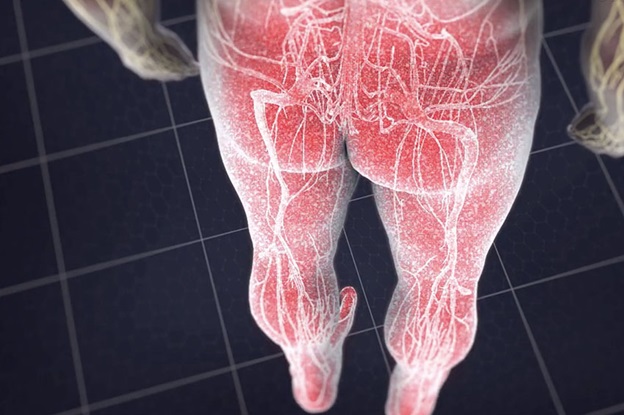
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
Паттерны боли
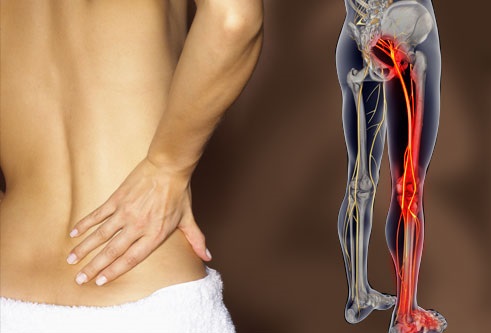
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
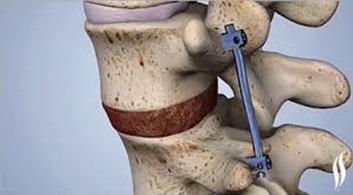
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Корешковый синдром поясничного отдела позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
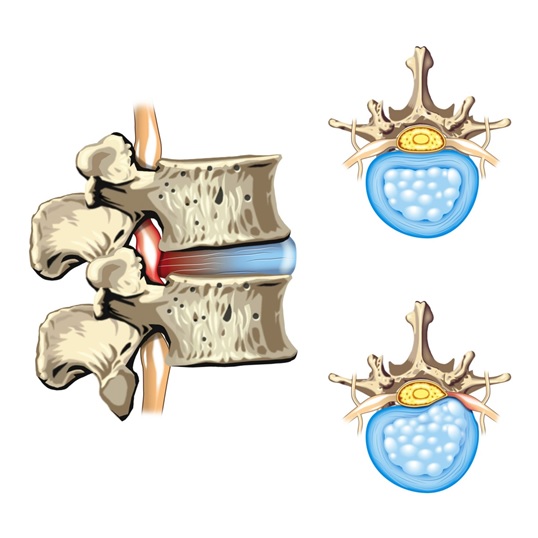
Корешковый синдром поясничного отдела позвоночника характеризуется сдавлением спинномозговых нервов с развитием неврологической симптоматики. Степень выраженности клинических проявлений вариативна, основные признаки — нестерпимая боль, потеря чувствительности в зоне иннервации и двигательные расстройства. Для подтверждения диагноза используют магнитно-резонансную томографию, компьютерное сканирование, электронейромиографию. Лечение корешкового синдрома позвоночника может быть консервативным, при неэффективности выполняют оперативное вмешательство, целью которого является декомпрессия и восстановление кровообращения.
Рассказывает специалист ЦМРТ
Дата публикации: 16 Июля 2021 года
Дата проверки: 08 Октября 2021 года
Содержание статьи
Причины корешкового синдрома
Патогенетические факторы, вызывающие защемление нервных волокон, разделяют на:
Симптомы корешкового синдрома
После переохлаждения или физической нагрузки появляется боль по типу прострела в поясничной области, которая, в зависимости от вовлеченных нервных окончаний, может иррадиировать в крестец, бедро, вдоль ноги по задненаружней поверхности. Наклоны, сгибание и разгибание туловища затруднены, пациент пытается найти удобную позу для уменьшения неприятных ощущений. Могут присутствовать снижение чувствительности, похолодание стоп. Зажатость мышц при отсутствии лечения сменяется атрофией. Какие нервные корешки позвоночника затронуты, можно предположить по локализации проявлений:
Корешковый синдром грудного отдела позвоночника можно заподозрить при болях в груди, которые могут напоминать приступ стенокардии.
Классификация
При описании корешкового синдрома указывают:
Как диагностировать
После оценки жалоб, истории развития, функциональных проб и наружного осмотра врач может направить пациента для прохождения:
К какому врачу обратиться
Профильные специалисты — невролог, вертебролог, ортопед, но можно прийти на прием к врачу общей практики, терапевту, хирургу. После беседы и предварительного обследования доктор подскажет план дальнейших действий.
Лечение корешкового синдрома
Позвоночник выполняет опорную функцию туловища и в то же время защищает спинной мозг. Пучки сенсорных и моторных нервов выходят из позвоночника через фораминальные каналы и идут в дальше периферические области тела. Эти нервы передают сенсорную информацию в центральную нервную систему и получают импульсы из головного мозга, что позволяет нам взаимодействовать с окружающим нас миром. Иногда, однако, функция нервов может быть нарушена и передача импульсов становится некорректной. Такие нарушения функции нервов могут, обусловлены компрессией нервного корешка на выходе из позвоночника. Корешковый синдром имеет медицинский термин «радикулопатия». Лечение корешкового синдрома (радикулопатии) обычно проводится с помощью комбинации консервативных методов, а хирургическое лечение рекомендуется лишь в крайних случаях.
Локализация
Причины
Как правило, импинджмент (компрессия) нервного корешка развивается в результате естественного процесса старения. По мере изнашивания позвоночника, расстояние между позвонками уменьшается, развиваются остеофиты, утолщаются связки и возникают условия для сужения фораминальных каналов, что и приводит к компрессии корешков. Основные дегенеративные изменения которые приводят к компрессии корешка :
Помимо инволюционных дегенеративных изменений могут быть и другие причины развития корешкового синдрома, такие как:
Симптомы
Симптомы корешкового синдрома (радикулопатии) могут широко варьироваться, в зависимости от местоположения пораженного корешка и тяжести обструкции. Как правило, следующие симптомы могут свидетельствовать о наличии компрессии нервного корешка:
Диагностика
Корешковый синдром (радикулопатия) диагностируется на основании характерных симптомов, данных неврологического осмотра, результатах медицинской визуализации и нейрофизиологических методов диагностики.
Основные методы диагностики корешкового синдрома
В тех случаях, когда необходимо исключить онкологические заболевания или воспалительные процессы в позвоночнике, возможно использование дополнительных методов исследования, таких как ПЭТ и лабораторная диагностика.
Лечение
Сложность лечения корешкового синдрома (радикулопатии) заключается в том, что при компрессии происходят изменения в структуре нервных волокон (иногда необратимые). Процесс регенерации нерва зависит от степени повреждения и для полного восстановления функции нервов может потребоваться от нескольких недель до нескольких месяцев.
Лечение корешкового синдрома направлено на снижение компрессии корешка и уменьшение отека и воспаления, что позволяет уменьшить боли и восстановить проводимость по нервам, а после купирования острой симптоматики необходимо принять меры для восстановления морфологической структуры нервов.
Методы лечения корешкового синдрома определяются исключительно на основании идентификации возможных причин, а также выделения основной причины, которая вызвала этот синдром.
Пациентам при остром корешковом синдроме назначается строгий постельный режим, пациент должен лежать исключительно на твердой поверхности.
Медикаментозное лечение:
Рефлексотерапия – воздействие на БАТ помогает улучшить проводимость по нервному волокну и таким образом помочь восстановить функции нервов
Массаж. Медицинские методики массажа широко применяются в лечении корешкового синдрома и оказывают эффект за счет снижения спазма и улучшения циркуляции крови в тканях.
Мануальная терапия
После купирования острого болевого синдрома можно подключать мануальные манипуляции.
Методы мануальной терапии (мобилизации) позволяют снизить боль и уменьшают симптомы на начальных стадиях лечения.
На начальном этапе реабилитации мануальные манипуляции необходимо выполнять один раз в неделю в сочетании с программой ЛФК. В дальнейшем, по мере восстановления, процедуры мануальной терапии можно проводить до 2-3 раз в неделю и они должны выполняться в сочетании с активной программой упражнений.
На этапе восстановления пациентам с корешковым синдромом (радикулопатией) необходимо в течение длительного времени продолжать занятия ЛФК, что позволит избежать рецидивов корешкового синдрома.
Хирургические методы лечения
Корешковый болевой синдром при остеохондрозе
Патологический процесс изменяет разные отделы позвоночного столба. Появляется боль, характер которой зависит от того, где локализуется заболевание и какова степень изменений. К примеру, есть остеохондроз с корешковым синдромом.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Синдром сдавливания нервных корешков является ощущением, распространяющимся по протяжению нервов, которое появляется от того, что нервные корешки оказываются пережатыми.
Общие сведения о заболевании
Корешковый синдром – это пояснично-крестцовый радикулит (радикулопатия), когда человек болен остеохондрозом. При этом боль идет по седалищному нерву (идет вниз по задней поверхности бедра, потом по нервам переходит в голень и может добраться до пяток).
Данный синдром возникает из-за:
Когда оказывается пережат нерв в другом позвоночном отделе, то болевые ощущения могут распространиться в различные органы (руки, желудок, сердце), например, при спондилоартрозе с корешковым синдромом.
Симптоматика и методы диагностики
Симптомами недуга являются боль, онемение рук и ног, покалывание, ощущение жжения либо слабости в ногах, вызванные не заболеванием конечностей, а воспалительным процессом, который локализуется в поясничном отделе позвоночника, либо остеохондрозом с корешковым синдромом.
Диагностируется недуг при помощи клинических симптомов. Болевые ощущения идут от шеи к рукам, а в груди носят опоясывающий характер. В некоторых случаях боль в сердце либо желудке исчезает после того, как будет вылечен остеохондроз.
Если болит спина в пояснице (причем эта боль резкая и появляется, когда человек поднимет тяжелый предмет либо быстро наклонится и повернется), то она называется люмбаго. При этом могут заметно отекать мышцы, покраснеть кожа и усилиться потоотделение.
Также симптомом является снижение чувствительности при воздействии острым предметом при сравнении с таким же на другой стороне. А шейный остеохондроз с корешковым синдромом выражается болями в руке, которые идут от шеи.
Если патологический процесс запущен, то нарушаются движения тела, атрофируются мышцы.
Для диагностики болезни делают рентген, электромиографию, компьютерную и магнитно-резонансную томографию проблемного отдела позвоночного столба.
Методы лечения
Перед началом лечения остеохондроза с синдромом сдавливания нервных корешков, локализованным в поясничном отделе позвоночника, нужно убедиться, что это именно он а не иная патология, вызванная болезнью мочеточника, мышц либо психогенным фактором.
При патологии мышц, они ощущаются при пальпации как плотный болезненный тяж. Почечную колику можно определить по сильной боли в поясничной области, имеющей кинжальный характер, которая отдается в паховую зону и половой орган.
Психогенный характер боли вызывается стрессом, умственным либо эмоциональным перенапряжением.
Методы лечения корешкового синдрома позвоночного столба зависят от симптоматики. Болевые ощущения убирают нестероидными средствами (в инъекционной форме, для наружного применения, для использования внутрь), снимающими воспаление. Так устраняется отечность и происходит воздействие на выработку веществ, которые вызывают боль. К таким препаратам относятся:
Если присутствует мышечный спазм, то используют Мидокалм и Сирдалуд. А Пентоксифиллином восстанавливают микроциркуляцию.
Когда эффекта нет, то применяют блокаду, которую ставят внутрикостным, паравертебральным, эпидуральным способом. Если случай тяжелый, то придется принимать антиконвульсанты и антидепрессанты.
Лечение выполняется комплексно: медикаментами, массажем, физиолечением, рефлексотерапией, лечебной физкультурой. Важное значение имеет соблюдение диеты при заболеваниях позвоночного столба.
Может случиться рецидив, если присутствует повышенная нагрузка на спину во время трудовой деятельности. Поэтому при отсутствии эффекта от терапии и часто повторяющихся обострениях придется перевестись на легкий труд.
Корешковый синдром
Автор статьи: Власенко Александр Адольфович
Главный врач, невролог, мануальный терапевт
Образование: Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Ставропольский государственный медицинский университет
Специализация: лечение мышечно-скелетных болей, миофасциального болевого синдрома, заболеваний позвоночника и суставов, в том числе грыжи диска, протрузии, сколиоза, кифоза, артроза; последствий травм позвоночника и опорно-двигательной системы в целом, последствий травм головы и головного мозга.
Оглавление
Что такое корешковый синдром?
Из позвоночника выходит 31 пара нервов. Эти нервы берут своё начало от спинного мозга, поэтому их принято называть спинномозговыми нервами. Хотя, раньше их называли — нервные корешки, что, собственно, и дало название корешковому синдрому.
Каждая пара спинномозговых нервов соответствует сегменту спинного мозга (в медицине принято условно делить спинной мозг на 31 сегмент). 8 пар шейных, 12 пар грудных, 5 пар поясничных, 5 пар крестцовых и 1 пара (иногда 2 пары) копчиковых нервов. Причём, каждый нерв имеет своё обозначение. Например, шейные обозначаются латинской буквой «C», от слова Cervix — шея и цифрой от 1 до 8 (C1 — C8). Грудные — «Th» — Thorax — грудь и цифрой от 1 до 12 (Th1 – Th12). Поясничные — «L» — Lumbus – поясница и цифрой от 1 до 5 (L1 –L5). Крестцовые — «S» — Sacrum – крестец и цифрой от 1 до 5 (S1 – S5). Копчиковые – Co – Coccygeus – копчик и цифрой 1-2 (Co1 – Co2).
Давайте ещё раз заострим своё внимание на том, что корешок и спинномозговой нерв – это совершенно разные вещи. Но, так уж сложилось, что патологию, возникающую при сдавливании спинномозгового нерва, называют — корешковый синдром.
Чтобы разобраться в сути корешкового синдрома и не называть так всякую боль в ноге или руке, нужно, хотя бы в общих чертах, понимать, как устроен спинномозговой нерв, что такое корешок, какие типы нервных волокон существуют, что такое сегмент спинного мозга и зона сегментарной иннервации. И обо всём этом — читайте ниже.
Как устроен спинномозговой нерв?
Корешок – это начальный и очень короткий участок нерва, вышедший из спинного мозга, но, при этом, находящийся внутри позвоночника. Там же, внутри позвоночника, корешки двух разных типов соединяются между собой и образуют спинномозговой нерв, который, собственно, и выходит из позвоночника.
Позвоночник. Поперечный срез
Корешок, как и остальная часть нерва, состоит из множества нервных волокон, собранных в пучок, подобно многожильному проводу. Существуют корешки задние и передние. Задние корешки состоят из чувствительных нервных волокон. Передние корешки состоят из двигательных нервных волокон.
Чувствительные волокна передают в мозг болевые импульсы и все остальные ощущения, например, тепло и холод, осязание предметов, вибрацию и т.д.
Двигательные волокна передают команды из мозга в наши мышцы.
Соединяясь друг с другом, передние и задние корешки образуют спинномозговой нерв. Обратите на это своё внимание — спинномозговой нерв объединяет в себе оба типа нервных волокон – чувствительные и двигательные, то есть, он является смешанным нервом. Запомните, пожалуйста, этот факт. Он нам понадобится для дальнейшего раскрытия сути корешкового синдрома.
Что такое зона сегментарной иннервации?
Сегемент спинного мозга. Корешки. Спинномозговой нерв
Например, спинномозговой нерв C5 иннервирует зону C5, а нерв L4 иннервирует зону L4 и т.д. Причём, обратите внимание, нервные ветви, отходящие от каждого спинномозгового нерва, обеспечивают в своей зоне оба вида иннервации — как чувствительную, так и двигательную. Давайте внимательно рассмотрим данный рисунок. На нём изображены зоны сегментарной иннервации. Как видите — всё просто и понятно.
Зоны сегментарной иннервации
В чём суть корешкового синдрома?
Как мы выяснили, спинномозговой нерв содержит чувствительные и двигательные волокна. Следовательно, если на нерв будет что-то давить, например, грыжа диска, то это отразится и на чувствительной, и на двигательной сферах. Нарушение чувствительности проявится онемением, жжением, иголочками, мурашками и сильной болью. А в двигательной сфере — возникнет ослабление мышц, снизится их тонус и рефлексы. Кстати, ощущения при корешковом синдроме, точь-в-точь, напоминают те, которые возникают, если «пересидеть» ногу. Нога становится ватной и, как бы, проваливается при попытке встать на неё, она немеет и колет иголочками. Только при корешковом синдроме эти ощущения гораздо сильнее и, в отличие от «пересиженной» ноги — сами не проходят, а требуют срочного лечения.
При корешковом синдроме, кроме боли и онемения, всегда возникает ослабление мышц.
Где проявляется корешковый синдром?
Как мы уже выяснили, нервные импульсы от спинномозгового нерва расходятся по всей зоне иннервации этого нерва. Следовательно, при сдавливании нерва, боль, ослабление мышц, онемение, иголочки и мурашки охватят всю зону целиком. Не бывает так, что корешковый синдром даёт боль только местами, а во всей остальной зоне — боли нет. Запомните корешковый синдром – это одновременные проявления боли, слабости мышц, онемения и остальных симптомов, охватывающих всю зону иннервации целиком.
Говоря медицинским языком, корешковый синдром – это:
Нарушение чувствительности (иголочки, мурашки, боль)
Гипотония мышц (слабость)
Снижение или полное выпадение мышечных рефлексов
Все перечисленные симптомы развиваются в пределах зоны иннервации соответствующего спинномозгового нерва.
Причины корешкового синдрома
У большинства людей словосочетание «корешковый синдром» вызывает ассоциацию с грыжей диска, протрузией или остеохондрозом. Но, вопреки столь распространённому и столь же ошибочному мнению, корешковый синдром вовсе не является ключевым признаком именно этих болезней. Наличие корешкового синдрома, всего лишь, свидетельствует о том, что спинномозговой нерв находится под воздействием некой патологии, а какой именно – это уже вопрос дальнейшего клинического анализа.
Корешковый синдром – главный клинический признак поражения спинномозгового нерва.
Обычно корешковый синдром возникает при более тяжёлых патологиях, чем остеохондроз. Наиболее часто причинами корешкового синдрома служат либо нарушения кровообращения (корешково-сосудистый синдром, спинальный инсульт, ишемическая радикулопатия), либо механическое воздействие (отломок кости при переломе позвоночника, доброкачественная или злокачественная опухоль, киста и т.д.). Хотя, справедливости ради, нужно сказать, что и при остеохондрозе, грыже диска и протрузии корешковый синдром тоже встречается, но, крайне редко и, в основном, в шейном отделе.
Ошибки диагностики корешкового синдрома
Типичная ошибка заключается в том, что корешковый синдром часто путают с псевдокорешковым синдромом.
Псевдокорешковый синдром – это боль, вызванная не сдавливанием спинномозгового нерва, а болезнью мышц.
Существует заболевание мышц, которое называется миофасциальный синдром. На нашем сайте есть подробная статья о нём. А, если вкратце — при миофасциальном синдроме в мышцах появляются мелкие спазмированные участки — триггерные точки, которые вызывают очень сильную боль. Иногда зона миофасциальной боли может охватывать довольно обширные участки тела и напоминать поражение зоны сегментарной иннервации при корешковом синдроме. Например, боль из поясницы может распространяться вниз по ноге в бедро и голень. В таких случаях принято использовать термин «псевдокорешковый синдром». На рисунке ниже показаны зона корешкового синдрома L4 — выделена синим цветом и зона боли при миофасциальном синдроме малой ягодичной мышцы – красным цветом. Причём, локализация миофасциальной боли малой ягодичной мышцы может иметь два варианта.
Зоны боли. Корешковая — синяя. Миофасциальная — оранжевая
Не правда ли, зона корешковой боли L4 и зона миофасциальной боли малой ягодичной мышцы очень похожи друг на друга? Поэтому, в этом и многих других случаях, неопытные врачи часто путают проявления корешкового и псевдокорешкового (миофасциального) синдромов. Точно так же, как неопытный грибник рискует спутать настоящий и ложный опёнок.
Важно уметь отличать корешковый синдром от псевдокорешкового!