что такое консервативное лечение позвоночника
Поясничный остеохондроз
Специалисты реабилитационного центра “Лаборатория движения” помогут в восстановлении функций опорно-двигательного аппарата
Поясничный остеохондроз — дегенеративно-дистрофического поражение позвоночника в области поясницы. Болевой синдром вызван поражением межпозвоночных дисков, спинномозговых корешков, нервных волокон и хрящевых тканей. Для лечения пояснично-крестцового остеохондроза нужно обратиться к неврологу.
Рассказывает специалист ЦМРТ
Дата публикации: 29 Июня 2021 года
Дата проверки: 29 Июня 2021 года
Содержание статьи
Симптомы поясничного остеохондроза
Поясничный остеохондроз имеет гендерные особенности течения. Вертеброгенную боль, возникающую из-за сдавливания нервных корешков измененными хрящами межпозвонковых дисков, женщины переносят гораздо тяжелее, чем мужчины. Интенсивность болевых ощущений находится в прямой зависимости от уровня эстрогенов. Чем ниже их показатели, тем выраженнее болезненность.
Кроме того, отраженный пояснично-крестцовый болевой синдром может быть связан с сопутствующими заболеваниями внутренних органов. У лиц женского пола превалируют болезни мочеполовой сферы, для мужчин более характерны нарушения со стороны ЖКТ.
Лечение остеохондроза пояснично-крестцового отдела
Лечение пациентов с неврологическими проявлениями пояснично-крестцового остеохондроза должно быть комплексным и поэтапным. На первом врачебном приеме проводится клинико-функциональное обследование (уточнение жалоб и сбор анамнеза) и клинический осмотр. Врач-невролог исследует динамическую и статическую функцию позвоночника, оценивает осанку и показатели паравертебрального мышечного тонуса, определяет степень подвижности различных отделов спинного хребта и конечностей. Стандартная схема лечения остеохондроза включает:
Если консервативные методы не дают должного эффекта, может потребоваться хирургическое вмешательство.
Физиотерапия при поясничном остеохондрозе
Для устранения боли, снижения отека, нормализации тонуса мышц спины, активации восстановительных процессов, рассасывания фиброзных очагов и увеличения подвижности поврежденных сегментов применяется комплекс физиотерапевтических процедур:
Благодаря комбинированному физиолечению с одновременным использованием нескольких методов, результативность терапии поясничного остеохондроза повышается на 30%.
Лечебная физкультура
Особая роль в консервативном лечении дегенеративных патологий ОДА отводится оздоровительной физкультуре. Инструкторы-реабилитологи восстановительного центра «Лаборатория движения» разрабатывают индивидуальные комплексы динамических и растягивающих упражнений ЛФК при остеохондрозе позвоночника. При этом учитывается пол, возраст и физические возможности пациента.
Оптимизированная лечебная гимнастика направлена на укрепление мышц спины, брюшного пресса, тазовой области и нижних конечностей. Благодаря тренировочной терапии ликвидируется патологическое мышечное напряжение, снижается давление на межпозвонковые диски, устраняется отечность и болевые ощущения, стабилизируется позвоночник, улучшается осанка.
Хирургическое вмешательство
Самыми оптимальными признаны эндоскопические методы остеопластики: установка межтеловых имплантов и фиксирующих кейджей из биосовместимых материалов. Малоинвазивные вмешательства быстро возвращают опороспособность прооперированному отделу и позволяют начать раннюю реабилитацию.
Инъекционное лечение (уколы при остеохондрозе поясничного отдела)
Основным проявлением остеохондроза пояснично-крестцового отдела является болевой синдром. Этот сложный многокомпонентный симптом связан с локальным воспалением, патологическим мышечным напряжением, повреждением связочного аппарата, биомеханическими причинами и дисфункцией системы восприятия боли. Поэтому лечение должно проводиться в комплексе. Для более быстрого фармакологического действия и снижения гастро- и кардио-рисков назначаются препараты инъекционной терапии:
По рекомендации врача могут быть использованы гомеопатические уколы для лечения остеохондроза и витамины. Для быстрого и эффективного снятия выраженного болевого синдрома назначаются паравертебральные лечебные блокады (инъекции в область пояснично-крестцового нервного сплетения).
Медикаментозная терапия
Традиционно комплексная терапия дегенеративных заболеваний позвоночника включает лечение таблетками и капсулами, аналогичное инъекционной методике:
Таблетированные препараты для лечения остеохондроза пояснично-крестцового отдела назначаются на длительный срок (до 2-х месяцев и более).
Грыжа межпозвонкового диска. Хирургия или консервативное лечение?
Грыжа межпозвонкового диска. Хирургия или консервативное лечение?
Грыжа межпозвонкового диска является частой патологией у взрослых людей. По мере накопления хирургического опыта микродискэктомия перестает считаться показанной всем больным с грыжами межпозвонковых дисков поясничного отдела позвоночника. Стало понятно, что в отсутствии жёсткого и продуманного отбора пациентов, эффективность хирургии грыж межпозвонковых дисков может быть достаточно низкой, потому что болевой синдром может быстро рецидивировать, появляется нестабильность в позвонково-двигательных сегментах, требуются повторные вмешательства. В связи с этим американские учёные решили провести крупное проспективное исследование, чтобы сравнить эффективность хирургического метода и консервативного лечения этой патологии. По причине того, что предполагалось большое число отказов от рандомизации, решено было провести как рандомизированное испытание, так и обсервационное исследование.
Методы и ход исследования.
Критериями включения в исследование служили: возраст старше 18 лет, диагностированная грыжа межпозвонкового диска в поясничном отделе и наличие на фоне проводимого консервативного лечения непрекращающегося болевого синдрома в течение 6 недель, а также корешковая боль, положительные симптомы натяжения или соответствующий неврологический дефицит в виде анизорефлексии, гипестезии в соответствующем дерматоме и слабости в соответствующем миотоме. Всем больным, планируемым на оперативное лечение, были проведены МРТ (97%) или КТ (3%) поясничного отдела позвоночника, подтвердившие наличие ипсилатеральной грыжи на соответствующем уровне.
Для оценки первичных конечных точек использовали шкалы физической боли и физической деятельности из общеклинического опросника Medical Outcomes Study 36-Item Short-Form Health Survey (SF-36), а также индекс ограничения трудоспособности Освестри (Oswestry Disability Index, сокр. — ODI). И SF-36 и ODI основаны на субъективной оценке показателей самим больным. Контрольными сроками оценки были назначены 6 недель, 3 месяца, 6 месяцев, 1 год и 2 года. Оценка вторичных конечных точек проводилась по самочувствию больного, трудоспособности и удовлетворению от лечения. Тяжесть симптоматики оценивали по индексу ишиаса (Sciatica Bothersomeness Index), где баллы варьируют от 0 до 24, причем наивысший бал обозначает худшее состояние.
В обсервационную когорту вошли больные с подтвержденной грыжей межпозвонкового диска, отвечающие критериям исследования SPORT, но не рандомизированные.
Результаты.
Из 2720 больных, отобранных в процессе скрининга, в исследование были включены 1244 больных: 501 человек (25%) вошел в рандомизированню когорту SPORT, а 743 больных — в обсервационную когорту.
В рандомизированном исследовании 245 больных были назначены в хирургическую группу, а 256 больных — в консервативную группу. Из 501 больного спустя 1 год не выбыли из-под наблюдения 94% больных (n=472).
В целом характеристика больных в рандомизированной когорте была сравнима с обсервационной. Средний возраст больных был 42,3 года и 41,4 года соответственно; преобладал мужской пол (56% и 59% соответственно); в обеих когортах больше было образованных больных; чаще это были работающие люди, продолжающие исполнять свои обязанности, несмотря на болевой синдром (61% и 60% соответственно). Из клинических признаков следует отметить следующие: чаще в обеих когортах встречались грыжи диска L5—S1 (58% в рандомизированной и 52% в обсервационной когорте), реже грыжи диска L4—L5 (35% и 40% соответственно) и ещё реже грыжи дисков L2—L3 или L3—L4 (7% и 8% соответственно). В обеих когортах почти у всех больных имелась радикулярная боль, которая почти всегда распределялась по классическому дерматомному типу (97% и 98% соответственно). Часто встречались симптомы натяжения на ипсилатеральной ноге (61% и 64% соответственно). По данным томографии чаще встречались выпавшие грыжи (66% и 65% соответственно), чем выпячивание диска (27% в обеих когортах) или секвестрированные грыжи (7% и 8% соответственно); при этом среди них преобладала заднебоковая локализация (80% и 75% соответственно).
Очень часто наблюдался переход больных из одной группы в другую, нарушающий запланированный дизайн исследования. В частности, из группы консервативного лечения больные переходили в хирургическую группу (всего 45% больных), чаще имея более низкий доход, более тяжёлую симптоматику при включении в исследование, худшую оценку по ODI и худший прогноз в отношении нарастания симптоматики. И, наоборот, больные, переходящие из хирургической группы (всего 40% больных) чаще были старше, имели больший достаток, имели грыжи на более высоком уровне, реже имели симптомы натяжения, меньше болевой синдром, лучше оценку по ODI, лучшую физическую активность и больше шансов на улучшение симптоматики при включении в исследование.
При оценке лечебного эффекта для обеих групп рандомизированного исследования путем анализа по намерению лечить (в соответствии с результатами рандомизации) выяснилось, что лечебный эффект был выраженным в обеих группах, однако после хирургии он был несколько благоприятнее во все контрольные сроки для всех конечных точек. Однако различие по первичной конечной точке не достигло статистической достоверности. А вот для вторичной конечной точки — показателя sciatica bothersomeness index — лечебный эффект был достоверно лучше в хирургической группе на всех сроках: для 3 месяцев (−2,1; 95% ДИ от −3,4 до −0,9), для 1 года (−1,6; 95% ДИ от −2,9 до −0,4) и 2 лет (−1,6; 95% ДИ от −2,9 до −0,3) (P=0,003). Удовлетворенность больных лечением была несколько выше в группе хирургического лечения, а статус по трудоустройству – в группе консервативного лечения.
Анализ по полученному лечению, который проводился с поправками на сроки оперции и причины смены группы рандомизации, показал статистически значимое преимущество хирургического лечения в течение всего времени наблюдения. Так, через 1 год после рандомизации разница в оценках боли и физическая деятельность по SF-36, оценке по ODI и показателе тяжести ишиаса составили соответственно 15,0 (95% ДИ 10,9 – 19,2), 17.5 (95% ДИ 13,6 – 21,5), −15,0 (95% ДИ от −18,.3 до −11,7) и −3,2 (95% ДИ от −4,3 до −2,1).
Выводы.
Таким образом, через 2 года состояние и неврологический статус больных с грыжами межпозвонковых дисков неизбежно улучшились как после операции, так и после консервативного лечения. Большая доля больных, перешедших из одной группы в другую в обоих направлениях, не позволила авторам путем анализа «по намерению лечить» сделать заключение о превосходстве или равенстве методов. Среди больных, выделенных в обсервационную когорту, было также отмечено стабильное улучшение после обоих методов лечения с преимуществом хирургического метода по определенным показателям.
К ограничениям исследования авторы относят строгие критерии включения/исключения, большой процент больных, не последовавших тому лечению, на которое они были рандомизированы и субъективную оценку состояния, принятую за первичную конечную точку.
Нестабильность позвоночника
Что такое нестабильность позвоночника?
Нестабильность позвоночника – это патологическое состояние позвоночного столба, характеризующееся повышенной подвижностью его определенного участка. Патология может возникать по разнообразным причинам: из-за растяжения связок, слабости мышечного корсета, дегенеративных изменений межпозвонковых дисков и др.
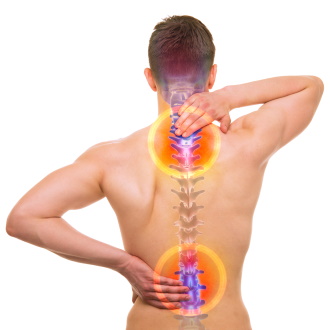
Столкнувшись с заболеванием, больной жалуется на интенсивную боль в шейном, грудном или поясничном отделах позвоночника, а также на напряжение мышц спины и головные боли. Болевой синдром связан с произвольными движениями позвонков назад и вперед (даже в состоянии покоя) и защемлением в ходе их движения нервных корешков.
Нестабильность позвоночного столба требует своевременной врачебной помощи. При отсутствии лечения повышенная подвижность позвоночника может привести к невралгическим нарушениям: головокружению, мигрени, потере чувствительности участков тела, звону и шуму в ушах, тошноте. Помимо этого при данной болезни может произойти повреждение спинного мозга, что чревато инвалидизацией больного.
Виды патологии
В современной медицине принято выделять 4 вида нестабильности позвоночника:
Причины нестабильности позвоночника
Повышенная подвижность позвоночника может быть врожденным или приобретенным состоянием. В первом случае заболевание развивается в результате слабости или недоразвитости суставно-связочного аппарата ребенка (например, при дисплазии соединительной ткани).
Основные причины приобретенной нестабильности позвоночника:
Симптомы нестабильности позвоночника
Клиническая картина нестабильности позвоночника напрямую зависит от места локализации повреждений и степени тяжести заболевания. Наиболее характерный симптом – интенсивная боль, усиливающаяся при физических нагрузках, поворотах головы и туловища, наклонах и длительном нахождении в одном положении (например, сидя за компьютером). Помимо этого могут возникать следующие проявления:
Кроме того патология часто сопровождается нарушениями сна. Человек не может удобно устроиться на кровати, просыпается от приступов боли. Зачастую нестабильность позвоночника сопровождается смещением позвонков и образованием патологических изгибов позвоночного столба. Помимо этого при нестабильности позвоночника отмечается повышенный мышечный тонус. Из-за частого перенапряжения мышцы устают и со временем ослабевают. При прощупывании мышц больной может чувствовать боль.
Получить консультацию
Почему «СМ-Клиника»?
Диагностика нестабильности позвоночника
В связи с тем, что нестабильность позвоночника в большинстве случаев является не единственным заболеванием, а протекает совместно с другими костно-мышечными и неврологическими нарушениями, болезнь требует тщательной дифференциальной диагностики.
На первичном приеме врач опрашивает пациента о наличии характерных для заболевания симптомов, а также проводит пальпацию (ощупывание) отделов позвоночника с целью определения локализации поражения.
При наличии болей в спине различного характера, мышечных спазмов и невралгических проявлений пациент направляется на инструментальные исследования:
Результаты полученных исследований позволяют специалисту понять особенности течения заболевания и подобрать наиболее оптимальное в конкретном случае лечение.
Мнение эксперта
Многие слышали о нестабильности позвоночника, однако далеко не все придают этому состоянию должное значение. Нестабильность позвоночника – серьезная патология, которая, при отсутствии лечения, может привести к непоправимым последствиям.
Позвоночник имеет хорошую подвижность, он способен без труда сгибаться и разгибаться, поворачиваться в разные стороны. Такая подвижность – результат непрекращающейся работы многих структурных элементов: межпозвонковых дисков, связок, мышц и суставов. Однако в результате ряда факторов позвонки могут приобретать излишнюю подвижность – это и есть нестабильность позвоночника.
В результате развивающейся патологии слаженная работа структур позвоночника нарушается, возникает смещение позвонков, позвоночник начинает деформироваться и патологически изгибаться. Свободно перемещающиеся позвонки затрагивают соседние ткани и органы: пережимают вены и артерии, тем самым приостанавливая поток кислорода и питательных веществ к жизненно важным органам, задевают нервные корешки, вызывая приступы нестерпимой боли, головокружения и тошноты. Давление на сосуды может привести к стойким нарушениям мозгового кровообращения: у больного может развиться внутричерепная гипертензия, инсульт.
В связи с этим крайне важно обращаться за врачебной консультацией еще при первых подозрениях на нестабильность позвоночника.
Как лечить грыжу позвоночника поясничного отдела
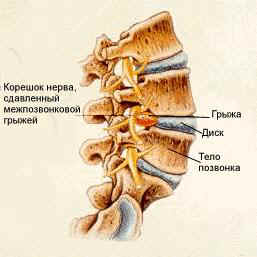
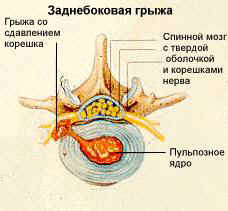
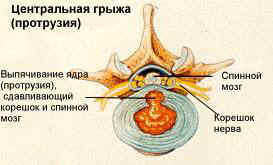
Грыжа межпозвоночного диска – это патологическое состояние, при котором происходит выпячивание пульпозного ядра. Оно появляется из-за разрыва фиброзного кольца. Причины такого состояния могут быть разными, но в любом случае потребуется пройти грамотное лечение. Рекомендуется подробнее рассмотреть, что это за патология, и как можно с ней бороться.
Что такое грыжа поясничного диска
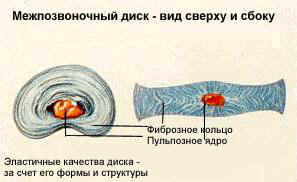
В поясничный отдел входит 5 позвонков, между которыми расположены межпозвоночные диски. Каждый из них представляет собой фиброзно-хрящевое образование, которое состоит из фиброзного кольца и пульпозного ядра.
Позвоночные диски выполняют амортизирующую функцию, то есть, смягчают и поглощают нагрузки на спину при движении. Благодаря нему поддерживается оптимальная гибкость позвоночной системы.
Если диски часто подвергаются негативному влиянию, тогда постепенно фиброзное кольцо может стать менее прочным. Также из-за травм появляются трещины, возникают иные проблемы. Как итог, пульпа, находящаяся во внутренней части, выступает за пределы фибры. Именно это состояние принято называть поясничной грыжей.
При появлении данной патологии наблюдаются неприятные симптомы, снижается подвижность и ухудшается качество жизни. Рекомендуется разобраться, как лечить грыжу позвоночника, и воспользоваться рекомендациями.
Причины появления
Существует множество причин появления грыжи, их можно условно поделить на две группы: экзогенные и эндогенные. Первые являются внешними, а вторые – внутренними.
Также можно выделить факторы риска, которые повышают вероятность появления проблемы с организмом. Например, грыжа часто появляется у мужчин в возрасте от 30 до 50 лет. Также к ней приводит курение, сидячая работа, переохлаждение, эмоциональное перенапряжение. Рекомендуется разобраться, как лечить грыжу позвоночника поясничного диска, чтобы принять меры и улучшить состояние здоровья. Заболевание склонно прогрессировать, поэтому его нельзя запускать.
Симптомы
Выявить наличие грыжи позвоночника можно по характерным признакам. Патология начинается медленно, поначалу симптомы практически полностью отсутствуют. Пусковым механизмом может выступить резкое движение, либо подъём тяжести. Это приводит к возникновению острой боли.
Первые признаки смазанные, их легко не заметить и не задаться вопросом, как вылечить грыжу позвоночника. Человек может не обращать на симптомы внимание, потому как они ещё не слишком сильно тревожат.
Первые симптомы – это чувство усталости в пояснице, онемение кожи в области нижних конечностей, слабость в ногах и нарушение походки. Обычно люди списывают подобное на обычное переутомление. Если на данном этапе ничего не предпринять, тогда появятся более явные признаки. Возникнут боли в поясничной области, реи могут быть как слабыми, так и острыми. Человек быстро утомляется при ходьбе, страдает от мышечной слабости. Кожа становится бледной, на ней появляются сосудистые пятна.
Наиболее опасными симптомами считаются параличи и парезы. Они появляются из-за сдавливания спинного мозга. Также может нарушиться работа органов малого таза, что приведёт к моче, калу и бесплодию. Чтобы этого не допустить, нужно вовремя разобраться с тем, как лечить грыжу позвоночника поясничного отдела.
Диагностика заболевания
Чтобы поставить диагноз, потребуется провести неврологические тесты и инструментальные исследования. Невропатолог будет тестировать неврологический статус. Также данную задачу может выполнить нейрохирург или ортопед. Диагностика начинается с первичного осмотра, во время которого специалист оценивает мышечную силу и сухожильные рефлексы. Он так может заподозрить появление грыжи.
Чтобы подтвердить диагноз, врач направляет на МРТ или МСКТ. По результатам данных исследований удаётся точно определить заболевание.
Лечение грыжи
Если пациенту поставили диагноз, потребуется сразу начать лечение. Оно зависит от стадии заболевания, а также общего состояния здоровья человека. Иногда можно обойтись консервативными методами, но в тяжёлых случаях потребуется хирургическое вмешательство.
Медикаментозное лечение
Врач вероятнее всего назначит медикаментозное лечение. Препараты позволяют устранить неприятные признаки, поэтому требуется приём противовоспалительных или обезболивающих средств. Например, врач может прописать Диклофенак или Ибупрофен. С помощью данных препаратов удастся снять болевой синдром, а также предупредить атрофию мышечной ткани.
Если пациент чувствует скованность движений, страдает от спазмов, тогда врач пропишет Мидокалм и Сирдалуд. Это расслабляющие средства, которые позволят быстро улучшить самочувствие пациента.
Есть и другие ответы на вопрос, как вылечить грыжу позвоночника поясничного отдела. Нужно не только принимать медикаменты, но и проходить некоторые другие процедуры.
Физиотерапия
При грыже врачи настоятельно советуют ЛФК, так как гимнастический комплекс позволяет предупредить прогрессирование патологии. Упражнение следует выполнять только после того, как исчезнет дискомфорт. Лечебную программу назначает инструктор, ориентируясь на индивидуальные особенности пациента.
Главная цель лечебной программы – это улучшение состояние мышц и предупреждение дальнейшего изменения положения диска. Больному предстоит совершать наклоны, предъёмы, вращения рук и туловища, а также иные упражнения.
Есть и другие физиотерапевтические способы лечения, например, воздействие на особые точку с помощью игл, лечение согревающими компрессами. Также проводится вытяжение позвоночника на аппарате Ормед. Всё это позволяет быстро улучшить состояние здоровья человека.
Хирургическое лечение
В запущенных случаях врач может назначить операцию. Без хирургического вмешательства не обойтись тогда, когда очаг воспаления находится в области седалищного нерва, произошёл разрыв диска, либо значительно поменялось его положение.
Может быть проведена такая процедура, как дискэктомия. Она подразумевает удаление части диска с помощью специальной иглы. Помимо этого, на проблемный участок могут воздействовать лазером. Это позволяет устранить лишнюю жидкость и освободить нерв. В крайнем случае врач может удалить вес диск, а затем провести протезирование.
Массаж
Массаж можно делать только тогда, когда прошла острая стадия заболевания. С помощь данной процедуры можно улучшить кровообращение, убрать спазмы, а также нормализовать приток питательных веществ к тканям.
Данную процедуру должен проводить специалист, так как от этого зависит результат лечения. Важно не навредить пациенту, не поспособствовать прогрессированию грыжи.
Профилактика
Заболевание проще не допустить, чем вылечить, поэтому нужно позаботиться о профилактике. Обычно грыжа появляется на фоне резкой или регулярной нагрузки. Не следует переутомляться, поднимать тяжести, совершать резкие движения. Для сна следует выбрать ортопедический массаж. Рекомендуется засыпать на спине, так как это наиболее удачное положение.
Важно предупредить появление лишнего веса, так как он приводит ко многим проблемам со здоровьем. Нужно не забывать о правильной осанке, стараться держать спину ровной.
Если не лечить патологию, то это приведёт к интенсивной боли, проблемам с мочеполовой системой, мышечной слабости в ногах. Чтобы этого не допустить, следует своевременно обратиться к врачу и начать терапию. Результат появится довольно быстро, в течение первой недели должны ослабнуть симптомы, если лечение правильно подобрано. Главное, соблюдать рекомендации специалиста и стараться устранить причины, которые могут привести к прогрессированию патологии.
Уже около 30 лет мы работаем над тем, чтобы врачи могли быстро и эффективно лечить боли в спине, расширять свои возможности и помогать большому количеству пациентов. Чтобы после травм и операций на суставах люди могли восстановить привычный объем движений и улучшить качество своей жизни.