что такое гох в медицине
Шейный остеохондроз
Шейный остеохондроз – это хроническое дистрофическое заболевание, при котором происходит истончение дисков, расположенных между позвонками с последующим замещением их костной тканью. По мере прогрессирования в дегенеративный процесс вовлекаются окружающие структуры. Это становится причиной развития целого комплекса симптомов, которые полностью подчиняют себе жизнь пациента.
Общая информация
Межпозвоночные диски состоят из гелеобразного ядра и окружающего его плотного фиброзного кольца, покрытых сверху слоем хрящевой ткани. Они выполняют амортизирующую функцию, препятствуя повреждению позвонков при беге, ходьбе и прыжках, а также способствуют подвижности и гибкости всего позвоночного столба.
В процессе естественного старения, а также в условиях повышенной нагрузки, происходит постепенное уменьшение высоты межпозвонкового диска. Нарушается обмен веществ в его ядре, появляются трещины в окружающем фиброзном кольце. Появляются выпячивания дисков – протрузии и грыжи. По мере прогрессирования заболевания, в него вовлекается хрящевая ткань и кости, возникают остеофиты – костные разрастания, которые становятся причиной ограничения подвижности и выраженного болевого синдрома.
Поскольку патологические изменения проходят в непосредственной близости от спинного мозга и его корешков, это приводит к их сдавлению и воспалению, а также рефлекторному развитию мышечного спазма. В результате человек испытывает характерные симптомы, по которым можно заподозрить заболевание.
Причины
Остеохондроз шейного отдела позвоночника относится к мультифакторным заболеваниям. Он возникает на фоне целого комплекса факторов, каждый из которых усугубляет течение патологии. В список причин входит:
Симптомы и синдромы
Симптомы шейного остеохондроза появляются далеко не сразу и, зачастую, маскируются под другие заболевания.
К наиболее частым признакам относятся:
Помимо общих признаков шейного остеохондроза, различают несколько синдромов, характерных для этого заболевания.
Вертебральный синдром
Комплекс симптомов связан с поражением костей и хрящей позвоночного столба. Он включает в себя:
Синдром позвоночной артерии
Симптоматика обусловлена сужением или спазмом позвоночных артерий, частично отвечающих за кровоснабжение головного мозга. Проявляется следующими признаками:
Кардиальный синдром
Напоминает состояние при поражении сердечной мышцы и включает в себя:
Корешковый синдром
Состояние связано с поражением (сдавлением или защемлением) нервных корешков, выходящих из позвоночного столба в шейном отделе. В зависимости от уровня поражения человек может ощущать:
Чаще всего в патологический процесс вовлекается сразу несколько нервных корешков, в результате чего наблюдается сразу несколько характерных симптомов.
Стадии
В процессе развития шейный остеохондроз проходит четыре последовательных стадии (степени), которые определяют выраженность симптомов и общее состояние пациента.
Диагностика
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.
Осложнения
Остеохондроз становится причиной нарушения работы важнейших структур: кровеносных сосудов и нервов. Без лечения заболевание может привести к следующим осложнениям:
Кроме того, поражение межпозвонковых дисков и суставов приводит к значительному ограничению подвижности шеи.
Профилактика
Если уделить внимание профилактике шейного остеохондроза, даже при уже имеющихся изменениях их прогрессирование существенно замедлится. Врачи рекомендуют:
Идеальный спорт при остеохондрозе – плавание. Вода разгружает позвоночный столб, а активные движения способствуют формированию мышечного каркаса.
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» предлагают своим пациентам комплексные методики лечения шейного остеохондроза, включающие:
Преимущества клиники
Если шея начала периодически Вас беспокоить, не затягивайте с визитом к неврологу. Запишитесь на консультацию в клинику «Энергия здоровья».
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
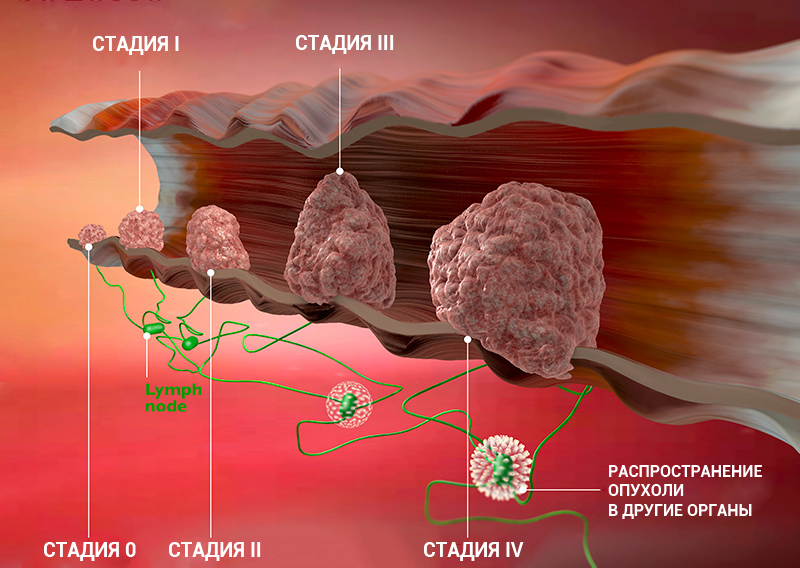
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
Остеохондроз грудного отдела позвоночника: симптомы и лечение
Специфика развития и лечения любой стадии грудного остеохондроза заключается в том, что здесь гораздо больше позвонков, чем в пояснице или шее. При этом они и межпозвоночные диски имеют небольшие размеры, но нагрузка на них ложится серьезная.
Поэтому не стоит игнорировать симптомы остеохондроза грудного отдела — они довольно яркие и нередко напоминают боли, вызванные другими недугами. Человек беспокоится, что обострилось сердечно-сосудистое заболевание или проблемы с легкими, а на деле — это дегенеративные явления в позвоночном столбе стали причинами недомоганий.
Главная задача врача-специалиста — провести максимально точную диагностику, расписать программу терапии и дополнительных мер: физиолечение, массаж, лечебная гимнастика. При грудном остеохондрозе на начальных стадиях такие меры помогут сохранить здоровье и облегчить страдания.
Характерные черты ГОХ
Малоподвижный образ жизни, долговременное нахождение в неестественной позиции, повышенные физнагрузки, наследственность и травмы — эти и другие факторы напрямую влияют на то, что у мужчин и женщин после 30 лет появляется остеохондроз грудного отдела. Симптомы схожи с почечной коликой, панкреатитом и даже инфарктом миокарда, поэтому если вы заметили один или несколько признаков, важно сразу обратиться к врачу (невропатологу):
Также выделяют боль-маркер, которая почти на 100% свидетельствует о дистрофическом процессе:
Грудной остеохондроз: лечение и профилактика
При диагностировании болезни на первоначальном этапе доктор, назначает типовой терапевтический протокол:
Профилактические меры предусматривают рациональное питание богатое витаминами, регулярную двигательную активность (зарядка, пробежки, бассейн и прочее). Также врачи советуют внимательней подойти к подбору рабочей мебели, заменить матрас на ортопедический, подобрать удобную обувь и избегать перенос чрезмерных тяжестей.
Муковисцидоз: что за болезнь, как проходит лечение?
Симптомы муковисцидоза
Специалисты выделяют несколько форм заболевания: кишечную, легочную и смешанную.
К основным симптомам заболевания обычно относят:
Симптомы муковисцидоза зависят от формы болезни. Муковисцидоз легких сильно снижает иммунитет, а поскольку слизистые пробки легко поражаются бактериями стафилококка или синегнойной палочки, люди постоянно страдают от повторяющихся бронхитов и пневмоний.
Основные признаки муковисцидоза легких 1 :
Кишечная форма муковисцидоза характеризуется ферментной недостаточностью, нарушением всасывания полезных веществ в кишечнике. В результате нехватки ферментов стул становится «жирным», могут активно размножаться бактерии, в результате чего накапливаются газы, что приводит к выраженному метеоризму. Стул учащается, а объем каловых масс может в несколько раз превышать возрастную норму.
Причины муковисцидоза
Скопление слизи создает благоприятные условия для размножения условно-патогенной флоры, поэтому резко возрастает риск возникновения гнойных осложнений и сопутствующих заболеваний. При муковисцидозе у взрослых значительно страдает репродуктивная функция.
Диагностика муковисцидоза
Для диагностики муковисцидоза могут понадобиться как лабораторные, так и генетические обследования. Генетические исследования обладают высокой информативностью и позволяют заподозрить развитие болезни почти сразу после рождения. На данный момент обнаружить заболевание можно еще до рождения ребенка при неонатальном скрининге.
Для того, чтобы с уверенностью говорить о наличии у человека муковисцидоза, врач должен диагностировать следующие показатели 1 :
Лечение муковисцидоза
Лечение муковисцидоза должно быть комплексным и направленным на основные симптомы болезни: борьбу с инфекционными заболеваниями, очищение бронхов от мокроты, восполнение недостающих ферментов поджелудочной железы.
Часть терапии обязательно должна быть направлена на поддержку бронхолегочной системы, предупреждение осложнений от повторяющихся бронхитов и пневмоний. При развитии инфекционных заболеваний показано лечение антибиотиками. Обязательно используют методы и средства, которые способствуют разжижению мокроты и ее свободному удалению из бронхов и легких. Муколитики – препараты, разжижающие мокроту, используют длительными курсами, делая небольшие перерывы.
Диета при муковисцидозе – это не временные ограничения, а пожизненный образ питания. В рационе человека должно быть большое количество белка, получаемого из нежирного мяса, качественной рыбы, творога и яиц. Желательно, чтобы диета была высококалорийной, но необходимо ограничить количество поступающих жиров животного происхождения, трансжиров и грубой клетчатки, которая раздражает воспаленные стенки желудочно-кишечного тракта.
При развитии непереносимости лактозы из рациона исключают молоко. Из-за сухости слизистых оболочек и нарушения секреции слизи рекомендуется повышенный питьевой режим, особенно в жаркие месяцы.
Препарат Креон ® при муковисцидозе
Также в линейке Креон ® есть специальная форма – Креон ® Микро, выпущенная специально для лечения детей с муковисцидозом. Минимикросферы помещены во флакон россыпью, в комплекте идет мерная ложечка, которая позволяет удобно насыпать нужное количество препарата.
Подробнее о Креон ® Микро можно прочитать здесь.
Хроническая ишемия мозга
Цереброваскулярные заболевания являются одной из основных проблем современной медицины. Известно, что в последние годы структура сосудистых болезней мозга меняется за счет нарастания ишемических форм. Это обусловлено повышением удельного веса артериаль
Цереброваскулярные заболевания являются одной из основных проблем современной медицины. Известно, что в последние годы структура сосудистых болезней мозга меняется за счет нарастания ишемических форм. Это обусловлено повышением удельного веса артериальной гипертензии и атеросклероза как основной причины цереброваскулярной патологии. При изучении отдельных форм нарушений мозгового кровообращения первое место по распространенности занимает хроническая ишемия.
Хроническая ишемия мозга (ХИМ) — особая разновидность сосудистой церебральной патологии, обусловленная медленно прогрессирующим диффузным нарушением кровоснабжения головного мозга с постепенно нарастающими разнообразными дефектами его функционирования. Термин «хроническая ишемия мозга» используется в соответствии с Международной классификацией болезней 10-го пересмотра вместо применявшегося ранее термина «дисциркуляторная энцефалопатия».
Развитию хронической ишемии мозга способствует ряд причин, которые принято называть факторами риска. Факторы риска делятся на корригируемые и некорригируемые. К некорригируемым факторам относятся пожилой возраст, пол, наследственная предрасположенность. Известно, например, что инсульт или энцефалопатия у родителей увеличивает вероятность сосудистых заболеваний у детей. На эти факторы нельзя повлиять, но они помогают заранее выявить лиц с повышенным риском развития сосудистой патологии и помочь предотвратить развитие болезни. Основными корригируемыми факторами развития хронической ишемии являются атеросклероз и гипертоническая болезнь. Сахарный диабет, курение, алкоголь, ожирение, недостаточная физическая нагрузка, нерациональное питание — причины, приводящие к прогрессированию атеросклероза и ухудшению состояния больного. В этих случаях нарушается свертывающая и противосвертывающая система крови, ускоряется развитие атеросклеротических бляшек. За счет этого просвет артерии уменьшается или полностью закупоривается (рис.). При этом особую опасность представляет кризовое течение гипертонической болезни: оно приводит к возрастанию нагрузки на сосуды головного мозга. Измененные атеросклерозом артерии не в состоянии поддерживать нормальный мозговой кровоток. Стенки сосуда постепенно истончаются, что в конечном счете может привести к развитию инсульта.
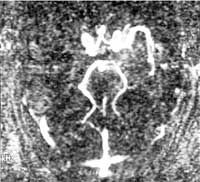 |
| Рисунок. МР-ангиограмма: окклюзия правой средней мозговой артерии |
Этиология ХИМ связана с окклюзирующими атеросклеротическими стенозами, тромбозами, эмболиями. Определенную роль играют посттравматическое расслоение позвоночных артерий, экстравазальные компрессии при патологии позвоночника или мышц шеи, деформация артерий с постоянными или периодическими нарушениями их проходимости, гемореологические изменения крови (повышение гематокрита, вязкости, фибриногена, агрегации и адгезии тромбоцитов). Необходимо иметь в виду, что симптоматика, аналогичная той, что имеет место при хронической ишемии, может быть обусловлена не только сосудистыми, но и другими факторами — хронической инфекцией, неврозами, аллергическими состояниями, злокачественными опухолями и прочими причинами, с которыми следует проводить дифференциальный диагноз. При предполагаемом сосудистом генезе описанных нарушений необходимо инструментальное и лабораторное подтверждение поражения сердечно-сосудистой системы (ЭКГ, УЗ-допплерография магистральных артерий головы, МРА, МРТ, КТ, биохимические исследования крови и др.).
Для постановки диагноза следует придерживаться строгих диагностических критериев: наличие причинно-следственных связей (клинических, анамнестических, инструментальных) поражений головного мозга с нарушениями гемодинамики с развитием клинической, нейропсихологической, психиатрической симптоматики; признаков прогрессирования сосудистой мозговой недостаточности. Следует учитывать возможность субклинически протекающих острых церебральных дисциркуляторных нарушений, включая мелкоочаговые, лакунарные инфаркты, формирующих характерную для энцефалопатии симптоматику. По основным этиологическим причинам выделяют атеросклеротическую, гипертоническую, смешанную, венозную энцефалопатии, хотя возможны и иные причины, приводящие к хронической сосудистой мозговой недостаточности (ревматизм, васкулиты другой этиологии, заболевания крови и др.).
Патоморфологическая картина ХИМ характеризуется участками ишемически измененных нейронов или их выпадения с развитием глиоза. Развиваются мелкие полости (лакуны) и более крупные очаги. При множественном характере лакун формируется так называемое «лакунарное состояние». Эти изменения преимущественно наблюдаются в области базальных ядер и имеют типичное клиническое выражение в виде амиостатического и псевдобульбарного синдромов, деменции, описанных в начале ХХ в. французским неврологом P. Marie. В наибольшей степени развитие status lacunaris характерно для артериальной гипертонии. В этом случае наблюдаются изменения сосудов в виде фибриноидного некроза стенок, их плазматического пропитывания, формирования милиарных аневризм, стенозов.
В качестве характерных для гипертонической энцефалопатии изменений выделяются так называемые криблюры, представляющие собой расширенные периваскулярные пространства. Таким образом, хронический характер процесса патоморфологически подтверждают множественные зоны ишемии мозга, особенно его подкорковых отделов и коры, сопровождающиеся атрофическими изменениями, развивающимися на фоне соответствующих изменений церебральных сосудов. С помощью КТ и МРТ выявляются в типичных случаях множественные микроочаговые изменения, в основном в подкорковых зонах, перивентрикулярно, сопровождающиеся нередко атрофией коры, расширением желудочков мозга, феноменом лейкоареоза («перивентрикулярное свечение»), являющимся отражением процесса демиелинизации. Однако сходные изменения могут наблюдаться при нормальном старении и первичных дегенеративно-атрофических процессах мозга.
Клинические проявления ХИМ не всегда выявляются при КТ- и МРТ-исследованиях. Поэтому нельзя переоценивать диагностическую значимость методов нейровизуализации. Постановка пациенту правильного диагноза требует от врача объективного анализа клинической картины и данных инструментального исследования.
Патогенез ишемии мозга обусловлен недостаточностью мозгового кровообращения в относительно стабильной ее форме или в виде повторных кратковременных эпизодов дисциркуляции.
В результате патологических изменений сосудистой стенки, развивающихся вследствие артериальной гипертонии, атеросклероза, васкулитов и др., происходит нарушение ауторегуляции мозгового кровообращения, возникает все большая зависимость от состояния системной гемодинамики, также оказывающейся нестабильной вследствие тех же заболеваний сердечно-сосудистой системы. К этому добавляются нарушения нейрогенной регуляции системной и церебральной гемодинамики. Сама же по себе гипоксия мозга приводит к дальнейшему повреждению механизмов ауторегуляции мозгового кровообращения. Патогенетические механизмы острой и хронической ишемии мозга имеют много общего. Основные патогенетические механизмы ишемии мозга составляют «ишемический каскад» (В. И. Скворцова, 2000), включающий в себя:
Основную роль в поражении нейронов головного мозга играет состояние, получившее название «оксидантный стресс». Оксидантный стресс — это избыточное внутриклеточное накопление свободных радикалов, активация процессов перекисного окисления липидов (ПОЛ) и избыточное накопление продуктов ПОЛ, усугубляющее перевозбуждение глутаматных рецепторов и усиливающее глутаматные эксайтоксические эффекты. Под глутаматной эксайтотоксичностью понимают гиперстимуляцию медиаторами возбуждения NDMA-рецепторов N-метил-D-аспартата, провоцирующую дилатацию кальциевых каналов и, как следствие, массивное поступление кальция в клетки, с последующей активацией протеаз и фосфолипаз. Это приводит к постепенному снижению нейрональной активности, изменению соотношения нейрон-глия, что вызывает ухудшение мозгового метаболизма. Понимание патогенеза ХИМ необходимо для адекватной, оптимально подобранной стратегии лечения.
По мере нарастания выраженности клинической картины усиливаются патологические изменения в сосудистой системе головного мозга. Если вначале процесса выявляются стенозирующие изменения одного-двух магистральных сосудов, то далее оказываются существенно измененными большинство или даже все магистральные артерии головы. При этом клиническая картина нетождественна поражению магистральных сосудов, вследствие наличия у пациентов компенсаторных механизмов ауторегуляции мозгового кровотока. Важную роль в механизмах компенсации нарушений мозгового кровообращения играет состояние внутричерепных сосудов. При хорошо развитых и сохранившихся путях коллатерального кровообращения возможна удовлетворительная компенсация, даже при значительном поражении нескольких магистральных сосудов. Напротив, индивидуальные особенности строения мозговой сосудистой системы могут быть причиной декомпенсации (клинической или субклинической), усугубляющей клиническую картину. Этим можно объяснить факт более тяжелого клинического течения ишемии мозга у больных среднего возраста.
По основному клиническому синдрому различают несколько форм ХИМ: с диффузной цереброваскулярной недостаточностью; преимущественной патологией сосудов каротидной или вертебрально-базилярной систем; вегето-сосудистыми пароксизмами; преимущественными психическими расстройствами. Все формы имеют сходные клинические проявления. В начальных стадиях заболевания все пациенты жалуются на головную боль, несистемное головокружение, шум в голове, ухудшение памяти, снижение умственной работоспособности. Как правило, эти симптомы возникают в период значительного эмоционального и умственного напряжения, требующего существенного усиления мозгового кровообращения. Если два и более из этих симптомов часто повторяются или существуют длительно (не менее 3 последних месяцев) и при этом отсутствуют признаки органического характера, неустойчивости при ходьбе, поражения нервной системы, ставится предположительный диагноз.
Клиническая картина ХИМ имеет прогрессирующее развитие и по выраженности симптоматики делится на три стадии: начальных проявлений, субкомпенсации и декомпенсации.
В 1-й стадии доминируют субъективные расстройства в виде головных болей и ощущения тяжести в голове, общей слабости, повышенной утомляемости, эмоциональной лабильности, головокружения, снижения памяти и внимания, нарушения сна. Эти явления сопровождаются хотя и легкими, но достаточно стойкими объективными расстройствами в виде анизорефлексии, дискоординаторных явлений, глазодвигательной недостаточности, симптомов орального автоматизма, снижения памяти и астении. В этой стадии, как правило, еще не происходит формирования отчетливых неврологических синдромов (кроме астенического) и при адекватной терапии возможно уменьшение выраженности или устранение как отдельных симптомов, так и заболевания в целом.
В жалобах больных со 2-й стадией ХИМ чаще отмечаются нарушения памяти, потеря трудоспособности, головокружение, неустойчивость при ходьбе, реже присутствуют проявления астенического симптомокомплекса. При этом более отчетливой становится очаговая симптоматика: оживление рефлексов орального автоматизма, центральной недостаточности лицевого и подъязычного нервов, координаторные и глазодвигательные расстройства, пирамидная недостаточность, амиостатический синдром, усиление мнестико-интеллектуальных нарушений. В этой стадии возможно вычленить определенные доминирующие неврологические синдромы — дискоординаторный, пирамидный, амиостатический, дисмнестический и др., которые могут помочь при назначении симптоматического лечения.
При 3-й стадии ХИМ более выраженными оказываются объективные неврологические расстройства в виде дискоординаторного, пирамидного, псевдобульбарного, амиостатического, психоорганического синдромов. Чаще наблюдаются пароксизмальные состояния — падения, обмороки. В стадии декомпенсации возможны нарушения мозгового кровообращения в виде «малых инсультов», или пролонгированного обратимого ишемического неврологического дефицита, длительность очаговых расстройств при котором составляет от 24 ч до 2 нед. При этом клиника диффузной недостаточности кровоснабжения мозга соответствует таковой при энцефалопатии средней степени выраженности. Другим проявлением декомпенсации могут быть прогрессирующий «законченный инсульт» и остаточные явления после него. Этой стадии процесса при диффузном поражении соответствует клиническая картина выраженной энцефалопатии. Очаговая симптоматика нередко сочетается с диффузными проявлениями мозговой недостаточности.
При хронической ишемии мозга четко прослеживается корреляция между выраженностью неврологической симптоматики и возрастом пациентов. Это необходимо иметь в виду при оценке значения отдельных неврологических признаков, которые считаются нормальными для лиц пожилого и старческого возраста. Данная зависимость отражает возрастные проявления дисфункций сердечно-сосудистой и других висцеральных систем, воздействующих на состояние и функции головного мозга. В меньшей степени эта зависимость прослеживается при гипертонической энцефалопатии. В этом случае тяжесть клинической картины во многом обусловлена течением основного заболевания и его длительностью.
Наряду с прогрессированием неврологической симптоматики, по мере развития патологического процесса в нейронах головного мозга, происходит нарастание когнитивных расстройств. Это касается не только памяти и интеллекта, нарушающихся в 3-й стадии до уровня деменции, но и таких нейропсихологических синдромов, как праксис и гнозис. Начальные, по существу субклинические расстройства этих функций наблюдаются уже в 1-й стадии, затем они усиливаются, видоизменяются, становятся отчетливыми. 2-я и особенно 3-я стадии болезни характеризуются яркими нарушениями высших мозговых функций, что резко снижает качество жизни и социальную адаптацию больных.
В картине ХИМ выделяют несколько основных клинических синдромов — цефалгический, вестибуло-атаксический, пирамидный, амиостатический, псевдобульбарный, пароксизмальный, вегетососудистый, психопатологический. Особенностью цефалгического синдрома является его полиморфность, непостоянство, отсутствие в большинстве случаев связи с конкретными сосудистыми и гемодинамическими факторами (исключая головную боль при гипертонических кризах с высокими цифрами артериального давления), уменьшение частоты встречаемости по мере прогрессирования болезни.
Вторым по частоте встречаемости является вестибуло-атаксический синдром. Основными жалобами пациентов являются: головокружение, неустойчивость при ходьбе, координаторные нарушения. Иногда, особенно в начальных стадиях, больные, жалуясь на головокружение, не отмечают нарушений координации. Недостаточно показательными бывают также результаты отоневрологического исследования. В более поздних стадиях заболевания субъективные и объективные дискоординаторные нарушения четко взаимосвязаны. Головокружение, неустойчивость при ходьбе частично могут быть связаны с возрастными изменениями вестибулярного аппарата, двигательной системы и ишемической невропатии преддверно-улиткового нерва. Поэтому для оценки значимости субъективных вестибуло-атаксических нарушений важен их качественный анализ при опросе больного, неврологическом и отоневрологическом обследовании. В большинстве случаев эти расстройства обусловлены хронической недостаточностью кровообращения в бассейне кровоснабжения вертебробазилярной артериальной системы, поэтому необходимо основываться не на субъективных ощущениях больных, а искать признаки диффузного поражения отделов мозга, кровоснабжение которых осуществляется из этого сосудистого бассейна. В некоторых случаях у больных с ХИМ 2–3-й стадий атаксические нарушения бывают обусловлены не столько мозжечково-стволовой дисфункцией, сколько поражением лобно-стволовых путей. Возникает феномен лобной атаксии, или апраксии ходьбы, напоминающей гипокинезию больных паркинсонизмом. При КТ-исследовании выявляется значительная гидроцефалия (наряду с корковой атрофией), т. е. возникает состояние, близкое к нормотензивной гидроцефалии. В целом синдром недостаточности кровообращения в вертебробазилярном бассейне диагностируется при ХИМ чаще, чем недостаточность каротидной системы.
Особенностью пирамидного синдрома является его умеренная клиническая манифестация (анизорефлексия, мимическая асимметрия, минимально выраженные парезы, оживление рефлексов орального автоматизма, кистевые симптомы). Отчетливая асимметрия рефлексов указывает либо на имевшийся ранее мозговой инсульт, либо на другое заболевание, текущее под маской ХИМ (например, объемные внутричерепные процессы, последствия травматического повреждения головного мозга). Диффузное и достаточно симметричное оживление глубоких рефлексов, как и патологические пирамидные рефлексы, часто сочетающиеся со значительным оживлением рефлексов орального автоматизма и развитием псевдобульбарного синдрома, особенно в пожилом и старческом возрасте, указывает на многоочаговое сосудистое поражение мозга (при исключении иных возможных причин).
У больных с клиническими проявлениями недостаточности кровообращения в бассейне вертебробазилярной системы часто наблюдаются пароксизмальные состояния. Эти состояния могут быть обусловлены сочетанным или изолированным воздействием на позвоночные артерии вертеброгенных факторов (компрессионные, рефлекторные), что связано с изменением шейного отдела позвоночника (дорсопатии, остеоартроз, деформации).
Достаточно характерными и разнообразными по форме в разных стадиях ХИМ являются психические расстройства. Если в начальных стадиях они носят характер астенических, астенодепрессивных и тревожно-депрессивных нарушений, то во 2-й и особенно в 3-й стадии к ним присоединяются выраженные дисмнестические и интеллектуальные расстройства, формирующие синдром сосудистой деменции, выходящий в клинической картине нередко на первое место.
Электроэнцефалографические изменения неспецифичны для ХИМ. Они заключаются в прогрессирующем снижении β-ритма, нарастании доли медленной θ- и δ-активности, акцентуации межполушарной асимметрии, снижении реактивности ЭЭГ на внешнюю стимуляцию.
КТ-характеристики претерпевают динамику от нормальных показателей или минимальных атрофических признаков в 1-й стадии к более выраженным мелкоочаговым изменениям вещества мозга и атрофическим (наружным и внутренним) проявлениям во 2-й стадии до резко обозначенной корковой атрофии и гидроцефалии с множественными гиподенсивными очагами в полушариях — в 3-й стадии.
Сопоставление клинических и инструментальных характеристик у пациентов с атеросклеротической, гипертонической и смешанной формами ХИМ не выявляет отчетливых различий. При тяжелом течении гипертонической болезни возможны более быстрый темп нарастания психоневрологических расстройств, раннее проявление церебральных нарушений, большая вероятность развития лакунарного инсульта.
Лечение ХИМ должно основываться на определенных критериях, включающих понятия патогенетической и симптоматической терапии. Для правильного определения патогенетической стратегии лечения следует учитывать: стадию заболевания; выявленные механизмы патогенеза; наличие сопутствующих заболеваний и соматических осложнений; возраст и пол пациентов; необходимость восстановления количественных и качественных показателей мозгового кровотока, нормализации нарушенных функций головного мозга; возможность профилактики повторных церебральных дисгемий.
Важнейшим направлением терапии ХИМ является воздействие на имеющиеся факторы риска, такие, как артериальная гипертония и атеросклероз. Лечение атеросклероза проводится по общепринятым схемам с применением статинов, в комплексе с коррекцией режима питания и стиля жизни пациентов. Подбор антигипертензивных средств и порядок их назначения осуществляется врачом-терапевтом с учетом индивидуальных особенностей больных. Комплексная терапия ХИМ включает в себя назначения антиоксидантов, антиагрегантов, препаратов, оптимизирующих метаболизм мозга, вазоактивных препаратов. Антидепрессанты назначаются при выраженных астенодепрессивных проявлениях заболевания. Таким же образом назначаются антиастенические препараты.
Важным компонентом лечения ХИМ является назначение препаратов, обладающих антиоксидантной активностью. В настоящее время в клинической практике используются следующие препараты данного ряда: актовегин, мексидол, милдронат.
Актовегин — современный антиоксидант, представляющий собой депротеинизированный экстракт крови молодых телят. Его основное действие — улучшение утилизации кислорода и глюкозы. Под влиянием препарата значительно улучшается диффузия кислорода в нейрональных структурах, что позволяет уменьшить выраженность вторичных трофических расстройств. Отмечается также значительное улучшение церебральной и периферической микроциркуляции на фоне улучшения аэробного энергообмена сосудистых стенок и высвобождения простациклина и оксида азота. Происходящая при этом вазодилятация и снижение периферического сопротивления являются вторичными по отношению к активации кислородного метаболизма сосудистых стенок (А. И. Федин, С. А. Румянцева, 2002).
При ХИМ целесообразно применение актовегина, особенно при отсутствии эффекта от других методов лечения (Е. Г. Дубенко, 2002). Методика применения заключается в капельном введении 600–800 мг препарата в течение 10 дней, с последующим переходом на пероральное применение.
Постоянным в схеме терапии ХИМ является применение препаратов, оптимизирующих мозговое кровообращение. Наиболее часто используются следующие лекарственные средства: кавинтон, галидор, трентал, инстенон.
Галидор (бенциклан) — препарат, имеющий многонаправленный механизм действия, обусловленный блокадой фосфодиэстеразы, антисеротониновым действием, кальциевым антагонизмом. Он тормозит агрегацию и адгезию тромбоцитов, препятствует агрегации и адгезии эритроцитов, повышая эластичность и осмотическую резистентность последних. Галидор уменьшает вязкость крови, нормализует внутриклеточный метаболизм глюкозы, АТФ, воздействует на фосфокиназу и лактатдегидрогеназу, усиливает оксигенацию ткани. Доказано, что применение данного препарата в течение 8 нед устраняет клинические проявления хронической сосудистой недостаточности мозга у 86% пациентов. Препарат положительно влияет на эмоциональную среду человека, уменьшает забывчивость и рассеянность внимания. Галидор назначается в суточной дозе 400 мг в течение 6–8 нед.
Инстенон — комбинированный препарат нейропротекторного действия, включающий вазоактивный агент из группы пуриновых производных, вещество, влияющее на состояние восходящей ретикулярной формации и корково-подкорковые взаимоотношения, и, наконец, активатор процессов тканевого дыхания в условиях гипоксии (С. А. Румянцева, 2002; В. В. Ковальчук, 2002).
Три компонента инстенона (этофиллин, этамиван, гексобендин) совместно действуют на различные звенья патогенеза ишемического поражения мозга.
Этофиллин, вазоактивный компонент пуринового ряда, активизирует метаболизм миокарда с увеличением ударного объема. Переход гипокинетического типа кровообращения в нормокинетический сопровождается усилением мозгового кровотока. Немаловажным действием компонента являются повышение почечного кровотока и, как следствие, дегидратационный и диуретический эффекты.
Этамиван оказывает ноотропный эффект в виде прямого воздействия на процессы памяти, внимания, умственную и физическую работоспособность в результате повышения активности ретикулярной формации головного мозга.
Гексобендин избирательно стимулирует обмен веществ на основе повышения утилизации кислорода и глюкозы, вследствие усиления анаэробного гликолиза и пентозных циклов. При этом стабилизируются физиологические механизмы ауторегуляции церебрального и системного кровотока.
Инстенон применяют внутримышечно 2,0 мл, курс — 5–10 процедур. Затем продолжается пероральный прием инстенона-форте по 1 таблетке 3 раза в день в течение месяца (С. В. Котов, И. Г. Рудакова, Е. В. Исакова, 2003). Отчетливый регресс неврологической симптоматики отмечается к 15–20-му дню лечения. Особенно хороший эффект отмечается при сочетанном использовании актовегина (капельно) и инстенона (внутримышечные инъекции или пероральное применение). Терапия инстеноном положительно влияет на когнитивные функции, особенно на регуляцию мнестической деятельности и психомоторных функций.
Большое внимание в комплексной терапии ХИМ уделяется препаратам ноотропного действия, которые повышают устойчивость ткани мозга к различным неблагоприятным метаболическим воздействиям (ишемии, гипоксии). К собственно «ноотропным» относятся производные пирацетама (ноотропил, луцетам), энцефабол.
Пирацетам увеличивает синтез макроэргических фосфатов (АТФ), усиливает аэробный метаболизм в условиях гипоксии, облегчает проведение импульса, нормализует соотношение фосфолипидов клеточных мембран и их проницаемость, повышает плотность и чувствительность рецепторов, улучшает взаимодействие между полушариями головного мозга, улучшает метаболические процессы в ЦНС, облегчает нейрональную передачу.
Пирацетам улучшает микроциркуляцию за счет дезагрегантных свойств, облегчает проведение нервного импульса, улучшает взаимодействие между полушариями головного мозга. Препарат нормализует соотношение фосфолипидов клеточных мембран и усиливает их проницаемость, предотвращает адгезию эритроцитов, снижает агрегацию тромбоцитов, уменьшает уровни фибриногена и фактора VIII, снимает спазм артериол. Препарат назначается в суточной дозе 2,4–4,8 г в течение 8–12 нед.
Энцефабол — производное пиритинола. Препарат повышает плотность и чувствительность рецепторов, нормализует нейропластичность. Он обладает нейропротекторным эффектом, стимулирует процессы обучения, улучшает память, способность к запоминанию и концентрацию внимания. Энцефабол стабилизирует клеточные мембраны нейронов за счет ингибирования лизосомальных ферментов и предотвращения образования свободных радикалов, улучшает реологические свойства крови, повышает конформационную способность эритроцитов, увеличивая содержание АТФ в их мембране. Для взрослых средняя суточная доза составляет 600 мг в течение 6–8 нед.
К препаратам антиагрегантного ряда относятся ацетилсалициловая кислота и ее производные (кардиомагнил, тромбо АСС). Учитывая наличие противопоказаний при назначении ацетилсалициловой кислоты, часто применяют другие препараты с антиагрегантной активностью (курантил, тиклид, плавикс).
Симптоматическая терапия ХИМ включает назначение препаратов, уменьшающих проявления различных симптомов заболевания. Всем пациентам со 2–3-й стадиями болезни целесообразно назначение противотревожных или антидепрессантных средств. Наиболее безопасными при длительном применении являются препараты бензодиазепинового ряда.
Грандаксин — атипичное производное бензодиазепина, селективный анксиолитик. Препарат эффективно устраняет тревогу, страх, эмоциональное напряжение без седации и миорелаксации. Препарат обладает вегетокорректирующим действием, что делает возможным его применение у пациентов с выраженным вегетососудистым синдромом.
В неврологической практике используется суточная доза 50–100 мг, длительность употребления определяется индивидуально для каждого пациента.
Распространенность хронической сосудистой патологии головного мозга, прогредиентность течения, высокая степень инвалидизации пациентов определяют социальную и медицинскую значимость проблемы терапии ХИМ. В настоящее время в клинической практике прослеживается тенденция к увеличению использования немедикаментозных методов лечения. Это связано с отсутствием у пациентов феномена привыкания к лекарственным веществам с длительным периодом лечебного последействия.
Учитывая сложность патогенетических механизмов ХИМ, в процессе терапии необходимо добиться нормализации системного и мозгового кровообращения, скорректировать обмен в мозговой ткани, состояние гемореологии. В настоящее время возможности фармакологической коррекции проявлений ХИМ довольно обширны, они позволяют использовать различные препараты, влияющие на все звенья патогенеза постишемического и постгипоксического повреждения нервной ткани.
Таким образом, распознавание причин, выявление факторов риска и, следовательно, реальная возможность эффективного адресного лечения и предупреждение развития хронической патологии сосудов головного мозга предполагает точное знание структурных, физиологических и клинических особенностей проявления заболевания. Это становится возможным благодаря системному подходу к изучению этиологии, патогенеза, клиники и современным методам терапии.
М. В. Путилина, доктор медицинских наук, профессор