что такое дозозависимый эффект препарата
Ступенчатое включение: дозозависимый эффект антидепрессантов

Дозозависимое действие велаксина, селективного ингибитора обратного захвата серотонина и норадреналина, позволяет корректировать лёгкие депрессивные расстройства, купировать состояния с психомоторной заторможенностью и устранять психотические проявления.
Мультитаргетный механизм действия является преимуществом для препарата с антидепрессивным действием. Дело в том, что сегодня, с ростом распространённости депрессии и необходимости её амбулаторного лечения, увеличивается потребность в антидепрессантах (АД) с более мощным и управляемым эффектом. Усилить эффективность антидепрессантов удалось путем расширения их нейрохимического профиля, что стало основой синтеза нового поколения антидепрессантов – селективных ингибиторов обратного захвата серотонина и норадреналина (СИОЗСиН).
На отечественном рынке представителем СИОЗСиН является Велаксин® (венлафаксин). Велаксин® воздействует на три системы нейромедиаторов: серотонин (отвечает за фон настроения), норадреналин (активирует, концентрирует внимание) и дофамин (повышает мотивацию) [1]. Благодаря широкому терапевтическому диапазону доз, ингибиция обратного захвата моноаминов происходит не единовременно, а последовательно, в зависимости от концентрации активной молекулы препарата.
В соответствии с концепцией ступенчатого влияния на нейромедиаторные системы, венлафаксин последовательно проявляет серотонинергические, норадренергические и дофаминергические эффекты [2]. При включении новых нейрохимических «мишеней» венлафаксина наблюдается расширение спектра его клинической эффективности [3]. Так, в дозе 75-125 мг венлафаксин проявляет серотонинергическое действие. Это означает, что Велаксин® в дозировке до 150 мг в сутки позволяет корректировать лёгкие депрессивные расстройства, сопровождающиеся гипотимией и тревогой, обсессиями и компульсией. При повышении дозы до 225 мг – включаются уже норадренергические эффекты. Эта дозировка позволяет с помощью Велаксина® купировать депрессивные состояния с психомоторной заторможенностью, рассеянностью. Дальнейшее увеличение дозы до 375 мг приводит к появлению дофаминергического эффекта, и этот диапазон подходит для устранения психотических проявлений (дезорганизации, дезориентации, бреда и др.) [1]. Соответственно, первые два эффекта широко применяются в амбулаторной практике, а последний подходит для использования в условиях стационара.
Дозозависимая нейрофармакология Велаксина® выгодно отличает его от СИОЗС, у которых ожидаемыми эффектами являются только серотонинергические [2]. В отдельных исследованиях венлафаксин в дозе 75 мг у амбулаторных больных с депрессией показал эффективность и переносимость, сравнимую с флуоксетином (20 мг) [4]. Но при повышении дозировки до 150 мг и выше венлафаксин превосходил стандартные дозы флуоксетина, флувоксамина и на уровне тенденций имипрамина [5]. Градуированность терапевтического действия позволяет гибко проводить наращивание дозы и использовать Велаксин® максимально эффективно и безопасно при спектре депрессивных расстройств различной степени выраженности.
Материал предназначен для медицинских работников.
дозозависимый эффект
Смотреть что такое «дозозависимый эффект» в других словарях:
дозозависимый эффект — Явление близкого к линейному возрастания частоты мутирования с увеличением дозы ионизирующего излучения (или концентрации химического мутагена) или длительности мутагенного воздействия; наличие Д.э. свидетельствует об отсутствии предельной… … Справочник технического переводчика
Дозовая зависимость дозозависимый эффект — Дозовая зависимость, дозозависимый эффект * дозавая залежнасць, дозазалежны эфект * dose dependence or dosedependent relationship or d.d. effect or doserate dependence близкое к линейному возрастание частоты мутирования с увеличением дозы… … Генетика. Энциклопедический словарь
Вазокет — Действующее вещество ›› Диосмин* (Diosmin*) Латинское название Vasocet АТХ: ›› C05CA03 Диосмин Фармакологическая группа: Ангиопротекторы и корректоры микроциркуляции Нозологическая классификация (МКБ 10) ›› I79 Поражения артерий, артериол и… … Словарь медицинских препаратов
Флебодиа 600 — Действующее вещество ›› Диосмин* (Diosmin*) Латинское название Flebodia 600 АТХ: ›› C05CA03 Диосмин Фармакологическая группа: Ангиопротекторы и корректоры микроциркуляции Нозологическая классификация (МКБ 10) ›› I78.9 Болезнь капилляров… … Словарь медицинских препаратов
Антитиреоидные средства — I Антитиреоидные средства (греч. anti против + анат. [glandula] thyreoidea щитовидная железа; синоним: тиреостатические средства, тиреостатики) лекарственные средства, применяемые для торможения синтеза тиреоидных гормонов; используются для… … Медицинская энциклопедия
Сертикан — Действующее вещество ›› Эверолимус* (Everolimus*) Латинское название Sertiсan АТХ: ›› L04AA18 Эверолимус Фармакологическая группа: Иммунодепрессанты Нозологическая классификация (МКБ 10) ›› T86.1 Отмирание и отторжение трансплантата почки… … Словарь медицинских препаратов
Фелодип — Действующее вещество ›› Фелодипин* (Felodipine*) Латинское название Felodip АТХ: ›› C08CA02 Фелодипин Фармакологическая группа: Блокаторы кальциевых каналов Нозологическая классификация (МКБ 10) ›› I10 I15 Болезни, характеризующиеся повышенным… … Словарь медицинских препаратов
Аллерфекс — Действующее вещество ›› Фексофенадин* (Fexofenadine*) Латинское название Allerfex АТХ: ›› R06AX26 Фексофенадин Фармакологическая группа: H1 антигистаминные средства Нозологическая классификация (МКБ 10) ›› J30 Вазомоторный и аллергический ринит… … Словарь медицинских препаратов
Эргометрин — Эргометрин … Википедия
Депакин хроно — Латинское название Depakine chrono АТХ: ›› N03AG01 Вальпроевая кислота Фармакологическая группа: Противоэпилептические средства Нозологическая классификация (МКБ 10) ›› F31 Биполярное аффективное расстройство ›› G40 Эпилепсия Состав и форма… … Словарь медицинских препаратов
Бета-адреноблокаторы III поколения в лечении сердечно-сосудистых заболеваний
Современную кардиологию невозможно представить без препаратов группы бета-адреноблокаторов, которых в настоящее время известно более 30 наименований.
Современную кардиологию невозможно представить без препаратов группы бета-адреноблокаторов, которых в настоящее время известно более 30 наименований. Необходимость включения бета-адреноблокаторов в программу лечения сердечно-сосудистых заболеваний (ССЗ) очевидна: за последние 50 лет кардиологической клинической практики бета-адреноблокаторы заняли прочные позиции в профилактике осложнений и в фармакотерапии артериальной гипертонии (АГ), ишемической болезни сердца (ИБС), хронической сердечной недостаточности (ХСН), метаболическом синдроме (МС), а также при некоторых формах тахиаритмий. Традиционно в неосложненных случаях медикаментозное лечение АГ начинают с бета-адреноблокаторов и диуретиков, снижающих риск развития инфаркта миокарда (ИМ), нарушения мозгового кровообращения и внезапной кардиогенной смерти.
Концепция опосредованного действия лекарственных средств через рецепторы тканей различных органов была предложена N.?Langly в 1905 г., а в 1906 г. H.?Dale подтвердил ее в практике.
В 90-е годы было установлено, что бета-адренорецепторы подразделяются на три подтипа:
Способность блокировать влияние медиаторов на бета1-адренорецепторы миокарда и ослабление влияния катехоламинов на мембранную аденилатциклазу кардиомиоцитов с уменьшением образования циклического аденозинмонофосфата (цАМФ) определяют основные кардиотерапевтические эффекты бета-адреноблокаторов.
Антиишемический эффект бета-адреноблокаторов объясняется снижением потребности миокарда в кислороде, вследствие уменьшения частоты сердечных сокращений (ЧСС) и силы сердечных сокращений, возникающих при блокировании бета-адренорецепторов миокарда.
Бета-блокаторы одновременно обеспечивают улучшение перфузии миокарда за счет уменьшения конечного диастолического давления в левом желудочке (ЛЖ) и увеличения градиента давления, определяющего коронарную перфузию во время диастолы, длительность которой увеличивается в результате урежения ритма сердечной деятельности.
Антиаритмическое действие бета-адреноблокаторов, основанное на их способности уменьшать адренергическое влияние на сердце, приводит к:
Бета-адреноблокаторы повышают порог возникновения фибрилляции желудочков у больных острым ИМ и могут рассматриваться как средства профилактики фатальных аритмий в остром периоде ИМ.
Гипотензивное действие бета-адреноблокаторов обусловлено:
Препараты из группы бета-адреноблокаторов отличаются по наличию или отсутствию кардиоселективности, внутренней симпатической активности, мембраностабилизирующим, вазодилятирующим свойствам, растворимости в липидах и воде, влиянию на агрегацию тромбоцитов, а также по продолжительности действия.
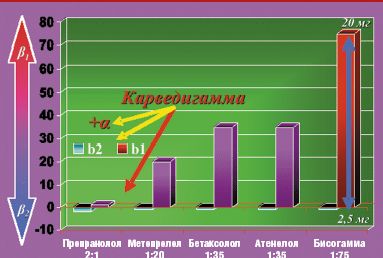
Влияние на бета2-адренорецепторы определяет значительную часть побочных эффектов и противопоказаний к их применению (бронхоспазм, сужение периферических сосудов). Особенностью кардиоселективных бета-адреноблокаторов по сравнению с неселективными является большое сродство к бета1-рецепторам сердца, чем к бета2-адренорецепторам. Поэтому при использовании в небольших и средних дозах эти препараты оказывают менее выраженное влияние на гладкую мускулатуру бронхов и периферических артерий. Следует учитывать, что степень кардиоселективности неодинакова у различных препаратов. Индекс ci/бета1 к ci/бета2, характеризующий степень кардиоселективности, составляет 1,8:1 для неселективного пропранолола, 1:35 — для атенолола и бетаксолола, 1:20 — для метопролола, 1:75 — для бисопролола (Бисогамма). Однако следует помнить, что селективность дозозависима, она снижается с повышением дозы препарата (рис. 1).
В настоящее время клиницисты выделяют три поколения препаратов с бета-блокирующим эффектом.
I поколение — неселективные бета1- и бета2-адреноблокаторы (пропранолол, надолол), которые наряду с отрицательными ино-, хроно- и дромотропными эффектами обладают способностью повышать тонус гладкой мускулатуры бронхов, сосудистой стенки, миометрия, что существенно ограничивает их использование в клинической практике.
II поколение — кардиоселективные бета1-адреноблокаторы (метопролол, бисопролол), благодаря высокой селективности в отношении бета1-адренорецепторов миокарда обладают более благоприятной переносимостью при длительном применении и убедительной доказательной базой долгосрочного прогноза жизни при лечении АГ, ИБС и ХСН.
В середине 1980-х годов на мировом фармацевтическом рынке появились бета-адреноблокаторы III поколения с низкой селективностью к бета1, 2-адренорецепторам, но с сочетанной блокадой альфа-адренорецепторов.
Препараты III поколения — целипролол, буциндолол, карведилол (его дженерический аналог с брендовым названием Карведигамма®) обладают дополнительными вазодилятирующими свойствами за счет блокады альфа-адренорецепторов, без внутренней симпатомиметической активности.
В 1982–1983 годах в научной медицинской литературе появились первые сообщения о клиническом опыте применения карведилола при лечении ССЗ.
Ряд авторов выявили протективное действие бета-адреноблокаторов III поколения на клеточные мембраны. Это объясняется, во-первых, ингибированием процессов перекисного окисления липидов (ПОЛ) мембран и антиоксидантным действием бета-блокаторов и, во-вторых, снижением влияния катехоламинов на бета-рецепторы. Некоторые авторы связывают мембранстабилизирующее действие бета-блокаторов с изменением проводимости натрия через них и ингибированием ПОЛ.
Указанные дополнительные свойства расширяют перспективы применения данных лекарственных средств, поскольку нивелируют характерное для первых двух поколений отрицательное влияние на сократительную функцию миокарда, углеводный и липидный обмен и в то же время обеспечивают улучшение перфузии тканей, позитивное влияние на показатели гемостаза и уровень оксидативных процессов в организме.
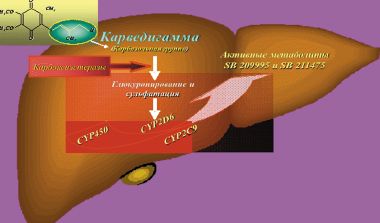
Карведилол метаболизируется в печени (глюкуронирование и сульфатация) с помощью ферментной системы цитохрома Р450, с использованием семейства ферментов — CYP2D6 и CYP2C9. Антиоксидантное действие карведилола и его метаболитов обусловлено наличием в молекулах карбазольной группы (рис. 2).
Метаболиты карведилола — SB 211475, SB 209995 угнетают ПОЛ в 40–100 раз активнее, чем сам препарат, а витамин Е — примерно в 1000 раз.
Применение карведилола (Карведигаммы®) при лечении ИБС
Согласно результатам целого ряда завершенных многоцентровых исследований, бета-адреноблокаторы оказывают выраженный антиишемический эффект. Необходимо отметить, что антиишемическая активность бета-адреноблокаторов соизмерима с активностью антагонистов кальция и нитратов, но, в отличие от этих групп, бета-адреноблокаторы не только улучшают качество, но и увеличивают продолжительность жизни пациентов с ИБС. Согласно результатам метаанализа 27 многоцентровых исследований, в которых приняло участие более 27 тыс. человек, селективные бета-адреноблокаторы без внутренней симпатомиметической активности у больных с острым коронарным синдромом в анамнезе снижают риск развития повторного ИМ и смертность от инфаркта на 20% [1].
Однако не только селективные бета-адреноблокаторы положительно влияют на характер течения и прогноз у пациентов с ИБС. Неселективный бета-адреноблокатор карведилол также продемонстрировал очень хорошую эффективность у больных со стабильной стенокардией. Высокая антиишемическая эффективность данного препарата объясняется наличием дополнительной альфа1-блокирующей активности, способствующей дилятации коронарных сосудов и коллатералей постстенотической области, а значит — улучшению перфузии миокарда. Кроме того, карведилол обладает доказанным антиоксидантным эффектом, связанным с захватом свободных радикалов, высвобождающихся в период ишемии, что обусловливает его дополнительное кардиопротекторное действие. Одновременно карведилол блокирует апоптоз (программируемая смерть) кардиомиоцитов в зоне ишемии, сохраняя объем функционирующего миокарда. Как было показано, метаболит карведилола (ВМ 910228) обладает меньшим бета-блокирующим эффектом, но является активным антиоксидантом, блокируя перекисное окисление липидов, «отлавливая» активные свободные радикалы OH–. Этот дериват сохраняет инотропный ответ кардиомиоцитов на Ca++, внутриклеточная концентрация которого в кардиомиоците регулируется Ca++-насосом саркоплазматического ретикулума. Поэтому карведилол оказывается более эффективным в лечении ишемии миокарда через ингибирование повреждающего действия свободных радикалов на липиды мембран субклеточных структур кардиомиоцитов [2].
Благодаря этим уникальным фармакологическим свойствам, карведилол может превосходить традиционные бета1-селективные адреноблокаторы в плане улучшения перфузии миокарда и способствовать сохранению систолической функции у больных ИБС. Как показано Das Gupta et al., у больных с дисфункцией ЛЖ и сердечной недостаточностью, развившейся вследствие ИБС, монотерапия карведилолом снижала давление наполнения, а также увеличивала фракцию выброса (ФВ) ЛЖ и улучшала показатели гемодинамики, при этом не сопровождаясь развитием брадикардии [3].
Согласно результатам клинических исследований у больных хронической стабильной стенокардией, карведилол снижает ЧСС в покое и при физической нагрузке, а также увеличивает ФВ в покое. Сравнительное исследование карведилола и верапамила, в котором принимало участие 313 пациентов, показало, что, по сравнению с верапамилом, карведилол в большей степени уменьшает ЧСС, систолическое АД и произведение ЧСС ´ АД при максимально переносимой физической нагрузке. Более того, карведилол обладает более благоприятным профилем переносимости [4].
Важно, что карведилол, по-видимому, более эффективен при лечении стенокардии, чем обычные бета1-адреноблокаторы. Так, в ходе 3-месячного рандомизированного многоцентрового двойного слепого исследования карведилол напрямую сравнивали с метопрололом у 364 пациентов со стабильной хронической стенокардией. Они принимали карведилол по 25–50 мг два раза в сутки или метопролол по 50–100 мг два раза в сутки [5]. В то время как оба препарата продемонстрировали хорошее антиангинальное и противоишемическое действие, карведилол более значительно увеличивал время до депрессии сегмента ST на 1 мм при физической нагрузке, чем метопролол. Переносимость карведилола была очень хорошей, и, что важно, при увеличении дозы карведилола не произошло заметных изменений типов нежелательных явлений.
Примечательно, что карведилол, не обладающий, в отличие от других бета-адреноблокаторов, кардиодепрессивным действием, улучшает качество и продолжительность жизни пациентов с острым ИМ (CHAPS) [6] и постинфарктной ишемической дисфункцией ЛЖ (CAPRICORN) [7]. Многообещающие данные были получены в ходе исследования Carvedilol Heart Attack Pilot Study (CHAPS) — пилотного исследования влияния карведилола на развитие ИМ. Это было первое рандомизированное исследование, в котором сравнивали карведилол с плацебо у 151 больного после острого ИМ. Лечение начинали в течение 24 часов с момента появления болей в грудной клетке, а дозу препарата увеличивали до 25 мг два раза в сутки. Главными конечными точками исследования были функция ЛЖ и безопасность препарата. Больных наблюдали в течение 6 месяцев с момента начала заболевания. Согласно полученным данным, частота развития серьезных кардиальных событий уменьшилась на 49%.
Полученные в ходе исследования CHAPS эхографические данные 49 пациентов со сниженной ФВ ЛЖ (
А. М. Шилов*, доктор медицинских наук, профессор
М. В. Мельник*, доктор медицинских наук, профессор
А. Ш. Авшалумов**
*ММА им. И. М. Сеченова, Москва
**Клиника Московского института кибернетической медицины, Москва
Реакции гиперчувствительности при лекарственной терапии
Я остановлюсь на схеме токсического действия парацетамола только для того, чтобы проиллюстрировать дозозависимые и ожидаемые побочные действия лекарств на данном примере. Парацетамол – излюбленный препарат, который применяется англичанами для самоубийства, смысл действия этого препарата состоит в том, что, попадая в организм в больших дозах, ( к примеру в руках самоубийцы), превращение парацетамола в печени в системе цитохрома Р450 приводит к образованию N-ацетил-P-бензохинонимина. Это соединение приводит, в конечном счете, к целому каскаду неблагоприятных побочных действий, в частности, происходит связывание этого соединения с глютатионом, основной разменной монетой гепатоцита, в частности, при обеспечении всех транспортных процессов. Далее, N-ацетил-P-бензохинонимин связывается с внутриклеточными белками, образует необратимые комплексы, под влиянием этого соединения происходит интенсификация пероксидации липидов клеточных мембран, цитоплазматических мембран, внутриклеточных мембран, митохондриальной мембраны, и так далее, и устойчиво повышается клеточный кальций за счет выхода кальция из внутриклеточных депо.
В конечном итоге, такое действие N-ацетил-P-бензохинонимина приводит к истощению запасов клеточного глютатиона, что, собственно, лежит в основе оксидативного стресса. Далее повышается проницаемость мембран, и под влиянием высоких концентраций внутриклеточного кальция стимулируется активность кальций-зависимых протеиназ, в конечном счете, это приводит к смерти клетки посредством механизма или некроза, или апоптоза. Итак, это классический пример дозозависимого или ожидаемого побочного действия лекарства при его передозировке.
Теперь мы поговорим о дозонезависимых и непредсказуемых побочных действиях лекарств. Их можно так же разделить на две группы. Первая – это лекарственная аллергическая реакция или реакция лекарственной гиперчувствительности, которая определяется Рэнгом как «нежелательное побочное действие лекарства, в основе которого лежит доказанный иммунологический механизм», вот это следует подчеркнуть: необходимо доказать наличие иммунологического механизма.
И второй тип – это реакция лекарственной идиосинкразии или лекарственной псевдоаллергии, это патологическая, как правило, повреждающая реакция, иммунологический механизм которой не доказан, и она наблюдается у небольшого числа лиц.
В свою очередь, аллергические реакции или реакции лекарственной гиперчувствительности делятся на 4 подтипа. В основе всех этих типов лежит дисбаланс активности Т-клеток, Т-лимфоцитов.
Итак, первый тип – иммуноглобулин-Е опосредованная или анафилактическая гиперчувствительность, здесь приведен целый ряд примеров – это сенная лихорадка, бронхиальная астма или бронхообструктивная реакция, крапивница, и, обратите внимание, анафилактический шок. В конце лекции будет приведен пример неблагоприятной реакции, где присутствовал в клинической картине анафилактический шок.
Тип 2 – антителозависимая гиперчувствительность, она реализуется на клиническом уровне такими неблагоприятными реакциями, как агранулоцитоз, тромбоцитопеническая пурпура или аутоиммунный тиреоидит, и так далее.
Третий тип – это гиперчувствительность, опосредованная иммунными комплексами. Этот тип часто часто встречается в практической деятельности врача – это экзогенно-аллергический альвеолит, чаще всего антибиотик-зависимый, аутоиммунный гломерулонефрит, васкулит, обращаю на это внимание, поскольку ниже будет приведен клинический пример иммунокомплексного васкулита у пациентки в нашей клиники, это может быть системная красная волчанка; как классический экспериментальный патофизиологический пример – феномен Артюса, хорошо известный нам из курса патологической физиологии.
И, наконец, четвертый тип реакции лекарственной гиперчувствительности – это клеточно-опосредованная гиперчувствительность, и она нам также хорошо известна на примере туберкулиновой реакции, на примере различных кожных сыпей, ревматоидного артрита, множественного склероза и инсулинозависимого сахарного диабета, сахарного диабета первого типа.
Теперь поговорим о реакциях лекарственной идиосинкразии или реакциях лекарственной псевдоаллергии. Их можно подразделить на две большие группы: идиопатические реакции, природа которых практически не установлена. В качестве примера такой тяжелой идиопатической реакции можно привести редко наблюдаемые, но, как правило, заканчивающиеся весьма печально, примеры тяжелой апластической анемии на введение различных лекарств, в частности, на прием хлорамфеникола.
И, наконец, четыре варианта генетически детерминированных реакций лекарственной идиосинкразии. В основе первого подтипа лежит дефицит глюкоза-6-фосфатдегидрогеназы. Эта ситуация наблюдается, скажем, при развитии тяжелой анемии, чаще всего гемолитической анемии, на фоне приема целого ряда препаратов – Примахин, Дапсон, Доксорубицин. Подобные анемии вызывают бобы Vicia faba, поэтому у пациентов, дефицитных по глюкоза-6-фосфатдегидрогеназе, при приеме этих бобов или перечисленных препаратов развивается тяжелая анемия, которая также носит название «фавизм».
Далее – тип, обусловленный существованием печеночных порфирий, в основе которых лежит нарушение синтеза гема, и накопление порфиринсодержащих предшественников гема. При наличии скрытых печеночных порфирий прием ряда лекарственных препаратов – барбитуратов, карбамазепина, эстрогенов – может приводить к острым приступам абдоминальной боли, нередко приводящим пациентов на хирургический стол, или к тяжелым преходящим нервно-психическим расстройствам.
Третий подтип лекарственной идиосинкразии – это реакции, обусловленные дефицитом каналов выходов кальция из саркоплазматического ретикулума скелетных мышц и сердца, так называемых рианодин-рецепторов. Классическим примером служит пример злокачественной гипертензии, которая развивается у этих пациентов при однократном приеме Суксаметония.
И, наконец, довольно распространенный пример реакции лекарственной идиосинкразии, который мы все наблюдаем в практике, но редко подозреваем, что речь идет о лекарственной идиосинкразии – это алкоголь-индуцированная гиперемия и тошнота, которая развивается чаще всего у лиц восточного происхождения. На фоне приема алкоголя дополнительное назначение тех или иных препаратов, в частности, хлорпропамида, вследствие ингибирования альдегиддегидрогеназы, приводит к этому «флешу», к этой тяжелой вспышке неприятной, главным образом, гиперемии у таких пациентов.
Как часто встречается побочно действие лекарств в стационарах? К сожалению, как и по многим показателям, в нашей российской действительности мы не располагаем такой статистикой, но вот примеры из других стран. В частности, в Англии проведено изучение около 19 000 пациентов, лечившихся в различных стационарах, и побочные действия лекарств выявлены у 6,5%, причем доминировали дозозависимые, то есть предсказуемые реакции – 95%, и наблюдались дозонезависимые, непредсказуемые – в 5% случаев.
Во французском исследовании, в котором использовался французский регистр анафилаксии при проведении общей анестезии, наблюдение продолжалось в течение 2 лет, из 13 000 случаев общей анестезии, в 6% случаев были выявлены анафилаксия и идиосинкразия, т.е.примерно 1 на 16 случаев анестезии, причем, лекарственная идиосинкразия наблюдалась в 34% случаев, и иммуноглобулин-Е опосредованная анафилаксия – в 66% случаев. Интересные данные приводят в своей работе Гомес и Доннелли, которые также изучали частоту побочных действий лекарств в стационарах. Оказывается, что побочные действия лекарств приводят в стационар, к госпитализации, около 5% пациентов. Среди самих госпитализированных пациентов побочные действия развиваются у 7 и более процентов пациентов. Надо отметить, что почти 60% пациентов с побочными действиями лекарств, поступающих в стационар, не распознаются врачами, то есть врачи не знают симптомов побочных действий лекарств, и мало думают о возможности побочного действия лекарства, как причины госпитализации. Обращает на себя внимание низкая декларируемость врачами побочных действий лекарств, развивающихся у их пациентов в стационарах, она составляет всего 12%. В целом побочные действия лекарств в стационарах по тяжести распределяются, как тяжелые – в 33%, и летальность среди пациентов с побочными действиями лекарств достаточно высокая и составляет в среднем 3,3%, но приводятся данные значительно выше – 8,5%.
Продолжая рассмотрение проблемы побочного действия лекарств в стационарах, следует отметить, что наиболее частые провоцирующие факторы, приводящие к неблагоприятным реакциям, обусловлены антибиотиками, среди них доминирующее место занимает пенициллин и бета лактамы, нестероидные противовоспалительные препараты, диуретики, в этом списке классы препаратов приведены по частоте вызываемых ими побочных действий, седативные препараты, антикоагулянты, противоэпилептические средства, блокаторы нейромышечной передачи и рентгеноконтрастные вещества.
В большом исследовании Тонг, проведенном в Гонконге, было показано, что в стационарах лекарственная аллергия наблюдается примерно в 4,2 случаях на 1000 госпитализированных, причем, в спектр побочных действий лекарств входят такие клинические проявления, как кожная реакция – почти у всех пациентов, далее, симптомы системного поражения различных органов и систем – 30%, тяжелые реакции – более 5%. Среди тяжелых реакций Тонг отмечает наличие синдрома Стивена Джонса, токсический эпидермальный некроз и генерализованный эксфолиативный дерматит.
Что мы можем отметить среди амбулаторных пациентов? Среди амбулаторных пациентов частота лекарственной аллергии колеблется, по данным Гомеса, от 2 до 8%, составляя в среднем 5,5%, причем, доминируют иммунологически опосредумые реакции немедленного типа, то есть дозонезависимые – 43%. В первый день лечения частота их составляет 79%, среди них кожные реакции имеют 64% пациентов, наиболее часто провоцирующими факторами служат пенициллины и другие антибиотики – 45%, аспирин и нестероидные противовоспалительные препараты – 12%, другие лекарственные группы – 15%, и в ряде случаев в силу полипрагмазии не удается установить конкретный препарат в общей группе препаратов, назначаемых пациентам, который вызывает побочное действие лекарства. Надо сказать, что наиболее грозным осложнением является анафилактический шок. По данным английских авторов, острая анафилаксия наблюдается в 8,4 на 100 тысяч населения в год, в США регистрируется 1500 случаев смерти в год среди лиц с острой лекарственной анафилаксией, в Голландии летальность составляет 2,5% среди лиц с острой лекарственной анафилаксией, в Дании частота смерти от анафилаксии составляет 0,3 на миллион населения в год. Наиболее частыми провоцирующими факторами по данным целого ряда авторов, приведенных здесь, служат лекарства, продукты питания и укусы насекомых.
Какова структура наиболее частых причин смерти от острой лекарственной анафилаксии и идиосинкразии в общетерапевтических стационарах? Я привожу здесь свои данные, они базируются на исследованиях в ряде военных госпиталей. Итак, анафилактический шок представлен в 37% случаев, аллергический альвеолит – 37% случаев, фульминантная печеночная недостаточность – 11%, острая костномозговая аплазия – 7,5%, синдром Стивена Джонсона – 3,7%, и токсический эпидермальный некролиз – 3,7%.
Каковы факторы риска, может ли врач прогнозировать появление реакции лекарственной гиперчувствительности? В ряде случаев такую настороженность врач может проявить. Факторами риска являются факторы, зависящие непосредственно от лекарств, далее – факторы, зависящие от режима лечения, и факторы, зависимые от пациента. Среди последних необходимо выделять возраст – чем старше пациент, тем больше риск развития побочных действий, пол – чаще у женщин, чем у мужчин, конкурирующие заболевания, то есть полиморбидность, и, наконец – аллергологический анамнез на вводимые в прошлом лекарственные средства и развивавшиеся лекарственные реакции. Вот последнее положение часто недоучитывается врачами, и при тщательном рассмотрении анамнеза жизни таких пациентов, выявляется, что в детском возрасте они переносили очень тяжелые побочные лекарственные реакции, и нередко, к сожалению, об этом приходится узнавать от их матерей уже тогда, когда состояние пациентов становится практически безнадежным.
Говоря о зависимости от лекарства, следует отметить, что само по себе подавляющее большинство лекарств представляет из себя гаптен, и молекулярная масса лекарств менее 1000 дальтон, и в этой ситуации лекарство не может представлять из себя аллерген. Далее, соединяясь с белком – с гликопротеином или с нуклеиновой кислотой, лекарство образует комплекс, и вот этот комплекс с молекулярной более 1000 дальтон, уже является полным аллергеном, способным вызвать тот или иной тип лекарственной реакции. В результате образования полного аллергена в конечном счете мы можем иметь дело или с антителами и антителозависимой реакцией, или с иммунными комплексами, и, соответственно, с иммунокомплексной патологией или с сенситизированными лимфоцитами, с цитотоксическими лимфоцитами. В случае антителозависимой гиперчувствительности речь может идти о гемолитической анемии, о костномозговой красноклеточной аплазии, я привожу только отдельные примеры, или иммуноглобулин-Е острой анафилаксии. В случае иммунокомплексной патологии речь может идти о сывороточной болезни или об аллергическом бронхоальвеолите. Как примеры, реакции могут быть самые разнообразные. И, наконец, при сенситизации лимфоцитов речь может идти о кожных реакциях, от относительно невинных, в частности, нейровазомоторных реакциях, до тяжелого, тотального некролиза.
Режим лечения также имеет большое значение. По данным Родена, к факторам риска развития гиперчувствительности относятся прерывистые и повторные назначения лекарств, в частности, это более опасно по сравнению с непрерывным лечением. Далее, парентеральное введение служит фактором риска, местное применение – даже введение глазных капель может приводить к тяжелым лекарственным реакциям. И, наконец, полипрагмазия, скажем, при приеме пациентом шести разных лекарств риск развития побочного действия составляет 5%, но при приеме 15 разных лекарств, речь идет о приеме в период госпитализации или амбулаторном лечении, не обязательно одномоментно, риск побочного действия лекарств может возрастать уже до 40% применительно к каждому пациенту. Гиперчувствительность пациентов определяется полом, во-первых, женщины реагируют чаще, как я уже говорил, чем мужчины, и соотношение довольно выраженное – 70% и 30 соответственно, далее – пожилой возраст, и, наконец – полиморбидность, в частности, пожилой возраст во многом служит фактором риска гиперчувствительности. Большое значение имеют и генетические особенности пациентов, в частности, отмечаются этнические различия в лекарственном метаболизме. Например, при применении ингибиторов ангиотензинпревращающих ферментов, крапивница чаще отмечается у афроамериканцев, а тяжелый кашель чаще наблюдается у африканского населения и у населения Дальнего Востока. Независимыми факторами риска развития побочных действий лекарств служит китайское происхождение, наличие любого хронического заболевания и наличие бронхиальной астмы. Важен генетический полиморфизм, в частности, учитывая распределение всех на быстрых и медленных ацетиляторов, можно предполагать, что медленные ацетиляторы дают гораздо чаще побочные лекарственные реакции, и такими примерами служат реакции на гидралазин, на прокаинамид, изониазид, кожные реакции и так далее. Далее, имеет значение, как выявлено в последнее время, полиморфизм тумор-некротизирующего фактора, и у таких пациентов определяется, в частности, тяжелая гиперчувствительность к карбамазепину, полиморфизм цитохрома Р-450 – у этих пациентов отмечается гиперчувствительность к нестероидным противовоспалительным препаратам.
В заключении я хочу привести пример тяжелой лекарственной гиперчувствительности у пациентки с циррозом печени и неспецифическим язвенным колитом. Это пациентка пожилого возраста 68 лет.
Поступила к нам в клинику с жалобами на боли в левом и правом подреберьях постоянного характера, увеличение в объеме живота, отечность голеней и стоп, высыпания на коже живота и левой голени – болезненные высыпания, на тошноту и рвоту после еды, на жажду, сухость во рту и на выраженную общую слабость.
Анамнез заболевания включает диагноз до 2002 года у пациентки неспецифического язвенного колита и цирроза печени, обусловленного инфекцией вируса гепатита В, на фоне приема 5-аминосалициловой кислоты, в частности, салофалька, это не тотальный колит – дистальный колит, активность этого дистального язвенного колита существенно уменьшилась – практически больная перешла в ремиссию. Прием Зеффикса привел к тому, что на протяжении двух лет у пациентки произошла элиминация вируса гепатита В по тем лабораторным данным, которыми мы располагали, и до 2004 года больная чувствовала себя относительно хорошо. В 2004 году вновь было обнаружено наличие в ДНК вируса гепатита В, и вновь пациентке был назначен Зеффикс, Ламивудин в дозе 100 мг в сутки. В 2005 году при ультразвуковом исследовании у пациентки было обнаружено очаговое образование в седьмом сегменте печени, была проведена биопсия, и в биопсийном материале морфолог выявил доброкачественную нодулярную гиперплазию печени. В марте 2006 года у пациентки произошло обострение заболевания: стали нарастать отеки, увеличился живот в объеме, нарастал асцит, больная отмечала резкое нарастание слабости, присоединились в мае боли в животе. Появление болей в животе, вздутие живота и задержка стула привели к тому, что врач поликлиники, а затем врач бригады Скорой медицинской помощи поставил диагноз «кишечная непроходимость», и больная была направлена на госпитализацию в одну из больниц. При поступлении в больницу в приемном отделении у пациентки исключен острый живот, проведена дезинтоксикационная терапия, и в связи с повышением температуры тела больной назначен ампициллин – повышение температуры было расценено, как наличие пневмонии. Через 2 часа после введения антибиотика у пациентки появились геморрагические высыпания на животе, а в последующем в течение двух суток отмечалась задержка мочеотделения, нарастала олигурия, нарастали явления интоксикации: отсутствие аппетита, тошнота, присоединилась рвота. Такая ситуация была расценена лечащими врачами как неэффективность антибактериальной терапии в лечении пневмонии ампициллином, и ампициллин был заменен на цефазолин. На фоне приема цефазолина геморрагические высыпания распространились: они стали более обширными, появились высыпания на левой голени, усилились явления интоксикации, олигурия практически трансформировалась в анурию.
Вот в этом состоянии больная госпитализирована в нашу клинику. При поступлении объективный статус включал тяжелое состояние пациентки, была нормальная температура, отмечались геморрагические высыпания сливного характера на коже живота и передней поверхности голени, ритмичный пульс сердца, низкое артериальное давление – 80/60 мм ртутного столба. Трудно было выявить, какое артериальное давление наблюдалось на протяжении предшествующих двух суток. То есть практически больная поступила в состоянии шока. Живот увеличен в объеме за счет асцита, печень выступала на 2 см, наблюдалась олигурия. Наличие такого низкого артериального давления, по всей вероятности, можно было объяснить развитием у пациентки лекарственной аллергической реакции первого типа, то есть иммуноглобулин Е-зависимой реакции, приведшей к развитию коллапса.
Так выглядела кожа, кожные высыпания у нашей пациентки, геморрагические сливные высыпания у этой пациентки, которые постепенно распространялись.
В процессе наблюдения с 11 на 12 мая отмечалось распространение геморрагических высыпаний по ногам, животу, поясничной области, появление булл на левой голени, то есть начинался эпидермолиз, нарастала адинамия у пациентки, и, в соответствии с критериями Глазго, нарастали явления энцефалопатии – вплоть до комы. В течение всего периода имела место анурия, и, несмотря на активно проводимые мероприятия – введение вазотоников, глюкокортикостероидов – артериальное давление у пациентки с исходно нормального, и даже тенденцией к высокому, оставалось низким.
Таким образом, больной был поставлен клинический диагноз в форме основного заболевания, сочетанного заболевания, системный аллергический васкулит, обусловленный, по всей вероятности, введением ампициллина, и далее – цирроз печени вирусной этиологии – класс С по Чайлду-Пью. В число осложнений основного заболевания вошли анафилактический шок – по всей вероятности, на основе аллергической реакции первого типа, синдром диссеминированного внутрисосудистого свертывания, кома смешанного генеза, острая почечная недостаточность как следствие развившегося шока. Далее – портальная гипертензия, печеночная недостаточность, тромбоцитопения, лейкопения, спонтанный бактериальный перитонит. В качестве сопутствующего заболевания – неспецифический язвенный колит. Таким образом, у этой пациентки, по всей вероятности, доминировали как реакции первого типа (резкое падение артериального давления), так и реакция третьего типа – иммунокомплексная опоследованная реакция в виде системного васкулита.
Пациентка погибла, несмотря на все проводимые мероприятия.
В заключении следует отметить, что реакция лекарственной гиперчувствительности регистрируется примерно у 10-20% госпитализированных и у 7% амбулаторных пациентов получение точных эпидемиологических данных затруднено по данным наших зарубежных коллег главным образом по двум причинам: во-первых, вследствие недоучета, обусловленного нежеланием или неспособностью врачей сообщить о побочных действиях лекарства своим пациентам, и, во-вторых, переучетом вследствие не всегда обоснованного применения термина «аллергия», ибо в подавляющем большинстве случаев речь не идет об истиной аллергии, ведь доказать участие иммунологических механизмов очень сложно. И, наконец, вследствие неверной трактовки истории так называемой лекарственной аллергии. Это приводит к неблагоприятным результатам по отношению к пациентам: во-первых, начинает применяться ошибочная тактика лечения, и, во-вторых, отменяются препараты, которые на самом деле не являются виновниками так называемой лекарственной аллергии. Спасибо за внимание.