что такое дмпп сердца у ребенка
Что такое дмпп сердца у ребенка
Что такое дефект межпредсердной перегородки?
В нормальном сердце правые и левые отделы разделены между собой тонкой стенкой, так называемой перегородкой. Дефект межпредсердной перегородки это отверстие между камерами сердца – левым и правым предсердиями (Рис 1). Давление в левых отделах сердца в норме выше, чем правых. Кровь из левого предсердия попадает в правое передсердие, затем в правый желудочек и легочную артерию, вызывая растяжение и перегрузку этих отделов сердца. Это в свою очередь приводит к ряду неприятных проблем.
Естественное течение порока. Или к чему приведет дефект межпредсердной перегородки?
Перегруженные кровью правый желудочек и правое предсердие увеличиваются в размерах, что приводит к нарушению работы сердца, развитию сердечной недостаточности и различных аритмий. Порок проявляется отдышкой, постоянным чувством усталости, а в запущенных случаях – отеками и ощущением перебоев в работе сердца. Перегрузка кровью легочной артерии приводит к развитию частых бронхо-легочных заболеваний, а в запущенных случаях – к необратимым изменениям со стороны сосудов легких, их склерозу. В таких случаях закрытие дефекта межпредсердной перегородки противопоказано.
Что такое открытое овальное окно?
У некоторых здоровых людей есть небольшая щель между предсердиями, которая называется открытым овальным окном. Такая щель есть у плода в утробе матери и, как правило, закрывается она самостоятельно в первые несколько месяцев жизни. Открытое овальное окно не является пороком развития и не приводит к развитию тех симптомов, которые проявляются при дефекте межпредсердной перегородки. Довольно редко у взрослых людей открытое овальное окно может привести к развитию внезапной тромбоэмболии сосудов головного мозга (инсульту у лиц молодого возраста). Только в этом случае открытое овальное окно требует эндоваскулярного закрытия.
Лечение дефекта межпредсердной перегородки.
Эндоваскулярное закрытие ДМПП
Рис 2 – Внешний вид окклюдера
Рис 3 – Окклюдер на системе доставки
Рис 4 – Окклюдер может растягиваться и деформироваться, но в сердце он примет нужную нам форму
Рис 5 – Окклюдер частично сложен в систему доставки (вид сзади)
Рис 6 – Окклюдер частично сложен в систему доставки (вид спереди)
Рис 7 – Окклюдер полностью сложен в систему доставки диаметром всего в 4 мм
Материалы, из которых сделан окклюдер полностью биосовместимые и гипоалергенные, не имеют магнитных свойств. Эндоваскулярное вмешательство выполняется в условиях рентгеноперационной. Перед проведением операции эндоваскулярного закрытия дефекта межпредсердной перегородки всем пациентам проводится транспищеводное ультразвуковое исследование сердца (УЗИ). Поскольку наше сердце располагается непосредсдвенно за пищеводом, транспищеводное УЗИ дает полную информацию об анатомии такого порока сердца.
Рис 8 – Транспищеводная ЭхоКГ
Рис 9 – Измерение размера дефекта по данным ЭхоКГ
Рис 10 – Измерение размера дефекта с помощью измерительного баллона, который заведен и раздут в отверстии между предсердиями. Размер перетяжки на баллоне соответствует размеру дефекта.
Рис 11 – Система доставки заведена в бедренную вену
Рис 12 – Дефект закрыт окклюдером (транспищеводная ЭхоКГ)
Только этот метод диагностики позволит точно определить показания и противопоказания к эндоваскулярному лечению (Рис 8). Транспищеводный датчик у большинства пациентов вызывает дискомфорт, поэтому операция закрытия дефекта межпредсердной перегородки окклюдером проводится под наркозом. Ни разреза грудной клетки, ни использования аппарата искусственного кровообращения при этом не требуется.
Размер дефекта измеряют по ЭхоКГ (Рис 9) или определяют с помощь измерительного баллона (Рис 10). Затем через прокол вены на бедре (Рис 11) окклюдер в «упакованном» виде, по ходу естественных сосудов вводится в полости сердца, под контролем рентгеноскопии и эхокардиографии устанавливается таким образом, что один из его дисков располагается в левом предсердии, другой – в правом предсердии. Дефект оказывается полностью закрыт заплаткой, которая исключает сброс крови из левого предсердия в правое(Рис 12).
Реабилитация после процедуры
Как правило, пациентов выписывают на следующий день после процедуры. На месте введения катетера в сосуд еще некоторое время должна оставаться стерильная повязка. Некоторое время после процедуры вы будете чувствовать дискомфорт в горле, обусловленный введением транспищеводного датчика. В течение 6 месяцев после операции вы будете принимать аспирин для профилактики тромбообразования и в случае простудных заболеваний проводить антибиотикопрофилактику инфекционного эндокардита. В течение одного месяца после процедуры необходимо будет ограничить физические нагрузки. Уже через 6 месяцев после операции окклюдер полностью покрывается собственными клеточками сердца – эндотелизируется. До этого времени пациентам стоит воздержаться от плановой вакцинации и планирования беременности. Спустя 6 месяцев наш пациент может вести привычный для него образ жизни – теперь он абсолютно здоров! У нас наибольший в Украине опыт по эндоваскулярному закрытию вторичного дефекта межпредсердной перегородки – более 350 операций. Мы имеем доступ к оборудованию для закрытия дефектов любых размеров. Для того чтобы попасть к нам на консультацию или госпитализироваться позвоните по одному из телефонов или запишитесь на прием онлайн.
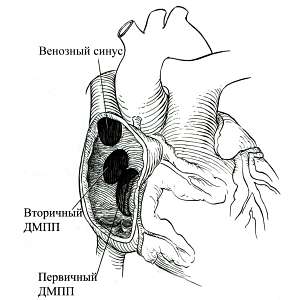 | Рис. 5 Схема локализации дефектов межпредсердной перегородки. При вторичном дефекте выражен нижний край. При первичном дефекте нижним краем является фиброзное кольцо митрального и трикуспидального клапана. |
Гемодинамическая сущность порока заключается в сбросе артериальной крови из левого предсердия в правое и перемешивании с венозной, что вызывает гиперволемию малого круга кровообращения, а в дальнейшем – развитие легочной гипертензии. Легочная гипертензия при дефекте межпредсердной перегородки носит весьма злокачественный характер, так как необратимые изменения в легких развиваются быстро и рано, приводя к тяжелой декомпенсации правого сердца. Частым осложнением такого порока является септический эндокардит.
Клиническая картина и диагностика. Обычно жалобы связаны с декомпенсацией кровообращения. Тяжесть ее зависит от выраженности перегрузки правых отделов и развития легочной гипертензии. Больные жалуются на быструю утомляемость, одышку, легкую подверженность простудным заболеваниям, особенно в раннем детском возрасте. Аускультативно дефект межпредсердной перегородки проявляется нежным систолическим шумом с эпицентром над легочной артерией. Шум обусловлен относительным стенозом основания легочного ствола, через который протекает избыточный объем крови. Второй тон над легочной артерией усилен и часто расщеплен. На ЭКГ имеются признаки перегрузки правых отделов сердца с гипертрофией правого желудочка и предсердия. Весьма часто обнаруживается неполная или полная блокада правой ножки пучка Гиса.
При рентгенологическом исследовании определяется увеличение сердца за счет правого предсердия, желудочка и ствола легочной артерии. Имеются также повышенная пульсация корней легких и усиление общего сосудистого рисунка легочной ткани.
С помощью эхокардиографического исследования возможно визуализировать дефект межпредсердной перегородки, уточнить его характер (первичный или вторичный), оценить направление сброса через дефект (рис. 6, 7).
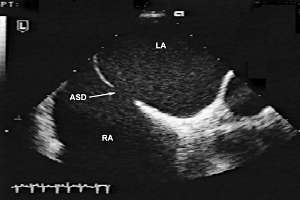 | Рис. 6 Эхокардиография в В-режиме больного с дефектом межпредсердной перегородки (ASD) (LA – левое, RA – правое предсердие). |
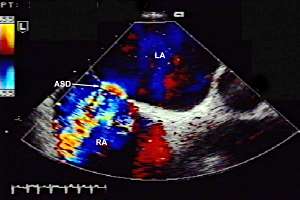 | Рис. 7 Визуализация дефекта межпредсердной перегородки при помощи В-режима в сочетании с цветным допплеровским картированием. |
При зондировании сердца обнаруживается повышение давления в правом предсердии, правом желудочке и легочном стволе. Зонд может переходить из правого предсердия в левое. Контрастное вещество, введенное в левое предсердие, через дефект межпредсердной перегородки попадает в правое предсердие и далее в малый круг кровообращения. На основании рентгенологических данных можно рассчитать объем сброса крови, определить локализацию и размеры дефекта. Продолжительность жизни при дефекте межпредсердной перегородки в среднем составляет около 25 лет.
Лечение только оперативное. Преимущественно выполняют операции на открытом сердце в условиях искусственного кровообращения или гипотермии (общей или кранио-церебральной). Вторичные средней величины дефекты могут быть ушиты (рис. 8). Большие вторичные и все первичные дефекты, как правило, закрываются с использованием пластических материалов (ауто- или ксеноперикард, синтетические ткани) (рис. 9). В последнее десятилетие развивается методика транскатетерного закрытия дефекта межпредсердной перегородки при помощи «пуговичных устройств». Суть метода заключается в доставке и установке в область дефекта под рентгеновским контролем специальными инструментами-зондами двух конструкций-дисков, напоминающих пуговицы. Причем, одна из конструкций (так называемый контр-окклюдер) устанавливается со стороны правого, а другая (окклюдер) – из левого предсердия. Конструкции соединяются между собой в области дефекта при помощи специальной нейлоновой петли и перекрывают сообщение между предсердиями.
Хорошие результаты операции могут быть получены лишь при выполнении ее в раннем детском возрасте. Выполнение операции в более поздние сроки не позволяет добиться всесторонней реабилитации пациентов вследствие формирования вторичных морфологических изменений в легких, миокарде и печени. Более того, развитие легочной гипертензии со сбросом справа-налево является противопоказанием к оперативному лечению.
Публикации в СМИ
Дефект межпредсердной перегородки
Дефект межпредсердной перегородки (ДМПП) — ВПС с наличием сообщения между предсердиями. Статистические данные: 7,8% всех ВПС, выявляемых в грудном возрасте, и 30% — у взрослых; ДМЖП типа ostium secundum — 70%, ostium primum — 15%, sinus venosus — 15%; синдром Лютембаше составляет 0,4% всех случаев ДМПП, сочетание ДМПП с пролапсом митрального клапана — 10–20%; преобладающий пол — женский (2:1–3:1).
Этиология: факторы, формирующие ВПС (см. Тетрада Фалло).
Патогенез • Величина и направление сброса зависят от размера дефекта и относительной податливости желудочков • У взрослых правый желудочек более податлив, чем левый, вследствие этого сброс происходит из левого предсердия в правое • Небольшой сброс ведёт к умеренной объёмной перегрузке правых отделов сердца, и давление в лёгочной артерии остаётся нормальным • Выраженность лёгочной гипертензии может быть незначительной даже при большом сбросе • Только в редких случаях развивается тяжёлая лёгочная гипертензия, приводящая к правожелудочковой недостаточности и сбросу справа налево • В отличие от ДМЖП, при ДМПП сброс меньше и влияет только на правые отделы сердца.
Варианты ДМПП • Ostium secundum (вторичные дефекты) локализуются в области овальной ямки, часто бывают множественными, сопутствуют многим синдромам: синдрому Холт–Орама (ДМПП типа ostium secundum в сочетании с гипоплазией пальцев), синдрому Лютембаше (сочетание ДМПП со стенозом митрального клапана), сочетанию ДМПП с пролапсом митрального клапана и др. • Ostium primum (первичные дефекты) обычно больших размеров, локализуются в нижней части перегородки, в месте прикрепления митрального и трёхстворчатого клапанов, межпредсердной и межжелудочковой перегородок. Бывают составной частью открытого АВ-канала и нередко сочетаются с аномальным дренажём лёгочных вен, расщеплением передней створки митрального клапана, митральной недостаточностью и синдромом Дауна • Дефекты типа sinus venosus локализуются около устья верхней полой вены и синусового узла, нередко сочетается с синдромом слабости синусового узла, АВ-узловым ритмом и аномальным дренажём лёгочных вен.
Клиническая картина
Жалобы: одышка, сердцебиение, быстрая утомляемость при физической нагрузке, отставание в физическом развитии, частые инфекции, парадоксальные эмболии.
Объективно • Бледность кожных покровов • Борозды Харрисона — смещение участков грудной клетки в результате хронической одышки • Расщепление I тона с выраженным компонентом трёхстворчатого клапана • Выраженное фиксированное расщепление II тона (выраженное — из-за удлинения времени выброса крови из правого желудочка; фиксированное — из-за того, что зависимость венозного возврата от фаз дыхания нивелируется сбросом из левого предсердия) • Щелчок изгнания и мягкий систолический шум относительного стеноза лёгочной артерии во втором межрёберном промежутке слева от грудины • Из-за увеличения кровотока через трёхстворчатый клапан иногда возникает низкочастотный диастолический шум над мечевидным отростком грудины.
Инструментальная диагностика
• ЭКГ. Признаки гипертрофии и перегрузки левых отделов, а при лёгочной гипертензии — и правых. При ostium primum — резкое отклонение ЭОС влево вследствие смещения гипоплазированной ветви левой ножки пучка Хиса вперёд. Различные варианты синдрома слабости синусового узла, АВ-блокады. При дефекте типа sinus venosus — нижнепредсердный ритм или ритм АВ-соединения.
• Яремная флебография: одинаковая амплитуда волн A и V.
• Рентгенологическое исследование органов грудной клетки. Усиление лёгочного рисунка. Расширение и неструктурность корней лёгких, выбухание дуги правого предсердия и смещение вверх правого кардиовазального угла. При рентгеноскопии — усиленная пульсация корней лёгких (довольно специфичный признак). Симптом «турецкой сабли» при сопутствующем аномальном дренаже правых лёгочных вен в верхнюю полую вену.
• ЭхоКГ. Гипертрофия и дилатация левых отделов, а при лёгочной гипертензии — и правых. Визуализация ДМПП в допплеровском и В-режиме. Дифференцировка от открытого овального окна (анатомическое закрытие последнего происходит не позднее 2 лет жизни) — непостоянство визуализации сброса в режиме цветового допплеровского картирования и наличие створки в полости левого предсердия. Диагностика сопутствующих аномалий (аномального дренажа лёгочных вен, клапанных пороков и др.). Определяют степень сброса и отношение лёгочного минутного кровотока к системному (Qp/Qs). Взрослым проводят чреспищеводную ЭхоКГ. При внутривенном контрастировании правых отделов сердца — эффект отрицательного контрастирования (вытеснение контрастного вещества струёй крови из левого предсердия).
• Радионуклидная ангиокардиография (по методу первого прохождения или равновесная): регистрация патологического сброса и его количественная оценка, диагностика сопутствующего аномального дренажа лёгочных вен и нарушений функций желудочков.
• Зондирование полостей сердца •• Показано при подозрении на лёгочную гипертензию, перед операцией на открытом сердце и при противоречивых клинических данных •• Если катетер удаётся провести из правого предсердия в левое, то само по себе это не может служить признаком дефекта межпредсердной перегородки: иногда катетер удаётся провести и через открытое овальное окно •• Проводят пробы с аминофиллином и ингаляцией кислорода для определения прогноза в отношении обратимости лёгочной гипертензии •• Вычисляют отношение лёгочного минутного кровотока к системному (Qp/Qs) — эталонный показатель величины сброса.
• Правая атриография, ангиопульмонография: поступление контраста из правого предсердия в левое; выявление сопутствующего аномального дренажа лёгочных вен.
Медикаментозная терапия. При неосложнённых ДМПП типа ostium secundum профилактику инфекционного эндокардита обычно не проводят. При ДМПП типа ostium primum, больших дефектах типа sinus venosus и сочетании ДМПП с пороками митрального клапана назначают антибиотики до и в течение 6 мес после неосложнённой хирургической коррекции. При правожелудочковой недостаточности назначают диуретики.
Хирургическое лечение
Показания: отношение Qp/Qs составляет 1,5 и более, дефекты типа ostium primum, крупные дефекты типа ostium secundum, сопутствующие гемодинамически значимые аномалии (аномальный дренаж лёгочных вен, митральный стеноз и пр.).
Противопоказания: тяжёлая сопутствующая патология, угрожающая жизни больного; терминальная стадия недостаточности кровообращения, необратимая лёгочная гипертензия, отношение общего лёгочного сосудистого сопротивления к ОПСС составляет 0,9 и более.
Методы оперативного лечения. Эндоваскулярная коррекция пуговичным или двухзаплатным устройством Сидериса либо устройством Амплатц выполнимо при центральных дефектах размером не более 2 см. При отсутствии опыта эндоваскулярного лечения небольшие дефекты ушивают в условиях искусственного кровообращения. В остальных случаях рекомендуют пластику ДМПП синтетической или аутоперикардиальной заплатой в условиях искусственного кровообращения.
Специфические послеоперационные осложнения • Синдром слабости синусового узла (после коррекции дефектов типа sinus venosus) • АВ-блокада (после коррекции дефектов типа ostium primum) • При митральной недостаточности, существовавшей до операции, возможно усугубление симптомов после коррекции ДМПП • Фибрилляция предсердий, возникшая до операции, как правило, сохраняется и после неё.
Прогноз. В раннем детском возрасте течение доброкачественное. В редких случаях тяжёлые нарушения кровообращения могут приводить к смерти в первые месяцы жизни. Возможно спонтанное закрытие дефекта до 5-летнего возраста. Средняя продолжительность жизни без лечения — 40 лет. 5–15% больных умирают до 30 лет. 10-летняя выживаемость — 90%, 20-летняя — 88%, 30-летняя — 67%; 40-летняя — 44%, 50-летняя — 25%, 60-летняя — 13%, 70-летняя — 7%. Более 75% пациентов с большими дефектами умирают от других причин. При неосложнённых дефектах типа ostium secundum периоперационная летальность — менее 1%, несколько выше она при дефектах типа ostium primum, при последних необходимо также протезирование или пластика митрального клапана.
Сокращения. Qp/Qs — отношение лёгочного минутного объёма кровотока к системному.
МКБ-10 • Q21.1 Дефект предсердной перегородки
Дефект предсердной перегородки (Q21.1)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
ДМПП составляют неоднородную группу аномалий эмбрионального развития межпредсердной перегородки. Они различаются:
— по расположению дефекта: центральный, верхний, нижний, задний, передний;
— по размеру дефекта: от небольшого щелевидного отверстия (например, при незаращении овального отверстия), до полного отсутствия межпредсердной перегородки (единое предсердие);
— по количеству дефектов: от 1-2 до множественных.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
1. Первичный ДМПП (частичный дефект атриовентрикулярной перегородки, частичный атриовентрикулярный канал). Составляет около 15% от всех ДМПП. Локализуется в месте соединения всех четырех камер сердца. При этом атриовентрикулярные клапаны, как правило, деформированы, что осложняется регургитацией крови различной степени тяжести.
2. Вторичный ДМПП. Составляет 80% от всех ДМПП. Локализуется в области овальной ямки или рядом с ней.
3. Дефект синуса верхней полой вены. Составляет 5% от всех ДМПП. Локализуется в области впадения верхней полой вены. Сочетается с частичным или полным соединением между правыми легочными венами и верхней полой веной или правым предсердием.
4. Дефект синуса нижней полой вены. Составляет менее 1% от всех ДМПП. Локализуется в области впадения нижней полой вены.
5. Локализованный ДМПП у коронарного синуса (дефект крыши коронарного синуса). Составляет менее 1% от всех ДМПП. Характеризуется частичным либо полным отсутствием отделения от левого предсердия.
ДМПП часто сочетается с другими пороками:
— аномальное соединение легочных вен;
— персистирующая левая верхняя полая вена;
— стеноз клапанов легочного ствола;
— пролапс митрального клапана;
— вторичный ДМПП может сочетаться с патологией верхней конечности (синдром «рука-сердце», синдром Холта-Орама): наблюдается деформация верхней конечности.
Этиология и патогенез
По эмбриологическому происхождению
1. Первичный ДМПП. Возникает вследствие незаращения первичного сообщения между предсердиями. Располагается в нижнем отделе межпредсердной перегородки непосредственно над отверстиями. Нижним краем дефекта является перегородка между ними. В изолированном виде порок встречается крайне редко.
Эпидемиология
Дефект межпредсердной перегородки (ДМПП) встречается в 3-20% случаев от всех врожденных сердечных пороков.
Факторы и группы риска
Факторы риска, влияющие на формирование врожденных пороков сердца у плода
Семейные факторы риска:
— наличие детей с врожденными пороками сердца (ВПС);
— наличие ВПС у отца или ближайших родственников;
— наследственные заболевания в семье.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Клинически дефект межпредсердной перегородки (ДМПП) относится к гемодинамически длительно компенсированным и маломанифестным порокам. Выраженность его симптоматики зависит от величины и локализации дефекта, а также от длительности существования порока и развития вторичных осложнений.
В связи с частичным «обкрадыванием» большого круга кровообращения и недостаточным притоком крови на периферию, к 5-7 годам жизни дети чаще выглядят бледными, субтильными, умеренно равномерно отставая в росте, массе тела и физическом развитии. Предположительно это обуславливает склонность таких детей к головокружениям, обморокам, а также характерные жалобы на быструю утомляемость и одышку при физической нагрузке.
В некоторых случаях быстрая утомляемость и одышка, неадекватные нагрузке, являются единственными жалобами на фоне отсутствия или неопределенности какой-либо другой симптоматики.
Появляющиеся позже жалобы на колотье в сердце, перебои, сердцебиение и чувство замирания связаны с перегрузкой правых отделов сердца на фоне неадекватно низкого коронарного кровотока.
При небольшой величине дефекта (до 10-15 мм) дети развиваются нормально, удовлетворительно переносят нагрузки. Первые симптомы порока могут появляться у них в возрасте старше 10 лет.
Аускультация
I тон чаще усилен. II тон, как правило, усилен и расщеплен над легочной артерией.
Диагностика
4. МРТ и КТ сердца являются альтернативными методами исследования, если при эхокардиограмме не было получено достаточно данных. В частности, при оценке перегрузки объемом правого желудочка и состояния легочных венозных анастомозов.
Дифференциальный диагноз
Дифференциальную диагностику дефекта межпредсердной перегородки с большим сбросом следует проводить:
1. С врожденными пороками сердца, протекающими с обогащением малого круга кровообращения (дефект межжелудочковой перегородки, открытый артериальный проток, аномальный дренаж легочных вен, атриовентрикулярная коммуникация).
2. С умеренным изолированным стенозом легочной артерии.
При малых вторичных дефектах межпредсердной перегородки необходимо проводить дифференциальную диагностику с функциональной кардиопатией и нейроциркуляторной дистонией.
Осложнения
Лечение
Хирургическая коррекция
Показания к проведению коррекции дефекта межпредсердной перегородки (ДМПП):
1. Пациентам со значительным сбросом крови (есть признаки перегрузки правого желудочка объемом) и легочным сосудистым сопротивлением 1,5) следует рассматривать как кандидатов на закрытие дефекта (класс рекомендаций: IIb, уровень доказательности: C).
При ранней хирургической коррекции дефекта и при отсутствии легочной артериальной гипертензии отмечается низкий уровень смертности (менее 1 % больных без серьезных сопутствующих заболеваниях) и хороший отдаленный прогноз (нормальная продолжительность жизни и низкий уровень заболеваемости в отдаленном будущем).
Летальный исход наблюдается чаще среди пожилых пациентов и пациентов с сопутствующими заболеваниями.
Прогноз
Естественное течение дефекта межпредсердной перегородки (ДМПП) и прогноз определяются размером дефекта и величиной артериовенозного сброса.
Дети с вторичными ДМПП и малым сбросом крови развиваются нормально, не предъявляют жалоб, многие годы у них сохраняется физическая работоспособность, а первые симптомы неблагополучия иногда выявляются лишь в третьем десятилетии жизни. Однако в дальнейшем заболевание быстро прогрессирует, и большая часть пациентов умирает в возрасте до 40 лет, оставшаяся часть больных к 50 годам становятся инвалидами.
Описаны случаи, когда больные с вторичным ДМПП доживали до 70-80 лет. У некоторых пациентов с небольшим дефектом происходит спонтанное закрытие дефекта в течение первых 2- 5 лет жизни.
Младенческая смертность в основном обусловлена первичным ДМПП и (или) наличием ДМПП, дефектов атриовентрикулярных клапанов, а также сочетанием ДМПП с другими экстракардиальными врожденными аномалиями. Непосредственными причинами смерти чаще всего являются тяжелые вирусные инфекции, рецидивирующие пневмонии, кишечные инфекции.
Профилактика
Профилактика возникновения врожденных пороков сердца (ВПС) очень сложна и в большинстве случаев сводится к медико-генетическому консультированию и разъяснительной работе среди людей, относящихся к группе повышенного риска заболевания. К примеру, в случае, когда 3 человека, состоящие в прямом родстве, имеют ВПС, вероятность появления следующего случая составляет 65-100% и беременность не рекомендуется. Нежелателен брак между двумя людьми с ВПС. Помимо этого необходимо тщательное наблюдение и исследование женщин, имевших контакт с вирусом краснухи или имеющих сопутствующую патологию, которая может привести к развитию ВПС.
Профилактика неблагоприятного развития ВПС:
— своевременное выявление порока;
— обеспечение надлежащего ухода за ребенком с ВПС;
— определение оптимального метода коррекции порока (чаще всего, это хирургическая коррекция).
Обеспечение необходимого ухода является важной составляющей в лечении ВПС и профилактике неблагоприятного развития, так как около половины случаев смерти детей до 1-го года во многом обуславливаются недостаточно адекватным и грамотным уходом за больным ребенком.
Специальное лечение ВПС, (в том числе, кардиохирургическое) должно проводиться в наиболее оптимальные сроки, а не немедленно по выявлению порока, и не в самые ранние сроки. Исключение составляют только критические случаи угрозы жизни ребенка. Оптимальные сроки зависят от естественного развития соответствующего порока и от возможностей кардиохирургического отделения.


