что такое диспептические расстройства у беременных
Расстройство пищеварения желудочно-кишечного тракта: диспепсия
К основным причинам, вызывающим Функциональную диспепсию, относят психологические травмы и стрессы.
Именно эти факторы выявляются у большинства пациентов с функциональной диспепсией. В некоторых случаях причиной заболевания служит повышение восприимчивости желудочной стенки к растяжению, у таких больных, как правило, двигательная функция желудка не нарушена. Если патология сопровождается симптомами, характерными для язвенной болезни, то причиной появления диспепсии в таком случае может служить выделение соляной кислоты в объеме, превышающем норму.
Бродильная диспепсия бывает вызвана чрезмерным употреблением в пищу продуктов богатых углеводами: фруктов, бобовых, капусты, кваса, мёда и пр., в результате чего в кишечнике формируется ацидофильная (бродильная) флора. Наряду с изменением кишечной флоры в развитии бродильной диспепсии известную роль играет пониженное выделение диастазы поджелудочной железой, вследствие чего нарушается процесс расщепления углеводов.
Гнилостная диспепсия возникает при чрезмерном употреблении продуктов белкового происхождения, особенно требующих длительного времени для переваривания. Токсичные вещества, образующиеся при распаде белков, становятся причиной интоксикации организма больного. В основном это относится к красным сортам мяса (баранина, свинина, говядина) и их производным (колбасы и другие мясные изделия), злоупотребление которыми стимулирует развитие гнилостной микрофлоры кишечника.
Жировая (мыльная) диспепсия. Вызывается употреблением в пищу слишком большого количества тугоплавких жиров, таких как баранье и свиное сало и их производные.
Диспепсия, являющаяся следствием ферментной недостаточности, бывает следующих видов:
Симптомы диспепсии
Симптомы диспепсии могут проявляться по-разному, что зависит от конкретного вида расстройства, однако существуют признаки, которые одновременно характерны для всех видов заболевания.
Различные виды диспепсии имеют следующие общие симптомы:
Диспепсия, которая вызвана недостатком пищеварительного фермента, имеет следующие признаки:
Иногда пациенты испытывают головные боли и бессонницу. В кале часто содержится большое количество пищи, которая плохо переварена.
Функциональная диспепсия проявляется такими неприятными симптомами как боль, дискомфорт в области поджелудочной железы после принятия пищи, сопровождающийся тяжестью, переполнением, ранним насыщением.
Бродильная диспепсия. Основными симптомами бродильной диспепсии являются вздутие кишечника с выделением большого количества газов, частый жидкий пенистый стул с кислым запахом. Боли в животе терпимые или отсутствуют. Весьма типичным признаком бродильной диспепсии является характер испражнений. Они слабо окрашены, содержат мало пузырьков газа, большое количество крахмальных зёрен, клетчатки, йодофильных микробов и органических кислот.
Гнилостная диспепсия во многом напоминает интоксикацию: больной ощущает слабость и общее недомогание, чувствует тошноту и сильную головную боль. Кал темный и жидкий, имеет неприятный и довольно резкий запах, стул при этом учащенный.
Жировая диспепсия, в отличие от других видов диспепсии, не характеризуется частым поносам. Пациенты, страдающие жировой диспепсией, испытывают чувство переполнения и тяжести в животе, жалуются на метеоризм и отрыжку, а также сильные боли, которые начинаются через полчаса после приема пищи. Кал имеет белесый цвет и жирный блеск: это остатки жира, который не успевает перевариться. Стул при этом обильный.
Диспепсия у маленьких детей проявляется в срыгивании и вздутии живота. Стул частый, более шести раз за сутки, кал имеет зеленый цвет, попадаются белесые хлопья. Ребенок при этом капризничает, плохо спит и ест.
Лечение диспепсии
Перед началом лечения кишечной диспепсии определяют вид заболевания, для того чтобы подобрать нужную диету в первые сутки терапии. При алиментарной диспепсии больному в течение двух дней рекомендуется полностью воздерживаться от приёма пищи. Переход к привычному рациону должен быть постепенным и последовательным. В случае с бродильной диспепсией пациенту следует воздерживаться от продуктов, богатых углеводами. При жировой диспепсии назначается диета с низким содержанием жиров, при гнилостной диспепсии больному необходимо ограничить поступление в организм белковой пищи. Лечение ферментативной диспепсии требует приема лекарственных препаратов, содержащих пищеварительные ферменты.
Лечение функциональной диспепсии
Очень большую роль в лечение функциональной диспепсии играют диетотерапия и отказ от вредных привычек. Никотин, алкоголь, кофе, нарушая моторику ЖКТ, могут провоцировать рецидивы заболевания. Сбалансированная диета для пациентов в данном случае подразумевает частое и дробное питание, причем содержание насыщенных жирных кислот в их пищевом рационе рекомендуется заметно сократить.
При дискинетической форме патологии основными препаратами для лечения диспепсии считаются прокинетики (метоклопрамид и домперидон), которые оказывают благотворное действие на двигательную функцию ЖКТ. Следует помнить, что у 20-30 % больных метоклопрамид, особенно при длительном приеме, вызывает нежелательные побочные эффекты со стороны ЦНС в виде сонливости, усталости и беспокойства, поэтому препаратом выбора при лечении функциональной диспепсии является домперидон, не вызывающий подобных побочных эффектов.
Лечение кишечной диспепсии
Лечение бродильной диспепсии состоит в ограничении, а лучше в полном исключении из пищевого рациона углеводов на 3-4 дня. Общее состояние больных этой формой диспепсии страдает незначительно. Бродильная диспепсия в острой форме при правильной диете быстро ликвидируется. Однако, иногда при несоблюдении диетического режима диспепсия может принимать хроническое течение. Отягощающим фактором является ахилия. Диспепсия в некоторых случаях может перейти в хронический энтерит и хронический энтероколит. После 1-2 голодных дней следует назначить повышенное количество белков (творог, нежирное мясо, отварная рыба), мясной бульон с небольшим количеством белого хлеба. В дальнейшем постепенно включают в рацион каши на воде, фруктовые пюре и кисели (см. Диета № 4 по Певзнеру). Спустя 2-3 недели разрешают овощи и фрукты.
Лечение гнилостной диспепсии также заключается в назначении диеты. После одного голодного дня переходят на рацион богатый углеводами. Целесообразно в течение 2-3 дней назначать фруктовые соки, тёртые яблоки по 1-1,5 кг в день. Затем в пищевой рацион включают слизистые отвары из риса, манную кашу на воде, сухари, белый хлеб. Через 5-7 дней прибавляют сливочное масло, свежую нежирную рыбу, куриное мясо, овощные супы, картофельное или морковное пюре. Из медикаментозных средств рекомендуется натуральный желудочный сок, азотнокислый висмут, панкреатин, левомицетин.
Как устранить несварение и нормализовать работу ЖКТ
Клинические проявления расстройства пищеварения или диспепсии наблюдаются у каждого 2 человека. Это состояние объединяет в себе целый симптомокомплекс, возникающий по причине структурно-функциональных изменений со стороны органов ЖКТ. Максимальная распространенность этой проблемы наблюдается в развитых странах. Среди женщин данное состояние встречается в 1,5 раза чаще. Пиком заболеваемости считается возрастной диапазон от 17 до 35 лет.
Причины развития
Чаще всего, диспепсии рассматривается как психосоциальное заболевание, развивающиеся при частом воздействии стрессового фактора на организм человека. Первостепенно, под влиянием стресса нарушается функциональное состояние желудка, после чего в процесс вовлекаются все структуры ЖКТ. Кроме психоэмоционального фактора, приводить к функциональной диспепсии могут такие факторы, как нерациональное питание, скудный однообразный рацион, приём отдельных групп лекарственных препаратов (антибиотики, нестероидные противовоспалительные препараты), гиперсекреция желудочного сока, ферментативная недостаточность, а также инфицирование бактерией Хеликобактер Пилори.
К другим причинам развития диспепсии, можно отнести:
Разновидности
Диспепсия условно подразделяется на органическую и функциональную. Функциональный тип расстройства протекает без структурных изменений во внутренних органах. Эта разновидность несварения желудка, классифицируется на такие виды:
Клинические симптомы
Говорить о развитии диспепсии можно при появлении таких характерных симптомов несварения:
О более серьезном диагнозе, не имеющем ничего общего с расстройством желудка, можно говорить при наличии таких симптомов, как появление крови в кале, повышение температуры тела, анемия и снижение массы тела.
Диагностика
При появлении характерных симптомов несварения у взрослого или ребенка, рекомендована консультация гастроэнтеролога. Для определения первопричины развития характерной клинической симптоматики, назначаются такие варианты обследования:
Лечение
Комплексное лечение функциональной диспепсии направлено на уменьшение степени выраженности и полное устранение симптомов расстройства. Как правило, терапия проводится амбулаторно, а госпитализация показана только при органической диспепсии или для проведения комплексного обследования. Важным условием успешного лечения диспепсии желудка, является полное исключение ситуаций, которые провоцировали бы стресс. Далее, проводится коррекция питания. Пищу необходимо принимать дробно, средними порциями, 4- 5 раз в день. Из меню следует исключить жаренную и жирную пищу, острые приправы, соусы, специи, полуфабрикаты, фастфуд, алкоголь. Также, рекомендовано отказаться от табакокурения. Дополнительно для лечения гастрита и диспепсии может быть назначена медикаментозная терапия, которая включает прием антацидных препаратов, ингибиторов протонной помпы, Н2 гистаминовых блокаторов, обволакивающих средств, прокинетиков и седативных средств.
При лечении тяжелой желудочной или кишечной диспепсии, обусловленной психогенными факторами, могут назначаться антидепрессанты. Для того чтобы эффективно вылечить диспепсию, важно позаботиться о восстановлении нормального баланса микрофлоры желудка и кишечника. С этой целью рекомендовано использовать метапребиотик Стимбифид Плюс, которые в отличие от пробиотиков и пребиотиков восстанавливает естественную микрофлору ЖКТ, а не подселяет ее извне. Стимбифид Плюс помогает устранить такие симптомы диспепсии, как метеоризм, отрыжка, боль и дискомфорт в желудке, расстройства стула.
Кроме эффекта восстановления баланса микрофлоры, метапребиотик помогает уменьшить проявления воспалительного процесса в ЖКТ, ускорить восстановление поврежденной слизистой оболочки и нормализовать функциональное состояние пищеварительной системы. Средство можно принимать в любом возрасте, независимо от состояния здоровья, как с лечебной, так и с профилактической целью.
Для устранения клинических симптомов расстройства желудка и нормализации общего состояния, достаточно пройти полный курс приема метапребиотика Стимбифид Плюс. Начинать приём средства необходимо с первого дня появления тревожных симптомов. Стимбифид Плюс эффективно справляется с функциональной диспепсией, вызванной пищевым отравлением и другими факторами.
Прогнозы и профилактика
Диспепсия существенно портит качество жизни человека, доставляя ему дискомфорт, влияя на работоспособность и общее состояние. Своевременное и правильное лечение делает прогнозы относительно выздоровления и восстановления организма благоприятными. Для функционального несварения ЖКТ характерно рецидивирование, поэтому после исчезновения симптомов диспепсии, рекомендовано соблюдать правильный режим питания, отказаться от вредных привычек и 1 раз в 6 месяцев проходить курс профилактики расстройства пищеварения с использованием метапребиотика Стимбифид Плюс.
Лечение диспепсии
Диагностируем и успешно лечим диспепсию
в Санкт-Петербурге.
Ответим на вопросы о диспепсии по телефону +7 (812) 300-5-300, или закажите обратный звонок.
Диспепсия — симптоматический комплекс, свидетельствующий о сбоях в работе желудочно-кишечного тракта, из-за чего нарушается переваривание и усвоение пищи. С диспептическим синдромом сталкивается 40% россиян, но только каждый 3-4 пациент обращается за медицинской помощью.
В отличие от диареи, диспепсия — синдром, набор определенных симптомов. Диарея является одним из проявлений диспептического расстройства.
Клинические проявления диспепсии у взрослых пациентов
На первичном приеме гастроэнтеролог выслушивает жалобы пациента, изучает анамнез болезни, проводит пальпацию.
Затем врач направляет больного на диагностику диспепсии, которая может включать:
Стоимость диагностики и лечения диспепсии
| Прием (осмотр, консультация) врача-гастроэнтеролога первичный | 1700 | Записаться |
| Прием (осмотр, консультация) врача-гастроэнтеролога повторный | 1500 | Записаться |
| Прием (осмотр, консультация) врача-гепатолога первичный | 1700 | Записаться |
| Прием (осмотр, консультация) врача-гепатолога повторный | 1400 | Записаться |
Гастроэнтерологи «Первой семейной клиники Петербурга»
Гастроэнтеролог, Гепатолог, Кандидат медицинских наук, Терапевт
Врач высшей категории, Гастроэнтеролог, Кардиолог, Пульмонолог, Терапевт
Врач общей практики, Гастроэнтеролог, Терапевт
Гастроэнтеролог, Гепатолог, Терапевт
Виды диспепсии
Чтобы в кратчайшие сроки избавить пациента от желудочно-кишечных проявлений, негативно сказывающихся на его качестве жизни, следует определить тип диспепсии.
Органическая диспепсия
Диспептические явления возникают на фоне органического поражения желудка, печени и желчного пузыря, поджелудочной железы, воспалительных заболеваний кишечника и онкопатологии. Нередко диспепсия сопутствует эндокринным и сердечным заболеваниям. На серьезную патологию указывают следующие тревожные симптомы:
Функциональная (неязвенная) диспепсия
Функциональное расстройство диагностируется у половины пациентов, обратившихся с жалобами на диспептический синдром. Диагноз ставится при наличии следующих критериев.
В зависимости от преобладания тех или иных симптомов различают следующие варианты функциональной диспепсии.
Важно! Для функциональной диспепсии не характерно ухудшение симптомов в течение длительного времени. Не повышается риск развития рака желудка и язвенной болезни.
Ранее вместо функциональной диспепсии не совсем корректно ставили диагноз «хронический гастрит». При длительно протекающем воспалении желудка выявляется утолщение слизистой, а симптомы диспепсии обусловлены наличием в ЖКТ хеликобактерий. В таких случаях целесообразно ставить комбинированный диагноз «Хронический гастрит. Диспепсия, ассоциированная с Н. Pylori», акцентируя внимание и на структурных изменениях в желудке, и на наличие определённых симптомов.
В зависимости от спровоцировавшего болезненные симптомы фактора различают несколько видов диспептического синдрома.
Если нарушения работы кишечника проявились однократно, они не представляют опасности для организма. Но если диспепсическая симптоматика часто повторяется, необходимо обратиться к терапевту или гастроэнтерологу. Специалист поможет откорректировать пищевой рацион и при необходимости назначит лекарства, которые обеспечат быстрое выздоровление. В противном случае болезнь перейдет в хроническую форму, что существенно усложнит лечение.
Причины возникновения такой патологии, как диспепсия
Диспепсия часто встречается у грудных детей, особенно при введении в рацион новых продуктов из-за несформированной кишечной микрофлоры. Нередко она обнаруживается у подростков вследствие изменения гормонального фона.
У взрослых людей спровоцировать развитие диспепсии способны:
Часто диспепсический синдром служит проявлением заболеваний органов пищеварения (гастрита, колита, энтерита, язвы, желчнокаменной болезни, панкреатита, холецистита, постхолецистэктомического синдрома, дивертикулита, гепатита А, ахлоргидрии, рефлюкса-эзофагита, кишечной непроходимости, дисбактериоза, стеноза привратника желудка, доброкачественных и злокачественных опухолей). Патологию способны вызвать сбои в функционировании сердечно-сосудистой, дыхательной и эндокринной систем.
Диспепсия у детей
У младенцев диспепсия часто спровоцирована:
Диспепсия у маленьких детей проявляется частым (5-7 раз в день, у новорожденных до 10-12 раз в день) стулом. Кал жидкий, со слизью и белыми, желтоватыми или зеленоватыми фрагментами непереваренной пищи. Характерно срыгивание, вздутие живота, частое отхождение газов, схваткообразные боли (кишечные колики).
Недостаточное усвоение питательных веществ приводит к развитию анемии, недостаточной прибавке в весе, задержке роста, а в тяжелых случаях — к рахиту. Простая диспепсия длится до 7 дней, однако у ослабленных и недоношенных детей может развиться токсическая форма с лихорадкой, неукротимой рвотой и поносом до 20 раз в день. Такое состояние чревато обезвоживанием.
Важно! У маленьких детей необходимо отличать функциональное расстройство пищеварения от пищевой аллергии, целиакии и непереносимости определенных продуктов.
У детей дошкольного возраста «несварение желудка» нередко вызвано отсутствием навыка тщательно пережевывать пищу, несоблюдением гигиенических норм и инфекциями. Диспептическое расстройство наблюдается при обычном гриппе, ротавирусной инфекции, глистной инвазии. При этом даже алиментарная диспепсия, связанная с погрешностями в питании, часто сопровождается повышением температуры, отказом от пищи и раздражительностью.
В развитии диспепсии у детей играет роль наследственная предрасположенность. У детей, чьи родители (один или оба) страдают от заболеваний ЖКТ, намного чаще возникают диспептические расстройства.
Алиментраное расстройство пищеварения у школьников нередко спровоцировано частым употреблением газированных напитков, пристрастием к фастфуду, нерегулярным питанием. Однако причиной появления симптомов диспепсии у подростков может быть стресс, повышенные школьные нагрузки и психологические проблемы. Также под диспепсией может скрываться и аппендицит. Острую хирургическую патологию можно заподозрить, если боль не купируется препаратами, снижающими кислотность желудка, а состояние больного ухудшается.
Диспепсия у беременных
К диспептическим явлениям во время беременности приводит гормональная перестройка женского организма, расслабление гладкой мускулатуры (матки, кишечника), смещение органов брюшной полости и стресс. К тому же у беременных нередко обостряются хронические заболевания.
Зачастую будущие мамы не видят смысла придерживаться правильного питания, употребляя не совсем здоровую пищу, балуя себя перекусами в ночное время или «кушая за двоих». При этом в кишечнике активируются бродильные процессы, из-за чего возникает дискомфорт в животе и вздутие. Диспепсия усиливает симптомы токсикоза (тошнота, рвота).
Иногда диспепсия при беременности может указывать на повышенный уровень сахара в крови.
Диспепсия и психосоматика
Расстройство пищеварения диагностируется не только у пациентов, страдающих затяжной депрессией или неврозом, но и у внешне спокойных людей, которые не в силах разобраться с внутренними конфликтами. От комплексов чаще всего страдают подростки, предпочитающие «заедать» неразрешенные проблемы.
Важно! Язвенная болезнь, проявляющаяся в том числе диспепсией, — входит в список психосоматических заболеваний.
Молодые люди, достигшие 18 лет, интересуются о годности к армии при наличии диспепсии. Ответ на этот вопрос могут дать лишь эксперты военно-медицинской экспертизы. Специалисты оценивают степень функциональных нарушений ЖКТ у призывника и тяжесть основного заболевания. Например, гастрит с частыми приступами диспепсии, осложненный нарушениями работы ЖКТ, определяет призывника в категорию «Г» (отсрочка на 6-12 мес.) или «В» (призыв только при начале военных действий). С невротической диспепсией крайне сложно получить освобождение от армии.
Методы лечения диспепсии
Терапию врач подбирает каждому пациенту индивидуально, учитывая причину и тяжесть диспепсии, наличие других заболеваний. Он посоветует изменить образ жизни и откорректировать рацион. При необходимости терапевт посоветует проконсультироваться с гастроэнтерологом, инфекционистом, эндокринологом, кардиологом, невропатологом, психотерапевтом.
Медикаментозное лечение диспепсии может включать:
Обязательно проводят лечение основного заболевания, вызвавшего диспепсический симптом.
Профилактические мероприятия
Предотвратить развитие диспепсии поможет соблюдение здорового образа жизни:
Диета при диспепсии
Эти рекомендации подходят и для профилактики обострений диспепсии.
В «Первой семейной клинике Петербурга» квалифицированные гастроэнтерологи быстро и точно проведут диагностику и назначат лечение диспепсии или профилактические процедуры для ее предотвращения. Запись ведется в Приморском и Петроградском районе.
Что такое диспептические расстройства у беременных
Расстройства верхнего отдела пищеварительного канала (ВОПК) являются наиболее частыми осложнениями беременности. У ряда женщин развиваются расстройства ВОПК, возникающие только при беременности. Другие же женщины страдают хроническими заболеваниями ВОПК еще до беременности, требующими специального рассмотрения при наступившей беременности. Понимание механизмов клинических проявлений и распространенности различных расстройств ВОПК при беременности необходимо для оптимизации помощи этим больным.
Рассматриваемые ниже заболевания ВОПК объединены не только близостью анатомического расположения, но и тесной этиопатогенетической связью. По этой причине заболевания ВОПК имеют общие клинические симптомы, диагностические признаки и сходные подходы к лечению, нередко сочетаются и даже переходят друг в друга.
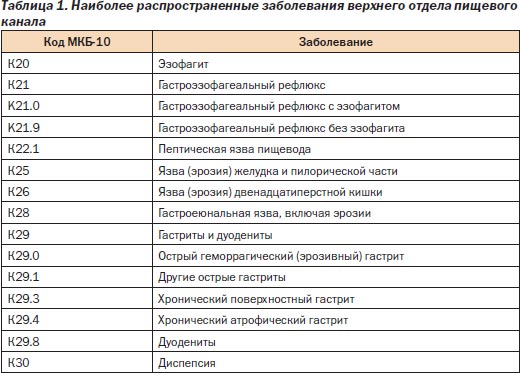
Унификация клинических классификаций в гастроэнтерологии остается одной из нерешенных проблем в Украине. Важную объединяющую роль играет международная статистическая классификация болезней десятого пересмотра (МКБ-10), основные рубрики которой, относящиеся к рассматриваемым вопросам, представлены в табл. 1.
В случаях если заболевания ВОПК действительно осложняют беременность и являются признаком гестоза, то они могут шифроваться с индексом «О»: O99.6 Болезни органов пищеварения, осложняющие беременность, деторождение и послеродовой период.
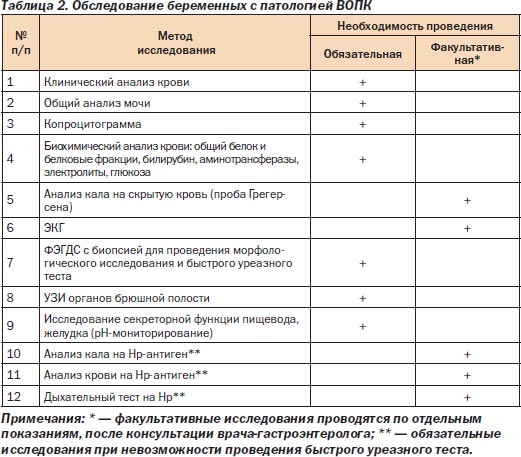
Обследование беременных женщин с патологией ВОПК
Методы исследования, используемые при всех заболеваниях ВОПК, сходны (табл. 2). Однако при отдельных заболеваниях значимость исследований (обязательная, факультативная) может меняться.
Рентгеноскопия пищевода и желудка беременным противопоказана.
Эрадикация Helicobacter рylori (Нр) согласно Маастрихтским консенсусам II-2000 и III-2005 у беременных не проводится, в связи с этим установление факта инфицирования имеет чисто академический интерес.
Решение вопроса о проведении эрадикации Нр должно быть поставлено (обязательно!) после родоразрешения и окончания периода кормления грудью.
Установление окончательного диагноза ВОПК должно быть подтверждено морфологически. Абсолютных противопоказаний к фиброэзофагогастродуоденоскопии (ФЭГДС) нет.
Относительные противопоказания к ФЭГДС:
1. Тяжелые нарушения сердечного ритма.
2. Острая фаза инфаркта миокарда.
4. Частые приступы стенокардии и бронхиальной астмы.
5. Сердечная недостаточность IIБ-III ст.
6. Атлантоаксиальный подвывих.
7. Эпилептические припадки.
8. Коагулопатия (время кровотечения > 10 мин).
При проведении ФЭГДС обязательно выполняются биопсии для проведения быстрого уреазного теста и гистологического исследования.
Исследование секреторной функции желудка
Проводится по показаниям, но при отсутствии раннего токсикоза.
В настоящее время существует три основных метода определения кислотообразующей функции желудка:
1. Внутрижелудочная рН-метрия.
2. Фракционное исследование желудочного сока с помощью тонкого зонда с применением стимуляторов желудочной секреции (в Европе и США запрещено).
3. Беззондовые методы — определение кислотности с помощью ионообменных смол («Ацидотест»). Беззондовые методы малоинформативны и в настоящее время применяются редко.
При хроническом Нр-гастрите секреторная функция желудка может быть изменена, но выраженность изменений зависит от стадии гастрита. При антральном гастрите (ранняя стадия) кислотообразовательная и пепсинообразовательная функции в норме или (чаще) повышены; при пангастрите (поздняя стадия) — снижены, но состояния ахлоргидрии, как правило, не бывает.
У беременных фракционное исследование желудочного сока не рекомендуется, а беззондовые методы не проводятся.
— кратковременная (до 3 ч);
— продолжительная (24 ч, мониторинг);
— с использованием радиокапсул;
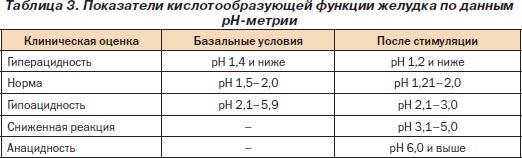
Метод основан на электрохимическом способе измерения рН. Степень кислотности или щелочности растворов выражается концентрацией в них активных ионов водорода (Н+) в единицах рН. РН является логарифмом активных Н+ в водном растворе, взятым с обратным знаком (табл. 3).
Кратковременная рН-метрия — наиболее широко используемый метод. Зонды диаметром 7 мм вводятся через инструментальный канал эндоскопа перорально или трансназально.
Показания и противопоказания такие, как для ФЭГДС.
Для стимуляции желудочной секреции у беременных возможно использование только пероральных завтраков.
Тошнота и рвота беременных
Тошнота с рвотой или без нее характерна для раннего периода беременности. Тошнота отмечается у 50–90 % беременных и вызывает жалобы и беспокойство у 25–50 % беременных. Чаще встречается, если плод женского пола.
Патофизиология данного состояния является предметом обсуждения. Это может быть проявлением гормональной перестройки и моторных расстройств ЖКТ в сочетании с психосоциальными факторами. Основное значение имеет эволюционная защита плода в период эмбриогенеза от вредных субстанций, содержащихся в пище, таких как микроорганизмы в мясных продуктах и токсины в растениях. Это подтверждается значительно меньшим числом выкидышей и мертворождаемости у женщин с тошнотой в ранний период беременности.
Клинические проявления
Тошнота при беременности, обычно кратковременная и самокупирующаяся, встречается у 91 % женщин в І триместре. Тошнота обычно начинается на 9–10-й неделе беременности (редко с 6-й), достигает пика на 11–13-й неделе и прекращается на 12–14-й неделе. У 1–10 % беременных симптомы сохраняются до 20–22-й недели беременности.
В мягкой форме она известна как «утренняя болезнь беременных», обычно возникает по утрам и не беспокоит женщин в течение дня.
Для тошноты и рвоты беременных характерна гиперсаливация.
При тошноте и рвоте беременных возможны:
— повышенная утомляемость, слабость, головокружение;
— ухудшение (искажение, извращение) вкуса;
— невозможность концентрации внимания.
При установлении диагноза необходимо исключить заболевания ЖКТ, эндокринной, мочевой и нервной системы, а также аллергические реакции (на пищевые продукты, производственные аллергены, медикаменты и другие вещества).
Персистирование тошноты и рвоты во ІІ и ІІІ триместре должно быть немедленно рассмотрено как возможный признак других состояний и заболеваний:
— гастроэзофагеальной рефлюксной болезни;
— язвенной болезни (ЯБ) желудка и двенадцатиперстной кишки;
— инфекций мочевыводящей системы;
— многоводия.
Лечение
Лечение тошноты у беременных зависит от выраженности симптомов.
При легком (мягком) течении лечение должно включать немедикаментозные воздействия: ободрение, прогулки на свежем воздухе, выявление и исключение провоцирующих факторов, изменение характера и режима питания (уменьшение объема и увеличение частоты приема пищи).
Устранение провоцирующих внешних факторов, в том числе и производственных (беременная нуждается в освобождении от работы).
Диета
Рекомендуется частое, дробное питание, увеличение приема углеводов и ограничение жиров. Отдых после приема пищи.
Прием пищи начинается с питья чистой воды комнатной температуры (0,5–1 стакан). В дальнейшем диета расширяется за счет крахмалсодержащих продуктов (кисель), затем крекеров и картофеля (печеного, вареного).
Беременным следует придерживаться следующих основных рекомендаций:
— есть при появлении чувства голода;
— есть часто и малыми порциями;
— избегать жира, специй;
— избегать пищи с неприятным запахом и вкусом (для беременной);
— исключить прием препаратов железа;
— использовать высокобелковые (мясные) завтраки;
— употреблять напитки, обогащенные углеводами (сладкие);
— употреблять напитки, бульоны, крекеры, а также желатин и замороженные десерты;
— настои трав (чаи): мята перечная или кудрявая, имбирь, лист малины.
Беременной следует объяснить, что фитопрепараты — это тоже лекарства и употребление их в больших количествах небезопасно.
Так, имбирь, являющийся безопасным и эффективным препаратом при тошноте и рвоте беременных, в дозах более 20,0 г/сут (сухого корня) может обладать мутагенными свойствами и относиться к категории С (FDA).
В тяжелых случаях возможно энтеральное питание (назогастральный зонд).
При среднетяжелом и упорном течении тошноты и рвоты в дополнение к общим мероприятиям могут быть назначены противорвотные препараты.
Возможно также использование психорелаксации, акупрессуры и гипноза.
Прогноз для матери и плода благоприятный.Более того, женщины с легкой степенью тошноты и рвоты имеют лучшие исходы беременности по сравнению с женщинами, не имеющими этих симптомов.
Чрезмерная рвота беременных
Встречается с частотой 3–10 случаев на 1000 беременностей. Чаще у городского населения.
Чрезмерная рвота беременных (Hyperemesis gravidarum) (ЧРБ) — рвота, осложняющая течение беременности, то есть относящаяся к ее осложнениям. Чрезмерная рвота беременных характеризуется упорной (неукротимой) тошнотой и рвотой в ранний период беременности и ведет к нарушениям водного и электролитного баланса,кетозу иснижению массы тела.
ЧРБ в отличие от тошноты и рвоты беременных беспокоит женщин не только по утрам, но и в течение дня. ЧРБ развивается примерно у 2 % беременных с тошнотой и рвотой беременных.
ЧРБ является проявлением гестоза и кодируется с индексом «О».
O21 Чрезмерная рвота беременных
O21.0 Рвота беременных легкая или умеренная
O21.1 Чрезмерная или тяжелая рвота беременных с нарушениями обмена веществ
O21.2 Поздняя рвота беременных
O21.8 Другие формы рвоты, осложняющей беременность
O21.9 Рвота беременных неуточненная
ЧРБ обычно впервые диагностируется в начале І триместра, с 4-й по 10-ю неделю. Симптоматика может сохраняться до 18–20-й недели.
Для ЧРБ характерны:
— снижение массы тела ≥ 5 % от исходной;
— недостаточное питание (malnutrition), проявляющееся симптомами полигиповитаминоза;
— кетоз, гипокалиемия, кислотно-щелочной дисбаланс;
— повышение уровней ферментов печени (трансаминазы, щелочная фосфатаза);
Факторами риска ЧРБ являются:
— хронические заболевания, сопровождающиеся нарушением трофики тканей и пониженным питанием;
— возрастные первородящие (старше 30 лет);
— низкий образовательный и социальный уровень беременной;
— тошнота и рвота беременных в период предыдущей беременности.
Дополнительными факторами риска также являются предшествующие беременности заболевания и состояния:
— заболевания щитовидной железы;
Несвоевременное и/или неадекватное лечение ЧРБ может приводить к осложнениям, таким как:
— разрыв и перфорация пищевода;
Другие осложнения (менее значимые):
— глубокий венозный тромбоз;
— ТЭЛА, центральный понтиальный миелиноз, рабдомиолиз, недостаточность витамина К и коагулопатия, разрыв селезенки;
— сепсис (в т.ч. и грибковый), локальные инфекции;
— жировая инфильтрация плаценты.
Диагностика и дифференциальная диагностика
Дополнительно к общим исследованиям, проводимым при диагностике заболеваний ВОПК (табл. 2), при ЧРБ проводятся следующие исследования:
— анализ мочи на кетоны;
— анализ крови на электролиты, кетоны, креатинин и кислотно-щелочное равновесие (КЩР), трансаминазы;
— анализ крови на амилазу/липазу;
— тиреотропный гормон гипофиза (ТТГ), свободный трийодтиронин (Т3) и тироксин в крови (Т4);
— при пролонгации ЧРБ позднее 20–22-й недели беременности для дифференциальной диагностики по строгим показаниям проводятся магнитно-резонансная (предпочтительнее) и компьютерная томография органов брюшной полости (ОБП).
В 50 % случаев ЧРБ отмечается повышение уровней трансаминаз, уменьшающихся по мере купирования состояния, однако требующее исключения гепатита. Обычно повышение трансаминаз является незначимым и не превышает 30 % верхней границы нормы, однако в некоторых случаях бывает более.
Амилаза повышается у 10 % беременных с ЧРБ и требует исключения панкреатита.
ЧРБ часто (в 50–60 %) ассоциируется с транзиторным гипертиреоидизмом и супрессией ТТГ, но требует исключения заболеваний щитовидной железы.
Наличие инфекций мочевыводящей системы и даже бессимптомной бактериурии способствует пролонгации ЧРБ и усилению симптомов.
Лечение
1. Проведение диетических и режимных мероприятий, рекомендуемых при тошноте и рвоте беременных легкой и средней тяжести.
2. Медикаментозное лечение начинают с назначения сбалансированных витаминно-минеральных комплексов, затем пиридоксина (витамин B6) и тиамина (витамин В1) при рвоте продолжительностью ≥ 3 недели.
Противорвотные (антиэмические) препараты назначаются только в указанной последовательности, при неэффективности предыдущих групп препаратов:
2.1. Антиэмические препараты І группы, относящиеся к группе А (FDA, USA, 2007) либо вообще не рассматриваемые как потенциально опасные для матери и плода:
— пиридоксин (витамин B6) 5% р-р — 0,25–0,5 мл 2–3 р/сут;
— авиоплант (порошок корневища имбиря) — 250 мг 4 р/сут;
— мятные таблетки — 2,5 мг 4 р/сут.
Возможно сочетание препаратов І группы между собой.
2.2. Антиэмические препараты ІІ группы, относящиеся к группе В (FDA, USA, 2007), являются безопасными для животных, однако безопасность для людей окончательно не установлена. Действуют системно, проникают через плаценту.
Могут использоваться со II триместра беременности.
2.2.1. Антиэмические препараты ІІ группы, относящиеся к пропульсантам:
— метоклопрамид (метукал, церукал) р-р — 2,0 мл (10 мг) в/м, в/в 2– 3 р/сут, затем 1 табл. (10 мг) 3–4 р/сут за 30 мин до еды и перед сном, до 4 нед.
2.2.2. Антиэмические препараты ІІ группы, которые чаще позиционируются как антигистаминные средства:
— дименгидринат (авиомарин, дедалон, драмина) — по 50 мг 4–6 р/сут (до 400 мг/сут), парентеральные формы в Украине не зарегистрированы;
— дифенгидрамин (димедрол, кальмабен) 1% — 1,0 в/м, в/в 1,0– 5,0 мл, затем табл. 0,05 г 3–4 р/сут до 300 мг/сут;
— препараты, используемые в США, — Doxylamine (Unisom), Cyclizine (Marezine) и Meclizine (Antivert) — в Украине не зарегистрированы.
2.3. Антиэмические препараты ІІІ группы, относящиеся к группе С (FDA, USA, 2007), разрешены к применению у беременных по строгим показаниям. Имеются отдельные сведения об опасности для плода. Действуют системно, проникают через плаценту. Могут использоваться только со II триместра беременности:
— скополамин (бускопан, спазмобрю) р-р — 2,0 (20 мг) п/к, в/м, в/в 2–3 р/сут, затем в табл. по 10 мг 3–5 р/сут;
— прометазин (пипольфен) р-р 2,5% — 2,0 (50 мг) в/м, в/в 2–3 р/сут, затем табл. 25–12,5 мг 4–6 р/сут (до 150 мг/сут);
— хлорпромазин (аминазин) р-р 2,5% — 1,0–2,0 (25–50 мг) в/м, в/в 2– 3 р/сут (не более 3 раз), затем табл. 50 мг 3 р/сут (до 150 мг/сут);
— ондансетрон (домеган, зофетрон, зофран, изотрон, осетрон, сетрон, эмесет, эметрон) р-р 0,2% — 2,0 (4 мг) или 0,2% — 4,0 (8 мг) в/в медленно капельно на 100 мл физраствора 1– 2 р/сут, затем табл. 4–8 мг 2 р/сут (до 150 мг/сут);
— препараты, используемые в США, — Prochlorperazine (Compazine), Trimethobenzamide (Tigan), Droperidol (Inapsine) — в Украине не зарегистрированы.
2.4. Препараты других групп используют в рефрактерных случаях ЧРБ:
— метилпреднизолон (метипред, медрол) — 16 мг внутрь или в/в 3 р/сут (через 8 ч) в течение 3 дней с дальнейшим титрованием до наиболее низкой эффективной дозы. Потенциально опасен. Относится к группе С (FDA, USA, 2007);
— апрепитант (эменд) капс. 80 мг 2 р/сут. Тератогенный эффект не определен, лучше использовать в сочетании с глюкокортикоидами.
Беременным с ЧРБ назначают минимально эффективную дозу и периодически предпринимают попытки к отмене препарата и/или переходу к использованию более безопасных препаратов.
3. Восполнение потери жидкости, коррекция нарушений электролитного обмена и КЩР.
При невозможности осуществления естественного питания (per os) пища и изотонические растворы даются через назоэнтеральный зонд. По мере улучшения состояния возобновляется пероральное питание, причем зондовое кормление должно быть прекращено за 1 час до пробного завтрака. Потребление белка должно составлять 1,3 г/кг/сут. Парентеральное введение питательных смесей должно проводиться по строгим показаниям и имеет много побочных эффектов.
Уровень гликемии должен строго контролироваться и поддерживаться на уровне 5,0–7,0 ммоль/л, несмотря на хорошую переносимость беременными больших уровней гликемии.
Парентеральное питание осуществляется через центральный венозный катетер. Беременные на парентеральном питании должны быть обследованы 2 раза в неделю с определением электролитов и кислотно-щелочного равновесия и 1 раз в неделю для исследования коагуляционного статуса, функциональных проб печени, креатинина, гликемии и трансаминаз. При парентеральном питании необходимо помнить об эссенциальных жирных кислотах, минералах и витаминах. В частности, важно получение беременными фолиевой кислоты не менее 400 мг/сут. Обязательно добавляется К+ 40 мгЭкв/л (но не более 80 мгЭкв/л). Рекомендуется 10 мгЭкв/л в час при адекватном выделении мочи.
При явлениях энцефалопатии назначают глюкозу и тиамин.
При неэффективности всех видов лечения и персистировании выраженных водно-электролитных расстройств показано прерывание беременности.
Прогноз при купировании ЧРБ для матери и плода благоприятный.
При отсутствии лечения беременных с ЧРБ в США и Европе зарегистрированы случаи смерти.
Диспепсия
Диспепсия, относящаяся к рубрике К30 (МКБ-10), является объединяющим понятием для заболеваний верхнего отдела пищеварительного канала.
В настоящее время под желудочной диспепсией (Д) подразумевают любые верхнеабдоминальные или ретростернальные боли, дискомфорт, изжогу, тошноту, рвоту или другие проявления, указывающие на заинтересованность ВОПК.
OMGE (Всемирная ассоциация гастроэнтерологов) рекомендует к использованию следующее определение.
Диспепсия (Д) — это наличие болей или дискомфорта в верхней части живота, которые обычно сопровождаются другими симптомами (тошнота, изжога, отрыжка, анорексия, раннее насыщение и переполнение), связанными или не связанными (непосредственно) с приемами пищи.
Рассмотрение диагноза Д при беременности актуально лишь в случаях отсутствия тошноты и рвоты беременных и невозможности установления диагноза «хронический гастрит» (ХГ) в соответствии с приказом МЗ Украины № 271 (патоморфологическая оценка биоптатов).
Д устанавливается на первичном приеме при отсутствии типичной клинической картины каких-либо заболеваний и требует дальнейшего обследования пациента.
Д является предварительным, «стартовым» диагнозом для начала обследования и лечения больных с патологией ВОПК и «диагнозом исключения», если является окончательным диагнозом. Диагноз Д предназначен для ведения больных со «стертыми» клиническими проявлениями заболеваний ВОПК, которые тем не менее требуют лечения на период обследования.
В развитых странах диагноз «диспепсия» устанавливается в 10–40 % случаев при первичном осмотре (в США — 10 %) и служит отправной точкой для обследования больного. Д может быть связана как с органическими, так и с функциональными расстройствами (табл. 4).
Разделение Д на органическую и функциональную условно и часто носит временный характер. Если в ходе обследования выявляются органические изменения ВОПК, то диагноз Д не ставится, а указывается конкретный диагноз в соответствии с выявленной патологией (например, хронический гастрит).
Если при дальнейшем обследовании не обнаруживаются признаки органических расстройств ЖКТ, то возможна постановка диагноза Д как окончательного.
Клиническая картина функциональной Д сопровождается многочисленными невротическими проявлениями: слабостью, головными болями, кардиалгиями, раздражительностью, психоэмоциональной лабильностью, неустойчивым настроением, парестезиями в эпигастрии, а также признаками депрессии (табл. 5).
При существовании признаков Д более 3 месяцев может применяться термин «хроническая диспепсия».
Обследование больных диспепсией
Обследование больных с Д проводится в соответствии с общей методикой обследования больных с патологией ВОПК (табл. 2). Однако по показаниям могут быть выполнены дополнительные исследования:
1. Колоноскопия (для диагностики Д у беременных не проводится).
2. Суточное мониторирование рН пищевода и желудка.
3. УЗИ щитовидной железы и органов малого таза.
4. Исследование гастродуоденальной моторики:
— УЗ-определение скорости опорожнения желудка;
NB! Ирригоскопия у беременных не проводится.
При функциональных Д с помощью ФЭГДС определяют: норму или повышение тонуса желудка, наличие выраженного сосудистого рисунка, отчетливые складки (табл. 6).