что такое дискодуральный конфликт 1 степени
Что такое дискодуральный конфликт?
Дискодуральный конфликт. Что это?
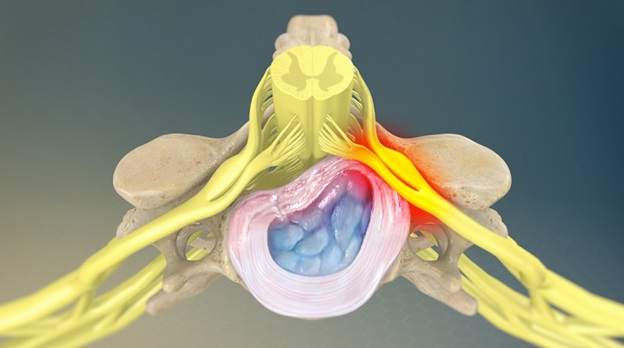
Дискодуральный конфликт – это конфликт между диском (межпозвонковый диск) и дурой (по-латински это твердая мозговая оболочка) – диск прикрепляется к твердой мозговой оболочке.
Разберем сегодня следующие вопросы:
что такое дискодуральный конфликт
Почему возникает боль?
3) Профилактика образования грыж
Твердая мозговая оболочка (ТМО) – это некий чулок, в котором находится наш головной и спинной мозг. Эта оболочка в норме вольно движется относительно
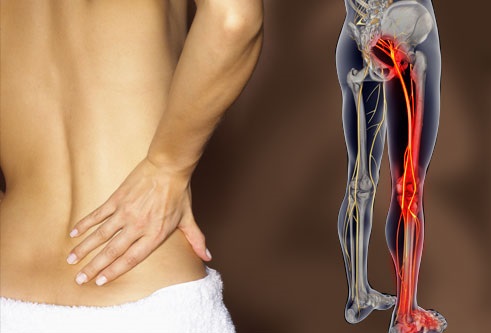
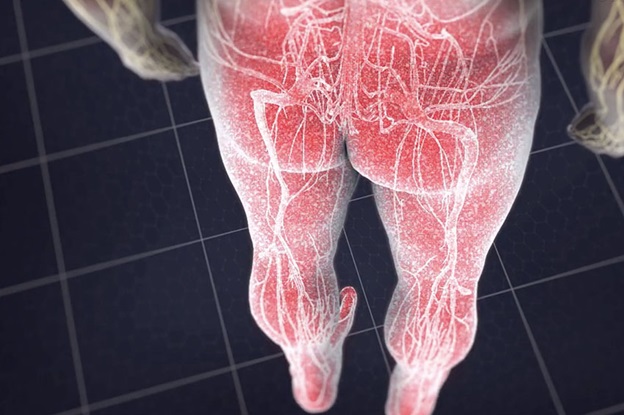
Боль, которая расходится по нервам и может отдавать до кончиков пальцев! А может болеть локально – плечо, бедро, колено. Однако нервы иннервируют не только руки и ноги, они иннервируют все, включая внутренние органы, и если нервы раздражаются прилипшей твердой мозговой оболочкой, то к органам приходят, так сказать, неправильные импульсы, и органы начинают работать не так как необходимо или, например, соответствующие мышцы становятся слабее, но до какого-то момента человек этого может и не замечать. Нередко болезнь начинается в месте залипания в спине (где-то на уровне одного из позвонков), и отдает дальше по ходу нервов в верхнюю или нижнюю конечность.
Если ТМО прилипает на уровне шеи, то как правило дает о себе знать плечо, лопатка, рука. Не считая боли или слабости часто бывает онемение части предплечья или пальцев. Если на уровне поясницы, то все то же самое происходит с ногами.
В процессе работы с дискодуральным конфликтом прилипшие места освобождаются, болевые ощущения исчезают, нормальная иннервация восстанавливается. Время от времени сопровождается недолгим обострением (1-2 дня), однако потом все проходит само и становится значительно легче, чем было ранее. Бывает, что человек испытывает дискомфорт годами и после разрешения диско-дурального конфликта получают облегчение, это похоже на фантастику! Преимущество техники, которую я применяю, в абсолютной безопасности для человека, все очень плавно постепенно.
Не считая непосредственно техники решения дискодурального конфликта можно применять и специальные упражнения – отлично подходят все виды сгибаний и прогибов, к примеру комплекс 5 тибетцев (технику исполнения легко отыскать на ютуб) или любые другие подобные.
Помогите расшифровать МРТ
Новичок
Мужу 38 лет, сегодня прошел МРТ, помогите расшифровать, пожалуйста. Насколько серьезны такие результаты и чем чреваты? Что значат эти степени и мм? Живем в небольшом городке под Екатеринбургом, особо специалистов в области неврологии нет, приходится ехать в областной центр. Хочется узнать, нужно ли обращаться к суперсерьезным спецам или лечение «нашей» стадии доступно специалистам, скажем так, средней руки?
Результат МРТ.
На серии МРТ пояснично-крестцового отдела позвоночника выявляются дистрофические изменения в сегментах L1-S1 1-2 степени в виде уменьшения высоты и дегидратации дисков. В сегменте L5-S1 определяется центрально-парацентральная экструзия слева, размером 20х8х9 мм с дискодуральным и дискорадикулярным конфликтами 2 степени. Центральная экструзия в сегменте L4-L5, сагиттальным размером до 4 мм с дискодуральным конфликтом 1 степени. Сагиттальный размер позвоночного канала на уровне L5-L7 мм. Каудальные сегменты спинного мозга и корешки конского хвоста не изменены. Паравертебральных изменений не выявляется.
Заключение: Остехондроз L1-S1 1-2 стадий. Центрально-парацентральная экструзия в сегменте L5-S1 слева с дискодуральным и дискорадикулярным конфликтами 2 степени. Центральная экструзия в сегменте L4-L5 с дискодуральным конфликтом 1 степени.
Прошу пояснить, какой образ жизни (в плане физ. ативности) следует вести в данном положении?
Спасибо, что дочитали до конца
Университет
Часто от пациентов слышишь: мол, врачи лечили остеохондроз и радикулит, потом сделали МРТ/КТ позвоночника, а оказалось, что была грыжа межпозвонкового диска (МПД), и теперь будто бы спасет только операция. Неужели это единственный выход?
Мнений на сей счет много, поскольку проблемой занимаются врачи разных специальностей. Неврологи отговаривают от операции, мануальные терапевты гарантируют полное излечение, а нейрохирурги заявляют, что лишь они избавят от страданий, иначе могут наступить необратимые нарушения.
Какой метод лечения грыжы межпозвонкового диска лучше, какую грыжу оперировать открытым доступом, а в каких случаях — малоинвазивным? Особенно впечатляют фильмы, демонстрирующие малоинвазивные дорогостоящие вмешательства, к примеру, лазерную вапоризацию, после которой пациент полностью излечивается — его хоть сейчас отправляй в космос.
Для правильного понимания проблемы необходимо вспомнить основные моменты патогенеза заболевания.
Как вырастают грыжи межпозвонкового диска
Здоровый межпозвонковый диск состоит из замыкающих пластинок, фиброзного кольца, в центре которого находится пульпозное ядро — это очень прочное эластичное образование, способное выдерживать значительные нагрузки. Поэтому при травме позвоночника чаще наблюдаются переломы его, чем повреждения МПД. С годами развиваются дистрофические процессы (расстройство питания), они начинаются с межпозвонкового диска, переходят на другие элементы позвоночно-двигательного сегмента и определяются как остеохондроз позвоночника. Это хроническое мультифакторное рецидивирующее заболевание, генетическая предрасположенность к нему наблюдается в 80% людей. Важно отметить, что дегенерация (вырождение) диска и его естественное старение — это один процесс, но разноскоростной, осложняющийся грыжеобразованием. Ранняя возрастная изношенность позвоночника является выражением недостаточности биологического совершенства человека — как дань природе за переход в вертикальное положение.
Вначале наблюдаются внутридисковые изменения (выпячивание) МПД, затем фиброзное кольцо не выдерживает нагрузки, и пульпозное ядро разрывает его, образуя истинную грыжу МПД (выпадение). Выпадения ядра могут иметь разные направления: кверху или книзу, так называемые грыжи Шморля (клинически малозначимые); кпереди; и самые неприятные — кзади, когда фрагменты ядра выпадают в эпидуральное пространство позвоночного канала и часто приводят к диско-радикулярному конфликту. При этом дегенеративный процесс распространяется и вверх, и вниз на другие МПД (наиболее часто на L4-L5, L5-S1, C5-C6, C6-C7) и даже отделы позвоночника — чаще поясничный, затем шейный (до 30%) и реже — грудной (менее 1%).

1 стадия: начальные дистрофические изменения в пульпозном ядре и задней части фиброзного кольца (рис. 1),
2 стадия: смещение (протрузия) пульпозного ядра кзади (рис. 2),
3 стадия: выпадение секвестров пульпозного ядра в позвоночный канал, где начинается его рассасывание или фиброз (рис. 3).
В «докомпьютерную эру» многие исследователи отмечали, что секвестр диска рассасывается, и этот процесс идет быстрее в васкуляризированном эпидуральном пространстве. Новые высокоразрешающие методы нейровизуализации позволили в динамике наблюдать за этим процессом. Первая порция выпавшего пульпозного ядра может на КТ значительно уменьшиться в размере в период ремиссии, но неудачное движение или перегрузка приводят к повторному выпадению другой порции ядра, вызывая обострение.
Поначалу нейрохирурги, удалявшие грыжи МПД, считали их доброкачественными опухолями-хондромами и не связывали патологию с МПД.
Помогли разобраться исследования Дрезденской школы патологоанатомов во главе с G. Schmorl (1926 г.). При посмертном анализе 5000 позвоночников людей разного возраста хрящевые узелки были обнаружены в 38% случаев (как правило, у лиц старше 50 лет). С этими результатами перекликаются и современные данные, полученные на добровольцах: в 50% КТ позвоночника и в 37% миелографий, выполненных населению всех возрастов, определялись выраженные патологические изменения МПД. И пациенты не имели никаких жалоб. Чем старше больной, тем чаще на КТ/ МРТ проявлялся остеохондроз позвоночника, а в пожилом возрасте (>60 лет) он наблюдается в 100% случаев.
Что делать при грыже 10 мм, если консервативное лечение малоэффективно
Вопрос поставлен конкретно, но однозначно ответить нельзя. Понятно, что уже необходима хирургическая помощь.
В Беларуси используются несколько методик хирургического лечения грыж межпозвонкового диска.
Чрескожное малоинвазивное удаление грыж. Это попытка добиться устранения диско-радикулярного конфликта с минимальной травматизацией позвоночника, не нарушая его стабильности. При чрескожных операциях, когда уменьшают (выпаривают) или механически удаляют пульпозное ядро (не вскрывая позвоночный канал) для снижения внутридискового давления. Невозможно воздействовать на выпавшие секвестры грыжи МПД. Поэтому показания для этих вмешательств — грыжи менее 6 мм (см. «Медицинский вестник» от 12.02.2009 № 7, ‘ГРЫЖА И «СТО» ДОРОГ НЕЙРОХИРУРГА, Чреcкожные методики лечения грыж межпозвонкового диска (МПД)’). Считается, что при таком размере фиброзное кольцо полностью не разорвалось и процесс формирования грыжи находится на 1–2 стадиях.
При грыже более 10 мм подходят другие хирургические технологии. Сейчас их известно уже более сотни, и появляются новые.
Стандартная микродискэктомия. Ее называют золотым стандартом нейрохирургического лечения грыж МПД. Удаляются выпавшая часть и остатки пульпозного ядра в МПД. При остром развитии болезни (пациенты отмечают, будто что-то «хрустнуло», «стрельнуло» в спине) у лиц среднего и молодого возраста результаты лечения хорошие. Хотя операция и с минимальной травматизацией ткани (разрез кожи у опытных нейрохирургов составляет 2–3 см), она все же усугубляет дегенеративно-дистрофический процесс в оперируемом МПД и уменьшает его высоту, в результате не всегда достигается прогнозируемый результат. Чтобы сохранить функциональные возможности МПД после удаления грыжи, предлагалось зашивать рану фиброзного кольца. Специально разработали новую операцию — аннулопластику (J. Cauthen, 2002). Однако она оказалась неэффективной из-за больших нагрузок и низкого регенерационного потенциала фиброзного кольца; вновь наблюдались рецидивы грыжи.
Результаты стандартной микродискэктомии ухудшаются из-за возраста пациентов, большой длительности заболевания, повторных микродискэктомий на том же уровне; улучшаются — проявлениями остеохондроза только на одном уровнем, удаление больших грыж МПД (> 6 мм по данным КТ).
Показания к стандартной микродискэктомии разработаны давно и основаны на неврологических проявлениях грыж. Делятся на относительные и абсолютные. В отношении абсолютных показаний к стандартной микродискэктомии все авторы единодушны: компрессия конского хвоста, некупируемый выраженный болевой приступ или явления миелорадикулоишемии с параличом отдельных групп мышц (подобно острому животу) требуют срочного вмешательства. А вот оправданность микродискэктомий при относительных показаниях признается не всеми (Я. Ю. Попелянский, 2003; Е. Л. Толпекин, Ф. В. Олешкевич, 2006).
Эпидурохемонуклеолизис. Адресное пролонгированное лечение комплексом лекарств (бупивакаин, лидаза, вит. В12) по катетеру, поставленному через нижнее крестцовое отверстие в эпидуральное пространство, под Rtg-контролем. Методика позволяет доставлять лекарства непосредственно к зоне диско-радикулярного конфликта, не нарушая целостности анатомических структур. Критерием эффективности является уменьшение размера грыжи при контрольных КТ-обследованиях. При анализе результатов лечения по данной технологии выявлено, что лучшие получены при грыжах более 6 мм, когда имеется разрыв фиброзного кольца и задней продольной связки, и лидаза непосредственно воздействует на секвестры грыж МПД.
Основываясь на фактах патогенеза заболевания, приведенных выше результатах лечения, нельзя утверждать, что размеры грыж МПД являются основополагающим фактором для показаний к оперативному лечению. Нет четкой корреляции между размерами грыжи и выраженностью неврологических проявлений, и, наоборот, при остроразвившейся некупируемой боли в пояснице с выраженной клинической картиной радикулопатии, в большинстве случаев мы находим большие по размерам грыжи МПД.
Кто рассудит нейрохирурга и ортопеда
Задние грыжи межпозвонкового диска — это патология опорно-двигательного аппарата и периферической нервной системы, поэтому в принципах оказания хирургической помощи имеются две позиции — нейрохирургов и ортопедов.
Большинство нейрохирургов считают, что основная причина страданий — в компрессии нервных структур, вызванной грыжей МПД, а ее оперативное удаление — залог выздоровления.
Других позиций придерживаются ортопеды, обращая основное внимание на дегенеративно-дистрофический процесс в МПД, поэтому направляют свои усилия на восстановление правильных анатомических взаимоотношений в позвоночно-двигательном сегменте.
Идеальным решением проблемы явилось бы не только устранение диско-радикулярного конфликта, но и восстановление функции и высоты МПД. Пока это не достижимая цель. Нерешенным остается и хирургическое лечение при многоуровневых поражениях.
В последние десятилетия на стыке этих дисциплин сформировалась новая наука — вертеброневрология.Конференции и симпозиумы на эту тему созываются чуть ли не ежегодно. В 1992 г. на советско-американском симпозиуме по поводу лечения остеохондроза позвоночника американский вертеброневролог A. White отмечал, что эффективность лечения таких больных зависит от качества совместной работы многопрофильных «спинальных» бригад, в состав которых должны входить терапевт, хирург, психиатр, рентгенолог, физиотерапевт. Ведущим врачом бригады должен быть не хирург, а специалист, лучше знающий больного, его психосоциальный статус, условия труда, материальные обстоятельства, реабилитационный ресурс. Такой доктор взял бы на себя ответственность в принятии решения по хирургическому лечению, пред- и после-операционному ведению. В нашей стране решение этой проблемы лежит в создании центров вертеброневрологии, где пациенты могли бы получить экстренную и плановую помощь всех специалистов, работающих в этой области. Больным с болями в спине не пришлось бы по несколько раз обращаться к неврологу (терапевту) в поликлинику, затем ждать КТ/МРТ обследования, что значительно увеличивает дооперационный период.
В клинике неврологии и нейрохирургии БГМУ разработана и внедрена методика поэтапного лечения пациентов с неврологическими проявлениями остеохондроза позвоночника по принципу нарастания радикализма:
1. лечебные паравертебральные блокады с гормональными и ферментными препаратами, или транссакральный эпид-урохемонуклеолизис;
2. стандартная микродискэктомия с эндоскопической ассистенцией;
3. стандартная микродискэктомия + эпидурохемонуклеолизис (при многоуровневой патологии);
4. стандартная микродискэктомия + динамическая стабилизация позвоночника U-имплантантом (при выраженной динамической нестабильности и повторных операциях).
Евгений ТОЛПЕКИН, врач-нейрохирург, кандидат мед. наук
Медицинский вестник, 26 ноября 2009
Корешковый синдром поясничного отдела
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
Паттерны боли
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Что такое дискодуральный конфликт 1 степени
ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России, Москва, Россия
Первый Московский государственный медицинский университет им. И.М. Сеченова, Москва
ФГБОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава РФ, Москва, Россия
Регресс грыжи диска как естественное течение дискогенной пояснично-крестцовой радикулопатии
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2018;118(10): 58-62
Иванова М. А., Парфенов В. А., Исайкин А. И. Регресс грыжи диска как естественное течение дискогенной пояснично-крестцовой радикулопатии. Журнал неврологии и психиатрии им. С.С. Корсакова. 2018;118(10):58-62.
Ivanova M A, Parfenov V A, Isaykin A I. Disc hernia regression as a natural course of discogenic lumbosacral radiculopathy. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2018;118(10):58-62.
https://doi.org/10.17116/jnevro201811810158
ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России, Москва, Россия
Дискогенная радикулопатия — распространенная причина интенсивной боли в спине, приводящая к существенной инвалидизации и снижению качества жизни пациентов. Приведено наблюдение пациентки 38 лет с радикулопатией I крестцового корешка вследствие крупной (11 мм) секвестрированной грыжи диска между V поясничным и I крестцовым позвонками. Консервативное лечение с применением эпидурального введения стероидов под рентгенографическим контролем позволило быстро достичь значительного клинического улучшения, пациентка смогла в короткие сроки вернуться к обычной ежедневной бытовой и профессиональной активности. Повторная магнитно-резонансная томография через 9 мес показала регресс грыжи диска. Обсуждаются возможные предикторы и сроки регресса грыж дисков, а также предполагаемые механизмы, основным из которых считается иммунноопосредованный лизис.
ФГБУ «Центральный научно-исследовательский институт организации и информатизации здравоохранения» Минздрава России, Москва, Россия
Первый Московский государственный медицинский университет им. И.М. Сеченова, Москва
ФГБОУ ВО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава РФ, Москва, Россия
Боль в нижней части спины (поясничной области) — одна из наиболее частых причин нетрудоспособности и обращения за медицинской помощью [1]. В структуре причин боли в поясничной области ведущая роль отводится скелетно-мышечным (неспецифическим) источникам (90—95%) [2]. Дискогенная радикулопатия встречается в клинической практике значительно реже (менее 5%) [3], однако пациенты с корешковым синдромом имеют более интенсивную боль, выраженное нарушение трудоспособности и снижение качества жизни. В связи с этим возрастает объем лечебных и диагностических мероприятий, увеличиваются прямые и косвенные затраты [4—6]. При дискогенной радикулопатии применяются как хирургический, так и консервативные методы лечения, при этом большинство пациентов имеют положительный эффект от консервативной терапии [2, 7]. Хирургическое лечение позволяет быстрее снять боль и связанную с ней временную инвалидность, однако состояние пациентов постепенно улучшается и при консервативном ведении, и через год наблюдения различия между подходами стираются [8, 9]. Улучшение состояния пациентов при консервативном лечении часто сопровождается естественным регрессом грыжи диска, что подтверждается методами высококачественной нейровизуализации. За последние 10 лет в литературе опубликован ряд случаев самопроизвольного регресса грыж дисков [10—19]. Представляем клинический случай регресса крупной грыжи диска поясничного отдела позвоночника на фоне консервативного лечения, наблюдавшийся нами в Клинике нервных болезней им А.Я. Кожевникова.
Пациентка, 38 лет, обратилась с жалобами на интенсивные боли в пояснице и левой ягодичной области с иррадиацией по заднебоковой поверхности бедра и голени до IV—V пальцев левой стопы, ощущение онемения и покалывания в зоне иррадиации боли. Эпизодические боли в области поясницы стали беспокоить пациентку около 6 лет назад. Периодически (до 3—4 раз в год) отмечались обострения, которые удавалось успешно купировать с помощью приема нестероидных противовоспалительных средств (НПВС). Следует отметить, что работа пациентки связана с длительным пребыванием в положении сидя за компьютером. Со слов больной, настоящее ухудшение спровоцировано подъемом тяжестей в неудобном положении. В отличие от предыдущих эпизодов наблюдались большая интенсивность боли, иррадиация в ногу и развитие онемения по заднебоковой поверхности ноги до IV—V пальцев левой стопы. Прием НПВС не принес значительного эффекта. Боли существенно усиливались при движениях в поясничном отделе позвоночника. В связи с сохраняющимся интенсивным болевым синдромом, неэффективностью лекарственной терапии пациентка обратилась в Клинику нервных болезней им. А.Я. Кожевникова.
При поступлении в клинику интенсивность боли в спине — до 8 баллов по цифровой рейтинговой шкале (ЦРШ), в ноге — до 6 баллов, с выраженным нейропатическим компонентом (4 балла по опроснику DN4). Отмечено выраженное нарушение трудоспособности (индекс Освестри 68%). Показатели эмоционального статуса соответствовали норме (по Госпитальной шкале тревоги и депрессии тревога 5 баллов, депрессия — 0). Снижение качества жизни было обусловлено преимущественно физическим компонентом здоровья (по шкале SF-12 — физический компонент здоровья — 36,4, психологический — 61,8 балла). По специальному опроснику (Start Back Screening Tool) риск хронизации боли оценивался как средний (общая оценка 5 баллов, по подшкале — 2 балла).
В неврологическом статусе выявлены гипестезия и парестезии (в виде ощущения покалывания) по заднебоковой поверхности бедра и голени до IV—V пальцев левой стопы, отсутствие левого ахиллова рефлекса, положительный симптом Ласега слева — 45 градусов, болезненность при глубокой пальпации и перкуссии в проекции остистых отростков нижних поясничных позвонков. Других неврологических нарушений нет, сила мышц достаточная, тазовые функции не нарушены. C учетом жалоб на интенсивные боли в пояснице с иррадиацией в ногу до стопы, развившиеся после подъема тяжестей, наличия признаков радикулопатии (положительный симптом Ласега, утрата ахиллова рефлекса, нейропатические боли и гипестезия в дерматоме I крестцового корешка) был установлен клинический диагноз: вертеброгенная левосторонняя люмбоишалгия, радикулопатия I крестцового корешка (на фоне вероятного диско-радикулярного конфликта).
Анализы крови (общий и биохимический), анализ мочи без патологии.
При МРТ был подтвержден дискогенный характер радикулопатии, выявлена парамедианная секвестрированная экструзия диска между V поясничным позвонком и крестцом до 11 мм с латерализацией влево, в субхондральных отделах прилежащих позвонков отмечено повышение МР-сигнала в режимах Т1 и Т2, соответствующее стадии жировой дистрофии (Modic II; см. рисунок, 
Ввиду отсутствия экстренных показаний к операции было решено использовать возможности консервативного лечения. Пациентке эпидурально фораминальным доступом под рентгенографическим контролем были введены стероиды в комбинации с местным анестетиком. Дополнительно для уменьшения болевого синдрома использовали НПВС. Проводили коррекцию двигательного режима пациентки: обсуждены ограничение подъема тяжестей в период обострения и техника более безопасного выполнения движения в дальнейшем (из положения сидя на корточках с прямой спиной, а не за счет наклона), необходимость делать перерывы при длительной статической нагрузке, скорректирована эргономика рабочего места пациентки (высота стола, кресла, расположения монитора компьютера), подобраны упражнения лечебной гимнастики.
На фоне лечения в течение 2 нед боли полностью регрессировали в ноге и существенно уменьшились в пояснице (до 4 баллов по ЦРШ). Пациентка вернулась к обычной ежедневной активности, вышла на работу, продолжила свою профессиональную деятельность в полном объеме. В течение 9 мес повторных обострений не отмечалось, но периодически беспокоила боль в пояснице (до 3 баллов по ЦРШ) при неловких движениях. Улучшились показатели трудоспособности: индекс Освестри уменьшился до 14%, что соответствует минимальному ограничению функционального статуса. Показатели качества жизни — в норме (физический компонент здоровья — 49,6, психологический — 60,7 балла), показатели тревоги и депрессии по госпитальной шкале — 0. В неврологическом статусе отмечаются лишь снижение левого ахиллова рефлекса, субъективное ощущение онемения по латеральному краю стопы. При повторной МРТ пояснично-крестцового отдела позвоночника отмечен регресс экструзии диска между пятым поясничным позвонком и крестцом, остаются протрузия до 3 мм и изменения по типу Modic II (см. рисунок, г—е).
Таким образом, на фоне комплексного консервативного лечения с применением эпидурального введения стероидов у пациентки с дискогенной радикулопатией было достигнуто значительное клиническое улучшение, что позволило быстро восстановить ее трудоспособность. При динамическом наблюдении был продемонстрирован регресс экструзии диска. Следует обратить внимание, что уменьшение выраженности симптомов существенно опережало изменения на МРТ.
Впервые регресс грыжи межпозвонкового диска, подтвержденный при компьютерной томографии у пациента 25 лет, описан F. Guinto и соавт. в 1984 г. [20]. В дальнейшем с введением в широкую практику МРТ, обладающей высокой точностью в оценке изменений мягких тканей, в том числе структур межпозвонковых дисков, появилось больше публикаций как отдельных клинических случаев, так и их серий [10—14, 16—18]. В нашей стране также описаны случаи регресса крупных грыж [15, 19].
В настоящее время в литературе рассматриваются три основных механизма регресса грыж дисков [12, 16, 21, 22]. Первый предложенный вариант — механическое «вправление» грыжи, носит преимущественно спекулятивный характер и гипотетически возможен лишь при сохранном фиброзном кольце, например при небольших протрузиях. Второй обсуждаемый механизм — дегидратация, вследствие которой происходит уменьшение объема грыжи. Это предположение основано на данных исследований, которые показывают более высокую вероятность регресса грыж у молодых пациентов с повышенным Т2-сигналом на МРТ (обусловленным высоким содержанием жидкости) [21].
Наиболее убедительной представляется третья гипотеза об иммунноопосредованной реакции против фрагментов грыжи [23—26]. В процессе развития межпозвонковый диск формируется как иммуннопривилегированный орган, без взаимодействия с иммунной системой, что исключает его из процессов иммунологической толерантности. При дегенерации диска и его экструзии (образовании грыжи), сопровождающейся нарушением целостности фиброзного кольца, пульпозное ядро контактирует с иммунной системой, которая воспринимает его как инородное тело и запускает сложный каскад биохимических и иммунологических реакций. Аутоиммунная реакция реализуется при активации продуцирующих антитела В-лимфоцитов и цитотоксических Т-лимфоцитов. Увеличивается продукция провоспалительных цитокинов (фактор некроза опухолей — ФНО, интерлейкины — IL-1α, IL-1β, IL-6 и IL-17), которые способствуют деградации внеклеточного матрикса, усилению экспрессии хемокинов. Это приводит к проникновению в диск активированных иммуноцитов и выработке эндотелиального фактора роста, способствующего неоваскуляризации и обеспечивающего усиление фагоцитоза и резорбции фрагментов грыжи диска. Воспалительные цитокины, такие как ФНО, дополнительно стимулируют выработку металлопротеиназ (особенно металлопротеиназы 7-го типа, вызывающей растворение коллагена).
Развитие воспалительных процессов в грыже диска было подтверждено при иммуногистохимическом исследовании материалов, полученных при операции у пациентов с люмбоишалгией: выявлен высокий уровень фосфолипазы А2, воспалительных интерлейкинов, хемокинов, матриксных металлопротеиназ различных групп [27]. В работе M. Yoshida и соавт. [28] на экспериментальной модели грыжи диска было выявлено повышение уровня ФНО и IL-1β уже в 1-е сутки. К 3-м суткам увеличивалось содержание моноцитарного хемоаттрактантного протеина 1-го типа, способствовавшего активной инфильтрации макрофагами, что приводило к регрессу грыжи через 12 нед.
Сроки и предикторы регресса грыжи диска до конца не изучены. В литературе представлены крайне вариабельные сроки регресса (от 3 до 30 мес), однако во многих исследованиях отмечается, что в большей степени регресс возможен при крупных грыжах с секвестрацией, что вероятно, провоцирует максимальный иммунный ответ. В 2014 г. М. Macki и соавт. [29] представили обзор литературы, посвященной самопроизвольному регрессу секвестрированных грыж дисков поясничного отдела позвоночника. Средний срок регресса грыж по данным МРТ составил 9,27±13,32 мес, при этом регресс клинических симптомов был отмечен намного раньше — в среднем через 1,33±1,34 мес от начала заболевания. Авторы объясняют, что регресс симптомов, значительно опережающий регресс грыжи, вероятно, соответствует естественному течению дискогенной радикулопатии. При исследовании динамики клинических симптомов было показано полное разрешение боли в спине, уменьшение выраженности пареза до 86%, чувствительных нарушений — до 68%, гипорефлексии — до 75%. В представляемом нами случае существенное клиническое улучшение на фоне консервативной терапии отмечено уже в течение 10 дней, при этом чувствительные нарушения регрессировали в меньшей степени. Радиографические изменения отмечались на сроке в 9 мес от начала заболевания.
Влияние типа грыжи диска на возможность ее регресса было изучено в систематическом обзоре С. Chiu и соавт. в 2015 г. [21]. Вероятность спонтанного уменьшения секвестраций достигала 96%, экструзий — 70%, протрузий — 41%. Шансы полного регресса для секвестров составляли 43%, а для экструзий — 15%. Авторы пришли к заключению, что чем крупнее грыжа диска, тем больший иммунный ответ она вызывает, а следовательно, увеличивается вероятность ее регресса. Кроме того, были отмечены перечисленные ниже особенности грыжи, предрасполагающие к ее уменьшению. К ним относится миграция фрагментов диска в эпидуральное пространство, как правило, ассоциированная с разрывом задней продольной связки, что соответствует проводившимся ранее исследованиям [30, 31]. Попадание фрагментов диска в эпидуральное пространство делает их более доступными для взаимодействия с иммунной системой и увеличивает шансы иммунноопосредованного лизиса. Контрастное усиление периферических отделов грыжи свидетельствует об их васкуляризации и возможности фагоцитоза. По данным R. Autio и соавт. [32], чем шире зона контрастирования, тем больше вероятность регресса. Высокая интенсивность сигнала в Т2-режиме соответствует большему содержанию жидкости в грыже диска и предрасполагает к дегидратационному механизму ее уменьшения. Авторы также отметили, что изолированный фактор регресса грыжи не всегда коррелирует с лучшим исходом заболевания, и напротив, клиническое улучшение возможно и без уменьшения грыжи; таким образом, еще раз подчеркивая, что уменьшение симптомов определяется не только и не столько радиологическими изменениями.
К аналогичному выводу пришли и А. el Barzouhi и соавт. [33] при изучении взаимосвязи между данными нейровизуализации и клиническим исходом. Через год от начала заболевания 84% пациентов отмечали хороший результат лечения. При этом на МРТ грыжа диска обнаруживалась у 35% пациентов с хорошим исходом и 33% пациентов группы с неудовлетворительными результатами лечения. В группе пациентов без грыжи диска удовлетворительный результат лечения наблюдался у 83%, но и в группе с сохраняющейся грыжей удовлетворительные результаты отмечены у 85%. Авторы заключили, что картина МРТ через год от начала заболевания не позволяет различать пациентов с разными исходами заболевания.
Представленный клинический случай иллюстрирует эффективность мультидисциплинарного консервативного лечения дискогенной радикулопатии с использованием эпидуральных блокад. Отмечена возможность регресса крупной секвестрированной грыжи диска. Уменьшение выраженности клинических симптомов в значительной мере опережало нейровизуализационные изменения, что вероятно, определяется особенностями течения иммунологических и биохимических процессов в зоне диско-радикулярного конфликта. Перспективным представляется изучение предикторов клинического исхода и регресса грыжи у пациентов с дискогенной радикулопатией для оптимизации тактики их ведения.
Авторы заявляют об отсутствии конфликта интересов.