что такое девиация спинного мозга
Головокружение, обусловленное патологией шейного отдела позвоночника
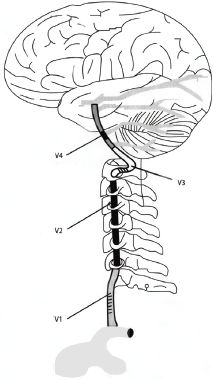
Головокружение и отоневрологические симптомы описаны при различных видах патологии в области шеи: травматических повреждениях шеи и спинного мозга [4, 5, 10], шейном остеохондрозе [2], окклюзии позвоночной артерии (ПА) [
Головокружение и отоневрологические симптомы описаны при различных видах патологии в области шеи: травматических повреждениях шеи и спинного мозга [4, 5, 10], шейном остеохондрозе [2], окклюзии позвоночной артерии (ПА) [1, 3, 12] и инсультах, обусловленных повреждениями ПА [1, 11, 13, 15], диссекции ПА, в связи с движением шеи или манипуляцией на шейном отделе позвоночника [6, 7, 8, 9, 11, 14].
Выделение вертеброгенного головокружения обусловлено распространенностью патологии среди лиц молодого возраста, тяжестью течения заболевания, разнообразием симптоматики, возникновением инсультов при манипуляциях на шее.
Отличительной особенностью вертеброгенного головокружения является острое начало, связанное с определенной позицией головы (наклон вперед, запрокидывание назад, резкий поворот в сторону и др.), часто утром, после сна. Головокружение, которое возникает в результате изменения позиции головы, может быть обусловлено как раздражением внутреннего уха, так и центральных вестибулярных структур головного мозга (ствола, мозжечка). Компрессия артерий развивается при остеофитах и боковых грыжах дисков в унковертебральных областях, передних экзостозах суставных отростков, а также при подвывихе.
Отоневрологическое обследование пациента позволяет провести точную топическую диагностику, а также дифференциальную диагностику от периферического головокружения, обусловленного другими заболеваниями: болезнью Меньера, доброкачественным пароксизмальным позиционным головокружением, вестибулярным нейронитом.
Барре (1926), впервые обративший внимание на связь отоневрологических симптомов с патологией в области шеи, описал их под названием «задний шейный симпатический синдром», указывая при этом на значение связи головы и шеи при помощи симпатической нервной системы.
Показано, что углубленное исследование ПА с учетом не только диаметра и особенностей кровотока, но и с применением функциональных проб позволяет выявить моменты, важные для дифференциальной диагностики между гемодинамически значимой и незначимой экстравазальной компрессией ПА.
Повреждающее действие экстравазальных факторов компрессии направлено, прежде всего, на ее нервное сплетение. Раздражение позвоночного нерва, повышая тонус ПА, может уменьшить скорость объемного кровотока в ней на 30% от исходной величины, на 40% в ветвях основной артерии, в частности внутреннего уха [1].
Таким образом, функциональное состояние позвоночного нерва и структурные изменения ПА являются основой для развития недостаточности кровотока в вертебрально-базилярной системе (ВБС) на экстра- и интракраниальном уровне. Как подчеркивают различные авторы, кохлеовестибулярный синдром может развиваться при недостаточности кровообращения в ВБС как в области внутреннего уха, так и в области вестибулярных ядер и проводящих путей ствола головного мозга, мозжечка.
Кроме нарушений кровоснабжения ВБС, в патогенезе вертеброгенного головокружения также играет роль нарушенная проприоцептивная нервная импульсация со стороны структур шеи. Движения в измененных остеохондрозом и спондилоартрозом суставах шейных позвонков, дисках, а также возникающее тоническое напряжение мышц способствуют развитию неадекватной афферентной импульсации и неправильной оценке вестибулярной системой информации о позиции головы, что вызывает ощущение головокружения и нарушения равновесия.
Целью проведенной на базе НЦ неврологии РАМН работы было выявление клинических особенностей и отоневрологической симптоматики у больных с вертеброгенным головокружением на фоне патологических изменений в шейном отделе позвоночника, а также сопоставление вестибулярных нарушений со структурными изменениями ПА, уровнем артериального давления, состоянием внутренних яремных вен.
Нами проведено обследование 115 больных с острой и хронической недостаточностью кровообращения в ВБС, в том числе 47 пациентов с наличием дегенеративно-дистрофических изменений в шейном отделе позвоночника, из них у 33 — дегенеративные изменения (остеохондроз), у 9 — краниовертебральная патология, аномалия Киммерли, у 4 больных аномалия вхождения ПА в канал на уровне С4, стеноз позвоночного канала — у одной больной. Возраст больных колебался от 28 до 74 лет.
Основными заболеваниями, на фоне которых развивались вестибулярные нарушения, были артериальная гипертония (АГ) в сочетании с атеросклерозом, вегетативно-сосудистая дистония, остеохондроз.
Всем больным проведено полное классическое отоневрологическое обследование, включающее исследование спонтанных и экспериментальных вестибулярных реакций (вращательная и калорическая пробы) и слуха. Исследование слухового анализатора проводилось с использованием аудиометрии и слуховых вызванных потенциалов.
Структурные изменения магистральных артерий головы (МАГ) и гемодинамические показатели кровотока по ПА и внутренней сонной артерии (ВСА) изучали с помощью ультразвукового дуплексного сканирования МАГ (ДС МАГ) с функциональными пробами, в ряде случаев при проведении спиральной компьютерной томографии (СКТ), магнитно-резонансой ангиографии.
Результаты
Отоневрологическое обследование позволило разделить больных на две группы: 45 больных с периферическим вестибулярным синдромом (ПВС) и 70 больных с центральным вестибулярным синдромом (ЦВС).
С целью выявления гемодинамических особенностей, на фоне которых развиваются ПВС и ЦВС, нами проводилось сопоставление наличия ПВС и ЦВС с состоянием кровотока по ПА по данным ДС МАГ (см. табл. на стр. 55 «Структурные изменения сосудов вертебрально-базилярной системы у больных с вертеброгенным головокружением»). Как видно из таблицы, ПВС сопровождался определенными структурными изменениями ПА — гипоплазия и асимметрия диаметров встречались наиболее часто.
ЦВС гетерогенны и развиваются у больных с вертебрально-базилярной недостаточностью на основе гипертонии, атеросклероза, диссекции ПА (спонтанной или травматической), приводящих к формированию мелких ишемических очагов в стволе головного мозга и мозжечке. Вестибулярные нарушения при центральном синдроме отличаются более тяжелым клиническим проявлением по сравнению с периферическим синдромом. При этом возможности компенсации нарушенных функций существенно снижены, вследствие непосредственного поражения вестибулярных ядер ствола. Установлено, что в патогенезе ЦВС важное значение имеет наличие у больных односторонних гемодинамически значимых стенозов и окклюзий ПА, двусторонних ее деформаций и извитостей (см. табл. на стр. 55 «Структурные изменения сосудов вертебрально-базилярной системы у больных с вертеброгенным головокружением»).
Механизм развития головокружения у пациентов с остеохондрозом шейного отдела позвоночника в 21 (45%) наблюдении обусловлен экстравазальной компрессией, которая была зарегистрирована на различных уровнях, чаще С3–С4, С5–С6 позвонков с обеих сторон. В 25 случаях (55%) была выявлена экстравазальная компрессия доминирующей ПА, причем у этой группы больных выявлялась симптоматика периферического кохлеовестибулярного синдрома на стороне компрессии. У этих же больных была выявлена гипоплазия одной ПА с другой стороны или асимметрия диаметров ПА с гемодинамическим преобладанием по одной из них.
Клинический пример
У больного 25 лет утром после сна появилось системное вращательное головокружение, тошнота, рвота, шум в левом ухе. Постепенно головокружение уменьшалось, но не исчезало несколько дней; любое изменение положения приводило к усилению головокружения, сохранялся шум в ухе.
При отоневрологическом осмотре в научно-консультативном отделении НЦ неврологии РАМН у больного выявлялась симптоматика со стороны левого мостомозжечкового угла: снижен роговичный рефлекс справа и чувствительность слизистой полости носа и полости рта (V пара черепно-мозговых нервов (ЧМН)), снижены вкусовые ощущения на передних 2/3 языка справа (VII пара ЧМН), односторонний спонтанный нистагм вправо. При проведении вращательной пробы отмечается асимметрия по лабиринту с раздражением справа и нейросенсорная тугоухость I степени.
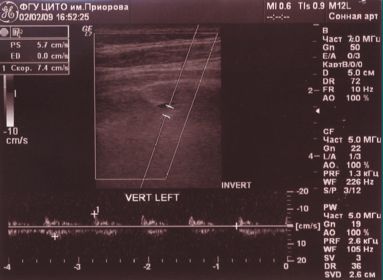
Обоняние — не нарушено, в позе Ромберга — неустойчив, отклоняется влево, пальценосовую пробу выполняет с обеих сторон. При проведении ДС МАГ — диаметр левой ПА — 1,6 мм (гипоплазия), артерии проходимы, входят в канал на уровне С6 позвонка, имеют прямолинейный ход и стабильные показатели линейной скорости кровотока (ЛСК): справа 34 см/с, слева регистрируется низкоамплитудный кровоток в сегменте V3 — 7,4 см/с периферического типа (рис. 2).
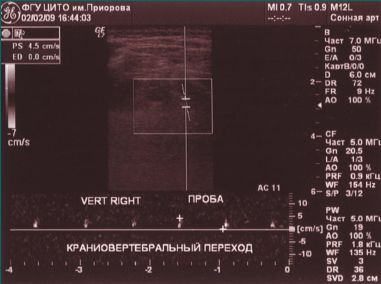
При проведении функциональных проб на уровне краниовертебрального перехода кровоток по правой ПА не регистрируется (рис. 3, 4).
На рентгенограмме шейного отдела позвоночника выявлены изменения в виде смещения вперед позвонков С2–С4 по типу лестничных, определяется вариант Киммерли. Таким образом, головокружение и шум в ухе возникли у больного в результате недостаточности кровоснабжения в конечных артериях ВБС, обусловленной наличием структурных и гемодинамических изменений в ПА. Важным в этом клиническом случае является подтверждение снижения кровотока по ПА при дуплексном ультразвуковом исследовании, позволяющем выявить снижение кровотока при выполнении функциональных проб.
Периферическое головокружение (ПГ) может быть обусловлено болезнью Меньера, вирусным поражением вестибулярного ганглия и доброкачественным позиционным головокружением. В основе диагностики ПГ ишемической природы основное значение принадлежит результатам отоневрологического обследования, при котором выявляется не только симптоматика поражения внутреннего уха, но и других ЧМН, кровоснабжение которых осуществляется артериями ВБС.
Важное значение имеет сопоставление результатов отоневрологического обследования с результатами ДС ПА, которое проводится с применением функциональных проб, а также оценка состояния внутренних яремных вен на шее.
Дифференциальная диагностика
Своеобразие кохлеовестибулярных синдромов составляет основу дифференциальной диагностики заболеваний внутреннего уха и ретролабиринтной патологии (см. табл. на стр. 55 «Дифференциальная диагностика вестибулярных синдромов при болезни Меньера, центральном вестибулярном синдроме, периферическом вестибулярном синдроме и доброкачественном пароксизмальном позиционном головокружении»).
Лечение вертеброгенного вестибулярного головокружения
Терапия цервикального синдрома включает снятие болевого синдрома и мышечного напряжения. С этой целью рекомендованы нестероидные противовоспалительные препараты (НПВП), которые оказывают выраженное противовоспалительное и противоотечное действие. Массаж шейно-воротниковой зоны возможен только после уточнения структурных и гемодинамических изменений в магистральных сосудах головы.
Терапия вестибулярных нарушений включает вестибулолитические средства, которые назначаются до получения стойкого положительного эффекта, в среднем 2–3 месяца и более. Предпочтение отдается бетагистину гидрохлориду (Бетасерк), который обладает двойным механизмом действия: улучшает кровообращение внутреннего уха в ВБС, а также компенсаторные возможности вестибулярных ядер ствола головного мозга. Бетасерк обладает прямым стимулирующим действием на гистаминовые Н1-рецепторы внутреннего уха и опосредованное — на Н3-рецепторы вестибулярных ядер, нормализуя трансмиттерную передачу в нейронах медиальных ядер ствола головного мозга. Бетасерк нормализует нарушения вестибулярного аппарата, уменьшая выраженность головокружения, уменьшает шум в ушах, улучшает слух. Бетасерк назначают по 24 мг 2 раза в день после еды в течение нескольких месяцев. Препарат в дозе 48 мг в сутки эффективно уменьшает головокружение, практически не имеет противопоказаний, хорошо переносится пожилыми пациентами. Из побочных действий возможны легкие желудочно-кишечные расстройства, обычно быстро проходящие. Важное преимущество препарата — отсутствие седативного эффекта.
Сосудистые заболевания спинного мозга
Сосудистая миелопатия представляет собой размягчение тканей спинного мозга, появление которого провоцируют нарушения его кровообращения. Патология проявляется соответствующими уровню спинального поражения расстройствами (двигательными и сенсорными). Характер этих расстройств напрямую зависит от топографии области размягчения. Стоит отметить, что сосудистая миелопатия может возникнуть, как на фоне местного патологического изменения спинальных сосудов, так и на фоне гемодинамических сдвигов, вызванных поражением конкретных сосудов.
Сосудистые заболевания спинного мозга бывают со значительным нарушением функционирования, с умеренным нарушением функционирования и с незначительным нарушением функционирования. При этом различают две основные группы нарушений спинального кровообращения – острые и хронические. Острые нарушения способны носить, как стойкий, так и преходящий характер. Зачастую они сопровождаются развитием тетраплегии или параплегии. Как правило, пациента беспокоят сильные болезненные ощущения в области позвоночного столба. В редких случаях начинают беспокоить расстройства чувствительности, появляется парестезия.
Ишемический спинальный инсульт начинает проявляться в большинстве случаев после физических нагрузок или в ночное время суток. Он сопровождается острыми болезненными ощущениями болью с дальнейшим развитием двигательных нарушений. Заболевание подразделяется на четыре основных последовательных стадий: стадия предвестников, стадия развития инсульта, стадия обратного развития, стадия резидуальных явлений.
При локализации спинального инсульта в нижнегрудных или поясничных отделах болезненные ощущения способны иррадиировать, напоминают почечную колику. Часто случается, что выше зоны тотальной анестезии образуется зона диссоциированных сенсорных нарушений. Это говорит о вовлеченности в область ишемии выше расположенных спинномозговых сегментов. В случае появления ишемии в передней радикуломедуллярной артерии шейного утолщения может возникнуть верхний и нижний парапарез (неполное нарушение функционирования верхних и нижних конечностей). Ишемия способна появляться и в малой зоне бассейна передней спинальной артерии:
● в зоне около центрального канала (сирингомиелический синдром);
● в боковых канатиках спинного мозга и передних рогах. Во время закупорки задней спинальной артерии отмечается понижение сегментарного глубокого рефлекса, развитие рефлекса Бабинского (патологический стопный разгибательный рефлекс). В некоторых ситуациях при спинальном инсульте ишемия может поражать весь поперечник спинного мозга (шейный, поясничный и грудной отдел);
● в зоне передних рогов. В данной ситуации у пациента преобладает симптоматика полиомиелоишемии (периферические парезы миотомов).
Хронические нарушения (дискциркуляторные миелопатии) отличаются последовательным развитием симптоматики. Зачастую у пациентов появляются неврологические синдромы (парезы верхних и нижних конечностей), которые впоследствии приводят к параличу. Иногда встречаются формы с поражением грудного отдела, которые сопровождаются развитием параплегии. В 70% случаев отмечаются не ярко-выраженные сенсорные расстройства, которые задействуют зону поверхностной чувствительности. С прогрессированием патологии могут сформироваться тазовые нарушения. Они сопровождаются расстройствами мочеиспускания (к примеру, императивными позывами на мочеиспускание, задержкой мочи).
Сосудистые заболевания спинного мозга могут возникнуть в любом возрасте, как у взрослых, так и у детей. Клинические проявления у детей напрямую зависят от того, насколько распространена болезнь по поперечнику, длинику спинного мозга, уровня поражения. Ишемия в зоне шейного отдела позвоночного столба сопровождается слабостью верхних конечностей, снижением мышечного тонуса. Поражение в зоне поясничного отдела проявляется появлением слабости в нижних конечностях. Возможно появление тазовых расстройств. Специалисты пришли к выводу, что иногда энурез может возникать на фоне сосудистых патологий.
В большинстве случаев ощущение слабости в нижних конечностях наблюдается у детей только во время ходьбы, в состоянии покоя данная симптоматика не беспокоит. Если во время ходьбы сделать остановку, то самочувствие ребенка значительно улучшится («перемежающаяся спинальная хромота»). У многих детей появляются болезененные ощущения в области позвоночного столба, которые иррадируют в нижние конечности.
Причины возникновения патологии
Нарушение спинномозгового кровообращения может быть вызвано, как сдавливанием снабжающих спинной мозг сосудов (на любом участке кровотока), так и поражением сосудистой системы спинного мозга. Среди наиболее распространенных причин отмечают:
● врожденные патологии. К ним относятся: аневризма (выпячивание стенки артерии), мальформация (патологическая связь между артериями и венами), гипоплазия (нарушение развития сосудов);
● приобретенные патологии. К ним относятся: атеросклероз (скопление холестерина и жиров на стенке артерии), васкулит (воспаление сосудов);
● новообразования (доброкачественного и злокачественного характера) позвоночного столба;
● отклонения со стороны эндокринной системы (ожирение любого типа);
● дегенеративно-дистрофические поражения позвоночного столба (грыжа, остеохондроз);
● токсические поражения сосудов;
● нарушения гемодинамики (к примеру, стойкое понижение артериального давления);
● компрессионные поражения (в частности, оперативные вмешательства);
● заболевания крови (малокровие, лейкемия).
Группа риска
В группу риска входят люди с серьезными врожденными патологиями (к примеру, аневризма или гипоплазия). Таким пациентам рекомендованы регулярные обследования у специалистов. Согласно статистическим данным, люди с дегенеративно-дистрофическими поражениями позвоночного столба, подвержены развитию сосудистых заболеваний спинного мозга в 2 раза чаще. Таким пациентам требуется ряд профилактических мероприятий. Завершают группу риска люди со злокачественными опухолями, локализирующимися в области позвоночного столба.
Сосудистые заболевания спинного мозга: лечение и диагностика
Диагностикой и лечением сосудистых патологий спинного мозга, как правило, занимается врач-невролог. На первичном приеме он собирает полный анамнез, расспрашивает больного о хронических и наследственных заболеваниях, о беспокоящих симптомах и периоде, в который они появились. Опираясь на клиническую картину, можно предположить о наличии поражения какого-либо сосудистого бассейна. Лабораторное обследование пациенту, как правило, не требуется. Чаще всего прибегают к следующим инструментальным способам диагностики:
● магнитно-резонансная томография (МРТ) позвоночного столба. Она признана самой результативной (чувствительной) методикой визуализации заболевания спинного мозга. С ее помощью удается диагностировать поражения мягких тканей (к примеру, новообразования или абсцессы), компрессионные переломы, паренхимы спинного мозга и другие патологии;
● миелография (с рентгеноконтрастными препаратами). К этой методике прибегают реже, чем к МРТ, поскольку она является инвазивной и не настолько информативной. С ее помощью удается обнаружить поражения костного аппарата;
● электрофизиологические исследования. Они основаны на регистрации импульсов биоэлектрической активности мозга и нервных стволов. Она позволяет с высокой точностью оценить степень поражения нервных путей;
● спинальная ангиография. Это продолжительное обследование, при котором пациенту вводится большая доза контрастного вещества. Оно позволяет обнаружить сосудистые нарушения (в частности, аневризмы, окклюзии и компрессии, аневризмы);
● аортография. Проведение данного метода диагностики требуется в исключительных ситуациях, когда есть подозрение на аневризму, окклюзию аорты или недостаточность аортального клапана;
● эхокардиография (ЭхоКГ). Дополнительно может быть назначена данная неинвазивная методика, если у специалиста есть подозрения на сердечные патологии. С ее помощью оценивают внутрисердечную гемодинамику, обнаруживают множество нарушений в работе мышечного органа;
● люмбальная пункция. Это процедура, в ходе которой специалист вводит пункционную иглу в субарахноидальное пространство спинного мозга (в области позвоночного столба). Дальнейшее исследование взятого биоматериала позволяет обнаружить признаки гематомиелии, исключив инфекционно-воспалительный характер миелопатии.
Подробная диагностика требуется, чтобы дифференцировать сосудистые заболевания спинного мозга с рассеянным склерозом, новообразованиями спинного мозга, компрессионной и инфекционной миелопатии. После проведения тщательного обследования, переходят к назначению наиболее целесообразной терапии. Попытки самолечения способны привести к ряду негативных последствий, поэтому следует довериться в руки профессионалам. Сосудистые заболевания спинного мозга лечат двумя основными методами – консервативными и оперативными. Рассмотрим подробнее особенность каждого метода в отдельности.
Профилактика болезни
При своевременном лечении патологии прогноз благоприятный. Однако сосудистые патологии спинного мозга проще предотвратить, чем вылечить. Для этого следует придерживаться мер профилактики. Важно предупреждать травмы позвоночного столба и образование дегенеративных процессов в его структурах. При врожденных патологиях (к примеру, гипоплазии) требуется регулярный контроль со стороны специалиста.
Любые оперативные манипуляции (в частности, в области груди и живота) должен проводить только квалифицированный врач-хирург. Спинальная анестезия, также, должна быть выполнена правильно (с технической точки зрения) и с повышенной осторожностью. Заболевания, которые могут привести к развитию сосудистых патологий спинного мозга, важно диагностировать и лечить своевременно.
Заболевания спинного мозга
Признаки и симптомы
Основными клиническими признаками заболеваний спинного мозга являются: потеря чувствительности ниже определенного уровня («уровень расстройств чувствительности»), сопровождающаяся мышечной слабостью и спастичностью конечностей.
Нарушения чувствительности. Часты парестезии; они могут развиться в одной или обеих стопах и распространяться вверх. Уровень расстройств болевой или вибрационной чувствительности часто совпадает с локализацией уровня поперечного поражения спинного мозга.
Двигательные нарушения. Разрыв кортикоспинальных путей вызывает квадриплегию или параплегию с повышенным мышечным тонусом, повышенными глубокими сухожильными рефлексами и положительным симптомом Бабинского.
Сегментарные признаки. Существуют ориентировочные показатели уровня поражения, например, полоса гипералгезии или гиперпатии, снижение тонуса и атрофия отдельных мышц с утратой сухожильных рефлексов.
Вегетативные дисфункции. Сперва задержка мочи, что должно вызвать подозрение на заболевание спинного мозга при сочетании со спастичностью и (или) расстройствами чувствительности на определенном уровне.
Боль. Боль в спине по средней линии имеет диагностическую ценность для локализации уровня поражения; боль между лопатками может стать первым признаком сдавления спинного мозга на уровне средней части грудного отдела позвоночника; корешковые боли могут свидетельствовать о более латерально расположенном поражении; боль, возникающая при поражении нижнего отдела спинного мозга (медуллярного конуса), может иррадиировать в нижнюю часть спины.
Поражения на уровне или ниже уровня L4 позвонка. Поражение конского хвоста (cauda equina) вызывает развитие вялого асимметричного парапареза с отсутствием рефлексов, дисфункцией мочевого пузыря и прямой кишки, потерей чувствительности с уровня L4 обычно возникают боли, иррадиирующие в промежность или бедра. Поражение медуллярного конуса не вызывает боли, но влечет за собой более раннее проявление симптомов нарушения функции мочевого пузыря и прямой кишки. Компрессионные повреждения конуса и конского хвоста одновременно (cauda equina) могут вызвать сочетанное развитие признаков поражения периферических мотонейронов и гиперрефлексию или положительный рефлекс Бабинского.
Поражения на уровне foramen magnum. В типичных случаях мышечная слабость плеча и руки сопровождается ипсилатеральным, а затем контралатеральным поражением ноги и, наконец, контралатеральной руки; наличие синдрома Горнера предполагает поражение шейного отдела.
Экстрамедуллярные поражения. Сопровождаются корешковыми болями, синдромом БроунаСекара, признаками асимметричного сегментарного поражения нижних мотонейронов, ранними кортикоспинальными признаками, крестцовой потерей чувствительности, ранними проявлениями патологии СМЖ.
Интрамедуллярные поражения. Сопровождаются жгучими болями, локализацию которых трудно определить, потерей болевой чувствительности с сохраненным чувством положения сустава, с сохранением перинеальных и сакральных ощущений, менее выраженными кортикоспинальными признаками; СМЖ в норме или с небольшими отклонениями.
Этиология
Компрессия спинного мозга
1. Опухоли спинного мозга: первичные или метастатические, экстра — или интрадуральные; большинство из них — эпидуральные метастазы из прилежащих позвонков; наиболее частые малигнизированные опухоли поражают предстательную железу, грудную клетку, легкие, лимфомы, плазмоцитарные дискразии; первым симптомом обычно является боль в спине, которая усиливается в положении лежа, с болевыми точками, этот симптом предшествует другим симптомам за многие недели.
2. Эпидуралъный абсцесс: первоначально, лихорадка неизвестной этиологии с ноющей спинальной болью и болевыми точками, затем развиваются корешковые боли; вскоре после развития неврологической симптоматики быстро нарастает компрессия спинного мозга.
3. Спиналъное эпидуралъное кровоизлияние и гематомиелия: проявляется как острая поперечная миелопатия, развивающаяся в течение минут или часов на фоне сильной боли. Причины: незначительная травма, люмбальная пункция, антикоагулянтная терапия, гематологические расстройства, артериовенозные аномалии, кровоизлияние в опухоль. Этиология большинства этих нарушений не ясна.
4. Острая протрузия межпозвоночного диска: образование грыжи межпозвоночного диска в шейном и грудном отделах встречается реже, чем в поясничном
5. Острая травма со спинальным переломом или смешением: может не проявляться миелопатией до тех пор, пока механическое давление не вызовет дальнейшего смещения дестабилизированного позвоночника.
6. Хронические компрессионные миелопатии: а) шейный спондилез; б) сужение позвоночного канала на поясничном уровне: интермиттирующая и хроничеекая компрессия конского хвоста (cauda equina), связанная с врожденным сужением поясничного канала и спровоцированная протрузией диска или спондилитом.
7. Некомпрессионные неопластические миелопатии. Интрамедуллярные метастазы, паракарциноматозная миелопатия, осложнения после лучевой терапии.
Воспалительные миелопатии
1. Острый миелит, поперечный миелит, некротическая миелопатия: заболевание развивается в течение нескольких дней с проявлением чувствительных и двигательных симптомов, часто с вовлечением мочевого пузыря. Может быть первым признаком рассеянного склероза.
2. Инфекционная миелопатия: опоясывающий герпес с предшествующими корешковыми симптомами и сыпью, чаще всего вирусной природы; также встречается при инфицировании лимфотропным ретровирусом, ВИЧ, при полиомиелите.
Сосудистые миелопатии
Инфаркт спинного мозга, аномалии развития сосудов.
Хронические миелопатии
Спондилез, дегенеративные и наследственные миелопатии, подострая комбинированная дегенерация (дефицит витамина В12), сирингомиелия, спинная сухотка.
Инструментальные исследования
Обычная рентгенография, КТ-сканирование позвоночника для выявления переломов и искривлений позвоночного столба, а также определения возможных метастазов в позвоночник. МРТ служит методом ускоренной оценки с высокой разрешающей способностью, особенно для диагностики интрамедуллярных поражений, и предпочтительнее, чем традиционная миелография. Анализ СМЖ на наличие инфекционного процесса, рассеянного склероза, карциномы. Соматосенсорные вызванные реакции могут быть патологическими.
Лечение
Компрессия, вызванная опухолью. При эпидуральных метастазах — большие дозы глкжокортикоидов (для уменьшения отека) и местное облучение метастазов, с химиотерапией или без нее; хирургическое вмешательство применяется, если опухоль нечувствительна к лучевой терапии или не поддается максимальным дозам облучения. Хирургическое удаление опухоли показано при нейрофибромах, менингиомах или других экстрамедуллярных опухолях.
Эпидуральный абсцесс. Обычно требует неотложного хирургического вмешательства для дренирования абсцесса и бактериологического исследования с последующим назначением курса антибиотиков внутривенно.
Эпидуральное кровоизлияние, или гематомиелия. При наличии доступа срочно удаляют сгусток. Причины дискразии, приведшей к кровоизлиянию, должны быть установлены и, по возможности, устранены или скорректированы. Диагностику артериовенозных аномалий развития можно провести с помощью МРТ, миелографии или артериографии сегментарных спинальных артерий.
Острая протрузия диска. Наилучший клинический эффект достигается применением сфокусированной экстракорпоральной ударно-волновой терапии
Спинальный перелом или смещение. Требует хирургического вмешательства.
Осложнения
Повреждение мочевых путей, связанное с задержкой мочи изза растяжения мочевого пузыря, и повреждение мышцыдетрузора мочевого пузыря; пароксизмальная гипертензия или гипотензия с нарушениями объема; илеус и гастрит; при высоких цервикальных повреждениях спинного мозга — механическая дыхательная недостаточность; тяжелая гипертензия и брадикардия в ответ на раздражение или растяжение мочевого пузыря и кишечника; инфекции мочевыводящих путей; пролежни; ТЭЛА.
Источник: Справочник Харрисона по внутренним болезням
Kravchik, M. The Treatment of intervertebral disk herniation and persistent symptoms. Tel Aviv, 2001